Хирургическая классификация острого панкреатита
Острый
панкреатит.
Острый
панкреатит –
острое
асептическое воспаление поджелудочной
железы, основу которого составляют
процессы аутоферментативного некробиоза
и некроза органа.
Заболеваемость
острым панкреатитом в последние годы
неуклонно растёт. Больные с этой
патологией составляют около 15-20% в
структуре хирургического стационара.
Острый панкреатит носит тяжёлый
деструктивный характер. Результаты
лечения неутешительны – смертность
составляет 2,0 на 1000 населения.
Острый
панкреатит – полиэтиологическое
заболевание.
Выделяют
4 взаимосвязанные группы причин острого
панкреатита: механические, нейрогуморальные,
токсико-аллергические, алиментарные.
Механические
– все виды виды окклюзии главного
панкреатического протока – вколоченные
камни, рубцовые стриктуры, опухоли,
дуодено-панкреатический рефлюкс.Нейрогуморальные
– нарушения жирового обмена, системные
заболевания сосудов, нарушения
кровообращения.Токсикоаллергические
– инфекционные.Алиментарные
– в т.ч. алкогольные.
Классификация
острого панкреатита по Савельеву с
учётом Атлантской.
По
форме:
1.
Отёчный (интерстициальный) острый
панкреатит.
2.
Панкреонекроз (стерильный).
По
характеру поражения панкреонекроз
бывает:
1.
Геморрагический.
2.
Жировой.
3.
Смешанный.
По
масштабу поражения:
1.
Мелкоочаговый.
2.
Крупноочаговый.
3.
Субтотальный.
4.
Тотальный.
По
течению:
1.
Абортивный.
2.
Прогрессирующий.
3.
Молниеносный.
Периоды
болезни:
1.
Период гемодинамических нарушений
(коллапс, шок) 1-3 суток.
2.
Период недостаточности паренхиматозного
органа 5-7 суток.
3.
Период гнойных осложнений.
Осложнения
острого панкреатита.
1.
Перипанкреатический инфильтрат.
2.
Инфицированный панкреонекроз.
3.
Панкреатогенный абсцесс.
4.
Псевдокисты (инфицированные, стеариновые).
5.
Перитонит – ферментативный, бактериальный.
6.
Септическая флегмона забрюшинной
клетчатки.
7.
Механическая желтуха.
8.
Аррозивные кровотечения.
Патогенез
острого панкреатита.
Под
действием этиологического фактора из
клеток выделяется:
цитокиназа
→ трипсиноген
→ трипсин
→каллекринин
→ кининоген
→ кинин
(брадикинин)
→ нарушениекровоснабжения
→ ишемия
→ выпотеваниежидкостнойчастикровииформенныхэлементов
(геморрагическийпанкреонекроз)
→трипсиноваяфаза.
Из
разрушенных клеток выделяется липаза,
которая активируется желчными кислотами
и воздействует на нейтральные жиры с
образованием жирных кислот, которые
объединяются с Са2+ образуя участки
стеатонекроза (жировой панкреонекроз).
Если выражены оба звена – смешанный
панкреонекроз.
Клиническая
картина.
Основные
симптомы острого панкреатита – боль,
рвота и метеоризм (триада Мондора).
Боль
интенсивная, постоянная, с локализацией
в эпигастрии, иногда в левом подреберье.
Часто она носит опоясывающий характер
(чувство давящего обруча).
Одновременно
с болями развивается многократная,
мучительная, не приносящая облегчения
рвота провоцируемая приёмом пищи или
воды – при этом рвотные массы никогда
не носят застойного характера. Характерна
гипертермия до умеренных цифр, цианоз
лица и конечностей. Цианоз в виде
фиолетовых пятен на лице – симптом
Мондора, пятна цианоза на боковых стенках
живота – симптом Грея Тёрнера, цианоз
околопупочной области – симптом
Грюнвальда.
При
осмотре живота отмечается его вздутие,
пальпация болезненна. Пальпация в
поясничной области- особенно в левом
рёберно-позвоночном углу – симптом
Мейо-Робсона.При пальпации определяется
ригидность мышц передней брюшной стенки,
вплоть до мышечного дефанса при
перитоните. Болезненная резистентность
передней брюшной стенки в проекции ПЖЖ
– симптом Керте.
Симптом
Воскресенского – невозможность
определить пульсацию брюшного отдела
аорты вследствие увеличения ПЖЖ и отёка
забрюшинной клетчатки. Нередко положителен
симптом Щёткина-Блюмберга.
Лабораторная
диагностика:
Строится
на определении уровня α-амилазыкрови,
липазы крови, диастазы мочи. В ОАК
характерен умеренный лейкоцитоз.
Инструментальная
диагностика:
Информативно
УЗИ, КТ, РХПГ, лапароскопия, до сих пор
не утратило актуальности рентгенисследование.
Консервативная
терапия направлена на:
—
подавление секреции поджелудочной
железы, желудка и двенадцатиперстной
кишки;
—
снижение ферментной токсинемии;
—
ликвидация гиповолемии, водно-электролитных
и метаболических расстройств;
—
устранение гипертензии в желчевыводящих
и панкреатических путях;
—
улучшение реологических свойств крови
и минимизация реологических расстройств;
—
борьба с гипоксемией;
—
лечение пареза ЖКТ;
—
купирование болевого синдрома.
Хирургическое
лечение.
При
остром панкреатите показано при развитии
перитонита или других осложнений. В
случае интерстициального панкреатита
или стерильного панкреонекроза
осложнённых ферментативным перитонитом
– показана лапароскопическая санация
и дренирование брюшной полости. Резекцию
ПЖЖ при панкреонекрозе выполняют в
случае полного некроза в области хвоста
или тела ПЖЖ на фоне стабильного состояния
больного (отсутствие признаков шока).
Патологическая
анатомия поджелудочной железы (жировой
панкреонекроз).
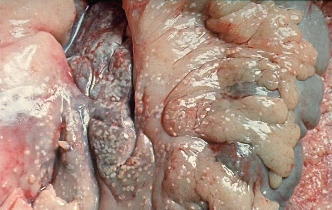
Патологическая
анатомия поджелудочной железы
(гемморагический панкреонекроз).
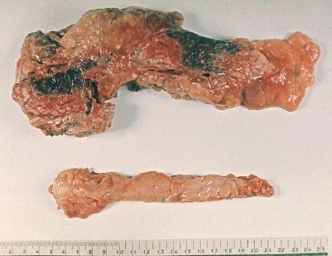
Патологическая
анатомия поджелудочной железы (киста).
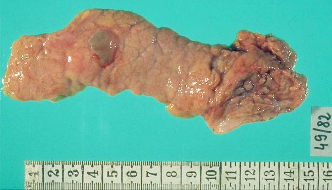
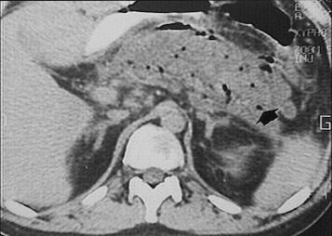
Визуализация
поджелудочной железы при остром
панкреатите. УЗИ.
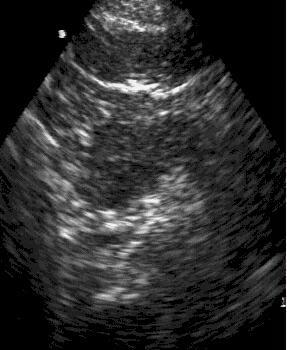
Компьютерная
томография. Микроабсцессы
поджелудочной железы.
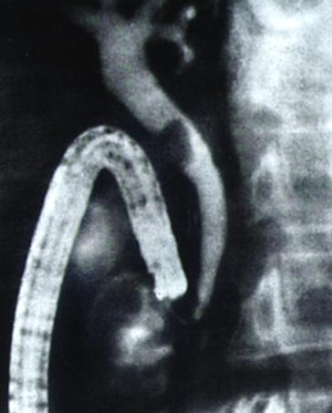
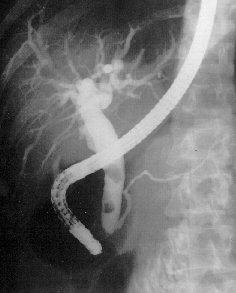
Диагностика
острого панкреатита. ЭРХПГ.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Классификации и виды панкреатитов — общепринятые виды и подформы недуга, которые используют в медицинской практике для постановки диагноза. Панкреатит — это заболевание воспалительного характера, при котором поражается поджелудочная железа. В медицинской практике чаще всего обнаруживается, что заболевание формируется под воздействием злоупотребления вредными привычками и плохого питания.
Клиницисты выделяют формы развития панкреатита, которыми пользуются на практике:
- острый;
- хронический.
Каждый тип имеет свои симптомы, показатели и принципы лечения.
В рамках первой Международной конференции в Марселе участники определили 5 основных разновидностей патологии. При составлении классификации учёные опирались на степень поражения органа. В результате были выведены такие разновидности:
- острый;
- рецидивирующий острый;
- хронический;
- обструктивный;
- кальцифицирующий.
Через несколько лет к этим видам добавились ещё два подвида хронической формы патологии — обструктивный и необструктивный панкреатиты. И уже в 1988 году на конгрессе в Риме доктора определили современный вид классификации:
- кальцифицирующий — часто диагностируется, формируется из-за излишнего употребления алкоголя;
- обструктивный — характеризуется полным или частичным поражением главного протока;
- воспалённый — диагностируется довольно редко, может привести к серьёзным осложнениям, например, инфаркт селезёнки, тромбофлебиты, флеботромбозы;
- фиброз поджелудочной — патология грозит аномальным сгущением панкреатического секрета.
Классификация острого панкреатита имеет несколько разновидностей. Клиницисты разделяют заболевание по определённым характеристикам.
По тяжести патологии выделяют:
- лёгкую форму;
- тяжёлую.

Классификация острого панкреатита
По масштабу и характеру поражения железы определено 5 видов панкреатита:
- отёчный;
- стерильный панкреонекроз;
- инфицированный;
- панкреатогенный абсцесс;
- псевдокиста.
Также для определения точного заболевания медики вывели причинную классификацию. Острый панкреатит при этом разделяется на пищевой, билиарный, гастрогенный, ишемический, инфекционный, токсико-аллергический, врождённый и травматический.
Для быстрого определения степени тяжести острого типа патологии, доктора выделяют клинические формы заболевания:
- интерстициальная — отёк поджелудочной и клетчатки;
- некротическая — серьёзное воспаление с осложнениями.
Хронический тип заболевания встречается намного чаще. Он характеризуется специфическими симптомами, которые могут угасать и снова проявляться. Клиницисты выделяют несколько разновидностей недуга по разным критериям. Классификация хронического панкреатита по морфологическому признаку:
- интерстициальный;
- индуративный;
- паренхиматозный;
- кистозный;
- псевдотуморозный.
Хроническое заболевание разделяется на 2 стадии — обострение и ремиссия. Опираясь на частоту повторных воспалений, клиницисты определили виды хронического панкреатита:
- редкие рецидивы;
- частые рецидивы;
- персистирующий (постоянные симптомы).
Хронический панкреатит характеризуется на практике разными симптомами, под влиянием которых создана ещё одна систематизация видов. В зависимости от доминирующего признака выделяют такие недуги:
- болевой;
- гипосекреторный;
- ипохондрический;
- латентный;
- сочетанный.
Острый панкреатит и хронический имеют определённые причины, которые формируют заболевание. Поэтому по этиологическому фактору классификация этих двух видов недуга немного похожа:
- билиарнозависимый;
- алкогольный;
- дисметаболический;
- инфекционный;
- лекарственный;
- идиопатический.
Классификация хронических панкреатитов также составлена по форме осложнений. По этому принципу медики выделяют 5 форм заболевания:
- инфекционный — развивается абсцесс, холангит;
- воспалительный — прогрессирует почечная недостаточность, киста, кровотечение из ЖКТ;
- портальная гипертензия — сдавление воротной вены;
- эндокринный — формируется сахарный диабет, гипогликемия;
- сбой в оттоке желчи.
В результате развития недуга и проявления новых причин заболевания виды панкреатитов, которые выделены учёным Ивашкиным, считаются устаревшими по признаку этиологии. Доктор предложил полную классификацию недуга, которая разделялась по многим факторам и позволяла медикам составить точный диагноз.
Форма развития недуга бывает разная. В связи с этим доктор выделил отдельный раздел классификации под разновидности панкреатита по строению:
- интерстициально-отёчный;
- паренхиматозный;
- индуративный;
- гиперпластический;
- кистозный.

Классификация панкреатита по Ивашкину
По признакам недуга выделили:
- болевой вариант;
- гипосекреторный;
- астено-невротический или ипохондрический;
- латентный;
- сочетанный.
По силе протекания недуга:
- редкие повторы воспалений;
- частые повторы;
- персистирующий.
По причине проявления патологии:
- билиарнозависимый;
- алкогольный;
- дисметаболический;
- инфекционный;
- лекарственный;
- идиопатический.
Разновидности патологии, связанные с осложнениями:
- нарушения оттока желчи;
- портальная гипертензия;
- инфекционные болезни;
- воспалительные нарушения;
- эндокринные недуги.
По этиологическому признаку доктор Циммерман выделил два типа заболевания — первичный и вторичный, в которых определены более точные причины формирования патологии:
Первичные причины:
- алкоголь;
- наследственность;
- лекарства;
- ишемический;
- идиопатический;
Вторичные причины:
- холепанкреатит;
- хронический гепатит и цирроз печени;
- дуоденальный недуг;
- паразитарная инвазия;
- гиперпаратиреоидизм;
- муковисцидоз;
- гемохроматоз;
- эпидемический паротит;
- болезнь Крона и неспецифический язвенный колит;
- аллергии.
Хронический и острый панкреатит имеет особенные показатели в клиническом проявлении, поэтому медик выделил такие разновидности:
Болевой вариант:
- с временной болью;
- с постоянной болью;
По морфологическому показателю:
- кальцифицирующий;
- обструктивный;
- инфильтративно-фиброзный;
- индуративный.
Функциональность органа также повлияла на классификацию. Поэтому выделены такие виды:
- гиперсекреторный тип;
- гипосекреторный тип;
- обтурационный тип;
- дуктулярный тип;
- гиперинсулинизм;
- гипофункция инсулярного аппарата.
Болезнь может протекать в трёх разных стадиях:
- лёгкой;
- средней тяжести;
- тяжёлой.
Заболевание характеризуется определёнными осложнениями, которые также послужили причиной для формирования классификации:
- ранние: желтуха, гипертензия, кровотечения в кишечнике, ретенционные кисты и псевдокисты;
- поздние: стеаторея, дуоденальный стеноз, энцефалопатия, анемия, локальные инфекции, артериопатия нижних конечностей, остеомаляция.
В работе клиницисты используют только несколько наиболее распространённых классификаций недуга.
Источник
Классификация панкреатита
Добавлено: 26.10.2019
Добавил: СветланаСергеевна
Просмотров: 13394
Комментариев: 0
В настоящее время разработано огромное количество классификаций панкреатита. Наиболее широко используемые мы рассмотрим. При этом стоит учитывать, что острый и хронический панкреатиты – это совершенно разные заболевания. Каждое из них имеет свой набор классификаций.
Классификация острого панкреатита
По степени тяжести выделяют две формы острого панкреатита:
- Легкая
- Тяжелая (сопровождается деструкцией поджелудочной железы, полиорганной недостаточностью, системными осложнениями)
По масштабу и характеру поражения поджелудочной железы острый панкреатит делят на пять видов:
- Отечный. Протекает без деструкции поджелудочной железы. Характеризуется обратимостью патологического процесса. Хирургическое лечение обычно не требуется.
- Стерильный панкреонекроз. Отдельные участки поджелудочной железы уничтожаются собственными ферментами. Инфекционных осложнений нет.
- Инфицированный панкреонекроз. Деструкция поджелудочной железы сопровождается присоединением инфекции.
- Панкреатогенный абсцесс. В поджелудочной железе образуется полость, заполненная гноем. Она возникает вследствие присоединения инфекции.
- Псевдокиста. В поджелудочной железе образуется полость, которая заполнена жидкостью (кровью, панкреатическим соком, экссудатом).
Клинические формы острого панкреатита:
- Интерстициальная. Характеризуется отеком поджелудочной железы и окружающей ее клетчатки. Осложнений нет. Целостность органа сохранена.
- Некротическая. Острое воспаление поджелудочной железы, сопровождающееся осложнениями.
В свою очередь некротический панкреатит делится на две формы:
Локальная. Патологический процесс не выходит за пределы поджелудочной железы.
Распространенная. Могут возникать системные осложнения:
- шок
- полиорганная недостаточность
- кровотечение (панкреатогенное или желудочное)
- метаболические и электролитные нарушения
- ДВС-синдром
Некротический панкреатит также делится на формы, исходя из масштабов деструкции поджелудочной железы. Он может быть очаговым и распространенным.
Очаговый панкреонекроз может иметь очаги малого, среднего или крупного размера.
Распространенный панкреонекроз может быть субтотальным или тотальным. Эти клинические формы заболевания чаще всего заканчиваются смертью.
Классификация хронического панкреатита
По морфологическим признакам различают пять видов хронического панкреатита:
- интерстициальный
- индуративный
- паренхиматозный
- кистозный
- псевдотуморозный
Как известно, в течении хронического панкреатита выделяют стадии обострения, когда симптомы воспаления поджелудочной железы усугубляются, и стадии ремисии, когда проявлений заболевания почти нет. В зависимости от частоты обострений классификация хронического панкреатита предполагает его деление на три вида;
- редко рецидивирующий
- часто рецидивирующий
- персистирующий (симптомы присутствуют постоянно)
Хронический панкреатит проявляется разными симптомами. В зависимости от доминирующего синдрома различают пять видов заболевания:
- Болевой
- Гипосекреторный (характеризуется выраженной недостаточностью экскреторной функции ПЖ)
- Ипохондрический (преобладают симптомы психоневрологических нарушений)
- Латентный (симптомов почти нет)
- Сочетанный (нет доминирующего синдрома)
В зависимости от причин, вызвавших хронический панкреатит, он может быть:
- билиарнозависимым (причиной стала патология желчевыводящих путей)
- алкогольным
- дисметаболическим (причиной панкреатита является гемохроматоз, сахарный диабет, гиперпаратиреоз и другие болезни, сопровождающиеся метаболическими нарушениями)
- инфекционный
- лекарственный
- идиопатический (причина панкреатита неизвестна)
В классификацию хронического панкреатита также включены его осложнения. Их делят на 5 групп:
- Инфекционные (абсцесс, холангит)
- Воспалительные (почечная недостаточность, киста, кровотечение из ЖКТ)
- Портальная гипертензия (сдавление воротной вены)
- Эндокринные (сахарный диабет, гипогликемия)
- Нарушение оттока желчи.
Классификаций как острого, так и хронического панкреатита очень много. Приведены лишь те из них, что наиболее часто используются врачами при постановке.
Источник
Острый панкреатит — заболевание поджелудочной железы, возникающее
в результате аутолиза тканей поджелудочной железы липолитическими и
активированными протеолитическими ферментами.
Этиология и патогенез. Патогенез острого панкреатита недостаточно изучен.
Причины: 1.аутолиз паренхимы поджелудочной железы.
2. чрезмерное употребление алкоголя и прием жирной пищи. Известно, что алкоголь усиливает тонус и резистентность сфинктера Одди. Это может послужить причиной затруднения оттока экзокринного секрета поджелудочной железы и повышения давления в мелких протоках.3. ЖКБ
4.Травмы
Классификация. В зависимости от причины внутрипротоковой гипертензии различают билиарный и алкогольный панкреатит.
По характеру изменений в поджелудочной железе выделяют: 1) отечный или интерстициальный панкреатит; 2) жировой панкреонекроз и 3) геморрагический панкреонекроз.
Отечная или абортивная форма панкреатита развивается на фоне незначительного, микроскопического повреждения клеток поджелудочной железы. Фаза отека может в течение 1—2 дней превратиться в фазу некроза. При
прогрессирующем панкреатите развивается жировой панкреонекроз, который по мере развития кровоизлияний превращается в геморрагический с
образованием обширного отека в забрюшинной клетчатке и появлением геморрагического выпота в брюшной полости (панкреатогенный асептический перитонит). В ряде случаев наблюдаются смешанные формы панкреатита: геморрагический панкреатит с очагами жирового некроза и жировой панкреонекроз с кровоизлияниями
В зависимости от распространенности процесса различают очаговый, субототальный и тотальный панкреонекроз.
Клиническая картина и диагностика. Клинические симптомы острого
панкреатита зависят от морфологической формы, периода развития и тяжести синдрома системной реакции на воспаление. В начальном периоде заболевания (1—3-й сутки) больные жалуются на резкие, постоянные боли в эпигастральной области, иррадиирующие в спину (опоясывающие боли), тошноту, многократную рвоту. В редких случаях острый панкреатит протекает без болей, но с резко выраженным синдромом системной реакции, проявляющимся гипотензией, гипоксией, тахикардией, дыхательной недостаточностью, нарушением сознания. Живот обычно мягкий, все отделы участвуют в акте дыхания, иногда отмечают некоторое вздутие живота. Симптом Щеткина—Блюмберга отрицательный. Примерно у 1—2 % тяжелобольных на левой боковой стенке живота появляются синюшные, иногда с желтоватым оттенком пятна (симптом Грея Тернера) и следы рассасывания кровоизлияний в области поджелудочной железы и забрюшинной клетчатки, свидетельствующие о геморрагическом панкреатите. При очень тяжело протекающем панкреатите развивается синдром системного ответа на воспаление, нарушаются функции жизненно важных органов, возникает дыхательная недостаточность, проявляющаяся увеличением частоты дыхания, респираторным дистресс-синдромом взрослых (интерстициальный отек легких, накопление транссудата в плевральных полостях), сердечно-сосудистая недостаточность (гипотензия, частый нитевидный пульс, цианоз кожных покровов и слизистых оболочек, уменьшение ОЦК, ЦВД, минутного и ударного объема сердца, признаки ишемии миокарда на ЭКГ), печеночная, почечная и гастроинтестинальная недостаточность (динамическая кишечная непроходимость, геморрагический гастрит).
У большинства больных наблюдают расстройство психики: возбуждение,
спутанное сознание, степень нарушения которого целесообразно определять по баллам шкалы Глазго.
Функциональные нарушения печени обычно проявляются желтушной
окраской кожных покровов(при биллиарном панкреатите- механическая желтуха)
Диагностика: данные анамнеза, физикальное обследование, УЗИ,КТ, МРТ, Рентгенография, эзофагогастродуоденоскопию выполняют при желудочно-кишечном кровотечении из острых эрозий и язв, являющихся осложнениями
острого (чаще всего деструктивного) панкреатита, Л а п а р о с к о п и я показана при неясном диагнозе, при необходимости лапароскопической установки дренажей для лечения острого панкреатита
Лечение. Первоочередной задачей является снятие боли и спазма сфинктера Одди. С этой целью назначают ненаркотические анальгетики, спазмолитики, холинолитики. При твердой уверенности в диагнозе допустимо введение и
наркотических анальгетиков. Применение препаратов морфинного ряда,
вызывающих спазм сфинктера Одди, недопустимо.
Для предотвращения гормональной стимуляции экзокринной функции
железы необходимо полностью исключить прием пищи через рот
Важную роль в лечении панкреатита отводят угнетению
секреторной функции желудка с помощью блокаторов Н2-гистаминовых
рецепторов, антацидов, антихолинергических препаратов (гастроцепин,
атропин).
Для борьбы с ферментной токсемией в первой фазе острого панкреатита
используют ингибиторы протеаз (трасилол, контрикал, гордокс и др.). Эти
препараты ингибируют протеолитические ферменты и калликреин и тем самым уменьшают интоксикацию.
Для коррекции ОЦК внутривенно вводят растворы коллоидных и кристаллоидных растворов
Парентеральное питание является обязательным компонентом лечения,
так как питание через рот прекращают на 3—5 дней. Энергетические потребности организма больного (30 калорий в день на 1 кг массы тела с последующим повышением до 60 калорий на 1 кг массы тела в день) обеспечивают, вводя концентрированные растворы глюкозы с инсулином, белковые гидролизаты, растворы аминокислот.
Для дезинтоксикации часто применяют форсированный диурез. Антибактериальную терапию при панкреонекрозе проводят как для профилактики инфицирования очагов некроза, так и для лечения уже развивающейся инфекции. Предпочтение отдают антибиотикам широкого спектра действия (цефалоспорины 3—4-го поколения, карбопенемы, аминогликозиды), подавляющим развитие грамположительной и грамотрицательноймикрофлоры. Обязательным компонентом антибактериальной терапии является введение метронидазола (флагил), который избирательно воздействует на неклостридиальную микробную флору.
при выраженном множественном очаговом панкреонекрозе в сочетании
с перитонитом прибегают к поэтапной некрэктомии, т. е. программированиеной ревизии и промывании брюшной полости
ри очаговом панкреонекрозе в области хвоста поджелудочной железы
и безуспешности комплексного интенсивного лечения возможно проведение дистальной резекции железы.
62.Современные принципы комплексного лечения острого перитонита.
Перитонит — острое диффузное воспаление висцеральной и париетальной брюшины, не имеющее тенденции к отграничению. Самой частой причиной перитонита является деструктивный аппендицит (свыше 60 %)
Распространенный гнойный перитонит является абсолютным
показанием к экстренному оперативному вмешательству. Основные принципы лечения перитонита предусматривают:
1) раннее удаление пораженного органа, послужившего причиной развития перитонита, или дренирование гнойников;
2) подавление резидуальной инфекции в брюшной полости разными
способами: а) аспирацией экссудата и тщательным промыванием брюшной
полости растворами (санация полости) во время операции; б) программированным промыванием (повторной санацией) и ревизией брюшной полости после опрации; в) длительным промыванием брюшной полости через
дренажи; г) дренированием 1—2 дренажами; д) созданием лапаростомы;
3) применение адекватной антибактериальной терапии до и после операции;
4) ликвидацию паралитической непроходимости кишечника (аспирация
желудочного и кишечного содержимого через гастроинтестинальный зонд,
промывание и стимуляция перистальтики кишечника);
5) интенсивную терапию, направленную на восполнение дефицита ОЦК,
коррекцию нарушений водно-электролитного баланса, кислотно-основного
состояния, белкового обмена с помощью массивной инфузионной терапии,
парентерального питания, экстракорпоральной детоксикации;
6) поддержание на оптимальном уровне функционального состояния
сердечно-сосудистой системы, легких (своевременное проведение искусственной вентиляции), печени, почек (проведение гемодиализа).
В качестве операционного доступа используют срединную лапаротомию.
Аспирируют экссудат, в тонкую кишку вводят длинный двухпросветный
зонд для аспирации кишечного содержимого. Если источником перитонита является орган, который может быть удален (аппендикс, желчный пузырь, некротический участок кишки), а условия позволяют это сделать, то его удаляют (аппендэктомия, холецистэктомия, резекция кишки и т. п.). В случае перфорации полого органа (язва желудка, двенадцатиперстная кишка) ушивают перфоративное отверстие или производят более радикальную органосохраняющую операцию на желудке. Некротизированные участки кишки при механической кишечной непроходимости или тромбозе мезентериальных сосудов резецируют. Если орган, послуживший причиной перитонита, удалить или вывести на брюшную стенку нельзя, то приходится ограничиваться удалением гноя, подведением дренажей для аспирации гнойного или кишечного содержимого. Брюшную полость в конце операции тщательно промывают 10—15 л изотонического раствора натрия хлорида до чистой воды. К 1 л раствора натрия хлорида необходимо добавлять 100 мл 3 % раствора перекиси водорода
Дата добавления: 2017-11-01; просмотров: 1679; Опубликованный материал нарушает авторские права? | Защита персональных данных | ЗАКАЗАТЬ РАБОТУ
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Да какие ж вы математики, если запаролиться нормально не можете??? 8397 — | 7318 — или читать все…
Источник


