Гепатит как причина панкреатита
Многим людям, у которых есть проблемы с органами пищеварения, устанавливают сразу несколько патологий. Часто наблюдается гепатит при панкреатите, когда проблемы возникают в этих двух органах. Спровоцировать появление патологии могут вирусы (поражающие печень), интоксикационные процессы при других инфекциях, отравлениях, передозировках препаратов.
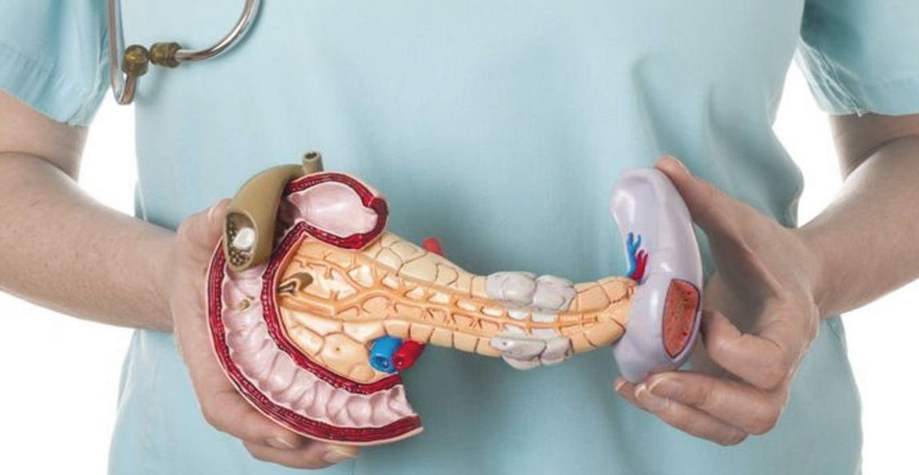
Взаимосвязь болезней
Не только причины, но и механизм развития заболеваний печени и поджелудочной железы похожи между собой. Сначала на клетки органа действуют повреждающие агенты, потом в ответ развивается процесс воспаления. Ткани отекают, а клеточные структуры подвергаются разрушению и замещению соединительной тканью.
Печень человека состоит из множества клеток, которые не имеют дифференциации. Они выполняют одновременно все функции – детоксикацию, аккумулирование ряда веществ и витаминов, участие практически во всех видах обмена. Поэтому компенсаторный потенциал печени велик, целые части ее берут на себя функцию поврежденных, и так может продолжаться длительное время. При своевременном лечении, соблюдении диеты и правильном образе жизни гепатоциты могут восстанавливаться.
При хроническом панкреатите возникает множество осложнений, в т. ч. язва, холецистит и гепатит. С другой стороны, заболевания печени могут становиться причиной панкреатита. На стадии хронизации патологических процессов становится невозможным выявление первичного заболевания. Все усилия врачей направляются на улучшение состояния больного с диагнозом гепатопанкреатит.
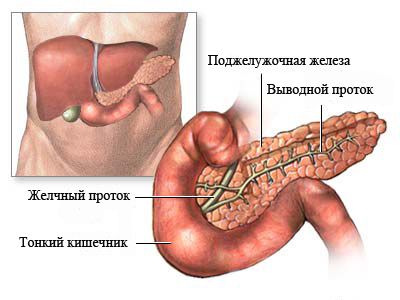
Что делать при приступе панкреатита
Приступ панкреатита требует оказания неотложной помощи. Он проявляется в виде опоясывающей боли, локализующейся в области подреберья, тошнотой, рвотой, напряжением мышц живота. При хроническом течении патологии боль соотносится с приемом пищи, особенно это касается жирного, жареного, острого. Ферментативная недостаточность органа приводит к вздутию живота, скоплению газов, поносу, отрыжке.
Во время приступа следует:
- полностью отказаться от приема любого вида пищи;
- соблюдать постельный режим;
- парентерально ввести анальгетик или спазмолитик;
- приложить холодный компресс на область проекции поджелудочной железы.
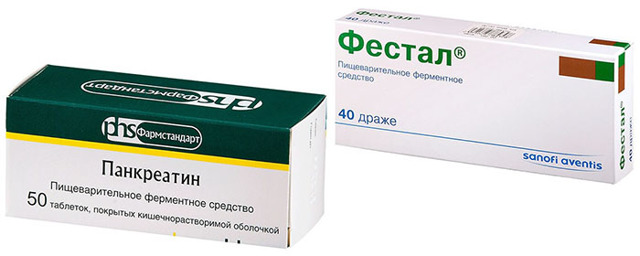 Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Острый панкреатит протекает активно, при этом происходит расплавление тканей, железа начинает переваривать сама себя. Такое опасное состояние требует немедленной помощи в условиях стационара и даже реанимации. Тяжелый приступ хронического заболевания также лечится только специалистами.
В том случае, когда развивается реактивный панкреатит на фоне гепатита, следует особое внимание уделить лечению проблем с печенью. Для этого применяются:
- гепатопротекторы (Карсил, Эссенциале);
- диета с исключением жирной и жареной пищи;
- на время обострения рекомендуется покой.
При сильных болях используются спазмолитические средства (Дротаверин, Спазмалгон), одновременно облегчается пищеварение путем назначения препарата Креон, который имеет в составе необходимые ферменты.
Диета при панкреатите и гепатите
Важной составляющей частью лечения заболеваний органов пищеварения является правильно подобранная диета. Важно устранить все вредные блюда и ввести в рацион как можно больше важных веществ.

Полезные продукты
При гепатите и панкреатите можно употреблять следующие продукты:
- диетическое мясо и нежирную рыбу;
- несладкое печенье без добавления крема;
- подсушенный хлеб с добавлением отрубей;
- молоко и кисломолочные продукты с низким содержанием жира;
- сыр нетвердых и неострых сортов;
- молочные и овощные супы;
- овощи и фрукты (есть исключения);
- крупы, картофель в умеренных количествах;
- яйца (1 раз в неделю), белок можно ежедневно.

Принимать пищу следует мелкими порциями, между завтраком, обедом и ужином необходимо перекусывать овощами, не слишком сладкими или кислыми фруктами, травяным чаем с галетным печеньем, можно выпить обезжиренный кефир или йогурт.
Запрещенные продукты
Нельзя при воспалении печени и поражении поджелудочной железы использовать в меню следующее:
- алкоголь, газированные напитки, какао и кофе;
- сдобу и свежие хлебобулочные изделия из высшего сорта муки;
- холодный суп (окрошку, свекольник), а также первое блюдо на мясном или грибном бульоне;
- копчения, соления, маринады, консервацию;
- жирное мясо, рыбу и молочные продукты.

Рацион при острой и хронической форме панкреатита
Поражение поджелудочной железы во время острого приступа или обострения хронического панкреатита требует полного отказа от пищи на 2-4 дня, в зависимости от тяжести протекания. В это время можно только пить минеральную воду без газа (Боржоми, Славяновская, Смирновская, Ессентуки №20), некрепкий отвар шиповника или слабозаваренный чай.
После этого пациенту разрешается перейти на питание с максимальным механическим и термическим щажением. Калорийность пищи снижена, запрещено употреблять любые продукты, которые могут вызвать усиление секреторной функции желудка и поджелудочной железы. Разрешается прием жидких блюд и сладостей (мед, сахар, сок из фруктов, отвар черной смородины).
По мере снижения острых проявлений в рацион постепенно добавляются другие продукты. Человек переходит на диету №5. Диффузные изменения поджелудочной железы в результате воспаления не проходят, поэтому ограничение в питании следует соблюдать пожизненно.
Особенности беременности и родов
Течение беременности с одновременным наличием гепатита и панкреатита имеет свои особенности. В первые месяцы часто развивается токсикоз, который протекает гораздо тяжелее, чем у здоровых женщин. Наблюдаются тошнота и многократная рвота, усиливающиеся во время приема жирной пищи. Происходит снижение аппетита и массы тела. Состояние несколько стабилизируется во втором и третьем триместрах, и если нет осложнений, то такой женщине не запрещено рожать.
При обострении воспаления врачи часто пропускают заболевание, т. к. оно напоминает токсикоз. Поэтому важно при малейшем ухудшении состояния сразу обращаться к врачу. Для этого требуется дополнительная консультация гастроэнтеролога или терапевта, прохождение анализов (кал, биохимический анализ крови).
Беременным требуется соблюдать диету и проходить лечение, также как и другим пациентам. Но в этом случае следует учитывать, что некоторые препараты могут повлиять на развитие плода.
Если во время вынашивания плода развивается острая форма панкреатита, то в этом случае врачи рекомендуют прерывание до срока в 12 недель. Кесарево сечение делается только в случае крайней необходимости, при условии исключения инфекционного осложнения. Роды лучше всего проводить естественным путем.
В том случае, когда у беременной наблюдается панкреатит на фоне гепатита, вызванного вирусом, то ведение беременности зависит от разновидности патологии печени. Некоторые виды инфекционного заболевания могут представлять опасность для жизни и здоровья как матери, так и будущего ребенка.
Наиболее тяжело протекают вирусные гепатиты B, С, E и D. На их фоне может развиваться печеночная недостаточность, внутриутробная гибель плода, смерть матери в результате интоксикации или кровотечения в процессе родов.
Источник
Проблемы с внутренними органами бывают, как хроническими, так и острыми. Если первые, несмотря на свою опасность, проявляются не очень значительными симптомы, то вторые весь яркие и неприятные. Одним из таких заболеваний является реактивный панкреатит, порою приводящий к очень жгущим болям с ярким комплексом других неблагоприятных признаков. Очень важно знать, к чему может привести этот недуг и каким образом можно т него избавиться.
Содержание статьи
Особенности заболевания
Реактивный панкреатит — это острая воспалительная реакция, локализующаяся в поджелудочной железе по причине некоторых других болезней желудочно-кишечного тракта. В большинстве случаев патология возникает во причине проблем желудком, желчными протоками, печенью и кишечником.
Реактивным панкреатит, как следует из его названия, возникает очень резко. Он не переходит в хроническое заболевание, но не терпит несвоевременной реакции на его лечение.
Международная классификация болезней десятого пересмотра не определяет такого заболевания, как реактивный панкреатит. Несмотря на это, данный недуг принадлежит к понятию Острый панкреатит, закрепленном под кодом К85.
Она не приводит к необратимым последствиям, из-за чего прогноз течения этой проблемы с поджелудочной железой всегда весьма благоприятный. Для устранения симптоматики болезни необходимо всего лишь воздействовать на ее причину, после чего признаки недуга пройдут.
Основные осложнения реактивного панкреатита без его соответствующей терапии заключаются в нарушениях функциональности почек и печени, а также повышения уровня глюкозы в крови человека. Кроме этого, у некоторой части больных возникает инфицированный панкреонекроз.
Причины
Механизм развития реактивного панкреатита лежит в блокировки тока ферментных веществ по протоке поджелудочной железы по причине возникновения ее спазма. Таким образом, секреты органа начинают в нем скапливаться, из-за чего разрушительно влияют на структуры его тканей. Это приводит к появлению воспаления.
Причинами патологического процесса чаще всего становятся следующие факторы:
- злоупотребление спиртными напитками;
- проблемы с корректным режимом питанием;
- болезни органов желудочно-кишечного тракта, как хронические, так и острые;
- отравление некачественной пищей или некоторыми токсическими веществами;
- интоксикация вследствие гельминтозов;
- некорректный прием некоторых лекарственных средств;
- постоянное или очень сильное психоэмоциональное перенапряжение;
- аллергии на определенные продукты или препараты;
- генетическая предрасположенность;
- некоторые травмы и ушибы живота.
Среди наиболее вероятных причин развития реактивного панкреатита в детском возрасте стоит выделить неправильный прикорм малышей, или же нарушения в режиме питания.
Симптомы
Панкреатит реактивного типа на начальных стадиях своего развития может не вызывать каких-либо значительных признаков, но это не значит, что его не нужно диагностировать и лечить. Чаще всего проблема поджелудочной железы этой формы возникает в виде отрыжок, вздутий живота и постоянной изжоги. Больной человек в большинстве случаев не обращает на такие симптомы внимания, так как может их ассоциировать с другими вещами.
Реактивный панкреатит специалисты делят на несколько видов в зависимости от характера поражения поджелудочной железы:
- мелкоочаговый;
- крупноочаговый;
- субтотальный;
- тотальный.
Непосредственно сам реактивный панкреатит представляет собой подвид острого панкреатита. Кроме этого, существует еще и хронический панкреатит, возникающий в рецидивирующих формах.
В целом реактивный панкреатит проявляется следующим симптомокомплексом, который характеризуют такие признаки, как:
- изжога и тошнота (проявляющиеся в том числе и от одного вида преимущественно жирной еды);
- периодические возникновения икоты;
- потеря аппетита и желания кушать;
- интенсивные и достаточно яркие болезненные ощущения в животе;
- чувство озноба на фоне повышения температуры тела;
- диарея и проблемы со стулом.
Из-за того, что реактивный панкреатит развивается на фоне других болезней желудочно-кишечного тракта, его симптомы могут дополняться признаками этих заболеваний. Поэтому картина может быть несколько смазанной или же усиленной другими проявления недуга.
Диагностика
Перед тем, как начать лечение реактивного панкреатита, следует пройти процесс диагностики этого заболевания. Для этого можно обратиться к гастроэнтерологу. Если болезнь возникла у ребенка, в первую очередь прийти на прием следует к педиатру, который может направить на дополнительную консультацию к иным специалистам.
На основе жалоб пациента, врач должен его осмотреть, провести пальпацию живота и т. д. На основании собранных данных чаще всего требуется провести некоторые более точные инструментальные методы диагностики панкреатита реактивной формы. К ним относятся:
- Рентгенограмма органов брюшной полости. Так как причина болезни может быть в различных заболеваниях, связанных с желудочно-кишечным трактом, данный метод диагностики может помочь их выявить.
- Ультразвуковое исследование непосредственно самой поджелудочной железы и органов брюшной полости. Таким образом можно определить изменения структур и тканей, увеличение органов, изменения в их строении и т. д.
- Компьютерная томография поджелудочной железы. Такой метод диагностики проводится чаще всего в тех случаях, когда другие способы оценивания ситуации не дали должного результата.
- Гастроскопия и лапароскопия. Данные методы диагностики используются лишь в наиболее сложных ситуациях, так как они являются наиболее инвазивными способами оценки ситуации с поджелудочной железой.
Кроме инструментальных методов диагностики врач может назначить некоторые лабораторные клинические анализы. К ним относится копрограмма и общие анализы крови и мочи. Если были выявлены проблемы с другими органами, также потребуется, например, биохимия крови и определение печеночный проб.
Традиционное лечение
Терапия реактивного панкреатита должна проходить в несколько этапов. Среди них специалисты выделяют следующие:
- Лечение основного заболевания. В связи с тем, что реактивный панкреатит может вызвать масса различных болезней внутренних органов (преимущественно ЖКТ), начать терапию в обязательном порядке следует с устранения причины патологии.
- Медикаментозная терапия, направленная на снятие симптомов болезни. В первую очередь врачи рекомендуют обезболивающие средства (Диклофенак или Ибупрофен), спазмолитики (Платифиллин или Но-Шпа), антибиотики (Гентамицин или Ампиокс) и ветрогонные препараты (Экспумизан).
- Ферментотерапия. Так как при реактивном панкреатите поджелудочная железа не может выполнять свои функции, количество ферментов, которые она вырабатывает, существенно уменьшается. Именно поэтому этот объем полезных веществ необходимо восполнить. Делают это при помощи Мезима, Креона, Панзинорма и т. д.
- Диетическое питание. Врачи рекомендуют больному человеку придерживаться диеты №5. Она заключается в употреблении пищи с низким содержанием жиров (до 70-80 грамм в сутки) и калорий. Максимальная температура готовых блюд не должна превышать 50-60 градусов по Цельсию. Принимать пищу необходимо небольшими дозами 5-6 раз в день, а не трижды. Жирные и острые продукты, а также пищу, богатую грубой клетчаткой, необходимо по мере возможности исключить из рациона.
Панкреатит через некоторое время опять себя проявит, что может быть намного в худшем виде, нежели первоначально. Именно поэтому важно ориентироваться на многокомпонентное лечение, а не прием лишь симптоматических препаратов.
Народное лечение
С таким заболеванием, как реактивный панкреатит, можно справиться не только консервативными медикаментозными методами, но и некоторыми народными средствами. На причину заболевания они далеко не всегда влияют, но в любом случае могут уменьшить симптоматику воспаления поджелудочной железы.
Существуют следующие популярные народные методы лечения реактивного панкреатита:
- Настой из лекарственного сбора. Для этого используют несколько растений, оказывающих положительное влияние на пищеварительный тракт человека. К ним относится череда, мята и девясил. Необходимо взять в равном количестве листьев каждого из этих средств. Залить сбор нужно двумя стаканами кипяченой воды. После этого жидкость еще в течении несколько минут следует кипятить. Настой следует снять из огня, остудить и процедить через мелкое ситечко. После этого «лекарство» необходимо принимать по трети стакана миллилитров дважды в день перед едой.
- Настойка прополиса. Делается это вещество на обычном медицинском спирту. Принимать такое лекарственное средство следует всего по десять капель с молоком. Делать это необходимо трижды в день. Также народные целители вместо настойки предлагают периодически жевать непосредственно сам прополис, способный благотворительно влиять на функциональность поджелудочной железы. Важно это в тех случаях, когда проблемы с ЖКТ уже существуют, но панкреатит еще не возник.
- Отвар полезных растений. Для этого следует использовать мяту, семена укропа, плоды барышника, цветы бессмертника и ромашки. Первые два компонента следует взять по три части, следующие два — по две, и последние два — по одной. Смесь ингредиентов следует варить около тридцати минут на водяной бане, залив ее предварительно стаканом кипяченой воды. После этого отвар следует процедить и остудить. Его нужно принимать по половине стакана три раза в сутки.
Все вышеперечисленные народными методы лечения реактивного панкреатита являются относительно безопасными. Их основная побочная реакция — это аллергия на какой-либо из компонентов. Но в любом случае предварительно перед тем, как их использовать, следует проконсультироваться с лечащим врачом.
Также можете посмотреть это видео, где вы ознакомитесь с несколькими советами о том как вылечит панкреатит быстро.
Source: bolitpechen.ru
Читайте также
Вид:


Источник
Панкреатит – это заболевание желудочно-кишечного тракта, которое возникает в результате алиментарных причин либо злоупотребления алкоголем.
Панкреатит часто развивается после праздников
Содержание статьи:
Анатомические особенности
Поджелудочная железа располагается в забрюшинном пространстве и имеет приплюснутую, продолговатую форму. Анатомически в ней различают хвост, тело и головку, которая прилежит к двенадцатиперстной кишке. Внутри орган состоит из множества микроскопических ячеек – ацинусов, которые соединены между собой сетью протоков. Именно в этих дольках происходит выработка пищеварительных ферментов (липазы, амилазы, протеиназы) в неактивном виде, по протокам они выводятся в просвет двенадцатиперстной кишки. В норме активация панкреатического сока происходит в кишечнике при смешивании его с пищей, поступившей из желудка.
За сутки у взрослого вырабатывается около полулитра панкреатического сока.
Также в поджелудочной железе есть и другой вид продуцирующей ткани – это островки Лангерганса, которые равномерно распределены по всему органу. Они являются частью эндокринной системы и вырабатывают сразу несколько биологически-активных веществ.
Анатомия поджелудочной железы
Панкреатический гормон – инсулин, обеспечивает клетки организма энергией, утилизируя главный ее источник – глюкозу.
Развитие болезни
Панкреатит – это воспалительные изменения в тканях поджелудочной железы. При этой патологии происходит преждевременное активирование пищеварительных ферментов прямо внутри ацинусов и протоков, что приводит к их расщеплению. В последующем участки с поврежденными дольками замещаются соединительной тканью, которая неспособна к продукции каких-либо биологически-активных веществ.
В зависимости от интенсивности воспаления, врачи выделяют острый и хронический панкреатит.
В основе механизма развития болезни – воздействие повреждающего фактора
Опасность острого панкреатита
Острый панкреатит характеризуется активным процессом саморазрушения железы. Происходит интенсивный некроз тканей, который поначалу является асептическим (без участия болезнетворных микроорганизмов), но без адекватного лечения в скором времени к воспалению присоединяется инфекция. Согласно степени повреждения органа, заболевание имеет три основных формы:
- отечный панкреатит;
- асептический панкреонекроз;
- инфицированная деструкция.
Течение острого панкреатита часто усугубляется осложнениями различной локализации. К местным относятся:
- псевдокиста (стерильная или септическая);
- абсцессы, вследствие инфицирования некротизированных участков;
При неинфицированном панкреонекрозе может присоединиться бактериальная инфекция
- асептическая или инфицированная флегмона забрюшинной клетчатки;
- кровотечения;
- парапанкреатический инфильтрат;
- свищи;
- перитонит.
Системные осложнения:
- инфекционно-токсический или панкреатогенный шок;
- полиорганная недостаточность.
Болезнь требует немедленной медицинской помощи, развитие острого панкреатита приводит пациента на операционный стол.
Патология часто требует хирургического вмешательства
Несмотря на возможности современной медицины, смертность при заболевании сохраняется довольно высокой: в среднем каждый десятый клинический случай заканчивается летальным исходом. Если же речь идет о молниеносно развивающемся деструктивном панкреатите, то статистика здесь еще более пугающая: даже на фоне интенсивного лечения выживает приблизительно половина пациентов.
Хроническая форма
Обычно в исходе острого некроза развивается хронический панкреатит, но достаточно часто он является самостоятельным заболеванием. Патология распространена и нередко протекает незаметно для человека, скрываясь за сопутствующими болезнями желчевыводящих путей.
Симптомы холецистита или ЖКБ могут искажать признаки заболевания
Хронический панкреатит характеризуется менее интенсивным воспалением и дегенерацией тканей, склонен обостряться и затухать. При этой патологии наблюдается деформация протоков, появление в них конкрементов и уменьшение количества продуцируемых ацинусами ферментов и гормонов. Такие изменения в строении и функции поджелудочной железы связаны с уменьшением количества активных долек и инсулиновых островков, а также с замещением погибших ацинусов соединительной тканью и образованием кист.
Медиками разработано множество классификаций хронической формы панкреатита, которые призваны всестороннее отразить патологический процесс в пораженном органе. Применяется следующая градация патологии по причине развития:
- аутоиммунный;
Аутоимунный панкреатит может возникнуть как следствие билиарного цирроза печени
- токсический;
- наследственный;
- рецидивирующий;
- неуточненной этиологии.
Аутоиммунный
Обычно сопровождает другие системные заболевания (первичный билиарный цирроз, синдром Шегрена и прочие), связанные с агрессией собственного иммунитета против отдельных тканей и органов. Эта форма плохо поддается обычному лечению, но реагирует на терапию, направленную на подавление активности аутоантител.
Токсический
Составляет более половины всех случаев хронического панкреатита и ассоциирован с алкогольной интоксикацией.
Курящие и злоупотребляющие спиртным люди находятся в группе риска
Кроме этого, спровоцировать болезнь могут: табакокурение, прием ряда лекарственных средств или воздействие токсинов, нарушения жирового и/или минерального обмена в организме.
Наследственный
Связан с генетической мутацией и активируется злоупотреблением алкоголем, сопутствующими поражениями желчевыводящей системы, патологиями щитовидки и некоторыми другими болезнями. Первые симптомы появляются еще в детском возрасте, кроме того, наследственный хронический панкреатит характеризуется быстрым прогрессированием и ассоциирован с высоким риском развития новообразований.
Воспаление поджелудочной может осложняться злокачественными опухолями
В клинической практике врачи также используют классификацию воспалительных заболеваний поджелудочной по ферментной активности (гипер- и гипоферментные варианты) и по тяжести течения (легкое, средней степени, тяжелое).
Симптоматика и диагностика
Проявления панкреатита практически не имеют строго специфичных признаков. Большинство жалоб, которые предъявляют больные, можно связать с патологиями печени, желчного пузыря, желудочно-кишечного тракта.
Часто поражения других органов пищеварительной системы сопутствуют панкреатиту, взаимно усугубляясь.
В основном пациенты обращаются к врачу (терапевту или гастроэнтерологу) с жалобами на боли в животе.
Боли носят разнообразный характер
Они могут охватывать верхнюю часть живота и спину по типу «пояса» или не иметь четкой локализации, а иногда даже имитируют почечную колику. Часто больные отмечают связь болевого синдрома с тошнотой или чувством тяжести после употребления пищи. Нередко пациента может беспокоить жидкий или кашицеобразный стул, ухудшение аппетита, частая рвота и чувство слабости.
У людей с длительным анамнезом панкреатита возможно заметное снижение массы тела и появление симптомов анемии, авитаминозова, вторичного сахарного диабета.
Для того чтобы заподозрить и диагностировать патологию, врачу необходимо провести опрос и осмотр пациента, прощупывание болевых точек живота. Затем доктор назначает общеклинический и биохимический анализы крови, общий анализ мочи для определения в ней амилазы, копроскопию, УЗИ.
Ультразвуковое исследование органов брюшной полости – обязательный этап диагностики панкреатита
В некоторых случаях может быть показано применение компьютерной томографии и ФГДС.
Лечение
Ведение острого панкреатита происходит исключительно в условиях хирургического стационара.
Важный принцип терапии – временное «исключение» поджелудочной железы из пищеварительного процесса.
Для этого в первые три-четыре дня обострения пациенту назначается голодание. Фактически питание происходит в виде внутривенных вливаний, но также рекомендуется питье щелочных минеральных вод без газа. В дальнейшем при позитивной динамике пациент показано питание смесями через зонд, еще позднее – диета №5п по Певзнеру.
Успешный исход терапии зависит от соблюдения правильного питания
Консервативное лечение включает обезболивание, дезинтоксикацию, ликвидацию спазма панкреатических протоков и билиарного тракта, а также цитостатическую терапию. Хороший эффект дает включение в схему назначений инфузионного введения Соматостатина. Для профилактики и лечения инфекционных осложнений используются антибиотики.
Ранее патологию лечили антиферментными препаратами, однако их применение является спорным из-за недоказанной эффективности.
При неэффективности консервативной терапии и развитии осложнений (кровотечение, формирование абсцессов и др.) применяется хирургическое вмешательство. В сложных случаях необходима повторная операция, однако при этом повышается риск летальности.
Схема лечения хронического панкреатита с высокой активностью ферментов совпадает с таковой при консервативном ведении острой формы.
Недостаток активных веществ можно восполнить специальными средствами
При гипоферментных обострениях основные силы должны быть направлены на коррекцию недостаточности пищеварительного секрета железы. С этой целью рекомендуется применение ферментных препаратов (Панкреатин, Мезим, Креон), а также лекарств, стимулирующих работу поджелудочной. Кроме того, применяются спазмолитики и анальгетики. Больному рекомендуется частое и дробное питание, исключение алкоголя.
О роли ферментных препаратов в лечении панкреатита смотрите в видео:
Источник: hepc.nextpharma.ru
Читайте также
Вид:


Источник


