Гастродуоденит с реактивным панкреатитом
Гастродуоденит — это воспалительное заболевание, распространенное среди людей молодого возраста, которое затрагивает слизистую оболочку двенадцатиперстной кишки и пилорический (привратниковый) отдел желудка. Эту болезнь провоцируют многочисленные внутренние и внешние факторы. Пациенты с таким диагнозом нуждаются в систематическом врачебном наблюдении и проведении комплексной терапии. Они должны неукоснительно выполнять все рекомендации мед. специалиста.
Необходимым условием комплексной терапии является сбалансированная диета при панкреатите и гастродуодените. Она позволяет улучшить самочувствие больного и предотвратить возникновение осложнений, которые нередко сопровождают патологию. Схему диетического питания определяют в зависимости от имеющейся стадии желудочно-кишечного воспаления, его места локализации и истинных причин, которые спровоцировали появление недуга.
В комплексе с грамотным и адекватным медикаментозным подходом, который предусматривает своевременный прием препаратов различных фармакологических групп, правильно подобранная диета повысит шансы на полное излечение. Если всегда придерживаться принципа здорового питания, вести активный образ жизни, то можно забыть о недуге. Главное — быть последовательным, не отказываться от существенного изменения рациона при улучшении самочувствия.
Одна из опасностей гастродуоденита, протекающего в острой форме, заключается в высокой вероятности развития воспаления поджелудочной железы — панкреатита. При такой патологии выделяемые ферменты не поступают в двенадцатиперстную кишку, а сразу активизируются этим органом пищеварительной системы, а затем начинают его разрушать (происходит его само переваривание). Для нормализации состояния больных людей, уменьшения риска возникновения сопутствующих осложнений специалисты рекомендуют придерживаться лечебного меню. Речь идет о включении в рацион специальных диет — «стол №1» и «стол №5».
Гастрит, имеющийся в любой форме, как и другие воспалительные заболевания желудка, требует компетентного врачебного подхода и строгого соблюдения принципов правильного питания, употребления лишь тех продуктов, которые не навредят человеку, не усугубят его болезненное состояние. Главные принципы, которыми всегда характеризуется диета при гастродуодените и панкреатите, сводятся к соблюдению нескольких требований:
- Принимать пищу следует через одинаковые интервалы времени, не реже 4 раз в день, в идеале — от 5 до 6 раз. Ночью организм должен отдыхать, поэтому нельзя употреблять продукты в этот временной промежуток.
- Непосредственно перед употреблением любые твердые продукты питания необходимо тщательно измельчить, поскольку прием недостаточно мягкой пищи:
— негативно отразится на слизистой оболочке желудка;
— спровоцирует ухудшение состояния больного.
- Рекомендуется принимать еду комнатной температуры, недопустимы горячие блюда или продукты, недавно вынутые из холодильника. Их употребление:
— усугубит имеющуюся проблему со здоровьем;
— не приведет к облегчению симптомов болезни.
- От жареной пищи и продуктов, содержащих искусственные ароматизаторы и усилители вкуса, лучше отказаться до наступления полного выздоровления.
- В качестве десерта можно употреблять в ограниченном количестве сладости, имеющие природное происхождение. Допустимо лакомиться пчелиным медом (акациевым, гречишным, липовым или цветочным), фруктовым пюре, муссами из сухофруктов. Идеальный вариант — завтракать любым фруктом, по утрам пить минеральную воду.
Медицинские специалисты четко разделяют разрешенные и запрещенные блюда, рекомендуемые для тех пациентов, у которых диагностирован воспалительный процесс желудка и двенадцатиперстной кишки, имеющий хроническое течение. Наиболее суровые условия организации диетического питания применяются к тем людям, у которых заболевание протекает в острой форме, и наблюдается обострение патологического процесса. Им запрещены следующие продукты:
⁌ Крепко заваренный чай и натуральный кофе.
⁌ Свежеприготовленная выпечка, кондитерские изделия:
— сдобные булочки;
— песочные и бисквитные торты;
— пирожное;
— конфеты;
— вафли;
— шоколад.
⁌ Соленья, маринады, консервированные продукты, любые копчености.
⁌ Белокочанная капуста, репчатый лук, свежие огурцы и черная редька.
Наряду с многочисленными ограничениями, существует широкий перечень продукции, которую можно употреблять без опасения для своего здоровья.
Какие продукты разрешены?
- Любые овощи и фрукты.
- Пшеничные и ржаные сухари, вчерашний хлеб.
- Нежирное мясо (телятина, говядина, курятина, индюшатина), колбаса «Докторская» и «Молочная», не содержащая жира.
- Макаронные изделия, цельная и дробленая крупа.
- Подсолнечное, рапсовое, оливковое и кукурузное масла.
- Клюквенный, малиновый морс, отвар шиповника, компот из сухофруктов.
- Коровье молоко, рассыпчатый творог и кефир (небольшого процента жирности), ряженка и простокваша.
Если соблюдать все рекомендации, приведенные в этой статье, тогда симптомы гастрита, гастродуоденита и панкреатита станут не такими выраженными. Впоследствии человек сможет избавиться от своей болезни, начать новую, здоровую жизнь. В ней не найдется места для боли и дискомфортных ощущений, которые всегда сопровождают воспаление слизистой желудка.
Источник
анонимно, Женщина, 25 лет
Здравствуйте. Мне 25 лет. Не курю, не пью. Питание было не правильным, редким 2 или 3 раза в день, иногда переедание мучным и сладким. Из хронических заболеваний – тонзиллит, ЖДА (выявлена была ещё в 9-м классе, а три года назад лежала в больнице — практически полное истощение депо железа, Hb-76, нарушение концентрации внимания; причины анемии не выявлены).
Четыре года назад поставили диагноз – эритиматозный поверхностный гастрит, дуоденогастральный рефлюкс, был приступ жгущей опоясывающей боли, в дальнейшем не повторялось, боли в эпигастрии были, но слабые или терпимые.
Осенью 2018 почти две недели был понос, связываю с частым употреблением жирного до этого. В феврале этого года заболела ОРВИ, далее начались мышечные боли в шейном и в верхней части грудного отдела, врач-терапевт поставила диагноз – миалгия. Не могла нормально спать, лежала на низкой подушке на спине, со временем стал появляться дискомфорт в эпигастрии, боли, урчание и ощущения сокращений в животе, потом возникло чувство распирания с последующим немного болезненным ощущением под левым и правым подреберьями, дискомфорт увеличивался после принятия пищи. Где-то через неделю, когда уже просто нормально не могла есть и спать из-за неприятных ощущений прошла ФГДС + анализ на Хеликобактер и УЗИ брюшной полости. Выявили недостаточность кардии, катаральный гастродуоденит, заброс желчи в желудок, на узи – хр.панкреатит, реак. холангиохолецистит, Хеликобактер-отрицательно, лямблии-отрицательно. Тогда из питания исключила чай, всё сладкое, мучное, жирное и прочее, старалась есть только некоторые продукты, разрешенные больным панкреатитом – гречневая каша, овсяная, отварная курица, картофельное пюре, кисель, перед едой пила Ессентуки-4, Омез- два раза в день за 30 минут до еды. Старалась есть через каждые три часа, позже сократила до 2 часов. Стало беспокоить постоянное ощущение желчи в горле, вплоть до того, что казалось, она вот-вот выйдет совсем; ощущение холода в эпигастрии, словно выпила холодную воду, боли слева от пупка при прощупывании, ночью иногда были болезненные сокращения пульсирующего характера в эпигастирии справа, иногда ощущение похожее на тошноту после пищи, редкий стул – 1 раз в 3-5 дней. За две недели снизился вес – с 62-63 до 57 (при росте 158).
К гастроэнтерологу попасть получилось только в середине апреля. К тому времени ощущение холода в эпигастрии стало возникать реже, желчь в горле также стала беспокоить меньше, пропали запоры, рацион несколько расширила, включила телятину и рыбу на пару, рис, творог, белковые омлеты. Вес снизился до 53. Заметила, что приступы с холодом, ощущения желчи в горле возникали как-то периодами (примерно неделю). Время от времени, так и не смогла понять реакция ли это на определенные продукты или нет, возникал кожный зуд, в частности – живот, спина, бедра, колени.
В мае состояние стало ещё лучше – пропал холод в желудке, ощущение желчи. Стул стал регулярным. Однако вес снижался дальше до 49 кг, упал гемоглобин (до 90), стали выпадать волосы. Попыталась увеличить количество потребляемой пищи, вроде стало налаживаться, но стул стал снова не регулярным, стала иногда ныть в районе поясницыкопчика, появился тянущий дискомфорт.
Сейчас сильно реагирую на жаркую погоду, давление может упасть до 95-90 на 70-65, давит на голову, иногда может появляться ощущение, что вот-вот упаду (связываю это с низким гемоглобином).
На июнь месяц вес держится 50,5-51, не снижается. Кожный зуд исчез, но сыпяся волосы из-за нехватки питательных веществ.
Болей в эпигастрии были только один раз, проблем с желудком как таковых нету. Дискомфорта в справа и слева в подреберной области тоже. Беспокоит кишечник. Стул временами не регулярный, иногда не оформленный, временами тянет в пояснице.
Беспокоят проблемы с циклом. В апреле и мае месячные были по времени, но очень скудные, в июне уже их не было. Хотя наблюдаю некоторые изменения в настроении, как всегда было раньше.
Лекарств никаких не пила и сейчас не пью. С момента обследований и консультации у гастроэнтеролога прошло уже несколько месяцев (а точнее 3-4 месяца). Я живу не в России, а тут в городе найти хороших специалистов в экстренном случае не представляется возможным, к врачу гастроэнтерологу и другим специалистам запись идёт за месяц, попасть сложно, когда очень нужно. Назначенные лекарства для меня, к сожалению, не дешевые.
Поэтому хотела бы спросить:
1) Мне назначали препараты Тримспа, Промто, Денол, таких проблем с ЖКТ, какие были на тот момент – нет. Я не вижу смысла принимать, но всё-таки сомневаюсь.
2) Есть ли вероятность того, что в желчном пузыре уже сформировались камни, очень беспокоюсь? Можно ли сейчас пить Дезурсолен или лучше вновь пройти УЗИ брюшной полости? По противопоказаниям препарата, я так понимаю, что лучше теперь обследовать снова желчный.
И если можно пить, то совместим ли препарат с Бионом или лучше Бион пить отдельно?
3) В пищи не хватает жиров и я не знаю каким образом их набрать, когда жирные продукты исключены из меню. Пробовала есть маленькими кусочками маложирные сорта сыра, съедала буквально грамм 20-30 – начиналась изжога. Можно ли в таком случае пить специальные биодобавки?
4) Можно ли принимать Тотему для повышения гемоглобина? Ранее я пила Сорбифер, но от него жгло в желудке. Гемоглобин очень низкий и это сказывается на внимании и концентрации.
Фото обследований и анализов за этот период прилагаю.
Заранее благодарю Вас за ответы.
Источник
Опубликовано: 15 октября 2014 в 10:28
 Воспаление пилорической зоны желудка и оболочки двенадцатиперстной кишки называют гастродуоденитом. Происхождение его подразделяют на эндо- или экзогенное. Секреторная функция (кислотность) может быть повышенной и пониженной. Болезнь нередко сочетается с хроническим панкреатитом и холециститом, достаточно легко диагностируется методами ФГДС, ГБЗ, УЗИ. Гастроэнтерологи, обычно, назначают отвар семечек льна или овсяное молочко в период обострения, Креон. Лечение назначают в зависимости от уровня кислотности, при совмещении болезней рекомендуется (диетологами) отвар шерстистой эрвы (в народе пол-пала).
Воспаление пилорической зоны желудка и оболочки двенадцатиперстной кишки называют гастродуоденитом. Происхождение его подразделяют на эндо- или экзогенное. Секреторная функция (кислотность) может быть повышенной и пониженной. Болезнь нередко сочетается с хроническим панкреатитом и холециститом, достаточно легко диагностируется методами ФГДС, ГБЗ, УЗИ. Гастроэнтерологи, обычно, назначают отвар семечек льна или овсяное молочко в период обострения, Креон. Лечение назначают в зависимости от уровня кислотности, при совмещении болезней рекомендуется (диетологами) отвар шерстистой эрвы (в народе пол-пала).
Этиология гастродуоденита
Достаточно часто гастродуоденит провоцирует панкреатит, вызывая эндокринную патологию в хронической стадии. Заболевания поджелудочной железы, печени нарушают секрецию, служат эндокринными причинами. Экзогенными факторами служат отравления пестицидами, физические ранения, травмы. Регулярное употребление холодной или горячей пищи так же провоцирует панкреатит, гастродуоденит, прочие заболевания. Запущенная болезнь, помимо секреторной функции нарушают моторную, наблюдается избыточный кислород (активные формы). Повреждаются ткани, слизистая начинает атрофироваться, развивается язвенная болезнь.
Симптомы и диагностика гастродуоденита
 Обилие факторов, влияющих на протекание болезни, не позволяет выделить общие для нее симптомы. Головная боль, слабость, нарушения сна, бледная кожа являются основными признаками при диагнозах панкреатит и гастродуоденит. Появляется жидкий стул, чередующийся с запорами, тяжесть в животе, изжога, тошнота. Полное обследование состоит из:
Обилие факторов, влияющих на протекание болезни, не позволяет выделить общие для нее симптомы. Головная боль, слабость, нарушения сна, бледная кожа являются основными признаками при диагнозах панкреатит и гастродуоденит. Появляется жидкий стул, чередующийся с запорами, тяжесть в животе, изжога, тошнота. Полное обследование состоит из:
- бактериоскопии – исследования мазка на инфекции Нр
- гистологии – исследование слюны и сока на Нр-инфекцию
- рентгеноскопия – проводится с барием, дополнительно оценивает врожденные пороки
- рН-метрия – оценка кислотности желудка, нормой является 5 единиц
- эндоскопия – обнаружение гипертрофии складок, отеков, гиперемии
Лечение гастродуоденита этапное, длительное, так же, как при панкреатите, используются антиоксиданты (бета-каротин, ретинол, убихинон, аскорбиновая кислота, токоферол), ферментные лекарства, седативные препараты, спазмолитики, антацидные спреи (алмагель, викалин). Коррекция питания, точечный массаж и иглоукалывание (только у специалистов), фитотерапия позволяют улучшить аппетит, устранить изжогу, тяжесть в животе, избавиться от тошноты и нормализовать стул.
Диета при панкреатите и гастродуодените
При панкреатите и гастродуодените придется воздержаться от нескольких видов продуктов, которые могут привести к осложнениям болезни. Если вовремя не заняться лечением, то диета может перерасти из временной в постоянную, так что на первых же этапах следует отказаться от таких продуктов как:
- Алкоголь
- Жирная и жареная пища
- Кислые соки и другие консервации
- Острые приправы и специи
- Колбасы и копчености
- Шоколад
 Но не стоит забывать, что, несмотря на принятые ограничения, организм должен быть обеспечен сбалансированным комплексом белков, углеводов и жиров. Поэтому, не стоит полностью исключать из диеты животный белок и растительные жиры.
Но не стоит забывать, что, несмотря на принятые ограничения, организм должен быть обеспечен сбалансированным комплексом белков, углеводов и жиров. Поэтому, не стоит полностью исключать из диеты животный белок и растительные жиры.
Для поддержания полноценного питания при панкреатите и гастродуодените стоит ввести в рацион:
- Молочные продукты: куда входит, некислый творог, кефир, простокваша, сыр без пряностей
- Из мясных продуктов: индейка, кролик, говядина, курятина, (причем, желательно, не в цельном виде)
- Среди рыбы лучше выбирать нежирные разновидности: треску, леща, судака и щуку
- Супы, желательно овощные или вермишелевые
- Пшеничный хлеб
- Несладкие яблоки и груши
- Отвар из шиповника, слабый чай
Если все же необходимо что-то пожарить, то следует использовать только растительные масла, оливковые или подсолнечные.
Источник
Реактивный панкреатит – острый асептический воспалительный процесс в поджелудочной железе, возникший на фоне патологии пищеварительного тракта и других внутренних органов, характеризующийся быстрым регрессом симптоматики после начала лечения. В клинической картине преобладают опоясывающая боль в животе, тошнота, рвота, изжога, повышенный метеоризм, лихорадка и явления интоксикации. В диагностике большое значение имеют анамнестические данные и физикальное обследование, рентгенологические и ультразвуковое исследования, ЭГДС. Лечение консервативное, включает назначение диеты, спазмолитиков и анальгетиков, ферментных препаратов.
Общие сведения
Реактивный панкреатит является своеобразной реакцией поджелудочной железы на заболевания пищеварительного тракта, погрешности в диете, отравления, аллергии и т. д. В 30-50% случаев причиной повышенной реактивности ПЖ является желчнокаменная болезнь, чаще поражающая женщин – именно поэтому реактивным панкреатитом страдает преимущественно женская часть населения. Кроме того, к вторичному поражению поджелудочной железы может приводить разнообразная патология печени, желудка, кишечника, системные заболевания, отравления и интоксикации. Нередко повышенная реактивность поджелудочной железы отмечается у детей на фоне хронических гастродуоденитов. Отличительной чертой данной формы панкреатита является быстрое появление симптомов после воздействия провоцирующего фактора и такой же быстрый их регресс после начала лечения и соблюдения диеты.
Реактивный панкреатит
Причины
Причины реактивного панкреатита могут быть самыми разнообразными: заболевания пищеварительного тракта (вирусные гепатиты, желчнокаменная болезнь, калькулезный холецистит, обострение хронического гастрита, цирроз печени, дискинезия желчевыводящих путей, кишечные инфекции), травмы живота, злоупотребление спиртными напитками, погрешности в питании, прием некоторых медикаментов, системные и инфекционные заболевания, отравления бытовыми и промышленными ядами, грибами и др. Большой проблемой для хирургов является развитие ятрогенного реактивного панкреатита после эндоскопических вмешательств на желчевыводящих путях (ЭРХПГ).
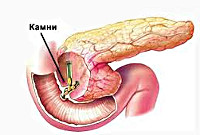
В основе патогенеза лежит преждевременная активация ферментов поджелудочной железы с повреждением ее паренхимы. Наиболее частой причиной, приводящей к застою панкреатического сока в главном протоке ПЖ, является холелитиаз. При желчнокаменной болезни мелкие конкременты (менее 4 мм), попадая в общий желчный проток и дуоденальный сосочек, вызывают их раздражение и спазм. С течением времени постоянное спазмирование холедоха и сфинктера Одди приводит к развитию стриктур и стеноза общего желчного протока. Это может закончиться обтурацией указанных структур более крупными желчными камнями и возникновением застоя панкреатических соков в общем панкреатическом протоке. Гипертензия в протоках поджелудочной железы рано или поздно приводит к повреждению ее ацинусов; ацинарные клетки становятся уязвимыми для протеолитического воздействия собственных ферментов.
Если на фоне холелитиаза у пациента имеется хронический гастродуоденит, язвенная болезнь желудка и ДПК – риск развития реактивного панкреатита многократно возрастает. Хронический воспалительный процесс в двенадцатиперстной кишке может приводить к возникновению папиллита и ретроградному забросу кишечного сока в протоки поджелудочной железы. В результате возможна преждевременная активация ферментов поджелудочной железы в ее тканях. Собственные панкреатические ферменты начинают разрушать паренхиму железы, активируются провоспалительные биохимические процессы, а продукты распада в большом количестве попадают в кровоток, приводя к значительному отеку поджелудочной железы и явлениям интоксикации.
Симптомы реактивного панкреатита
Клиническая картина реактивного панкреатита обычно развивается в течение нескольких часов после воздействия провоцирующего этиологического фактора. К симптомам основного заболевания присоединяются признаки поражения поджелудочной железы. Пациента беспокоит сильная опоясывающая боль (в верхних отделах живота и подреберьях, иррадиирует в спину и лопатки), усиливающаяся после приема пищи. Боль при реактивном панкреатите выражена не так сильно, как при других формах острого воспалительного процесса в ПЖ. Отмечаются жалобы на метеоризм, изжогу, отрыжку. Болевой синдром сопровождается диспепсическими явлениями: тошнотой, переходящей в рвоту с примесью слизи и желчи. Так как рвота приводит к повышению внутрибрюшного и внутрипротокового давления, боль в животе после рвоты может усиливаться.
Если пациент вовремя не обратился к гастроэнтерологу и не начал лечение на ранних стадиях реактивного панкреатита, состояние может значительно ухудшиться за счет массивного попадания протеолитических ферментов в кровоток: нарастают явления интоксикации, температура повышается до фебрильных цифр, кожные покровы становятся бледными и холодными, беспокоит тахикардия и артериальная гипотензия. Пациенты с тяжелым течением реактивного панкреатита требуют госпитализации в отделение гастроэнтерологии.
Диагностика
При появлении первых признаков реактивного панкреатита проводится ряд клинических и биохимических анализов: общего анализа крови и мочи, коагулограммы, уровня ферментов поджелудочной железы в крови и моче, эластазы крови, общего белка и кальция. Обычно отмечается повышение уровня амилазы и ингибитора трипсина в крови и моче при нормальных уровнях липазы и трипсина. Возможно повышение уровня эластазы крови в первые несколько суток заболевания.
На развитие реактивного панкреатита указывает обострение хронической патологии пищеварительного тракта в анамнезе, наличие других этиологических факторов у пациента. В процессе физикального осмотра обращает на себя внимание тахикардия, артериальная гипотензия, бледность кожи и слизистых. Пальпация живота болезненная в верхних отделах, определяется положительный симптом Мейо-Робсона (болезненность в левом реберно-позвоночном углу). Живот обычно поддут, но мягкий, симптомы раздражения брюшины отрицательные.
УЗИ органов брюшной полости, особенно прицельное исследование поджелудочной железы и желчных путей является наиболее безопасным и достаточно информативным методом диагностики реактивного панкреатита. Данный метод позволяет выявить конкременты в общем желчном протоке, отек и увеличение размеров ПЖ. Для уточнения диагноза и более детальной визуализации патологического очага может потребоваться проведение обзорной рентгенографии органов брюшной полости, компьютерной томографии (золотой стандарт диагностики панкреатитов) и МСКТ органов брюшной полости. Эндоскопическая РХПГ и холедохоскопия при реактивном панкреатите должны проводиться только по строгим показаниям (доказанная обтурация холедоха конкрементом); заменить эти исследования с успехом может магнитно-резонансная томография поджелудочной железы и желчевыводящих путей, которая позволит визуализировать конкременты, определить их размеры и локализацию.
Ангиография чревного ствола при реактивном панкреатите указывает на повышенную васкуляризацию ткани поджелудочной железы. Эзофагогастродуоденоскопия в остром периоде реактивного панкреатита показана всем пациентам, так как позволяет не только диагностировать сопутствующую патологию, но и при необходимости провести эндоскопическое восстановление проходимости дуоденального сосочка. Лапароскопия требуется только при тяжелом течении реактивного панкреатита, при диагностических затруднениях.
Лечение реактивного панкреатита
Лечение реактивного панкреатита направлено на купирование отека и воспаления поджелудочной железы, снятие интоксикации, восстановление нормальной секреции панкреатических соков. Успешная терапия реактивного панкреатита невозможна без устранения этиологического фактора, поэтому большое внимание уделяется лечению основного заболевания.
В остром периоде реактивного панкреатита показано полное лечебное голодание в течение одних-двух суток. В этот промежуток времени разрешается употреблять только воду и настои противовоспалительных трав. При легком течении реактивного панкреатита голодание может и не понадобиться, в этом случае назначают диету, богатую углеводами, с ограничением белка и жиров. Целью диеты является создание покоя для поджелудочной железы, снижение выработки панкреатических ферментов. Для этого нужно питаться дробно, пища должна быть измельчена, поступать в желудок маленькими порциями. С целью дезинтоксикации рекомендуется употреблять много жидкости.
Из лекарственных препаратов назначают ферменты поджелудочной железы (панкреатин), обезболивающие препараты (при легком течении реактивного панкреатита – нестероидные противовоспалительные, при тяжелом их дополняют наркотическими анальгетиками), спазмолитики (дротаверин, платифиллин), средства для снижения метеоризма. Для снятия боли при реактивном панкреатите нельзя использовать морфин, так как он провоцирует спазм большого дуоденального сосочка и усиливает протоковую гипертензию.
Если развитие реактивного панкреатита обусловлено холелитиазом или патологией сфинктера Одди, возможно использование эндоскопических процедур для его устранения: эндоскопического удаления конкрементов главного панкреатического протока и холедоха во время ЭРХПГ, папиллотомии.
Прогноз и профилактика
Прогноз при неосложненном течении реактивного панкреатита благоприятный, обычно после начала лечения все симптомы быстро регрессируют. Профилактика данной патологии заключается в своевременной диагностике и лечении заболеваний, которые могут привести к развитию реактивного панкреатита, а также в соблюдении принципов рационального питания, отказе от вредных привычек (курения, злоупотребления спиртными напитками).
Источник

