Факторы риска при хроническом панкреатите
Рост заболеваемости панкреатитом специалисты связывают с образом жизни и пищевыми привычками: обилие в продуктах консервантов, подсластителей, ароматизаторов, усилителей вкуса не идёт на пользу нашему организму.
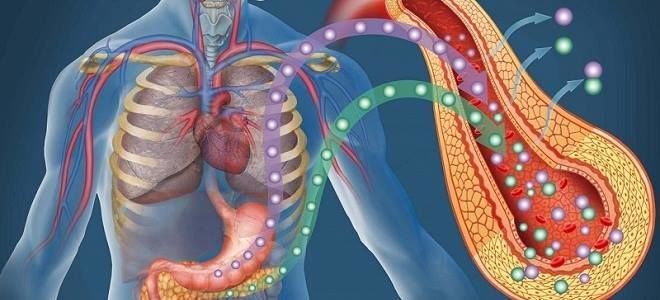
Мы заедаем стрессы вкусненьким, вечно торопимся, пьём кофе в огромных количествах, в попытках победить сонливость, устраиваем шумные пятницы, за которыми неминуемо наступают тяжёлые понедельники… И однажды, подойдя к зеркалу, мы замечаем, что появилась какая-то нездоровая бледность и худоба, да и общее состояние последнее время «не очень»: вроде только поели, а хочется прилечь, подташнивает и что-то покалывает в боку. Возможно, это даёт о себе знать поджелудочная железа — важный орган пищеварительной системы, расположенный в брюшной полости позади желудка.
Поджелудочная железа отвечает за необходимое количество ферментов для переваривания пищи, проходящей по тонкому кишечнику. Также одной из главных функций поджелудочной является выработка гормона инсулина, регулирующего уровень глюкозы в крови.
Когда поджелудочная железа даёт сбой
Когда эта железа даёт сбой — пища начинает перевариваться не должным образом, а значит, вещества и витамины усваиваются не полностью, — отсюда слабость, сонливость, «мутные» состояния после еды, «покалывание» в левом боку или области солнечного сплетения.
Если дискомфорт, а тем более боль, не проходят более 1–2 суток, появилась тошнота или рвота, повысилась температура, началась диарея или изменился цвет кала, к специалисту нужно обратиться незамедлительно.
Подписывайтесь на наш аккаунт в INSTAGRAM!
Нередко воспаление поджелудочной железы – панкреатит — путают с заболеваниями органов, расположенных в верхнем этаже брюшной полости, например, с обострением язвенной болезни или острым холециститом, с кишечной непроходимостью и даже обычным пищевым отравлением.
Панкреатит (от греч. «pancreas») – это воспаление и последующее разрушение ткани поджелудочной железы собственными ферментами.
При развитии панкреатита эти ферменты не выделяются, как положено, в двенадцатиперстную кишку, а скапливаются, активизируются в ней и со временем и начинают влиять на ткани самой железы. В результате поджелудочная железа фактически переваривает сама себя.
Причём ферменты поджелудочной могут разрушать не только ткани железы, но и находящиеся рядом кровеносные сосуды и соседние органы.
По данным статистики за последние 40 лет заболеваемость панкреатитом выросла вдвое.
Рост заболеваемости панкреатитом специалисты связывают с образом жизни и пищевыми привычками: обилие в продуктах консервантов, подсластителей, ароматизаторов, усилителей вкуса не идёт на пользу нашему организму.
По подсчётам специалистов в группу риска попадают:
- люди, имеющие проблемы с алкоголем;
- любители фастфуда;
- любители самолечения с избыточным приёмом лекарств;
- курильщики;
- больные желчнокаменной болезнью в анамнезе;
- страдающие ожирением;
- люди с сердечно-сосудистыми заболеваниями;
- люди, регулярно испытывающие стресс;
- пациенты, перенесшие травму органа или интоксикацию организма.
Панкреатит бывает острый и хронический.
Острый панкреатит
Его часто называют «праздной болезнью» — он возникает из-за переедания, что часто случается в праздники.
Острый панкреатит сегодня вышел на 3‑е место среди хирургических заболеваний после острого аппендицита и острого холецистита.
Воспаление в поджелудочной железе происходит резко, в виде приступа, поэтому редко остаётся незамеченным.
Основные симптомы острого панкреатита:
- сильная боль в верхней части живота, постепенно опоясывающая живот и спину;
- тошнота и рвота;
- сильное расстройство желудка (несварение пищи);
- высокая температура;
- учащённое сердцебиение.
При остром панкреатите необходима срочная госпитализация, а в особо тяжёлых случаях и оперативное вмешательство!
Чтобы облегчить боль до приезда «скорой», лучше всего сесть, слегка согнувшись, и приложить к левой стороне живота, чуть ниже ребер, пакет со льдом. Горизонтальное положение также помогает уменьшить боль.
Чего делать нельзя при остром приступе:
- есть и пить до приезда «скорой»- это простимулирует выработку ферментов и «раздразнит» железу ещё больше.
- принимать болеутоляющие и другие лекарства;
- класть на живот грелку.
В течение нескольких дней придется воздержаться от пищи, разрешены только минеральная вода без газа, отвар шиповника и некрепкий чай. Обязателен постельный режим и холодные компрессы на верхнюю часть живота.
После госпитализации и купирования симптомов острого панкреатита необходимо некоторое время оставаться под наблюдением врача, который должен выписать ферментные препараты, помогающие снять нагрузку с поджелудочной и средства для уменьшения кислотности желудочного сока, а также, в некоторых случаях, антибиотики.
Повторы острого панкреатита способны привести к развитию хронической формы болезни.
Хронический панкреатит
Врачи говорят, что причин у этого недуга две — мужская (алкоголь) и женская (камни в желчном пузыре)
Опасность хронического панкреатита в том, что он может не давать о себе знать в течение нескольких лет, протекая практически бессимптомно, потому не все больные своевременно обращаются к специалисту.
Болезнь эта развивается долго и медленно, а проявления болезни менее выражены, чем в случае с острым панкреатитом:
- ноющие боли или ощущение дискомфорта в животе после того, как человек поел острого или жирного;
- периодические нарушения переваривания пищи (тошнота, вздутие, послабление стула);
- снижение веса;
- сухость и бледность кожи;
- быстрая утомляемость.
Если человек с острым панкреатитом неминуемо оказывается в больнице, то к хроническому он обычно стараются притерпеться. Такой подход к здоровью крайне опасен, поскольку клетки поджелудочной способны мутировать и перерождаться в гораздо более грозные, онкологические формы.
При подозрении на хронический панкреатит врач назначает анализы мочи и крови (в том числе на сахар), и УЗИ внутренних органов брюшной полости.
Как и любая хроническая форма болезни, полностью эта форма панкреатита не излечивается. Но не допустить развития его осложнений вполне возможно.
Обычно при таком диагнозе врач назначает препараты для облегчения боли (если требуется), и ферменты, «помогающие» поджелудочной справляться со своими функциями. Иногда выписывается инсулин, чтобы регулировать уровень глюкозы в крови.
И увы, человеку с диагнозом «хронический панкреатит» приходится полностью переосмыслить свой подход к питанию.
При хроническом панкреатите нельзя:
- Жирное
- Жареное
- Острое
- Копчёное
- Солёное
- Маринованное
- Крепкие бульоны
- Консервы
- Колбасные изделия
- Фруктовые соки
- Капуста
- Грибы
- Бобовые
- Грубые каши (мюсли, пшено)
- Чёрный хлеб
- Шоколад
- Пирожные и торты
- Газировка
- Кофе
- Крепкий чай
- Слишком горячее
- Слишком холодное
- Приправы в больших количествах
- Алкоголь
- Курить
- Есть нужно не менее 5 раз в день маленькими порциями (кстати, это вообще одно из основных правил здорового питания).
Что есть можно:
- Кисломолочные продукты
- Белковые омлеты,
- Нежирные мясо, птица, рыба, приготовленные на пару
- Красная рыба в небольших количествах
- Крупы – овсяная, гречневая, рисовая
- Овощи, отварные или запеченные (картофель, цветная капуста, морковь, кабачки, тыква, свекла, зеленый горошек)
- Некислые фрукты и ягоды
- Минеральные воды с щелочным составом, например, «Нарзан», «Боржоми», «Джермук», «Ессентуки».
Помимо соблюдения диеты дополнительно требуется употреблять витамины A, C, B1, B2, B12, PP, K, фолиевую кислоту.
Основное правило тут – не переедать: железа должна работать без напряжения.
Нельзя и долго ходить голодным, в крайнем случае поможет стакан тёплой воды, если его выпить за полчаса до еды. Есть нужно примерно в одно и то же время, чтобы поджелудочная железа не трудилась впустую.
Данные принципы питания являются одновременно и профилактикой неприятностей с поджелудочной для тех, кого сей недуг миновал, и кто не хотел бы столкнуться с ним в будущем. Но, как говорится: «Если нельзя, но очень хочется — то можно!». Главное – во всём знать меру.опубликовано econet.ru.
Если у вас возникли вопросы, задайте их здесь
P.S. И помните, всего лишь изменяя свое потребление — мы вместе изменяем мир! © econet
Источник
Мы заедаем стрессы вкусненьким, вечно торопимся, пьём кофе в огромных количествах, в попытках победить сонливость, устраиваем шумные пятницы, за которыми неминуемо наступают тяжёлые понедельники…
И однажды, подойдя к зеркалу мы замечаем, что появилась какая-то нездоровая бледность и худоба, да и общее состояние последнее время «не очень»: вроде только поели, а хочется прилечь, подташнивает и что-то покалывает в боку.
Возможно, это даёт о себе знать поджелудочная железа — важный орган пищеварительной системы, расположенный в брюшной полости позади желудка. Поджелудочная железа отвечает за необходимое количество ферментов для переваривания пищи, проходящей по тонкому кишечнику. Также одной из главных функций поджелудочной является выработка гормона инсулина, регулирующего уровень глюкозы в крови.
Когда эта железа даёт сбой — пища начинает перевариваться не должным образом, а значит, вещества и витамины усваиваются не полностью, — отсюда слабость, сонливость, «мутные» состояния после еды, «покалывание» в левом боку или области солнечного сплетения.
Если дискомфорт, а тем более боль, не проходят более 1–2 суток, появилась тошнота или рвота, повысилась температура, началась диарея или изменился цвет кала, к специалисту нужно обратиться незамедлительно. Нередко воспаление поджелудочной железы – панкреатит — путают с заболеваниями органов, расположенных в верхнем этаже брюшной полости, например, с обострением язвенной болезни или острым холециститом, с кишечной непроходимостью и даже обычным пищевым отравлением.
Панкреатит (от греч. «pancreas») – это воспаление и последующее разрушение ткани поджелудочной железы собственными ферментами. При развитии панкреатита эти ферменты не выделяются, как положено, в двенадцатиперстную кишку, а скапливаются, активизируются в ней и со временем и начинают влиять на ткани самой железы. В результате поджелудочная железа фактически переваривает сама себя. Причём ферменты поджелудочной могут разрушать не только ткани железы, но и находящиеся рядом кровеносные сосуды и соседние органы.
По данным статистики за последние 40 лет заболеваемость панкреатитом выросла вдвое.
Рост заболеваемости панкреатитом специалисты связывают с образом жизни и пищевыми привычками: обилие в продуктах консервантов, подсластителей, ароматизаторов, усилителей вкуса не идёт на пользу нашему организму.
По подсчётам специалистов в группу риска попадают:
1. люди, имеющие проблемы с алкоголем;
2. любители фастфуда;
3. любители самолечения с избыточным приёмом лекарств;
4. курильщики;
5. больные желчнокаменной болезнью в анамнезе;
6. страдающие ожирением;
7. люди с сердечно-сосудистыми заболеваниями;
8. люди, регулярно испытывающие стресс;
9. пациенты, перенесшие травму органа или интоксикацию организма.
Панкреатит бывает острый и хронический.
Острый панкреатит
Его часто называют «праздной болезнью» — он возникает из-за переедания, что часто случается в праздники. Острый панкреатит сегодня вышел на 3‑е место среди хирургических заболеваний после острого аппендицита и острого холецистита. Воспаление в поджелудочной железе происходит резко, в виде приступа, поэтому редко остаётся незамеченным.
Основные симптомы острого панкреатита:
- сильная боль в верхней части живота, постепенно опоясывающая живот и спину;
- тошнота и рвота;
- сильное расстройство желудка (несварение пищи);
- высокая температура;
- учащённое сердцебиение.
При остром панкреатите необходима срочная госпитализация, а в особо тяжёлых случаях и оперативное вмешательство!
Чтобы облегчить боль до приезда «скорой», лучше всего сесть, слегка согнувшись, и приложить к левой стороне живота, чуть ниже ребер, пакет со льдом. Горизонтальное положение также помогает уменьшить боль.
Чего делать нельзя при остром приступе:
- есть и пить до приезда «скорой»- это простимулирует выработку ферментов и «раздразнит» железу ещё больше.
- принимать болеутоляющие и другие лекарства;
- класть на живот грелку.
В течение нескольких дней придется воздержаться от пищи, разрешены только минеральная вода без газа, отвар шиповника и некрепкий чай. Обязателен постельный режим и холодные компрессы на верхнюю часть живота.
После госпитализации и купирования симптомов острого панкреатита необходимо некоторое время оставаться под наблюдением врача, который должен выписать ферментные препараты, помогающие снять нагрузку с поджелудочной и средства для уменьшения кислотности желудочного сока, а также, в некоторых случаях, антибиотики.
Повторы острого панкреатита способны привести к развитию хронической формы болезни.
Хронический панкреатит
Врачи говорят, что причин у этого недуга две — мужская (алкоголь) и женская (камни в желчном пузыре)
Опасность хронического панкреатита в том, что он может не давать о себе знать в течение нескольких лет, протекая практически бессимптомно, потому не все больные своевременно обращаются к специалисту.
Болезнь эта развивается долго и медленно, а проявления болезни менее выражены, чем в случае с острым панкреатитом:
- ноющие боли или ощущение дискомфорта в животе после того, как человек поел острого или жирного;
- периодические нарушения переваривания пищи (тошнота, вздутие, послабление стула);
- снижение веса;
- сухость и бледность кожи;
- быстрая утомляемость.
Если человек с острым панкреатитом неминуемо оказывается в больнице, то к хроническому он обычно стараются притерпеться. Такой подход к здоровью крайне опасен, поскольку клетки поджелудочной способны мутировать и перерождаться в гораздо более грозные, онкологические формы.
При подозрении на хронический панкреатит врач назначает анализы мочи и крови (в том числе на сахар), и УЗИ внутренних органов брюшной полости.
Как и любая хроническая форма болезни, полностью эта форма панкреатита не излечивается. Но не допустить развития его осложнений вполне возможно.
Обычно при таком диагнозе врач назначает препараты для облегчения боли (если требуется), и ферменты, «помогающие» поджелудочной справляться со своими функциями. Иногда выписывается инсулин, чтобы регулировать уровень глюкозы в крови.
И увы, человеку с диагнозом «хронический панкреатит» приходится полностью переосмыслить свой подход к питанию.
При хроническом панкреатите нельзя:
- Жирное
- Жареное
- Острое
- Копчёное
- Солёное
- Маринованное
- Крепкие бульоны
- Консервы
- Колбасные изделия
- Фруктовые соки
- Капуста
- Грибы
- Бобовые
- Грубые каши (мюсли, пшено)
- Чёрный хлеб
- Шоколад
- Пирожные и торты
- Газировка
- Кофе
- Крепкий чай
- Слишком горячее
- Слишком холодное
- Приправы в больших количествах
- Алкоголь
- Курить
Есть нужно не менее 5 раз в день маленькими порциями (кстати, это вообще одно из основных правил здорового питания).
Что есть можно:
- Кисломолочные продукты
- Белковые омлеты,
- Нежирные мясо, птица, рыба, приготовленные на пару
- Красная рыба в небольших количествах
- Крупы – овсяная, гречневая, рисовая
- Овощи, отварные или запеченные (картофель, цветная капуста, морковь, кабачки, тыква, свекла, зеленый горошек)
- Некислые фрукты и ягоды
- Минеральные воды с щелочным составом, например, «Нарзан», «Боржоми», «Джермук», «Ессентуки»
- Помимо соблюдения диеты дополнительно требуется употреблять витамины A, C, B1, B2, B12, PP, K, фолиевую кислоту.
Основное правило тут – не переедать: железа должна работать без напряжения. Нельзя и долго ходить голодным, в крайнем случае поможет стакан тёплой воды, если его выпить за полчаса до еды. Есть нужно примерно в одно и то же время, чтобы поджелудочная железа не трудилась впустую.
Данные принципы питания являются одновременно и профилактикой неприятностей с поджелудочной для тех, кого сей недуг миновал, и кто не хотел бы столкнуться с ним в будущем.
Но, как говорится: «Если нельзя, но очень хочется-то можно!».
Главное – во всём знать меру.
Источник
Источник
Хронический
панкреатит — эта группа заболеваний
поджелудочной железы, характеризующаяся
хроническим воспалительным повреждением
ее ткани, в первую очередь эндокринной,
фазово-прогрессирующим течением с
периодическими приступами острого
панкреатита, ответственного за
рецидивирующую боль, нарастающими —
очаговыми, сегментарными или диффузными
деструктивными изменениями ее экзокринной,
а затем и эндокринной ткани, замещением
ее фиброзной тканью с постепенным, в
течение ряда лет развитием внешнесекреторной
и инкреторной недостаточности.
Заболевание считается
полиэтиологическим.
Причины, вызывающие
развитие первичного,
или кальцифицирующего хронического
панкреатита.
1. Алкоголь.
2. Наследственность.
3. Погрешности в диете:
а) дефицит белка в пище;
б) обильный прием пищи,
богатой жиром и белком на фоне алкоголизма).
Сосудистые (ишемические)
хронические панкреатиты.Лекарственный или
аллергический хронический панкреатит
(на фоне применения глюкокортикоидов,
эстрогенов и т.д.).
6. Аутоиммунные хронические
панкреатиты.
Причины, вызывающие
развитие вторичного,
или обструктивного хронического
панкреатита,
(билиарнозависимого, холепанкреатита):
1. желчнокаменная болезнь,
калькулезный холецистит, холедохолитиаз;
2. аномалии развития
холедоха;
3. постхолецистэктомический
синдром;
4. спаечная болезнь;
5. глистные инвазии (так
называемый паразитарный хронический
панкреатит);
6. хронические гепатиты
и циррозы печени (так называемый
гепатопанкреатический синдром, выделенный
М.М. Губергрицем, 1934г);
7. генетические факторы
— гемохроматоз (цирроз + хронический
панкреатит + сахарный диабет = “бронзовый
диабет”) за счет накопления железосодержащих
ферментов);
8. язвенная болезнь с
локализацией в 12-перстной кишки, реже
желудка с пенетрацией в поджелудочную
железу;
9. дуоденит и перидуоденита,
папиллита (оддита), папиллостеноза,
папиллярного дивертикула 12-перстной
кишки и т.д., — т.е. заболеваний, приводящих
к повышению давления в 12-перстной кишке,
с препятствием оттоку панкреатического
сока.
10. эпидемический паротит;
11. гиперпаратиреоз (с
нарушением обмена кальция, фосфора и
развитием кальцификатов в поджелудочной
железе);
12. терминального илеита
(болезни Крона).
Факторы риска
1. Курение;
2. употребление кофе;
3. факторы питания (большое
содержание мяса, животных жиров, рацион
с резко ограниченным содержанием белка
и жиров — недоедание, дефицит антиоксидантов
в пище);
4. нитраты и нитриты,
используемые в сельском хозяйстве,
промышленные агенты и химические
вещества;
5. соли тяжелых металлов
— стронций, цинк, свинец и т.д.;
6. гиперлипидемия;
7. гиперкальциемия;
8. лекарственные препараты
(их более 200).
Известны 3 группы
препаратов, способствующих развитию
хронического панкреатита:
I группа — препараты,
имеющие определенную связь с развитием
заболеванием:
— азатиоприн;
— 6-меркаптопурин;
— гипотиазид;
— метилдофа;
— эстрогены;
— сульфаниламиды
(сульфасалазин);
— тетрациклины;
— фуросемид.
II группа — вероятные
виновники развития заболевания:
— кортикостероиды;
— циметидин;
— этакриновая кислота
(урегит);
— метронидазол;
— пироксикам.
III группа — препараты,
возможные виновники развития заболевания:
— -адреноблокаторы;
— холестирамин;
— колхицин;
— гистамин;
— индометацин;
— ибупрофен;
— парацетамол;
— рифампицин;
— фенолфталеин;
— салицилаты.
Факторами риска развития
рака поджелудочной железы являются:
1. курение;
2. наследственные формы
панкреатита;
3. сахарный диабет;
4. чрезмерное употребление
растворимого кофе (Mac-Mahon et al., 1982 г., Lin
Kosser, 1981 г.).
Патогенез хронического панкреатита
Кальцифицирующий
— первичный хронический панкреатит.
Наиболее частой причиной его развития
является алкоголь. Заболевание протекает
в 2 стадии — воспалительную и
кальцифицированную. Причем последняя
характеризуется образованием
обызвествленных участков (кальцификатов
в поджелудочной железе) и камней
(конкрементов) в ее протоках. Алкоголь
способствует снижению концентрации
бикарбонатов в панкреатическом секрете,
увеличению секреции протеинов с
панкреатическим соком с последующим
осаждением (преципитацией) протеинов
в мелких протоках поджелудочной железы
с образованием в них «белковых глыбок»
(гранул). В этих процессах принимают
участие хемотрипсин, хемотрипсиноген,
лактоферрин. В условиях их активации
спонтанно в мелких участках органа
«белковые глыбки» увеличиваются
в размерах (за счет медленной адсорбции
белков, лактоферрина). За счет накопления
в тканях pancreas солей Са в ее протоках и
в глыбках образуются кальцификаты и
камни. «Белковые пробки» закрывают
просвет протоков, препятствуют оттоку
панкреатического сока, способствуют
повышению внутрипротокового давления
и проникновению активированных ферментов
в окружающие поджелудочную железу ткани
с образованием в них биологически
активных веществ, что приводит к развитию
воспаления этих тканей, повреждению и
гибели панкреоцитов вследствие аутолиза
с дальнейшим замещением разрушенных
участков соединительной тканью. Все
это происходит в условиях нарушения
целостности «слизистого барьера»
панкреатических протоков и увеличения
содержания ингибитора трипсина в
окружающей ткани. Одновременно нарушается
внутриорганное кровообращение в железе
— развиваются гиперкоагуляция, депрессия
фибринолитической активности крови.
Разрастание соединительной ткани выше
мест сужения протоков способствует
образованию стенозов в протоковой
системе. Ткань поджелудочной железы
постепенно атрофируется — сначала
экзокринная, а затем эндокринная ее
части. Возможны сужения холедоха с
преходящей желтухой и развитием
региональной портальной гипертензии
(за счет тромбоза селезеночной вены и
стеноза 12-перстной кишки). При неполной
обтурации протоков, позади обтурированного
участка, формируются мелкие ретенционные
кисты — псевдокисты. Увеличиваясь в
размерах, они превращаются в большие
полости с фиброзной оболочкой, содержащие
секрет pancreas с ферментами, некротизированную
ткань органа, примеси крови. Иногда
происходит нагноение псевдокист, либо
развиваются огромные псевдокисты.
Выходящие за пределы поджелудочной
железы псевдокисты редко сообщаются с
органами желудочно-кишечного тракта.
Во время обострений
происходит активация систем:
— калликреин-кининовой;
— фибринолитической;
— свертывающей.
В начале заболевания
эти изменения играют защитную роль, а
затем они становятся факторами патогенеза
в развитии тромбозов, кровоизлияний,
нарушений микроциркуляции с образованием
некрозов, что приводит к изменению
структуры поджелудочной железы,
образованию псевдокист, разрастанию
соединительной ткани и, в конечном
итоге, развитию кальцификатов.
Иммунные нарушения и
аутоиммунные механизмы включаются
вторично в ответ на повреждение ткани
железы и могут стать фактором,
способствующим персистированию
воспалительного процесса или возникновению
рецидивов хронического панкреатита,
либо способствовать переходу острого
процесса в хронический.
Обструктивный
— Вторичный
хронический панкреатит.
При билиарнозависимом или холепанкреатите
ведущая роль определяется патологией
билиарной системы. Возможными причинами
развития вторичного хронического
панкреатита могут служить анатомические
особенности (наличие общего канала
поджелудочной железы и желчного пузыря),
билиопанкреатический рефлюкс с забросом
желчи в панкреатический проток,
хронический дуоденальный стаз — как
следствие двигательных расстройств
12-перстной кишки, проявляющийся синдромом
хронической дуоденальной непроходимости.
Хроническая дуоденальная
непроходимость вызывает дуоденальную
гипертензию, что создает препятствие
оттоку панкреатического секрета и желчи
в 12-перстную кишку (за счет удлинения
времени закрытия сфинктера Одди) и
способствует развитию застоя
панкреатического секрета и желчи с
повышением давления (гипертензии) в
панкреатическом, общем желчном протоках.
В декомпенсированную стадию, проявляющуюся
хронической дуоденальной непроходимостью
развиваются гипо- и атония 12-перстной
кишки, расслабление сфинктера Одди, его
зияние с забросом кишечного содержимого
в панкреатический проток, с формированием
дуоденально-панкреатического рефлюкса.
Содержимое кишечника, представляющее
собой смесь активных панкреатических
ферментов, желчных кислот, лизолецитина
и кишечного сока, вызывает аутолиз ткани
поджелудочной железы. Особенно повреждения
вызывают активные протеолитические
ферменты. Одновременно в протоках железы
происходит активация трипсиногена и
других протеолитических ферментов
дуоденальным соком, содержащим
энтерокиназу (так называемая триггерная
активация). Инфицирование содержимого
12-перстной кишки увеличивает опасность
развития воспаления в желудке.
Инфекция в pancreas может
попасть восходящим путем непосредственно
из холедоха или из 12-перстной кишки в
результате билиопанкреатического и
дуоденопанкреатического рефлюксов, а
также «нисходящим» — лимфо- или
гематогенно.
Т.о., патогенез хронического
панкреатита сложен и разнороден,
обусловлен этиологией. Однако, есть
основные патогенетические механизмы
развития первичных и вторичных хронических
панкреатитов:
— индуцированная алкоголем
повышенная продукция протеинов с
последующим их осаждением в протоках
поджелудочной железы, образованием
белковых гранул и отложением в них солей
Са с образованием микролитов, являющихся
впоследствии предшественниками
образующихся кальцификатов, содержащих
карбонат кальция, белок, ферменты (PSP),
полисахариды и конкременты;
— либо же это нарушение
оттока панкреатического сока вследствие
хронической дуоденальной непроходимости,
билиопанкреатического или
дуоденопанкреатического рефлюксов,
или закупорки камнем, слизистой пробкой,
гельминтом.
В обоих случаях
впоследствии повышается внутрипротоковое
давление, формируется и внутриорганная
активация панкреатических ферментов
(трипсиногена, хемотрипсиногена,
фосфолипаз). Вследствие данных механизмов
развивается последующий аутолиз железы,
являющийся результатом повреждения
«слизистого барьера» панкреатических
протоков и проникновения активированных
ферментов в ткань органа, повышенного
выделения кининов и других биологически
активных веществ, вызывающих отек,
воспаление, некрозы в поджелудочной
железе с последующим разрастанием в
ней соединительной ткани, а также
формированием вторичного аутоиммунного
процесса.
Источник