Дуоденальное зондирование при хроническом панкреатите
Хронический панкреатит (ХП) – длительное воспалительное заболевание поджелудочной железы, с проявлениями в виде необратимых измененийструктуры органа, которые вызывают боль и/или стойкое снижение его функции.
Поджелудочная железа осуществляет важные функции:
- секрецию большинства пищеварительных ферментов
- выработку инсулина (гормона, при недостаточности которого развивается сахарный диабет)
В мире наблюдается тенденция к увеличению заболеваемости острым и хроническим панкреатитом, за последние 30 лет — более чем в 2 раза.
Причины развития панкреатита
Наиблее часто встречающаяся причина развития хронического панкреатита — употребление алкоголя, причем качество и сырье, из которого сделан напиток, не имеют значения.
Другие причины
- Токсины и факторы метаболизма:
- злоупотребление алкоголем
- курение
- повышенное содержание кальция в крови (развивается у больных с опухолью паращитовидных желез)
- избыточное питание и употребление жирной пищи
- дефицит белков в пище
- действие медикаментов и токсинов
- хроническая почечная недостаточность
- Закупорка протока поджелудочной железы:
- камнями, находящимися в этом протоке
- вследствие нарушения работы сфинктера Одди
- перекрытие протока опухолью, кистами
- посттравматические рубцы панкреатических протоков (осложнение эндоскопических процедур: папиллосфинктеротомии, удаления камней и т.д.)
- Патология желчного пузыря и желчевыводящих путей.
- Патология двенадцатиперстной кишки.
- Последствие острого панкреатита.
- Аутоиммунные механизмы.
- Наследственность (мутации генов, дефицит 1-антитрипсина и т.д.).
- Гельминты.
- Недостаточное поступление в поджелудочную железу кислорода из-за атеросклероза сосудов, питающих кровью этот орган.
- Врожденные аномалии развития поджелудочной железы.
- Идиопатический хронический панкреатит (причину установить не удается).
Симптомы панкреатита
- боль в животе: обычно боль локализуется в эпигастрии и отдает в спину, усиливаясь после приема пищи и уменьшаясь в положении сидя или наклоне вперед
- тошнота, рвота
- диарея, стеаторея (жирный кал), увеличение объема каловых масс
- вздутие, урчание в животе
- потеря массы тела
- слабость, раздражительность, особенно «на голодный желудок», нарушение сна, снижение работоспособности
- симптом «красных капелек» — появление ярко-красных пятнышек на коже груди, спины и живота.
При появлении подобных симптомов рекомендуется пройти обследование для исключения хронического панкреатита.
Осложнения хронического панкреатита
При отстутствии лечения к возможным осложнениям хронического панкреатита относятся:
- сахарный диабет
- недостаточность витаминов (преимущественно А, Е, D)
- повышенная хрупкость костей
- холестаз (с желтухой и без желтухи)
- воспалительные осложнения (воспаление желчных протоков, абсцесс, киста и т.д.)
- подпеченочная портальная гипертензия (накопление жидкости в брюшной полости, увеличение селезенки, расширение вен передней брюшной стенки, пищевода, нарушение работы печени)
- выпотной плеврит (скопление жидкости в оболочках легких)
- сдавление двенадцатиперстной кишки с развитием кишечной непроходимости
- рак поджелудочной железы.
Степени тяжести хронического панкреатита
Различают три степени тяжести хронического панкреатита:
Легкая степень
- обострения редкие (1-2 раза в год), непродолжительные
- боль умеренная
- уменьшения массы тела нет
- нет диареи, жирного стула
- копрологические исследования кала в норме (нет нейтрального жира, жирных кислот, мылов)
При легкой степени тяжести хронического панкреатита обычно не требуется длительных курсов приема лекарственных препаратов, так как изменение образа жизни и отказ от вредных привычек зачастую предотвращают возникновение рецидивов.
Средняя степень
- обострения 3-4 раза в год, протекают с длительным болевым синдромом
- может появляться повышение амилазы, липазы в крови
- периодические послабления стула, жирный кал
- есть изменения в копрограмме
При средней степени тяжести хронического панкреатита, необходима строгая диета, более длительные курсы терапии, постоянное наблюдение лечащего врача.
Тяжелое состояние
- частые и длительные обострения с выраженным, длительным болевым синдромом
- частый жидкий стул, кал жирный
- падение массы тела, вплоть до истощения
- осложнения (сахарный диабет, псевдокисты и т.д.)
При тяжелом течении хронического панкреатита необходима постоянная поддерживающая терапия, более сильные лекарственные препараты и строжайшая диета. Зачастую пациенты нуждаются в тщательном наблюдении не только врача гастроэнтеролога, но и врачей других специальностей (эндокринолога, хирурга, диетолога). Возникающие обострения, а также осложнения заболевания несут угрозу жизни пациента и, как правило, являются показанием для госпитализации в стационар.
Наличие хронического панкреатита, вне зависимости от степени тяжести, требует немедленного обращения к врачу, так как без лечения и изменения образа жизни,
процесс будет неуклонно прогрессировать.
Диагностика панкреатита
В Клинике ЭКСПЕРТ существует алгоритм диагностики хронического панкреатита, который включает:
Лабораторные методы:
- выполняются клинический, биохимический анализ крови (особое значение имеет уровень ферментов поджелудочной железы в крови – амилазы, липазы)
- копрограмма — оценивается наличие в кале определенных веществ (жиры, мыла, жирные кислоты и т.д.). В норме они должны отсутствовать, а при хроническом панкреатите, из-за недостаточной выработки железой ферментов для расщепления этих веществ, остаются непереваренными и определяются в кале
- эластаза кала – фермент поджелудочной железы, уровень которого при недостаточной ее работе, снижается
- в определенных случаях важно определение маркеров рака
- При подозрении на наследственный генез заболевания, проводится генетическое обследование больного.
Инструментальные исследования
- УЗИ брюшной полости. Оцениваются признаки воспаления ткани поджелудочной железы, наличия камней в протоках, кальцинатов, кист, опухолей железы. Дополнительно определяются изменения со стороны других органов желудочно-кишечного тракта для исключения осложнений заболевания, а так же сопутствующей патологии.
- Эластография поджелудочной железы. Позволяет определить есть ли фиброз (уплотнение) поджелудочной железы, что является критерием тяжести структурных изменений органа.
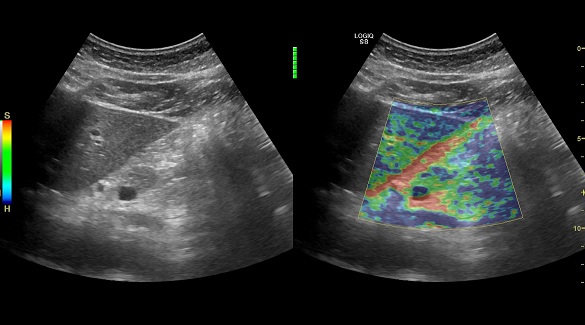
УЗИ с эластографией здоровой поджелудочной железы
- ФГДС. Визуализация двенадцатиперстной кишки необходима для оценки наличия воспаления в ней, а также косвенных признаков панкреатита. Требуется исключить воспаление и патологические образования (опухоль, дивертикул) области большого дуоденального соска (через него в двенадцатиперстную кишку поступает секрет поджелудочной железы, при его закупорке нарушается отток этого секрета, что ведет за собой воспаление тканей железы).
Визуализация желудка и пищевода нужна для исключения эрозий, язв, воспаления в них. Патологические изменения в этих органах часто сочетаются с хроническим панкреатитом, являясь взаимно отягчающими состояниями.
- Дополнительно могут быть назначены КТ и МРТ брюшной полости с холангиографией, РХГП. Необходимы для подтверждения диагноза, а также назначаются при подозрении на наличие патологических образований в поджелудочной железе, закупорке протоков железы камнем, опухолью или кистой.
Лечение панкреатита
Основным лечением хронического панкреатита является диета и отказ от вредных привычек, изменение образа жизни, а также лекарственные препараты:
- средства, снижающие выработку желудком соляной кислоты (ингибиторы протонной помпы)
- ферментные препараты
- спазмолитики
- при наличии боли – анальгетики, НПВС; если боль чрезвычайно сильная и не устраняется этими препаратами, назначаются наркотические анальгетики.
Необходимо выявление в ходе первичного обследования патологии других органов ЖКТ (желчно-каменная болезнь, хронический холецистит, гастрит, дуоденит, язвенная болезнь, гепатит, синдром избыточного бактериального роста, дисбиоз кишечника, болезни почек и др.), так как эти заболевания могут являться причиной и/или усугубляющими факторами хронического воспаления поджелудочной железы. В этом случае необходимо лечение других заболеваний желудочно-кишечного тракта. Решение о срочности и порядке лечение того или иного сопутствующего заболевания принимает лечащий врач.
Если лекарства, принимаемые больным по поводу других заболеваний, могут способствовать развитию болезни, решается вопрос о замене препаратов.
Все виды лекарственной терапии должен назначать и обязательно контролировать врач гастроэнтеролог.
При выявлении какого-либо механического препятствия оттоку желчи больному показано хирургическое лечение.
Прогноз
Хронический панкреатит представляет собой серьезное заболевание. Однако, при следовании рекомендациям врача-куратора по профилактике обострений (соблюдение диетических рекомендация, профилактические курс лечения и пр.) хронический панкреатит протекает «спокойно», без частых обострений и имеет благоприятный прогноз выживаемости.
При нарушении диеты, приеме алкоголя, табакокурении и неадекватном лечении прогрессируют дистрофические процессы в ткани железы и развиваются тяжелые осложнения, многие из которых требуют хирургического вмешательства и могут привести к летальному исходу.
Профилактика и рекомендации
Профилактика основана на устранении факторов риска, провоцирующих болезнь:
- своевременное лечение заболеваний, провоцирующих возникновения панкреатита
- устранение возможности хронических интоксикаций, способствующих развитию этого заболевания (производственных, а также алкоголизма)
- обеспечение рационального питания и режима дня.
Питание при хроническом панкреатите

При панкреатите все блюда делаются из нежирного мяса и рыбы – и то только в отварном варианте. Жареные продукты запрещены. Можно употреблять молочные продукты с минимальным процентом жирности. Из жидкости желательно пить только натуральные соки и компоты и чай.
Полностью исключить следует:
- все виды алкоголя, сладкие (виноградный сок) и газированные напитки, какао, кофе
- жареные блюда
- мясные, рыбные, грибные бульоны
- свинина, баранина, гусь, утка
- копчености, консервы, колбасные изделия
- соленья, маринады, пряности, грибы
- белокочанная капуста, щавель, шпинат, салат, редис, репа, лук, брюква, бобовые, сырые непротертые овощи и фрукты, клюква
- сдобные мучные, черный хлеб
- кондитерские изделия, шоколад, мороженое, варенье, кремы
- сало, кулинарные жиры
- холодные блюда и напитки
Продумать основы питания при хроническом панкреатите, составить диету и учесть пожелания и привычки пациента поможет квалифицированный врач диетолог.
Часто задаваемые вопросы
При хроническом панкреатите поджелудочная железа отмирает?
Хронический панкреатит представляет собой заболевание, характеризующееся воспалением и дистрофией с последующим развитием соединительной ткани в органе и нарушением пищеварительной и эндокринной функции. «Отмирание» железы называется панкреонекрозом и встречается при остром панкреатите, являясь смертельно опасным состоянием
Отчего развивается панкреатит, если я не пью?
Действительно, в большинстве случаев развитие панкреатита обусловлено действием алкоголя, но существуют и другие факторы: желчнокаменная болезнь, заболевания печени, характеризующиеся нарушением образования и оттока желчи, заболевания желудка и 12-перстной кишки, наследственность, сбой в иммунной системе, нарушение кровоснабжения органа, фоновые заболевания: вирусные гепатиты, гемохроматоз, муковисцидоз и пр.
Можно ли вылечить панкреатит?
Хронический панкреатит потому и называется хроническим, что полностью не вылечивается, но правильная врачебная тактика позволяет достичь многолетней ремиссии.
Может ли панкреатит привести к развитию сахарного диабета?
Да, длительное течение панкреатита может привести к развитию не только нарушению пищеварительной функции поджелудочной железы, но и изменению эндокринной с развитием сахарного диабета, особенно при наличии наследственной предрасположенности к сахарному диабету.
Важно ли соблюдать диету при панкреатите?
Соблюдение диеты является основополагающим фактором для достижения ремиссии.
Истории лечения
История №1
Пациентка Х., 52 года, обратилась в Клинику ЭКСПЕРТ с жалобами на опоясывающие боли после употребления жирной пищи и небольшого количества алкоголя, тошноту, послабление стула.
Из анамнеза известно, что дискомфорт в области над пупком с послаблением стула наблюдался в течение нескольких лет при пищевых погрешностях, но после соблюдения строгой диеты проходили бесследно. По этому поводу женщина не обследовалась. Настоящие жалобы возникли впервые. Кроме того, 20 лет назад в период беременности пациентке говорили о наличии густой желчи при УЗИ. В дальнейшем пациентка не обследовалась, так как ее ничего не беспокоило.
При проведении лабораторно-инструментального обследования были выявлены изменения в анализах крови: повышение СОЭ, активности панкреатической амилазы, а при УЗИ – множественные камни в желчном пузыре.
После купирования болевого синдрома пациентка была направлена на плановое оперативное лечение – удаление желчного пузыря. После успешно проведенной операции, пациентка продолжает наблюдение у гастроэнтеролога, соблюдает диетические рекомендации, жалоб не предъявляет, показатели нормализовались.
История №2
Пациент Б., 56 лет, обратился в Клинику ЭКСПЕРТ с жалобами на периодический интенсивный болевой синдром опоясывающего характера без видимых причин, сопровождающийся тошнотой и поносом. На предыдущем этапе обследования были выявлены диффузные изменения структуры поджелудочной железы, что было расценено как хронический панкреатит. Пациент при этом вел здоровый образ жизни, не употреблял алкоголь и жирную пищу. Назначенное лечение ферментными препаратами существенного эффекта не оказывало.
При попытке выяснить причину развития панкреатита врач гастроэнтеролог Клиники ЭКСПЕРТ исключил ряд заболеваний, способных привести к развитию хронического панкреатита (ЖКБ, язвенную болезнь, нарушение обмена железа и пр.) и обратил внимание на иммунологический сдвиг в лабораторных анализах. Это послужило основанием проведения углубленного иммунологического обследования, позволившего установить, что причиной поражения поджелудочной железы был сбой в работе иммунной системы – аутоиммунный панкреатит.
Было назначено патогенетическое лечение, влияющее на механизм развития заболевания – глюкокортикостероиды по схеме, на фоне которого при контрольном обследовании признаки иммунного воспаления были устранены. В настоящее время пациент получает длительную поддерживающую терапию под наблюдением врача-куратора, жалоб не предъявляет. При контрольном УЗИ органов брюшной полости признаки отека поджелудочной железы не определялись.
Источник
Диагностика хронического панкреатита представляет значительные трудности, обусловленные анатомическим расположением поджелудочной железы, ее тесной функциональной связью с другими органами желудочно-кишечного тракта, отсутствием простых и достоверных методов исследования.
Не потерял своего значения метод копрологического исследования, особенно если оно проводится неоднократно (3-4-5 раз и более с небольшими интервалами) — в этом случае результаты исследования становятся более достоверными. По результатам копрологического исследования можно судить о состоянии пищеварительного процесса, который в значительной степени зависит от функции поджелудочной железы. При панкреатогенных расстройствах пищеварения в наибольшей степени нарушается переваривание жиров (так как оно происходит исключительно за счет панкреатической липазы), поэтому в этих случаях при копрологическом исследовании обнаруживается в первую очередь стеаторея, в меньшей степени — креато- и амилорея.
Широкое распространение в практической медицине для диагностики заболеваний поджелудочной железы получили методы определения панкреатических ферментов в сыворотке крови и моче.
Основные достоинства этих методов — их относительная простота и нетрудоемкость.
Панкреатические ферменты поступают в кровь несколькими путями: во-первых, из секреторных ходов и протоков железы, во-вторых, из ацинарных клеток в интерстициальную жидкость и оттуда в лимфу и кровь (так называемый феномен уклонения ферментов), в-третьих, идет всасывание ферментов в проксимальных отделах тонкой кишки.
Повышение уровня ферментов в крови и моче происходит при возникновении препятствия к оттоку панкреатического секрета и повышении давления в протоках поджелудочной железы, приводящих к гибели секреторных клеток. Признаком обострения хронического панкреатита может служить только значительное увеличение активности амилазы мочи — в десятки раз, поскольку незначительное или умеренное повышение этого показателя встречается и при других острых заболеваниях органов брюшной полости. Многие авторы придают большее значение определению ферментов в сыворотке крови, чаще проводится исследование уровня амилазы, реже — трипсина, ингибитора трипсина и липазы.
Следует иметь в виду, что содержание амилазы в моче зависит от состояния функции почек, поэтому в сомнительных случаях, при нарушении функции почек и признаках обострения хронического панкреатита, определяется так называемый амилазокреатиновый клиренс (или коэффициент).
Большое значение в оценке состояния поджелудочной железы при хроническом панкреатите имеет исследование внешнесекреторной функции, по степени и характеру нарушения которой можно оценить тяжесть заболевания.
До настоящего времени наиболее распространенным остается метод дуоденального зондирования с использованием различных стимуляторов панкреатической секреции: секретина, панкреозимина или церулеина (такус). При хронических панкреатитах отмечается снижение бикарбонатов и всех ферментов, особенно при тяжелых формах.
Для исследования внутрисекреторной функции поджелудочной железы при нормальном содержании глюкозы в крови натощак применяют пробу на толерантность к глюкозе. При повышенном содержании глюкозы натощак в крови проводят исследование так называемого сахарного профиля.
Рентгенологические методы достаточно широко применяются в диагностике панкреатитов. Иногда уже на обзорных снимках брюшной полости удается обнаружить обычно небольшие участки обызвествления в области поджелудочной железы (кальцифицированные участки зон бывших некрозов, камни протоков железы).
Дуоденография в условиях искусственной гипотонии двенадцатиперстной кишки, позволяющая выявить увеличение головки поджелудочной железы, изменения БСД, до настоящего времени не утратила своего диагностического значения.
Характерные признаки рентгенологической картины поражения головки поджелудочной железы при проведении дуоденографии:
- увеличение развернутости петли двенадцатиперстной кишки,
- вдавление на внутренней стенке ее нисходящей части,
- признак Фростберга — деформация внутреннего контура нисходящей части двенадцатиперстной кишки в виде зеркально отраженной цифры 3,
- двухконтурность внутренней стенки («симптом кулио) и зазубренность внутреннего контура двенадцатиперстной кишки.
В отличие от панкреатита при опухоли головки поджелудочной железы выявляются вдавление на ограниченном участке внутреннего контура двенадцатиперстной кишки, ригидность и изъязвление ее стенки.
Для более детального исследования области БСД, терминального отдела общего желчного протока и состояния панкреатических протоков применяется ЭРПХГ. Метод технически сложен и не безопасен: в 1-2% случаев дает тяжелые осложнения, поэтому его следует применять только при серьезных показаниях (дифференциальная диагностика между опухолью и др.), но имеет большое значение, особенно при необходимости дифференциальной диагностики хронического панкреатита и рака поджелудочной железы. В литературе имеются сведения, что ЭРПХГ дает достоверную информацию при хроническом панкреатите в 94% случаев, при стенозе БСД — в 75-88,8%, злокачественных поражениях — в 90%.
К признакам хронического панкреатита, по данным панкреатограммы, относятся деформация контуров главного протока, неравномерность его просвета с участками стеноза и дилатации (четкообразный), изменения в боковых протоках, закупорка мелких протоков (первого и второго порядка) с образованием кистозных расширений, неоднородность контрастирования сегментов железы, нарушение опорожнения главного протока (ускоренное — менее 2 мин, замедленное — более 5 мин).
Контрастное вещество в панкреатические протоки вводят с помощью дуоденофиброскопа через канюлю в количестве 3-6 мл. Введения большего объема необходимо избегать, так как при этом происходит повышение внутрипротокового давления, что в свою очередь может вызвать обострение панкреатита, вплоть до развития некроза.
В диагностически сложных случаях показано проведение селективной ангиографии. Несмотря на значительную информативность, этот метод из-за сложности исследования имеет в клинике весьма ограниченное применение, в основном для дифференциальной диагностики с неопластическим процессом и при тяжелых, болевых формах хронического панкреатита. В настоящее время выделен ряд основных ангиографических признаков хронического панкреатита: неравномерное сужение просвета артерий и вен, обрыв артерий; смещение артерий и вен, происходящее за счет увеличения размеров железы и адгезивного процесса, возникающего в окружающих ее тканях; усиление или ослабление сосудистого рисунка поджелудочной железы; накопление контрастного вещества в поджелудочной железе; увеличение части или всего органа. При кистах поджелудочной железы на ангиограммах выявляется участок, полностью лишенный сосудов.
Большое значение в диагностике и дифференциальной диагностике панкреатитов имеет КТ. С ее помощью опухолевые и воспалительные процессы в поджелудочной железе распознаются с точностью до 85%. При хроническом панкреатите чувствительность КТ составляет 74%.
В последние годы в клинической практике широко применяют УЗИ поджелудочной железы. Следует подчеркнуть, что это один из немногих методов, который нетрудоемок и необременителен для больного. Диагноз хронического панкреатита, установленный на основании УЗИ, совпадает с заключительным клиническим в 60-85% случаев.
Основными ультразвуковыми признаками патологии поджелудочной железы являются изменения структуры, при этом эхосигналы могут быть низкой (за счет отека паренхимы) или повышенной (за счет фиброзной перестройки паренхимы) интенсивности; изменение размеров (ограниченное или диффузное); изменение контура, который может быть размытым (вследствие воспаления, отека), неровным, зазубренным (при хроническом воспалении, опухоли), очерченным (при кисте, абсцессе, опухоли).
Инструментальные методы исследования имеют большое значение в определении характера и степени поражения поджелудочной железы. Каждый из них имеет свои диагностические возможности и дает определенную информацию. Поэтому обследование больного должно быть основано на комплексном применении этих методов.
Начинать диагностику необходимо с простых и необременительных для больного исследований, таких как УЗИ, дуоденография в условиях искусственной гипотонии. Необходимо учитывать, что УЗИ и КТ практически дают идентичную информацию. При четкой ультразвуковой визуализации поджелудочной железы проведение КТ нецелесообразно. В неясных случаях при подозрении на объемное поражение БСД и терминального отдела общего желчного протока в план обследования обязательно должны быть включены ЭРПХГ и селективная ангиография.
Лабораторное обследование
Обязательные методы обследования
- Общий анализ крови: увеличение СОЭ, лейкоцитоз со сдвигом влево при обострении.
- Общий анализ мочи: наличие билирубина, отсутствие уробилина при псевдотуморозном (желтушном) варианте; повышение а-амилазы при обострении, снижение — при склерозирующей форме с нарушением внешнесекреторной функции (норма 28-160 мгДч-мл).
- Биохимический анализ крови: при обострении — увеличение содержания а-амилазы (норма 16-30 г/чхл), липазы (норма 22-193 Е/л), трипсина (норма 10-60 мкг/л), у-глобулинов, сиаловых кислот, серомукоида, билирубина за счет конъюгированной фракции при желтушной форме; глюкозы при нарушении инкреторной функции (склерозирующая форма); снижение уровня альбумина при длительном течении склерозирующей формы.
- Исследование внешнесекреторной функции поджелудочной железы:
Определение ферментов (липазы, а-амилазы, трипсина), бикарбонатной щелочности в дуоденальном содержимом до и после введения в 12-перстную кишку 30 мл 0.5% раствора соляной кислоты: собирают 6 порций через каждые 10 мин, в норме после введения соляной кислоты в первых двух порциях сока концентрация ферментов снижается, с 3-4 порции повышается, в 6 — достигает исходной или даже превышает ее. При хроническом панкреатите с внешнесекреторной недостаточностью отмечается выраженное снижение ферментов и бикарбонатной щелочности во всех порциях. Тест выполняется с использованием двухканального гастродуоденального зонда с раздельной аспирацией желудочного и дуоденального содержимого;
Проба Ласуса: исследование мочи на гипераминоацидурию. При внешнесекреторной недостаточности поджелудочной железы нарушается физиологическое соотношение всасывающихся в тонкой кишке аминокислот, которое необходимо для их утилизации в печени; вследствие этого аминокислоты не усваиваются и в повышенном количестве выделяются с мочой. Проба выполняется следующим образом — к 30 мл мочи добавляют 30 мл 2% раствора цинка сульфата и через 24 ч при микроскопии мочи обнаруживают в мочевом осадке полиморфные кристаллы черно-серо-багрового или желтоватого цвета;
Гликоамилаземическая проба: определение уровня а-амилазы в крови до и через 3 ч после нагрузки 50 г глюкозы. Повышение концентрации а-амилазы в крови более, чем на 25% указывает на патологию поджелудочной железы;
Прозериновый тест: определение содержания а-амилазы в моче (норма 28-160 г/чл) до введения 1 мл 0.06% раствора прозерина и через каждые 0.5 ч в течение двух часов после введения. Уровень а-амилазы мочи после введения прозерина повышается в 1.6-1.8 раза и через 2 ч возвращается к исходному. При хроническом панкреатите легкой и средней степени исходный уровень а-амилазы в норме, после введения прозерина повышается более чем в 2 раза и через 2 ч к норме не возвращается. При обострении рецидивирующей формы исходная концентрация а-амилазы выше нормы, после введения прозерина повышается еще больше и через 2 ч к норме не возвращается. При склерозирующей форме исходный уровень а-амилазы ниже нормы и после стимуляции не повышается.
Секретин-панкреозиминовый тест: определение бикарбонатной щелочности и концентрации ферментов а-амилазы, липазы и трипсина в базальтом дуоденальном содержимом, а затем после введения внутривенно последовательно секретина в дозе 1.5 ВД/кг массы тела (он стимулирует выделение жидкой части панкреатического сока, богатого бикарбонатом; после введения извлекают дуоденальное содержимое в течение 30 мин); и панкреозимина в дозе 1.5 ЕД/кг массы тела (он стимулирует секрецию панкреатических ферментов) и получают дуоденальное содержимое в течение 20 мин. После введения секретина количество бикарбонатов увеличивается в норме по сравнению с базальным в 10-11 раз, количество ферментов за 20 мин (дебит) увеличивается после введения панкреозимина следующим образом: а-амилазы в 6-9 раз, липазы в 4-5 раз, трипсина в 7-8 раз. В начальной фазе хронического панкреатита имеет место повышение показателей (гиперсекреторный тип), в дальнейшем, как правило, снижение (гипосекреторныйтип).
- Исследование инкреторной функции поджелудочной железы — тест на толерантность к глюкозе: толерантность снижена при длительном течении заболевания, особенно при склерозирующем варианте.
- Копроцитотрамма: мазеподобная консистенция, непереваренная клетчатка, креаторея, стеаторея, амилорея при выраженной внешнесекреторной недостаточности.
Некоторые доктора предлагают применять в качестве скрининг-теста хронического панкреатита йодолиполовый тест. Он основан на способности липазы расщеплять йодолипол, в результате высвобождается йодид, который выделяется с мочой. Тест проводится следующим образом. Больной мочится в 6 часов утра, затем принимает внутрь 5 мл 30% раствора йодолипола, запивая 100 мл воды. Далее собирают 4 порции мочи: через 1, 1.5, 2 и 2.5 ч. Из каждой порции берут 5 мл мочи,окисляют ее 1 мл 10%-растворасерной кислоты, добавляют по 1 мл 2% раствора нитрата натрия и хлороформа, тщательно взбалтывают. Интенсивность и скорость появления красного цвета (свободный йод) в хлороформе служат показателями активности липазы, отмечаются полуколичественно 1-4 плюсами. При нормальной активности панкреатической липазы наблюдаются следующие результаты: 1 порция + или ±; 2 порция ++ или +; 3 порция +++ или ++; 4 порция ++++ или +++.
Недостаточная активность липазы и, следовательно, недостаточная функция поджелудочной железы проявляется значительным снижением интенсивности окраски.
- Панкреозиминовый тест.У здоровых людей при стимуляции внешнесекреторной функции поджелудочной железы уровень панкреатических ферментов в сыворотке крови не превышает верхнюю границу нормы. При патологии поджелудочной железы создаются условия для избыточного проникновения ферментов в кровь, поэтому усиление ее активности и образование большого количества ферментов вызывают повышение уровня ферментемии. На этом основан сывороточный панкреозиминовый тест. Утром натощак у больного из вены берут 10 мл крови, через ту же иглу вводят панкреозимин из расчета 2 ВД на 1 кг массы тела в концентрации 5 ЕД в 1 мл. Скорость введения препарата — 20 мл за 5 мин. После панкреозимина сразу начинают вводить секретин из расчета 2 ЕД на 1 кг массы тела с такой же скоростью. Через 1 и 2 ч после стимуляции у больного берут из вены по 10 мл крови. В полученных трех порциях крови определяют трипсин, его ингибитор, липазу, амилазу.
Повышение уровня ферментемии по сравнению с исходным на 40% считается положительным результатом теста.
Инструментальные данные
Ультразвуковое исследование поджелудочной железы. Характерными признаками хронического панкреатита являются:
- неоднородность структуры поджелудочной железы с участками повышенной эхогенности;
- кальциноз железы и камни панкреатического протока;
- неравномерно расширенный вирсунгов проток;
- увеличение и уплотнение головки поджелудочной железы при псевдотуморозной форме заболевания;
- неровный контур поджелудочной железы;
- увеличение/уменьшение размеров поджелудочной железы;
- диффузное повышение эхогенности поджелудочной железы;
- ограничение смещения железы при дыхании, ригидность ее при пальпации;
- болезненность при эхоскопически контролируемой пальпации в области проекции железы;
- отсутствие изменений УЗИ поджелудочной железы на ранних стадиях хронического панкреатита.
Рентгенологическое исследование(дуоденография в условиях гипотонии) позволяет обнаружить следующие характерные признаки:
- обызвествление поджелудочной железы на обзорной рентгенограмме (признак хронического кальцифицирующего панкреатита);
- развернутость дуги 12-перстной кишки или ее стенозирование (за счет увеличения головки поджелудочной железы);
- вдавление на внутренней стенке нисходящей части 12-перстной кишки; признак Фростберга – деформация внутреннего контура нисходящей части 12-перстной кишки в виде зеркально отраженной цифры 3; двухконтурность задней стенки («симптом кулис»), зазубренность внутреннего контура 12-перстной кишки;
- увеличение ретрогастрального пространства (свидетельствует об увеличении размеров тела поджелудочной железы);
- рефлюкс контраста в проток поджелудочной железы (дуоденография под компрессией).
Эндоскопическая ретроградная панкреатохолангиографиявыявляет следующие признаки хронического панкреатита:
- неравномерное расширение вирсунгова протока, его изломанный характер, деформация контура;
- камни в протоке поджелудочной железы;
- неоднородность контрастирования сегментов железы;
- нарушение опорожнения главного протока поджелудочной железы.
Компьютерная и магнитнорезонансная томография поджелудочной железывыявляют уменьшение ‘или увеличение размеров, изменения плотности железы, кальцинаты, псевдокисты.
Радиоизотопное сканирование поджелудочной железыс использованием метионина, меченого селеном-75 — характерно увеличение или уменьшение ее размеров, диффузное неравномерное накопление изотопа.
Дифференциальная диагностика хронического панкреатита
Язвенная болезнь: характерный анамнез, связь боли с приёмом пищи, сезонность обострений, отсутствие диареи.
Желчнокаменная болезнь и холецистит: характерны болевой синдром в правом подреберье с иррадиацией вправо и вверх, в спину, под правую лопатку, болезненность при пальпации в правом подреберье, симптомы Кера, Ортнера, Мёрфи. Проводят УЗИ и холецистографию для обнаружения конкрементов.
Воспалительные заболевания тонкой и толстой кишки: характерно отсутствие выраженных нарушений экзо- и эндокринной функций поджелудочной железы. Для дифференциального диагноза используют рентгенологическое, эндоскопическое исследования толстой и, по показаниям, тонкой кишки, бактериологическое исследование кала.
Абдоминальный ишемический синдром: систолический шум в эпигастральной области и изменение или непроходимость чревного ствола или верхней брыжеечной артерии по данным аортограмм.
Рак поджелудочной железы: характерны соответствующие изменения при проведении УЗИ, селективной ангиографии, КТ, лапароскопии с биопсией.
Показания к консультации других специалистов
- Хирург: при необходимости хирургического лечения.
- Онколог: при обнаружении рака поджелудочной железы.
- Эндокринолог: при развитии эндокринной недостаточности и сахарного диабета.
 [1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Источник