Диагноз панкреатит как лечить
Содержание
Панкреатит — воспаление поджелудочной железы. Развивается при нарушении секреторного оттока и ранней активации ферментов. В этом случае орган начинает переваривать сам себя. Опасно это тем, что процесс затрагивает кровеносные сосуды, что чревато сильным кровотечением.
К основным причинам развития панкреатита можно отнести наследственность, хронические заболевания пищеварительного тракта, травмы живота. К заболеванию может привести и постоянное нерегулируемое употребление алкоголя.
Симптомы панкреатита
Существует две формы заболевания — острая и хроническая. При первом варианте течения болезни основным симптомом панкреатита будет боль. Она локализуется в левом подреберье, носит опоясывающий характер и отдает в верхнюю половину тела. Такое состояние нередко сопровождается тошнотой, рвотой, повышением температуры тела. При визуальном осмотре отмечается бледность кожи больного и повышенная потливость.
Симптомы панкреатита в хронической форме выражены менее интенсивно. Пациенты жалуются на постоянную тупую боль в животе, усиливающуюся после нарушения диеты или приема алкоголя. Снижается аппетит, периодически появляются приступы тошноты. Из-за постепенно развивающегося обезвоживания снижается масса тела, беспокоит постоянная сухость во рту. Во время осмотра четко определяется желтый оттенок кожи и слизистых оболочек.
Чем опасно обострение панкреатита?
Симптомы панкреатита в стадии обострения носят ярко выраженный характер. В первую очередь это сильнейшая боль в левом подреберье, отдающая под лопатки и в плечо. При этом болевой синдром практически не снимается медикаментозными препаратами. Второй характерный признак — рвота, не приносящая облегчения. Пациент жалуется на слабость и вкус горечи во рту. Возможно развитие диареи. Внешне у больного будут отмечаться холодная влажная кожа, учащенное дыхание и сухость слизистой рта.
Обострение панкреатита лечится только в условиях стационара. При этом затягивать с обращением к врачу нельзя. Длительный приступ опасен разрушением функциональной части поджелудочной железы.
Диагностика панкреатита
При плановом обращении пациента к врачу в первую очередь проводится сбор анамнеза и визуальный осмотр. Специалист собирает данные о начале развития панкреатита, его длительности, возможных причинах появления патологии.
Вторым этапом обследования становится лабораторная диагностика. Проводятся общий и биохимический анализы крови.
В общем анализе отмечаются остро выраженные изменения, характерные для воспалительного процесса. Это увеличение реакции оседания эритроцитов (СОЭ) и увеличение количественного содержания эритроцитов.
Биохимический анализ крови считается наиболее информативным. На панкреатит указывают повышение уровня альфа-амилазы, липазы и глюкозы. При переходе воспалительного процесса на почки значительно увеличивается мочевина.
В обязательном порядке проводится анализ кала. При воспалении поджелудочной железы в нем обнаруживаются вкрапления жира и пищевых волокон.
Для инструментальной диагностики заболевания используются следующие методы.
- Ультразвуковое исследование.
Занимает первое место по значимости при постановке диагноза. Определяет состояние ткани железы, размеры протоков и наличие патологических вкраплений.
- Рентгенография.
Помогает выявить наличие камней, их размеры и месторасположение.
- Компьютерная томография.
Наиболее точный метод исследования. Благодаря послойности полученного изображения, с его помощью определяются даже самые незначительные отклонения от нормы.
При обострении панкреатита на первое место выходит дифференциальная диагностика с острыми хирургическими патологиями — прободной язвой, кишечной непроходимостью, тромбозом вен кишечника. Для этого все необходимые диагностические мероприятия проводятся в экстренном порядке. Одновременно с этим проходит консультация узких специалистов.
Чем лечить панкреатит: лекарства или диета?
Обострение панкреатита лечится по принципу «голод, холод и покой». Пациент в течение нескольких дней должен соблюдать строжайшую диету. Разрешается пить отвар из шиповника или лечебную негазированную минеральную воду. Во избежание обезвоживания и поддержания организма внутривенно вводятся специальные препараты, которые обеспечивают водно-электролитный баланс крови.
Медикаментозное лечение панкреатита в острой стадии направлено на обезболивание и снятие воспалительного процесса с помощью антибиотиков. Назначаются лекарства, обеспечивающие снижение действия ферментов поджелудочной железы.
В наиболее тяжелых случаях лечение проводится путем хирургического вмешательства.
После снятия острого процесса начинается вторая стадия лечения панкреатита. Для восстановления работы пищеварительного тракта применяются ферментные препараты (Креон, Фестал). Восстановление уровня микроэлементов проводится с помощью поливитаминов. При необходимости врач может выписать желчегонные лекарственные средства.
Полноценное лечение панкреатита невозможно без соблюдения строгой диеты. Питание должно быть дробным. Из рациона исключаются жирные продукты, пряности и приправы, яичные желтки. Нельзя употреблять в пищу свежее молоко, разрешены только кисломолочные продукты. Категорически запрещен прием алкоголя.
При острой стадии заболевания вылечить панкреатит одной только диетой невозможно. Необходима комплексная медикаментозная терапия, которую лучше проводить в условиях стационара. Правильное питание при этом поможет быстрее снять воспалительный процесс и вернуться к нормальному образу жизни.
А вот при хроническом варианте воспаления поджелудочной железы диета играет первоначальную роль. Строгое следование всем рекомендациям врача поможет снизить к минимуму частоту обострений.
Профилактика панкреатита
Для того чтобы избежать развития этого неприятного заболевания, необходимо знать и выполнять следующие правила.
- Соблюдение диеты.
Питание должно быть рациональным с минимальным употреблением жиров. Нельзя допускать больших перерывов между приемами пищи с последующим перееданием.
- Полное исключение употребления спиртных напитков и курения.
Алкоголь и никотин раздражают поджелудочную железу, вызывая повышение выработки ферментов.
- Снижение физических нагрузок.
При заболеваниях пищеварительного тракта не рекомендуются интенсивные физические тренировки и подъем тяжестей. Лучше обратить свое внимание на йогу и дыхательную гимнастику.
Соблюдение этих несложных правил поможет избежать развития воспалительного процесса в поджелудочной железе. А при его наличии — сведет к минимуму частоту возможных обострений.
- Гастроэнтерология. Национальное руководство / под ред. В.Т. Ивашкина, Т.Л. Лапиной. — 2015
- Клиническая гастроэнтерология / Григорьев П.А., Яковенко А.В.. — 2004
Источник
В России панкреатит — один из наиболее популярных диагнозов. Им принято объяснять практически любую боль в животе, а нередко его «диагностируют» при УЗИ поджелудочной железы у человека без каких-либо симптомов. Разбираемся в тонкостях заболевания вместе с к. м. н., гастроэнтерологом GMS Clinic Алексеем Головенко.
Что такое панкреатит
Панкреатит — это воспаление поджелудочной железы. Этот орган выделяет в 12-перстную кишку (сразу за желудком) ферменты, помогающие пище перевариваться: например, амилазу (для расщепления углеводов) и липазу (для расщепления жиров). При сильном воспалении поджелудочной железы — остром панкреатите — клетки ее разрушаются и ферменты попадают в кровь. Поэтому при любой сильной боли в животе врачи определяют содержание амилазы в крови.
Острый панкреатит — болезненное и очень опасное заболевание. Симптомы его практически невозможно перетерпеть «на ногах»: это сильнейшая непроходящая боль под ложечкой и под левым ребром, которая часто отдает в спину (возникает так называемая опоясывающая боль). Человек с острым панкреатитом часто даже занимает особенное положение на кровати — лежит на левом боку, чтобы не усиливать боль движениями ребер при дыхании. У большинства людей с острым панкреатитом возникает сильная тошнота и рвота, любой прием пищи усиливает боль: ведь поджелудочная железа при приёме пищи начинает выделять ферменты, а это усиливает кровоток, а значит и боль. У многих людей поднимается температура тела.
Диагностика острого панкреатита — удел не столько гастроэнтерологов, сколько хирургов, поскольку интенсивность боли может быть такой же, как при аппендиците и другой «хирургической» патологии.
Как возникает острый панкреатит
Около 70% всех случаев острого панкреатита возникают или из-за отравления алкоголем, или из-за желчнокаменной болезни. Избыточное употребление алкоголя (даже без предыстории в виде алкоголизма) вызывает воспаление поджелудочной железы. По этой же причине люди, систематически злоупотребляющие выпивкой, имеют все шансы не только оказаться в больнице с тяжелым острым панкреатитом, но и долгие годы снова испытывать болевые приступы. Камень желчного пузыря тоже может вызвать панкреатит: проток, выносящий желчь из пузыря в 12-перстную кишку, сливается с протоком поджелудочной железы. Такая ситуация — билиарный панкреатит — требует экстренного вмешательства, например, для рассечения большого дуоденального сосочка: это место впадения протоков в кишку.
Острый панкреатит также может вызвать токсическое действие некоторых лекарств, травма железы при операции или высокое содержание жиров в крови. Крайне редко и, как правило, при наличии других похожих заболеваний поджелудочная железа воспаляется из-за избыточного действия на нее иммунной системы.
Какая бы ни была причина начала заболевания, острый панкреатит всегда сопровождается болью в животе. Предполагать этот диагноз, если от лекарства или какого-то продукта появилось недомогание, не стоит.
С острым панкреатитом разобрались. А хронический?
Если токсическое воздействие на поджелудочную железу не прекращается (например, человек продолжает злоупотреблять выпивкой) или орган был очень сильно поврежден при первом (остром) эпизоде панкреатита, боль возобновляется вновь и вновь.
При обострениях хронического панкреатита анализы крови могут оставаться нормальными. Зато со временем могут появляться внешние признаки, которые врачи обнаруживают, обследуя поджелудочную железу при помощи ультразвука (УЗИ), рентгена (КТ, или компьютерная томография) или магнитно-резонансного исследования (МРТ). Это сужения протоков поджелудочной железы, появление в ней уплотнений — кальцинатов, а также возникновение кист — пузырьков с жидкостью на месте погибшей ткани. Обследование при подозрении на хронический панкреатит проводят ещё с одной важной целью — не пропустить рак поджелудочной железы, который может вначале сопровождаться теми же симптомами.
При постоянно возобновляющемся воспалении поджелудочной железы со временем нарушается ее функция — выделение ферментов, переваривающих пищу. В результате человека беспокоит постоянное вздутие живота, диарея, а стул становится жирным (например, плохо смывается с унитаза). Это состояние — внешнесекреторную недостаточность — удобнее всего выявить, определяя содержание панкреатической эластазы (фермента поджелудочной железы) в стуле.
Как лечить хронический панкреатит
В целом смысл лечения хронического панкреатита — устранить боль. Для этого используют противовоспалительные препараты, например парацетамол. Часто людям с хроническим панкреатитом назначают ферменты. Увы, это далеко не всегда облегчает болевые ощущения. Раньше предполагалось, что добавление в пищу ферментов уменьшит нагрузку на поджелудочную железу — ей не придется выделять собственные ферменты. На деле все не так просто: секреторная (выделительная) активность железы зависит совсем от других веществ — гормонов, например секретина. На их продукцию больше влияет жирность пищи и регулярность ее приема, чем содержание в кишке ферментов-лекарств. Тем не менее ферменты при хроническом панкреатите обязательно назначают (нередко пожизненно), если появились признаки плохой секреции собственных ферментов (вздутие, жидкий стул). Ферменты всегда пьют непосредственно вместе с едой: «между ложками». По этой же причине неграмотно назначать приём ферментов «столько-то раз в день». Правильнее предупредить человека с заболеванием, что препарат следует носить с собой и принимать при любом употреблении пищи.
Диета при хроническом панкреатите облегчает течение заболевания, хотя точно определить список возможных продуктов с первого раза сложно. Однозначно нельзя употреблять разве что алкоголь, однако традиционно рекомендуют есть меньше жирной пищи и чаще перекусывать, отдавая предпочтение медленным углеводам — фруктам и овощам. Готовка исключительно на пару — не самый подтверждённый способ облегчить течение панкреатита, гораздо важнее не злоупотреблять очень пряной пищей. Грубо говоря, от куриной котлеты, пусть и прожаренной без обильного добавления приправ, вреда, скорее всего, не будет.
Главное при лечении хронического панкреатита — убрать причину заболевания.
Если человек страдает алкоголизмом или курит, направить его к наркологу (курение само по себе не вызывает панкреатит, но учащает обострения). Если панкреатит случился из-за камней в желчном пузыре — удалить пузырь. Если в организме нарушен обмен жиров — проконсультироваться у кардиолога и подобрать лечение препаратами, снижающими уровень липопротеидов и триглицеридов, подобрать диету.
У большинства моих знакомых поставлен диагноз «панкреатит», но они не пьют спиртное и ни разу не попадали в больницу с сильным болями. Что не так?
Скорее всего, как и многим другим россиянам, диагноз панкреатита в такой ситуации поставили исключительно по результатам УЗИ. Грамотный специалист по ультразвуковой диагностике не станет устанавливать диагноз за терапевта, гастроэнтеролога или хирурга. Он только опишет изменения и предложит коллеге самому интерпретировать изменения поджелудочной железы. Нередко так называемые диффузные изменения поджелудочной железы становятся поводом поставить диагноз панкреатита человеку вообще без каких-либо симптомов. Это неправильно.
Достоверно судить о панкреатите при УЗИ, строго говоря, можно только обнаружив явные осложнения заболевания — сужения и расширения протока, кальцинаты, кисты.
Да и у ультразвукового метода, как у любого способа диагностики, возможности не безграничны. При настоящем панкреатите предпочтение отдаётся магнитно-резонансной или эндоскопической холангиопанкреатографии. При этих методах получают очень точное изображение протоков поджелудочной железы.
Диффузные изменения поджелудочной железы чаще всего оказываются довольно безобидным накоплением в железе жировой ткани. При отсутствии типичных симптомов хронического панкреатита — изматывающей боли после еды у человека, уже перенёсшего когда-то острый панкреатит, такая ультразвуковая картинка должна всего лишь стать поводом проверить холестерин и, возможно, активнее бороться с избыточной массой тела. Кроме того, очень часто за хронический панкреатит принимают самые частые заболевания в гастроэнтерологии — функциональные расстройства, например синдром раздражённого кишечника. Это неопасное, но очень неприятное заболевание, при котором кишка становится слишком чувствительна к растяжению газом и пищей, реагируя спазмом (коликами). Очень часто такая функциональная боль (то есть боль, не связанная с воспалением или опухолью) возникает у людей, пребывающих в постоянном стрессе. Потому и лечение функциональной боли — это не только приём лекарств-спазмолитиков и других гастроэнтерологических препаратов, но и работа с психоэмоциональным состоянием: когнитивно-поведенческая психотерапия, увеличение физической активности и даже йога.
Не каждая боль в животе — это панкреатит. И это радует.
Источник: the-challenger.ru
Источник
Панкреатит — это название целой группы болезней и симптомов, при которых происходит воспалительный процесс поджелудочной железы. Если проявляется такой процесс, то ферменты, продуцируемые поджелудочной железой, не попадают в двенадцатиперстную кишку. Следовательно, они начинают активно действовать уже в поджелудочной железе, постепенно разрушая ее.
Таким образом, происходит так называемый процесс самопереваривания. Такая патология чревата последующим поражением других органов, ведь при постепенном разрушении поджелудочной железы происходит выделение токсинов и ферментов. В свою очередь, они могут оказаться в кровотоке и повредить другие органы. Поэтому острый панкреатит необходимо лечить сразу же после установления диагноза. При таком состоянии лечение проводят в основном в стационаре.

Что это такое?
Панкреатит — группа заболеваний и синдромов, при которых наблюдается воспаление поджелудочной железы.
При воспалении поджелудочной железы ферменты, выделяемые железой, не выбрасываются в двенадцатиперстную кишку, а активизируются в самой железе и начинают разрушать её (самопереваривание). Ферменты и токсины, которые при этом выделяются, часто сбрасываются в кровоток и могут серьёзно повредить другие органы, такие, как мозг, лёгкие, сердце, почки и печень.
Причины возникновения
Основные причины острого панкреатита:
- Генетическая предрасположенность.
- Алкоголизмом и злоупотреблением алкоголем (70% случаев).
- Желчекаменная болезнь.
- Аутоиммунные проблемы (когда иммунная система атакует собственные клетки)
- Паразиты, такие как аскариды, тоже могут вызывать закупорку поджелудочной железы.
- Закупорка протока поджелудочной железы или общего желчного протока например желчным камнем.
- Повреждения протоков и поджелудочной железы во время операции.
- Осложнения муковисцидоза.
- Болезнь Кавасаки.
- Синдром Рейе.
- Гемолитическая уремический синдром.
- Гиперпаратиреоз.
- Высокое содержание в крови жиров — триглицеридов (гипертриглицеридемия).
- Нарушение кровообращения поджелудочной железы.
- Травма поджелудочной железы в результате несчастного случая.
- Вирусные инфекции, в том числе эпидемический паротит, микоплазма, пневмония, и кампилобактерии, гепатит С.
- Заболевания двенадцатиперстной, тонкой и толстой кишок, сопровождающиеся запором, такие как язвенная болезнь, энтерит, колит, энтероколит, дивертикулы.
- Использование некоторых лекарств (особенно эстрогены, кортикостероиды, тиазидные диуретики, и азатиоприн).
Хронический панкреатит часто развивается у людей, которые в возрасте 30 – 40 лет и чаще всего вызван злоупотреблением алкоголем в течение многих лет, причем мужчины преобладают над женщинами. Повтор эпизодов острого панкреатита может привести к хроническому панкреатиту. В некоторых случаях генетика может быть фактором его развития. В 10-15 случаях хронического панкреатита причина не известна.
Другие факторы, которые также связаны с хроническим панкреатитом:
- Аутоиммунные проблемы;
- Использование эстрогенов, кортикостероидов, тиазидных диуретиков, и азатиоприна;
- Закупорка протока поджелудочной железы или общего желчного протока;
- Гиперкальциемия — высокий уровень кальция в крови;
- Гиперлипидемия или гипертриглицеридемия — высокий уровень жиров в крови;
- Нарушение обмена веществ, особенно жиров, связанное с перееданием;
- Осложнения муковисцидоза, самого распространенного наследственного расстройства, когда что секреты, выделяемые различными органами, имеют слишком высокую вязкость и густоту.
Из-за хронического воспаления происходит образование рубцов на поджелудочной железе, орган становится не в состоянии производить нужное количество пищеварительных ферментов. В результате организм может быть не в состоянии переварить жир и других важные компоненты пищи. Повреждение части поджелудочной железы, вырабатывающей инсулин, может привести к диабету.
Симптомы панкреатита
Болевые ощущения при остром панкреатите (воспаление поджелудочной железы) считаются одним из самых сильных. Резкая, острая боль возникает в животе, в подреберье, в большинстве случаев отдающая в область лопаток, спины или за грудину.
Основные симптомы при остром панкреатите у взрослых перечислены ниже:
- Болезненные ощущений в правом либо левом подреберьях, также возможен опоясывающий характер, в зависимости от степени протекания воспалительного процесса и области поражения поджелудочной железы;
- Изменение цвета кожных покровов: землистый цвет лица, синюшные пятна вокруг пупка и на пояснице, механическая желтуха из-за склерозирующего панкреатита;
- Ухудшение общего самочувствия, значительное повышение температуры тела, наблюдается слабость, недомогание, изменение артериального давления в сторону повышения или понижения;
- Ощущение сухости во рту, беспокоит продолжительная икота, отрыжка тухлым яйцом, тошнота и многократная рвота, не приносящая облегчения больному;
- Расстройства стула в виде запора или диареи;
- Одышки, повышенной потливости.
Панкреатит хронической формы имеет неагрессивное течение, сопровождающийся снижением аппетита и массы тела. Основная симптоматика при хроническом панкреатите:
- Болевой синдром – для этого вида характерно боевые признаки, как правило, после еды или спиртных напитков, неприятные ощущения постоянны в верхней половине живота.
- Бессимптомный (латентная стадия) – болезнь может длиться годами потихоньку разрушая поджелудочную, пациент почти не чувствует неприятных ощущений или все сводится простому дискомфорту которому дают разные простые причины, например переедание.
- Псевдоопухолевый вид – редкий встречается, по всем симптомам похож на рак. Признаки рака поджелудочной — это желтушность тела и склер глаза. Поражается головка поджелудочной железы. Она увеличивается в размерах из-за замещения ее фиброзной тканью.
- Диспепсический выражается расстройством кишечника (диспепсией), понос или запор, вздутие, беспричинная потеря веса.
Довольно часто, хронический панкреатит, способствует развитие диабета. Проявление симптомов влияет стадия протекания заболевания, а также проходил ли больной лечение, соблюдение предписаний по приему пищи, возраста больного и его общего физического состояния.
Объективные симптомы
У панкреатита есть свои объективные симптомы:
- Симптом Мюсси—Георгиевского — положительный френикус — симптом слева.
- Симптом Губергрица—Скульского — пальпация болезненна по линии, соединяющей головку и хвост.
- Симптом Гротта — слева от пупка в проекции поджелудочной железы определяются гипотрофические изменения подкожно-жировой клетчатки.
- Симптом Дежардена — определяется болезненность при пальпации в панкретической точке Дежардена (проекция головки поджелудочной железы), располагающейся на 4—6 см от пупка по линии, соединяющей правую подмышечную впадину с пупком.
- Симптом Тужилина — при осмотре на коже пациента с хроническим панкреатитом можно увидеть геморрагические высыпания в виде капелек багрового цвета размером до 1—4 мм. Это точечные ангиомы, возникающие при протеолизе — деструктивном действии на капилляры ферментов поджелудочной железы, выбросившихся в кровь при обострении процесса.
- Симптом Мейо—Робсона — болезненность определяется в точке Мейо-Робсона, проекции хвоста поджелудочной железы, на границе средней и наружной трети отрезка линии, проведенной через пупок, левую рёберную дугу и подмышечную область слева. При этом болезненность может определяться в зоне Мейо-Робсона, левом рёберно-позвоночном угле.
- Симптом Шоффара — выявляют болезненность в зоне Шоффара (проекции головки поджелудочной железы), находящейся на 5—6 см выше пупка с правой стороны между биссектрисой пупочного угла и срединной линией тела.
- Симптом Кача — симптом панкреатита, при котором пальпация болезненна в проекции поперечных отростков правых Т1Х—ТХ1 и левых TVIII—TIX грудных позвонков.
- Симптом Воскресенского — в проекции поджелудочной железы не определяется пульсация брюшной аорты.
Диагностика
Для выявления развития хронического панкреатита необходимо обратиться к врачу-гастроэнтерологу. Проводится осмотр, сбор жалоб, анализ истории заболевания. На основании этого назначается проведение диагностических процедур:
- сдача анализов для определения уровня амилазы крови и диастазы мочи;
- биохимия и общий анализ крови;
- общий анализ мочи;
- УЗИ поджелудочной железы – один из ведущих методов исследования, который может помочь определить имеются ли патологические изменения поджелудочной железы;
- гастроскопия;
- рентгенография органов брюшной полости;
- функциональные тесты;
- эндоскопическая ретроградная холангиопанкреатография.
При появлении симптомов острого панкреатита необходима срочная госпитализация больного и проведение обследования и лечения в условиях стационара. Основная задача: стабилизировать состояние пациента, снять острую симптоматику и исключить возможность развития панкреонекроза.
Лечение острого панкреатита
При остром панкреатите лечение должно проводиться в условиях стационара и под пристальным наблюдением специалистов, поскольку такое состояние организма считается опасным. При наличии подозрений на острый панкреатит человека нужно госпитализировать в кратчайшие сроки.
Если приступ панкреатита застал вас в домашних условиях, то рекомендуются следущие действия до приезда скорой:
- Больной должен находиться в постели и в полном покое. Это позволит уменьшить приток крови к больному органу, а значит снизит воспаление.
- На эпигастральную область прикладывают холод – это позволяет снизить интенсивность болей, немного убрать отек и воспаление. Лучше всего, если вместо льда будет использована грелка, наполненная холодной водой.
- Запрещено принимать какую-либо пищу. Причем воздержаться от еды следует на 3 суток. Это необходимо сделать, чтобы остановить выработку ферментов, усиливающих воспалительную реакцию и боли. Можно пить воду без газа и добавок.
- Разрешенные препараты для самостоятельного приема – Дротаверин, Спазмалгон, Но-шпа и Максиган. Их можно выпить до приезда бригады скорой помощи. Между тем, вызвать врачей необходимо даже в том случае, если больной не уверен, что у него приступ острого панкреатита. Ведь эта патология опасна тем, что на какое-то время может затихнуть, а затем стремительно рецидивировать.
- При стремительном развитии болезни применяют хирургическое лечение панкреатита: удаление части поджелудочной железы, перитонеальный лаваж (промывание брюшной полости), и т.д.
Три главных слова в лечении больного с острым панкреатитом – это Покой, холод и голод. Именно они являются правилами первой помощи при приступе.
После голодных дней на неделю назначается диета №5п по Певзнеру. Дробное питание до 8 раз в сутки, порциями не более 300г. Пища отварная, приготовленная на пару, в полужидком виде, пюре. Температура пищи – 20-52˚С. Суточное количество белков – 80г, жиров – 60г, углеводов – 280г.
Рекомендуются: слизистые каши на воде, сухарики, размоченные в чае, пюре из картофеля, тыквы, кабачков, моркови, кисели, пудинги.
Все другие продукты и варианты обработки исключены.
После достижения положительной динамики и снятия болевого синдрома, назначают расширенный вариант диеты на три месяца. Суточное количество питательных веществ: до 120г белка, 70г жира, до 400г углеводов.
Рекомендуются: нежирные сорта мяса и рыбы, птицы, до двух яиц в сутки, сметана, творог, каши на воде, овощи, кисели и компоты из фруктов, чай, отвар шиповника, сливочное масло в виде добавок в готовые блюда до 20г в сутки, растительное масло – до 15г в сутки.
Все указанные продукты должны быть обработаны на пару, запечены или сварены.
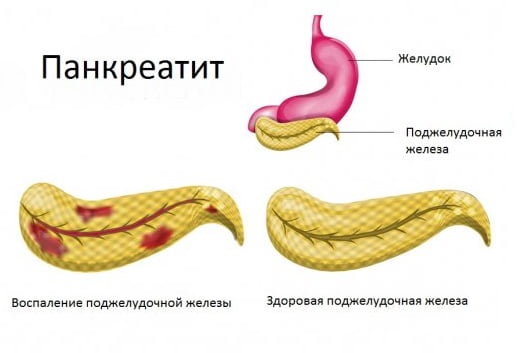
Лечение хронического панкреатита
Хронический панкреатит может иметь ярко или слабовыраженные симптомы. Чаще всего, во время обострения хронического панкреатита больному показана госпитализация и терапия, аналогичная острому процессу.
Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа. Особенно полезно дважды в год проходить санаторное лечение в соответствующих заведениях Ставропольского края (Кисловодск, Железноводск, Пятигорск), где проводят лечение при помощи натуральных минеральных вод.
Диета
Если обострение хронического панкреатита достаточно серьезно и сопровождается выраженной болью, упорной рвотой, значительными изменениями лабораторных проб, то больным нужен голод. Его продолжительность зависит от конкретного клинического случая, но чаще составляет от 1 до 3 суток. Иногда в «голодную» фазу допускается питье отвара шиповника, щелочных минеральных вод, некрепкого чая.
Затем назначается особая малокалорийная диета (до 2200 ккал) с нормальной квотой белка. Она предназначена для того, чтобы максимального щадить поджелудочную железу и другие пищеварительные органы.
Особенностями этой диеты при панкреатите являются:
- запрет на жирные продукты (баранина, свинина, сливки, сало и др.) и алкоголь;
- дробность употребления пищи (до 6 раз);
- ограничение соли;
- блюда подаются исключительно в теплом виде;
- измельчение или протирание используемых продуктов;
- широкое применение слизистых крупяных супов, овощных супов-пюре с добавленным отварным мясом, суфле, белковых омлетов, рыбных и мясных кнелей, паровых котлет, биточков, печеных яблок, овощных пюре, желе, муссов, подсушенного белого хлеба, обезжиренного творога, киселей;
- исключение всех продуктов с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
При условии клинического и лабораторного улучшения питание расширяют, увеличивая его калорийность и количество белков, нужных для скорейшего восстановления. Хотя набор допустимых продуктов весьма схож с уже упомянутой диетой, но перечень блюд в меню увеличивается (разрешается запекание). Если панкреатит сопровождается развитием диабета, то в запретный продуктовый список добавляют белые каши, картофель, мед, сладости, выпечку.
Медикаментозное лечение
При соблюдении диеты боль гораздо реже дает о себе знать, но стоит немного отойти от нее, позволить себе жирного или жаренного и все — нужны обезболивающие.
- При интенсивной боли врачом могут быть назначены спазмолитики — Но-Шпа, Дротаверин, которые уменьшают воспаление в поджелудочной железе и соответственно снижают боль.
- На сегодняшний день врач также может назначить мебеверин (Дюспаталин, Спарекс) — спазмолитик, миотропного действия, устраняет спазмы ЖКТ.
- Можно на короткий курс назначить антисекреторные (омепразол или диакарб по таблетке на три дня под прикрытием аспаркама при отечной форме).
- Также применяют Октреотид, лекарственный препарат, подавляющий выработку гормонов железой, поскольку они стимулируют ее и тем самым вызывают боль. Это лекарство назначают только в стационарах.
При длительном течении хронического панкреатита происходит замещение нормальных клеток органа соединительной тканью. Таким образом, функциональность органа нарушается, может развиться сахарный диабет и нарушения пищеварения. Для того чтобы снизить болевые ощущения и дать отдых поджелудочной железе, следует принимать панкреатические ферменты:
- Фестал – его следует пить 3 р/день по 1 таблетке во время еды, обычно его сочетают с гистаминовыми блокаторами для уменьшения кислотности в желудке — фамотидин, циметидин.
- «Панкреатин» («Энзистал», «Гастенорм», «Биозим», «Мезим», «Микразим», «Пангрол», «Панзинорм», «Пензитал», «Креон», «Эрмиталь») – это ферменты поджелудочной железы, которые следует принимать, как и «Фестал», при этом лучше всего запивать препарат щелочной минеральной водой. Они способствуют лучшему расщеплению белков, углеводов и жиров.
- Говоря о ферментах, надо помнить об их активности, 10 000 ЕД по липазе (таблетка мезим-форте) трижды в день – стандартная потребность при заместительной терапии. Оригинальный мезим имеет не очень приятный запах, если запаха нет – это подделка (толченый мел).
При наличии хронического панкреатита симптомы могут наблюдаться очень долго, соответственно снижается уровень инсулина, что в конечном итоге может привести к развитию сахарного диабета. В случае диагностики этой патологии больной должен обратиться к эндокринологу для разработки схемы лечения и координации диеты.

Физиотерапия
Физиотерапевтические процедуры применяют ограниченно после уменьшения активности воспаления.
При интенсивной боли назначают электрофорез с новокаином или даларгином, ультразвук, диадинамические токи. Для борьбы с остающимся воспалением рекомендуются лазерное или ультрафиолетовое облучение крови, переменное магнитное поле.
Народные средства
Для лечения панкреатита используют следующие средства народной медицины:
- Сбор трав. Для приготовления сбора берутся в равных количествах череда, сушеница, хвощ, цветки ромашки и календулы, зверобой, полынь и шалфей. Травы перемешивают и измельчают. Затем готовят настой (берется столовая ложка сбора на стакан кипятка, настаивается в течение часа, процеживается). Настой употребляют трижды в день, по полстакана, за полчаса до еды.
- Два листа золотого уса заливают 0,5 л кипятка, ставят на слабый огонь и кипятят 15 минут. Затем охлаждают смесь в течение 8 часов. Перед употреблением настой подогревают до теплого состояния на водяной бане и пьют перед едой (за полчаса). В день необходимо выпить три столовых ложки настоя.
- В равных количествах берут корни лопуха, девясила и одуванчика, измельчают и смешивают их. Полученную смесь кладут в кипящую воду (десертная ложка смеси на стакан воды), 15 минут кипятят, затем в течение часа настаивают. После этого настой процеживают и пьют перед едой, по столовой ложке, три раза в день.
- Сок моркови и картофеля. Берут две моркови и две картофелины, отжимают из них сок и пьют натощак, утром, в течение недели.
- Настой пустырника, бессмертника и календулы. Берут по одной столовой ложке вышеперечисленных трав, перемешивают и заливают литром кипятка. Накрывают полученную смесь тканью, настаивают в течение часа, затем процеживают. Принимать полученный отвар нужно 6 раз в день, по полстакана.
- Берется кора барбариса, измельчается. Затем измельченная кора барбариса добавляется в кипящую воду (чайная ложка коры на стакан воды), кипятится в течение 15 минут, после чего полученный отвар остужают и употребляют перед едой, по столовой ложке, трижды в день.
- Берут семена тмина (2 чайные ложки), заливают стаканом горячей воды и настаивают 2 часа. Затем смесь процеживают и принимают трижды в день, до еды, по полстакана.
Следует помнить, что народные средства могут использоваться в лечении панкреатита только в качестве дополнительной терапии и ?


