Что такое реактивный панкреатит с гиперплазией органа
Гиперплазия – это патология, связанная с увеличением количества тканевых клеток организма. Это происходит в процессе их деления, которое может быть вызвано различными факторами.
Увеличение числа клеток поджелудочной железы приводит к возникновению таких нарушений как гиперплазия, гипоплазия и гипертрофия поджелудочной железы.
Когда меняют свой размер клетки, отвечающие за выработку инсулина, наблюдается такая патология, как гиперплазия островков Лангерганса. При этом внутри островков увеличиваются В-клетки, вызывая явление незидиобластоза. Этот процесс может происходить и внутри нормальных островков.
Гипоплазия представляет собой врожденную недоразвитость органа, которая носит наследственный характер или может быть результатом нарушений в работе всего организма.
При гипертрофии огромный размер поджелудочной железы обусловлен не делением клеток, а объемом самого органа вследствие воздействия химических агентов.
Виды опухолей поджелудочной железы. Их особенности.
Опухоль обычно локализуется в области головки поджелудочной железы, реже поражает хвост или тело органа.
Новообразования могут быть как доброкачественные, так и злокачественные. В первом случае процесс видоизменения клеток проходит медленно, без симптомов, не затрагивает другие органы, не оставляет метастазы. В другом случае возникают патологические изменения в функционировании органа, приводящие к необратимым последствиям – раку поджелудочной железы.
Причины развития гиперплазии
Болезненное состояние поджелудочной железы, связанное с образованием опухоли, может быть вызвано разными причинами:
- чрезмерное употребление алкогольных напитков, курение;
- если профессиональная сфера деятельности человека связана с канцерогенными веществами;
- часто гиперплазия является сопутствующим нарушением при таких болезнях, как сахарный диабет и панкреатит;
- генетическая предрасположенность.
Опасность гиперплазии
Гиперпластическое образование может увеличиваться в размерах, доставляя дискомфорт и нарушая работу других систем организма. Если оставить заболевание без внимания, могут возникнуть осложнения:
- Доброкачественная опухоль может перерасти в злокачественную.
- Гиперплазия вызывает панкреатит и другие воспалительные заболевания поджелудочной железы.
- Существует риск возникновения желтухи.
- Желчный проток передавливается, и в двенадцатиперстную кишку не попадает желчь.
- Больной мучается запорами, если перекрыт просвет кишки.
- Нарушается работа эндокринной системы организма.
Признаки гиперплазии
Если опухоль является доброкачественным новообразованием, она может долгое время оставаться в тени. Бессимптомный характер течения болезни не позволяет вовремя установить диагноз и начать лечение. Поэтому отклонения в работе поджелудочной железы могут быть случайно обнаружены при профилактических осмотрах. Исключение составляют эндокринные нарушения, охватывающие область железы, так как изменения в гормональном плане чаще бывают очевидны.
При прогрессивном развитии болезни растущие клетки начинают влиять на соседние ткани и органы, появляются явные симптомы недуга. К примеру:
- Боль в области подреберья, иногда пупка опоясывающего характера с отдачей в левую руку.
- Появление желтухи и нарушений в работе печени: изменение окраски кала и мочи, недомогание, головная боль, потеря массы тела, аппетита, кожный зуд.
- Усталость, головокружение и даже обмороки. Чувство внезапного страха, активная работа потовых желез.
- Запоры, тошнота, рвота, ощущение тяжести в желудке после приема пищи.
Методы борьбы с гиперплазией поджелудочной железы
Эффективность лечения зависит от того, на какой стадии заболевания больной обратился за медицинской помощью, сколько прошло времени с появления первых симптомов болезни. В любом случае последует операционное вмешательство.
Больного необходимо госпитализировать для проведения детального медицинского исследования и взятия анализов. На основе результатов ставится вопрос о проведении операции с целью дальнейшего детального обследования поврежденных опухолевых клеток.
В современной медицинской практике проводят несколько видов операций, в зависимости от степени и места поражения органа:
- если опухоль локализуется в хвосте поджелудочной железы, то этот пораженный участок может быть удален;
- если болезнь обусловлена нарушениями гормональной функции поджелудочной железы, то применяют процесс вылущивания;
- если возникает гиперплазия головки поджелудочной железы, вырезают не только опухоль, но и двенадцатиперстную кишку.
Для лечения небольшой доброкачественной опухоли на хвостике поджелудочной железы применяют также современные малоинвазивные методики, позволяющие сводить к минимуму не только операционные травмы, но сам процесс хирургического вмешательства.
При обнаружении каких-либо симптомов гиперплазии поджелудочной железы нужно срочно обратиться к врачу, провести комплексное обследование внутренних органов. Своевременное обращение в медицинское учреждение позволит вовремя начать лечение и предотвратить заболевание на начальной стадии.
Источник
Гиперплазия – это патология, связанная с увеличением количества тканевых клеток организма. Это происходит в процессе их деления, которое может быть вызвано различными факторами.
Увеличение числа клеток поджелудочной железы приводит к возникновению таких нарушений как гиперплазия, гипоплазия и гипертрофия поджелудочной железы.
Когда меняют свой размер клетки, отвечающие за выработку инсулина, наблюдается такая патология, как гиперплазия островков Лангерганса. При этом внутри островков увеличиваются В-клетки, вызывая явление незидиобластоза. Этот процесс может происходить и внутри нормальных островков.
Гипоплазия представляет собой врожденную недоразвитость органа, которая носит наследственный характер или может быть результатом нарушений в работе всего организма.
При гипертрофии огромный размер поджелудочной железы обусловлен не делением клеток, а объемом самого органа вследствие воздействия химических агентов.
Виды опухолей поджелудочной железы. Их особенности.
Опухоль обычно локализуется в области головки поджелудочной железы, реже поражает хвост или тело органа.
Новообразования могут быть как доброкачественные, так и злокачественные. В первом случае процесс видоизменения клеток проходит медленно, без симптомов, не затрагивает другие органы, не оставляет метастазы. В другом случае возникают патологические изменения в функционировании органа, приводящие к необратимым последствиям – раку поджелудочной железы.
Причины развития гиперплазии
Болезненное состояние поджелудочной железы, связанное с образованием опухоли, может быть вызвано разными причинами:
- чрезмерное употребление алкогольных напитков, курение;
- если профессиональная сфера деятельности человека связана с канцерогенными веществами;
- часто гиперплазия является сопутствующим нарушением при таких болезнях, как сахарный диабет и панкреатит;
- генетическая предрасположенность.
Опасность гиперплазии
Гиперпластическое образование может увеличиваться в размерах, доставляя дискомфорт и нарушая работу других систем организма. Если оставить заболевание без внимания, могут возникнуть осложнения:
- Доброкачественная опухоль может перерасти в злокачественную.
- Гиперплазия вызывает панкреатит и другие воспалительные заболевания поджелудочной железы.
- Существует риск возникновения желтухи.
- Желчный проток передавливается, и в двенадцатиперстную кишку не попадает желчь.
- Больной мучается запорами, если перекрыт просвет кишки.
- Нарушается работа эндокринной системы организма.
Признаки гиперплазии
Если опухоль является доброкачественным новообразованием, она может долгое время оставаться в тени. Бессимптомный характер течения болезни не позволяет вовремя установить диагноз и начать лечение. Поэтому отклонения в работе поджелудочной железы могут быть случайно обнаружены при профилактических осмотрах. Исключение составляют эндокринные нарушения, охватывающие область железы, так как изменения в гормональном плане чаще бывают очевидны.
При прогрессивном развитии болезни растущие клетки начинают влиять на соседние ткани и органы, появляются явные симптомы недуга. К примеру:
- Боль в области подреберья, иногда пупка опоясывающего характера с отдачей в левую руку.
- Появление желтухи и нарушений в работе печени: изменение окраски кала и мочи, недомогание, головная боль, потеря массы тела, аппетита, кожный зуд.
- Усталость, головокружение и даже обмороки. Чувство внезапного страха, активная работа потовых желез.
- Запоры, тошнота, рвота, ощущение тяжести в желудке после приема пищи.
Методы борьбы с гиперплазией поджелудочной железы
Эффективность лечения зависит от того, на какой стадии заболевания больной обратился за медицинской помощью, сколько прошло времени с появления первых симптомов болезни. В любом случае последует операционное вмешательство.
Больного необходимо госпитализировать для проведения детального медицинского исследования и взятия анализов. На основе результатов ставится вопрос о проведении операции с целью дальнейшего детального обследования поврежденных опухолевых клеток.
В современной медицинской практике проводят несколько видов операций, в зависимости от степени и места поражения органа:
- если опухоль локализуется в хвосте поджелудочной железы, то этот пораженный участок может быть удален;
- если болезнь обусловлена нарушениями гормональной функции поджелудочной железы, то применяют процесс вылущивания;
- если возникает гиперплазия головки поджелудочной железы, вырезают не только опухоль, но и двенадцатиперстную кишку.
Для лечения небольшой доброкачественной опухоли на хвостике поджелудочной железы применяют также современные малоинвазивные методики, позволяющие сводить к минимуму не только операционные травмы, но сам процесс хирургического вмешательства.
При обнаружении каких-либо симптомов гиперплазии поджелудочной железы нужно срочно обратиться к врачу, провести комплексное обследование внутренних органов. Своевременное обращение в медицинское учреждение позволит вовремя начать лечение и предотвратить заболевание на начальной стадии.
Источник
Реактивный панкреатит – острый асептический воспалительный процесс в поджелудочной железе, возникший на фоне патологии пищеварительного тракта и других внутренних органов, характеризующийся быстрым регрессом симптоматики после начала лечения. В клинической картине преобладают опоясывающая боль в животе, тошнота, рвота, изжога, повышенный метеоризм, лихорадка и явления интоксикации. В диагностике большое значение имеют анамнестические данные и физикальное обследование, рентгенологические и ультразвуковое исследования, ЭГДС. Лечение консервативное, включает назначение диеты, спазмолитиков и анальгетиков, ферментных препаратов.
Общие сведения
Реактивный панкреатит является своеобразной реакцией поджелудочной железы на заболевания пищеварительного тракта, погрешности в диете, отравления, аллергии и т. д. В 30-50% случаев причиной повышенной реактивности ПЖ является желчнокаменная болезнь, чаще поражающая женщин – именно поэтому реактивным панкреатитом страдает преимущественно женская часть населения. Кроме того, к вторичному поражению поджелудочной железы может приводить разнообразная патология печени, желудка, кишечника, системные заболевания, отравления и интоксикации. Нередко повышенная реактивность поджелудочной железы отмечается у детей на фоне хронических гастродуоденитов. Отличительной чертой данной формы панкреатита является быстрое появление симптомов после воздействия провоцирующего фактора и такой же быстрый их регресс после начала лечения и соблюдения диеты.
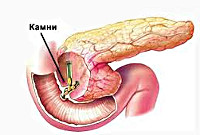
Реактивный панкреатит
Причины
Причины реактивного панкреатита могут быть самыми разнообразными: заболевания пищеварительного тракта (вирусные гепатиты, желчнокаменная болезнь, калькулезный холецистит, обострение хронического гастрита, цирроз печени, дискинезия желчевыводящих путей, кишечные инфекции), травмы живота, злоупотребление спиртными напитками, погрешности в питании, прием некоторых медикаментов, системные и инфекционные заболевания, отравления бытовыми и промышленными ядами, грибами и др. Большой проблемой для хирургов является развитие ятрогенного реактивного панкреатита после эндоскопических вмешательств на желчевыводящих путях (ЭРХПГ).
В основе патогенеза лежит преждевременная активация ферментов поджелудочной железы с повреждением ее паренхимы. Наиболее частой причиной, приводящей к застою панкреатического сока в главном протоке ПЖ, является холелитиаз. При желчнокаменной болезни мелкие конкременты (менее 4 мм), попадая в общий желчный проток и дуоденальный сосочек, вызывают их раздражение и спазм. С течением времени постоянное спазмирование холедоха и сфинктера Одди приводит к развитию стриктур и стеноза общего желчного протока. Это может закончиться обтурацией указанных структур более крупными желчными камнями и возникновением застоя панкреатических соков в общем панкреатическом протоке. Гипертензия в протоках поджелудочной железы рано или поздно приводит к повреждению ее ацинусов; ацинарные клетки становятся уязвимыми для протеолитического воздействия собственных ферментов.
Если на фоне холелитиаза у пациента имеется хронический гастродуоденит, язвенная болезнь желудка и ДПК – риск развития реактивного панкреатита многократно возрастает. Хронический воспалительный процесс в двенадцатиперстной кишке может приводить к возникновению папиллита и ретроградному забросу кишечного сока в протоки поджелудочной железы. В результате возможна преждевременная активация ферментов поджелудочной железы в ее тканях. Собственные панкреатические ферменты начинают разрушать паренхиму железы, активируются провоспалительные биохимические процессы, а продукты распада в большом количестве попадают в кровоток, приводя к значительному отеку поджелудочной железы и явлениям интоксикации.
Симптомы реактивного панкреатита
Клиническая картина реактивного панкреатита обычно развивается в течение нескольких часов после воздействия провоцирующего этиологического фактора. К симптомам основного заболевания присоединяются признаки поражения поджелудочной железы. Пациента беспокоит сильная опоясывающая боль (в верхних отделах живота и подреберьях, иррадиирует в спину и лопатки), усиливающаяся после приема пищи. Боль при реактивном панкреатите выражена не так сильно, как при других формах острого воспалительного процесса в ПЖ. Отмечаются жалобы на метеоризм, изжогу, отрыжку. Болевой синдром сопровождается диспепсическими явлениями: тошнотой, переходящей в рвоту с примесью слизи и желчи. Так как рвота приводит к повышению внутрибрюшного и внутрипротокового давления, боль в животе после рвоты может усиливаться.
Если пациент вовремя не обратился к гастроэнтерологу и не начал лечение на ранних стадиях реактивного панкреатита, состояние может значительно ухудшиться за счет массивного попадания протеолитических ферментов в кровоток: нарастают явления интоксикации, температура повышается до фебрильных цифр, кожные покровы становятся бледными и холодными, беспокоит тахикардия и артериальная гипотензия. Пациенты с тяжелым течением реактивного панкреатита требуют госпитализации в отделение гастроэнтерологии.
Диагностика
При появлении первых признаков реактивного панкреатита проводится ряд клинических и биохимических анализов: общего анализа крови и мочи, коагулограммы, уровня ферментов поджелудочной железы в крови и моче, эластазы крови, общего белка и кальция. Обычно отмечается повышение уровня амилазы и ингибитора трипсина в крови и моче при нормальных уровнях липазы и трипсина. Возможно повышение уровня эластазы крови в первые несколько суток заболевания.
На развитие реактивного панкреатита указывает обострение хронической патологии пищеварительного тракта в анамнезе, наличие других этиологических факторов у пациента. В процессе физикального осмотра обращает на себя внимание тахикардия, артериальная гипотензия, бледность кожи и слизистых. Пальпация живота болезненная в верхних отделах, определяется положительный симптом Мейо-Робсона (болезненность в левом реберно-позвоночном углу). Живот обычно поддут, но мягкий, симптомы раздражения брюшины отрицательные.
УЗИ органов брюшной полости, особенно прицельное исследование поджелудочной железы и желчных путей является наиболее безопасным и достаточно информативным методом диагностики реактивного панкреатита. Данный метод позволяет выявить конкременты в общем желчном протоке, отек и увеличение размеров ПЖ. Для уточнения диагноза и более детальной визуализации патологического очага может потребоваться проведение обзорной рентгенографии органов брюшной полости, компьютерной томографии (золотой стандарт диагностики панкреатитов) и МСКТ органов брюшной полости. Эндоскопическая РХПГ и холедохоскопия при реактивном панкреатите должны проводиться только по строгим показаниям (доказанная обтурация холедоха конкрементом); заменить эти исследования с успехом может магнитно-резонансная томография поджелудочной железы и желчевыводящих путей, которая позволит визуализировать конкременты, определить их размеры и локализацию.
Ангиография чревного ствола при реактивном панкреатите указывает на повышенную васкуляризацию ткани поджелудочной железы. Эзофагогастродуоденоскопия в остром периоде реактивного панкреатита показана всем пациентам, так как позволяет не только диагностировать сопутствующую патологию, но и при необходимости провести эндоскопическое восстановление проходимости дуоденального сосочка. Лапароскопия требуется только при тяжелом течении реактивного панкреатита, при диагностических затруднениях.
Лечение реактивного панкреатита
Лечение реактивного панкреатита направлено на купирование отека и воспаления поджелудочной железы, снятие интоксикации, восстановление нормальной секреции панкреатических соков. Успешная терапия реактивного панкреатита невозможна без устранения этиологического фактора, поэтому большое внимание уделяется лечению основного заболевания.
В остром периоде реактивного панкреатита показано полное лечебное голодание в течение одних-двух суток. В этот промежуток времени разрешается употреблять только воду и настои противовоспалительных трав. При легком течении реактивного панкреатита голодание может и не понадобиться, в этом случае назначают диету, богатую углеводами, с ограничением белка и жиров. Целью диеты является создание покоя для поджелудочной железы, снижение выработки панкреатических ферментов. Для этого нужно питаться дробно, пища должна быть измельчена, поступать в желудок маленькими порциями. С целью дезинтоксикации рекомендуется употреблять много жидкости.
Из лекарственных препаратов назначают ферменты поджелудочной железы (панкреатин), обезболивающие препараты (при легком течении реактивного панкреатита – нестероидные противовоспалительные, при тяжелом их дополняют наркотическими анальгетиками), спазмолитики (дротаверин, платифиллин), средства для снижения метеоризма. Для снятия боли при реактивном панкреатите нельзя использовать морфин, так как он провоцирует спазм большого дуоденального сосочка и усиливает протоковую гипертензию.
Если развитие реактивного панкреатита обусловлено холелитиазом или патологией сфинктера Одди, возможно использование эндоскопических процедур для его устранения: эндоскопического удаления конкрементов главного панкреатического протока и холедоха во время ЭРХПГ, папиллотомии.
Прогноз и профилактика
Прогноз при неосложненном течении реактивного панкреатита благоприятный, обычно после начала лечения все симптомы быстро регрессируют. Профилактика данной патологии заключается в своевременной диагностике и лечении заболеваний, которые могут привести к развитию реактивного панкреатита, а также в соблюдении принципов рационального питания, отказе от вредных привычек (курения, злоупотребления спиртными напитками).
Источник

