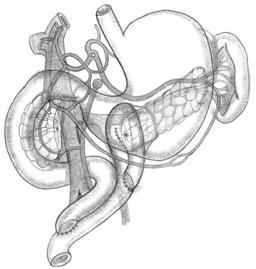
Что такое головчатого панкреатита
Виды воспаления поджелудочной железы.
Головчатый панкреатит выявляется назначением компьютерной томографии или УЗИ (ультразвукового исследования). Данный вид заболевания является разновидностью хронического панкреатита, и получил свое название из-за увеличившейся в результате патологии головки поджелудочной железы.
Для головчатого панкреатита характерен такие симптомы, как острый болевой синдром, осложнения поджелудочной железы, максимальное увеличение головки железы. Основным клиническим синдромом панкреатита головки поджелудочной выделена механическая прогрессирующая желтуха. Нарушения проходимости главного протока железы отсутствуют.
При анамнезе более пяти лет наблюдаются характерная экзокринная недостаточность. Чаще всего она проявляется при алкогольном панкреатите. Клиническая картина описывается похудением в течение относительно непродолжительного периода времени, при повышении, или, как минимум, сохранении аппетита и количестве употребляемых в пищу продуктов.

Характерными для головчатого панкреатита при ультразвуковом сканировании являются следующие признаки:
- Поджелудочная железа имеет неоднородную структуру.
- Ее головка имеет размер более четырех сантиметров.
- Наблюдается возникновение кист, локализованных вне паренхимы.
- Вирсунгов проток и общий желчный проток значительно расширены.
- Очевидные неровности контура головки железы.
Этиология головчатого панкреатита определяет две формы заболевания:
Протоковый головчатый панкреатит
Причина его возникновения — нарушение оттока панкреатического сока и ферментов из головки железы, обусловленное обтурацией устья дополнительного протока в случае, если этот проток не анастомозирован с основным протоком железы, либо обтурацией протока головки в месте его соединения с вирсунговым протоком. Как правило, обтурация вызвана опухолью, малый размер которой вызывает технические трудности для ее диагностики.
Холецистогенный головчатый панкреатит
Данная форма заболевания характеризуется индуративным воспалением головки поджелудочной железы, очаг которого расположен в желчных путях, и далее воспалительный процесс распространяется по прямым лимфатическим путям на поджелудочную железу.
Хирургическое лечение панкреатита головки поджелудочной железы
Лечение головчатого панкреатита в большинстве случаев производится путем оперативного вмешательства. Распространен хирургический способ терапии, включающий срединную лапаротомию с иммобилизацией головки железы по Кохеру. По передней поверхности головки производится вскрытие поверхностного слоя паренхимы и капсулы. Далее тканевая масса удаляется интрапаренхиматозно из головки. При этом оставляют капсулярно-паренхиматозный каркас. Для анастомозирования и выделения тонкой кишки вскрывают панкреатический проток. При таких условиях протоки поджелудочной железы возможно дренировать наиболее оптимальным образом, исключающим деформацию интрапанкреатической области холедоха, и сохраняющим сосуды поджелудочной железы.
Недостатком данного способа является: повышенная травматичность, сложность технического исполнения, а также неполное дренирование протоков и сдавливания двенадцатиперстной кишки и холедоха для обеспечения пассажа пищи.
Источник
Хирургическое лечение хронического осложненного панкреатита
Хронический панкреатит одно из распространенных заболеваний. Мы писали уже о хроническом панкреатите на нашем сайте. Теперь пришла очередь поговорить об осложнениях хронического панкреатита и их лечении. Сразу нужно оговориться, что лечение осложнений хронического панкреатита проводится хирургически.
К осложнениям хронического панкреатита относят:
- кисту поджелудочной железы,
- свищ поджелудочной железы,
- фиброзные изменения в головке поджелудочной железы,
- вирсунголитиаз (камни в протоках),
- панкреатическую протоковую гипертензию (повышение давления в протоках),
- инфекционные осложнения (воспалительные инфильтраты, гнойные холангиты, перитониты, септические состояния).
К внепанкреатическим осложнениям (развившимся в соседних с поджелудочной железой органах) относят:
- портальную гипертензию — повышение давления в венозной системе органов брюшной полости вследствие тромбоза или сдавления портальной (воротной) и селезеночной вен;
- билиарную гипертензию — повышение давления в желчных протоках,
- дуоденальную непроходимость — нарушение прохождения пищи по двенадцатиперстной кишке.
Киста поджелудочной железы
Кисты поджелудочной железы образуются в результате гибели ткани поджелудочной железы. Такая ситуация возникает вследствие атаки острого панкреатита или как исход такого заболевания, как панкреонекроз. Кисты поджелудочной железы могут иметь связь с главным панкреатическим протоком, в зависимости от этого выбирается метод лечения кисты поджелудочной железы. Раньше, а к сожалению и сейчас в некоторых неспециализрованных клиниках, для лечения кист поджелудочной железы применяются полостные очень травматичные операции. Суть этих операций заключается в создании сообщения между кистой поджелудочной железы и каким -либо полым органом (желудок, тонкая кишка). Эти операции имеют большое количество осложнений и неудовлетворительных результатов. Все это подтолкнуло ученых к разработке новых методов лечения кист поджелудочной железы. В настоящее время лечение проводится без полостных операций с применением ультразвуковой и эндоскопической техники.
По мере накопления опыта малоивазивного (без полостных операций) лечения отработаны современные методики лечения панкреатических кист:
- наружное дренирование – чрескожное наружное дренирование кисты под ультразвуковым контролем
- внутреннее дренирование – формирование цистогастроанастомоза (сообщения между кистой и желудком) под эндоскопическим, ультразвуковым и рентгенологическим контролем.
- пункционный метод – повторные пункции кисты под ультразвуковым контролем (проколы через кожу с удалением содержимого) с введением различных жидкостей, вызывающих склерозирование (склеивание полости) кисты.
Ранее применявшиеся аналогичные методы наружного и внутреннего дренирования при помощи лапаротомии (разреза брюшной стенки) уходят в историю и в специализированных центрах, как правило, не используются.
Операции внутреннего дренирования наряду с минимальной травматичностью имеют следующие недостатки:
- проникновение инфекции в полость кисты с нагноением,
- аррозивные кровотечения,
- рубцевание соустья с рецидивированием (повторным образованием) кисты.
Рубцевание происходит из-за того, что соединяются разнородные ткани организма.
Пункционному лечению подлежат кисты, не имеющие сообщения с главным панкреатическим протоком. При пункционном склерозировании кисты может возникнуть обострение панкреатита и панкреонекроз (омертвение участка поджелудочной железы — очень тяжелое состояние).
Оптимальным методом малоинвазивного лечения кист поджелудочной железы является чрескожное наружное дренирование под ультразвуковым контролем. Операции подлежат кисты более 3 см в диаметре. При этом при помощи ультразвукового аппарата через прокол кожи под наркозом в кисту вводится тонкая дренажная трубка. Содержимое кисты удаляется и проводится его цитологический (клеточный) и биохимический анализ. Далее через дренаж вводится контрастный препарат и определяется связь кисты с главным панкреатическим протоком, выполняется эндоскопическая папиллотомия (эндоскопическое рассечение большого дуоденального сосочка места впадения протока поджелудочной железы в кишку) для улучшения оттока панкреатического сока в двенадцатиперстную кишку. В результате проводимого лечения кисты, несвязанные с главным панкреатическим протоком, излечиваются и дренажная трубка после прекращения выделения панкреатического сока удаляется.
Если киста связана с главным панкреатическим протоком и сокоотделение по трубке продолжается, то образуется наружный искусственный панкреатический свищ (см. далее). Образование наружного свища благотворно сказывается на течении хронического панкреатита, так как ликвидируется повышенное давление в протоках поджелудочной железы, устраняется болевой синдром, уменьшается воспаление.
Хирургическое лечение свищей поджелудочной железы
В специализированных клиниках возможно малоинвазивное (без полостной операции) лечение наружных панкреатических свищей под ультразвуковым и рентгенологическим контролем – формирование фистулогастрооанастомозов (сообщение свища с желудком), но данный метод имеет ограничения, не физиологичен и не всегда радикален.
Для хирургического лечения наружных панкреатических свищей применяют различные дренирующие операции. Наиболее оптимальной мы считаем медиальную (срединную) резекцию поджелудочной железы с формированием надежного физиологичного концевопетлевого панкреатоэнтероанастомоза. Операция разработана выдающимся отечественным хирургом проф. В.И. Оноприевым и его учениками. Операция заключается в выделении свищевого хода до устья, которым является главный панкреатический проток на уровне перешейка или тела поджелудочной железы. Далее железа поперечно пересекается по перешейку и формируется концевопетлевой панкреатоэнтероанастомоз (сообщение между главным панкреатическим протоком и кишкой). При этом соустье не рубцуется и панкреатический сок беспрепятственно поступает в кишечник, участвуя в пищеварении.
Хирургическое лечение «головчатого» панкреатита
Резекции поджелудочной железы. В настоящее время при хроническом панкреатите с воспалительным инфильтратом в головке поджелудочной железы (фибропластический панкреатит, «головчатый» панкреатит) используются дуоденумохраняющие резекции головки поджелудочной железы (резекции поджелудочной железы с сохранением двенадцатиперстной кишки).
Предложены различные варианты резекции головки поджелудочной железы по H.G.Beger и Ch.F.Frey.
Операция Frey получила наибольшее распространение в США. Операция весьма эффективна при лечении хронического панкреатита, но обладает многими недостатками. Небольшой объем резекции (всего 5-6 г) головки ограничивает возможности операции по лечению осложнений хронического панкреатита, таких как механическая желтуха в результате сужения внутрипанкреатического отдела общего желчного протока ипортальная гипертензия. Значительный объем оставляемой ткани головки поджелудочной железы не исключает продолжения воспалительного процесса в оставшейся ткани головки.
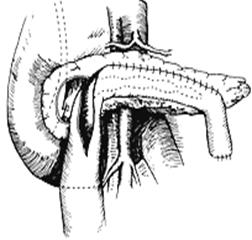
Рис. 2. Этапы панкреатоеюностомии по Frey [C.F.Frey, 1995].
Операция H.Beger предполагает обширную резекцию головки поджелудочной железы, это определяет большую радикальность операции Beger, так как обширная резекция головки поджелудочной железы позволяет ликвидировать воспалительный процесс, предотвратить развитие осложнений хронического панкреатита и добиться хороших отдаленных результатов.
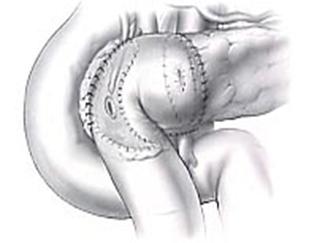
Рис.3. Реконструктивный этап дуоденумсохраняющей резекции головки поджелудочной железы [H.G.Веgег et al., 2002].
Отечественные хирурги тоже внесли вклад в лечение головчатого панкреатита. В нашей клинике применяется методика, разработанная авторским коллективом Российского центра функциональной хирургической гастроэнтерологии проф. Оноприевым В.И. и Рогаль М.Л.
Рис. 4. Вид гастропанкреатодуоденального комплекса после дуоденумсохраняющей резекции головки поджелудочной железы.
В наиболее тяжелых случаях хронического панкреатита выполняется пилоросохраняющая панкреатодуоденальная резекция, когда полностью удаляется головка поджелудочной железы, двенадцатиперстная кишка, часть желчного протока.
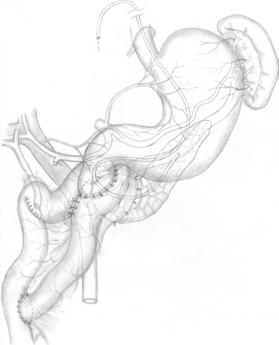
Рис. 5. Вид гастропанкреатодуоденального комплекса после панкреатодуоденальной резекции (В.И.Оноприев с соавт., (1982).
Лечение панкреатической протоковой гипертензии
Надо сказать, что протоковая гипертензия наиболее частая причина болей при хроническом панкреатите.
Операции внутреннего дренирования протоков – способ снижения повышенного давления в протоках поджелудочной железы, позволяющий ликвидировать связанный с этой причиной болевой синдром.
Оперативное снижение давления в панкреатических протоках у больных ХП с 17 до 7 – 10 мм рт.ст. избавляет пациентов от болей. Вовремя проведенная дренирующая операция позволяет затормозить прогрессирование панкреатита, добиться стабилизации в течение заболевания.
Внутреннее дренирование более оправдано при сохраненной в той или иной степени функции железы, при отсутствии инсулинпотребного сахарного диабета; операция оказывается тем эффективнее, чем более полноценна разгрузка протоковой системы.
За более чем вековую историю хирургии хронического панкреатита разработаны разнообразные варианты операций, дренирующих протоки поджелудочной железы. Большинство из них имеют историческое значение и полностью оставлены по различным причинам.
Среди малоинвазивных методик применяются эндоскопическая папилловирсунготомия и эндоскопическое стентирование вирсунгова протока.
Эндоскопическая папилловирсунготомия – под наркозом производится эндоскопическое рассечение большого дуоденального сосочка и выходного отдела главного панкреатического протока. Эта методика выполняется как пробное лечение осложненного панкреатита и снижает давление только в случае заболеваний сосочка (папиллит, аденомиоз, невыраженных стриктурах (сужениях) выходного отдела главного панкреатического протока).
Эндоскопическое стентирование вирсунгова протока применяется при продленных стриктурах (сужениях) выходного отдела главного панкреатического протока – под наркозом производится бужирование (расширение) суженного участка протока, затем в него устанавливается стент (специальная дренажная трубочка). Таким образом отток панкреатического сока восстанавливается и боль ликвидируется.
Если малоинвазивными вмешательствами не удается ликвидировать повышенное давление в протоках, то выполняются полостные операции на поджелудочной железе.
В настоящее время наиболее распространенным дренирующим вмешательством является продольная панкреатоеюностомия (анастомоз между продольно рассеченным протоком поджелудочной железы и тощей кишкой) в модификациях различных авторов. При этом удается максимально сохранить инсулярную и ацинарную ткань железы, предотвратить развитие сахарного диабета, улучшить перевариваемость пищи.
Для выполнения данного анастомоза диаметр протока поджелудочной железы должен превышать 5мм.
Этот способ хирургического лечения имеет недостатки:
- данный тип анастомоза склонен к рубцеванию, что приводит к возобновлению болей;
- формируется широкая камера анастомоза, в которую открываются сегментарные протоки поджелудочной железы, в связи этим происходит беспрепятственный рефлюкс (заброс) кишечного содержимого в протоки поджелудочной железы и прогрессирование панкреатита;
- при малом диаметре главного панкреатического протока возникает необходимость в корытообразном иссечении передней поверхности поджелудочной железы, при этом при анастомозировании нарушается отток из сегментарных протоков;
- не ликвидируется портальная гипертензия (повышенное давление в венозной системе брюшной полости).
Органосохраняющая технология ликвидации протоковой панкреатической гипертензии разработанная проф. В.И.Оноприевым, д.м.н. М.Л.Рогалем, к.м.н. Макаренко А.В. защищена патентами Российской Федерации (В.И.Оноприев с соавт., 2003; А.В.Макаренко, 2005) и включена в реестр высокотехнологичной хирургической помощи.
На реконструктивном этапе применяется надежный концевопетлевой панкреатоэнтероанастомоз.
Во время операции поджелудочная железа полностью пересекается на уровне перешейка (производится медиальная резекция), удаляются нефиксированные камни из протоков, образовавшиеся половинки железы анастомозируются (сшиваются) с тощей кишкой – таким образом формируется билатеральный (двухсторонний) концевопетлевой панкреатоэнтероанастомоз.
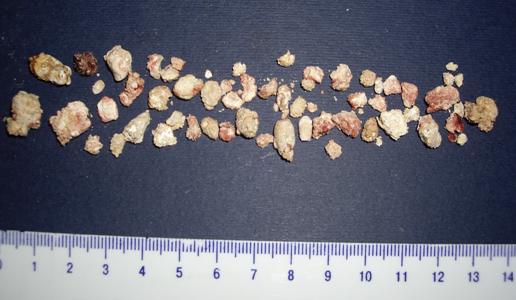
Фото 2. Камни, удаленные во время медиальной резекции поджелудочной железы, у пациентки с наследственным калькулезным панкреатитом.
К преимуществам такой методики относится:
- анастомозы не рубцуются, так как сшиваются однородные ткани — слизистые кишки и панкреатического протока,
- складки слизистой кишки вокруг анастомозов предотвращают рефлюкс (заброс) кишечного содержимого в протоки поджелудочной железы,
- срезы поджелудочной железы циркулярно перитонизированы (обернуты и защищены) петлей тощей кишки и погружены в ее просвет, что гарантирует высокую надежность анастомоза,
- операция выполнима при любом диаметре главного панкреатического протока,
- ликвидация портальной гипертензии (повышенного венозного давления в органах брюшной полости) путем освобождения из фиброзных сращений воротной и селезеночной вен.
Хорошие клинические и функциональные результаты, полученные у более чем 40 пациентов, оперированных по данной методике (А.В.Макаренко, 2005), определили данное вмешательство, как операцию выбора в ликвидации панкреатической протоковой и портальной гипертензии.
Лечение осложнений хронического панкреатита остается одной из самых сложных проблем современной хирургической гастроэнтерологии. Однако успехи отечественных и зарубежных хирургов позволяют с успехом лечить таких пациентов с хорошим функциональным результатом. Главное обратиться за помощью вовремя и обязательно в специализированную клинику.
к.м.н. Макаренко А.В.
Задать вопросы автору Вы можете по тел. 89615172073
Источник
Головчатый панкреатит хронической формы
Виды воспаления поджелудочной железы.
Головчатый панкреатит выявляется назначением компьютерной томографии или УЗИ (ультразвукового исследования). Данный вид заболевания является разновидностью хронического панкреатита, и получил свое название из-за увеличившейся в результате патологии головки поджелудочной железы.
Для головчатого панкреатита характерен такие симптомы, как острый болевой синдром, осложнения поджелудочной железы, максимальное увеличение головки железы. Основным клиническим синдромом панкреатита головки поджелудочной выделена механическая прогрессирующая желтуха. Нарушения проходимости главного протока железы отсутствуют.
При анамнезе более пяти лет наблюдаются характерная экзокринная недостаточность. Чаще всего она проявляется при алкогольном панкреатите. Клиническая картина описывается похудением в течение относительно непродолжительного периода времени, при повышении, или, как минимум, сохранении аппетита и количестве употребляемых в пищу продуктов.
Характерными для головчатого панкреатита при ультразвуковом сканировании являются следующие признаки:
- Поджелудочная железа имеет неоднородную структуру.
- Ее головка имеет размер более четырех сантиметров.
- Наблюдается возникновение кист, локализованных вне паренхимы.
- Вирсунгов проток и общий желчный проток значительно расширены.
- Очевидные неровности контура головки железы.
Этиология головчатого панкреатита определяет две формы заболевания:
Протоковый головчатый панкреатит
Причина его возникновения — нарушение оттока панкреатического сока и ферментов из головки железы, обусловленное обтурацией устья дополнительного протока в случае, если этот проток не анастомозирован с основным протоком железы, либо обтурацией протока головки в месте его соединения с вирсунговым протоком. Как правило, обтурация вызвана опухолью, малый размер которой вызывает технические трудности для ее диагностики.
Холецистогенный головчатый панкреатит
Данная форма заболевания характеризуется индуративным воспалением головки поджелудочной железы, очаг которого расположен в желчных путях, и далее воспалительный процесс распространяется по прямым лимфатическим путям на поджелудочную железу.
Хирургическое лечение панкреатита головки поджелудочной железы
Лечение головчатого панкреатита в большинстве случаев производится путем оперативного вмешательства. Распространен хирургический способ терапии, включающий срединную лапаротомию с иммобилизацией головки железы по Кохеру. По передней поверхности головки производится вскрытие поверхностного слоя паренхимы и капсулы. Далее тканевая масса удаляется интрапаренхиматозно из головки. При этом оставляют капсулярно-паренхиматозный каркас. Для анастомозирования и выделения тонкой кишки вскрывают панкреатический проток. При таких условиях протоки поджелудочной железы возможно дренировать наиболее оптимальным образом, исключающим деформацию интрапанкреатической области холедоха, и сохраняющим сосуды поджелудочной железы.
Недостатком данного способа является: повышенная травматичность, сложность технического исполнения, а также неполное дренирование протоков и сдавливания двенадцатиперстной кишки и холедоха для обеспечения пассажа пищи.
Использованные источники:pancrea.ru
Головчатый панкреатит симптомы и лечение
Поджелудочная железа без патологических изменений.
3пораженных внутриорганных протока
Пораженный главный панкреатический проток и его ветви
Пораженный главный панкреатический проток и его ветви
Широкие полости (> 10 мм); увеличение поджелудочной железы (> двукратных размеров); внутрипротоковые дефекты наполнения или камни: обструкция протока; непостоянность изображения структуры или объема; протяженная органная инвазия.
В Марсельско-Римской классификации (1988) выделяют следующие формы хронического панкреатита: обструктивный, кальцифицирующий, воспалительный (паренхиматозно-фиброзный) и бессимптомный перилобулярный фиброз.
С учетом последних данных морфологии, диагностики и особенностей хирургического лечения хронического панкреатита Н. Beger и М. Buchler (1990) предлагают также выделять форму, названную в литературе «головчатый панкреатит» (cephalic pancreatitis), или панкреатит с «воспалительной массой в головке» (inflamatory mass in the head of the pancreas).
Патогенетическими моментами в развитии «головчатой» формы хронического панкреатита являются прием больших доз этанола, аденомиоз или полипы большого дуоденального сосочка и устья главного панкреатического протока, дистопия ткани поджелудочной железы или варианты строения головки.
Термином «головчатый панкреатит» обозначают хронический панкреатит, при котором наряду с клинической картиной по данным УЗИ и КТ определяются в динамике увеличение головки хронического панкреатита более 4 см и механическая желтуха или дуоденостеноз. В отечественной литературе это состояние известно как «индуративный», или «псевдотуморозный», панкреатит.
В 2004 г. С.Д. Добров и соавт. предложили следующую клинико-анатомическую классификацию хронического панкреатита головки поджелудочной железы:
хронический панкреатит с преимущественным поражением головки (ХПППГ);
хронический панкреатит с изолированным поражением головки (ХПИПГ);
псевдоопухолевый хронический панкреатит;
кистозный хронический панкреатит головки железы.
Хронический панкреатит с преимущественным поражением головки характеризуется выраженным болевым синдромом, частыми осложнениями со стороны поджелудочной железы и окружающих органов. Патологически изменена не только увеличенная головка поджелудочной железы (более 4 см в передне-заднем направлении), но и паренхима левой части железы и главный панкреатический проток с наличием стриктур и вирсунголитиаза. Часто имеют место истинные и ложные кисты различных отделов поджелудочной железы. Гистологически головка поджелудочной железы представлена выраженными рубцово-воспалительными изменениями (фиброз, кальцификация, мелкие кисты, фокальные некрозы, лейкоцитарная инфильтрация, микро- и макроабсцессы в самой головке и окружающих тканях). Отмечено утолщение нервных стволов, выражены явления периневрального воспаления. Дистальный отдел общего желчного протока часто сдавлен фиброзной тканью. Выражен рубцовый перипроцесс в виде плаща до 1-1,5 см толщиной, сдавливающий двенадцатиперстную кишку. Кроме механической непроходимости двенадцатиперстной кишки часто наблюдаются функциональные нарушения ее проходимости.
Хронический панкреатит с изолированным поражением головки (или головчатый хронический панкреатит) также характеризуется выраженным болевым синдромом, частыми осложнениями со стороны поджелудочной железы и окружающих органов. При этой форме отмечены наибольшие размеры головки поджелудочной железы. В ней, как и при первом типе, выражены фиброзные и, особенно, воспалительные изменения (фокальные некрозы, лейкоцитарная инфильтрация, микро- и макроабсцессы в самой головке и окружающих тканях). В паренхиме головки отмечено большое количество нервных стволов с периневральным воспалением. Кальцификация и вирсунголитиаз отсутствуют. Возможны нарушения проходимости общего желчного протока и двенадцатиперстной кишки. Выражен перипроцесс. Левая половина поджелудочной железы и главный панкреатический проток макроскопически не изменены. При микроскопическом исследовании ткани тела и хвоста поджелудочной железы имеют место минимальные изменения в виде небольшого отека стромы и ацинарного аппарата.
Псевдоопухолевый хронический панкреатит по клинической картине напоминает рак головки поджелудочной железы, что обусловлено прогрессирующей механической желтухой. Болевой синдром не выражен. Размеры головки меньше, чем при вышеуказанных формах. Левая половина поджелудочной железы изменена минимально. Гистологически выражен фиброз, а воспалительные изменения незначительны. Отмечено выраженное сдавление рубцовыми тканями дистального отдела общего желчного протока вплоть до его рубцового перерождения, что приводит к его полной непроходимости. Кальцификация встречается редко. Главный панкреатический проток мало или не изменен. Левая половина поджелудочной железы микроскопически имеет лишь минимальные изменения в виде отека стромы и ацинусов.
Кистозный хронический панкреатит головки железы – это такая клинико-анатомическая форма, при которой головка поджелудочной железы представлена кистозным образованием, паренхима практически не определяется, левая половина поджелудочной железы и главный панкреатический проток либо без патологии, либо с выраженными изменениями. При этом типе может иметь место сдавление выходного отдела желудка, двенадцатиперстной кишки и общего желчного протока с нарушением их проходимости. Гистологически остатки паренхимы головки поджелудочной железы представлены рубцовой тканью, воспалительные явления не выражены или незначительны. Степень зрелости стенки ложной кисты находится в прямой зависимости от сроков ее существования. Паренхима и протоковая система левой половины железы в одних случаях макро- и микроскопически мало изменены, в других – отмечены грубые изменения как со стороны паренхимы, так и со стороны главного панкреатического протока: фиброз, кальцификация, чередование стриктур и участков расширения главного панкреатического протока в виде «цепи озер», вирсунголитиаз, фокальные очаги некрозов, интра- и экстрапанкреатические кисты. При этом тело и хвост поджелудочной железы могут быть увеличены или уменьшены в объеме. Могут иметь место кисты тела и хвоста поджелудочной железы.
Клиническая картина хронического панкреатита
Хроническим панкреатитом в основном страдают больные в возрасте 31-50 лет. Срок от появления первых признаков до оперативного лечения составляет от одного года до 20 лет. Это обусловлено слабым знанием врачами проявлений данного заболевания. Для таких больных характерны перенесенные операции по поводу острых хирургических заболеваний брюшной полости, а также госпитализация в инфекционное отделение в связи с поносами по типу «панкреатической холеры», кровянистым калом. Злоупотребление алкоголем, безуспешность консервативного лечения приводят к употреблению наркотиков, изменению психики. Ведущим симптомом является боль, которая встречается у 100% больных. Боль носит рецидивирующий или постоянный характер и часто может быть опоясывающей. По визуальной аналоговой шкале самооценки боли (где 0 баллов – отсутствие боли, 100 баллов – максимальная боль, которую только можно представить) интенсивность болевого синдрома достигает 80-100 баллов. Вторым по частоте симптомом является потеря массы тела (до 20 и более кг), что обусловлено внешнесекреторной недостаточностью и проявляется симптомами «малых» признаков: тошнотой, рвотой, отрыжкой, вздутием живота. При вовлечении в процесс островков Лангерганса формируется сахарный диабет.
Наблюдаются также нарушение проходимости желудка, двенадцатиперстной кишки, регионарная портальная гипертензия, синдром билиарной гипертензии (явный, проявляющийся ремитирующей желтухой, и скрытый, без клинических признаков), что связано с нарушением функции смежных с поджелудочной железой органов.
У трети больных хроническим панкреатитом развиваются осложнения с инвалидизацией в 15% случаев и летальностью, достигающей 5-10%. Регистрируется также рост заболеваемости раком поджелудочной железы, который развивается на фоне хронического панкреатита. Развитие новообразований наблюдается примерно у 24% пациентов спустя 20 лет после манифестации заболевания, из которых у 4% – рак поджелудочной железы, у 20% – злокачественные опухоли других локализаций.
Диагностика хронического панкреатита
Диагноз хронического панкреатита можно поставить, только используя комплекс специальных лабораторных и инструментальных методов исследования: биохимический анализ крови, определение панкреатических ферментов в сыворотке крови, сахар крови, копрограмма, рентгенологическое исследование, УЗИ, ФГС, ЭРХПГ, магнитно-резонансная холангиопанкреатография (МРХПГ), КТ, исследование панкреатического сока.
Эндокринную функцию можно определить по сахарной кривой. Внешнесекреторную функцию определяют по копрограмме и содержанию ферментов в соке двенадцатиперстной кишки, полученному при ее зондировании. При эндоскопическом дренировании можно получить панкреатический сок и с помощью секретин-панкреазиминового теста установить секрецию.
Обзорная рентгенография позволяет выявить панкреолитиаз: кальциноз — камни располагаются в паренхиме; калькулез — камни находятся в главном панкреатическом протоке. Рентгенологическое исследование желудочно-кишечного тракта может выявить косвенные признаки наличия объемного образования в поджелудочной железе (опухоль, киста, хронический панкреатит):
развертывание подковы двенадцатиперстной кишки;
смещение желудка кверху, вниз, влево, а также кпереди;
замедление или ускорение эвакуации бария из желудка.
УЗИ дает возможность подтвердить или отвергнуть хронический панкреатит. Недостатком его является получение однотипных данных, несмотря на многообразие форм панкреатита.
Компьютерная томография позволяет получить рентгенологический аналог анатомических «пироговских срезов». Ее неинвазивность делает метод еще более ценным.
Фиброгастродуоденоскопия выявляет косвенные признаки панкреатита:
вдавление на задней стенке желудка,
сужение и деформацию антрального отдела желудка и двенадцатиперстной кишки,
воспалительные изменения большого дуоденального сосочка,
язвы, полипы большого дуоденального сосочка,
дивертикулы двенадцатиперстной кишки.
Высокую информативность дает ЭРПХГ. Однако, возможные осложнения прямого контрастирования панкреатических протоков (например, острый панкреатит) заставляют установить строгие показания к его применению. Магнитно-резонансная холангиопанкреатография (МРХПГ), лишенная риска вышеупомянутых осложнений, в последнее время стала вытеснять ЭРХПГ.
Оправдано сочетание лабораторных и специальных методов.
Дифференциальный диагноз проводится с опухолями поджелудочной железы, язвенной болезнью желудка и двенадцатиперстной кишки, гастритами, ЖКБ, хроническими гепатитами.
Лечение при хроническом панкреатите
У пациентов, у которых диагноз хронического панкреатита не вызывает сомнений и которые страдают от тяжелой боли, могут использоваться следующие консервативные мероприятия и манипуляции для достижения облегчения боли:
• препараты панкреатических ферментов;
• ненаркотические и наркотические анальгетики;
• блокады солнечного сплетения;
• эндоскопическое стентирование панкреатического протока или сфинктеротомия;
• другая медикаментозная терапия (применение октреотида, антиоксидантов).
Однако, доказано, что при хроническом панкреатите, для которого характерен выраженный болевой синдром и осложнения со стороны смежных органов, медикаментозная терапия не эффективна, и купировать болевой синдром можно лишь с помощью хирургического вмешательства. С другой стороны, хирургическое лечение при хроническом панкреатите до сих пор остается нерешенной проблемой, особенно при наличии осложнений. Характер патологических изменений со стороны поджелудочной железы и смежных органов определяет выбор метода операции. В 30-50% случаев при хроническом панкреатите преобладают изменения в головке поджелудочной железы. Несмотря на выделение многими исследователями хронического панкреатита головки поджелудочной железы в качестве особой формы хронического панкреатита, неразрешены многие вопросы этиологии и патогенеза, не разработано стройной классификации, проблематична диагностика, отсутствует единство подходов при выборе метода операции.
Хирургическое лечение при хроническом панкреатите
Идеальная операция при хроническом панкреатите должна быть простой, легкой для выполнения, связанной с низким числом осложнений и минимальной летальностью, и в то же самое время она должна обеспечивать полное купирование боли, адекватное дренирование и не увеличивать эндо- и экзокринную недостаточность. В настоящее время нет операции, совершенной до такой степени, чтобы обеспечить 100%-ное излечение в соответствии с этим условием. Это, возможно, связано с тем, что хронический панкреатит является прогрессирующим процессом с многофакторной этиологией.
Оперативные вмешательства при хроническом панкреатите могут быть широко классифицированы следующим образом:
A. Дренирующие операции:
Частичные – частичное дренирование главного панкреатического протока (например, по Duval, Puestow).
Полные – полное дренирование главного панкреатического протока (например, по Partington, Bapat).
Б. Резекционные операции – резекция части поджелудочной железы со смежными органами (например, по Whipples, Child).
C. Операция с расширенным дренированием – добав?