Что принимать и есть при панкреатите гепатите
Ежедневно в организме человека протекает множество различных процессов, необходимых для поддержания жизнедеятельности. Одним из таких процессов является пищеварение.
Пищеварение представляет собой процесс механической, а также химической переработки принятой пищи и дальнейшее ее усвоение, в ходе которого организм получает питательные вещества, микроэлементы, минералы, энергию и т.д.
Общая информация
Для нормального протекания данного процесса нам необходимы специальные химические вещества, участвующие в расщепление сложных структур белка, углеводов и жиров до простых составляющих – так называемые ферменты.
Эти ферменты (липаза, амилаза, трипсин, химотрипсин) вырабатываются в поджелудочной железе. Поэтому при ее поражении за счет недостаточной выработки ферментов нарушаются процессы пищеварения.
При этом возникают боли в животе, которые могут сопровождаться тошнотой, рвотой, вздутием, нарушением стула с преобладанием запоров или же наоборот диареей. Прием пищи усиливает выраженность проявлений.
При лечении панкреатита могут быть использованы разные группы лекарственных препаратов, а в некоторых ситуациях приходится прибегать к помощи хирургов. Однако правильное питание при панкреатите поджелудочной железы и меню является неотъемлемой частью успешного лечения.
Терапевты, гастроэнтерологи и, конечно же, диетологи на протяжении многих лет совершенствуют питание при панкреатите поджелудочной железы, составляют различные варианты меню.
Как правильно питаться при панкреатите?
Упоминая панкреатит и питание при панкреатите, лечение сводится к назначению диеты. В стационарных условиях по общепринятой классификации диет – это диета № 5. Что кушать при панкреатите?
Диета № 5
Прежде всего питание должно быть частым, до 5-6 раз в течение дня, но небольшими порциями с исключением перекусов. На самом деле этой рекомендации стоит следовать не только при развитии уже каких-либо нарушений пищеварения, правильно будет так питаться всегда.
При тех ситуациях, когда люди не имеют привычку, а может и возможности часто питаться, они стремятся при очередном приеме пищи съесть большой объем еды. Мало того, что это вызывает перерастяжение желудка, дискомфорт после еды, тяжесть и тошноту, так еще организм не всегда способен справиться с данной нагрузкой и пища попросту не перерабатывается в полном объеме.
Также идет нагрузка на поджелудочную железу, ведь для переработки большого количества еды, нужно выработать большое количество ферментов. При панкреатите, к сожалению, это невозможно, секреторная функция железы значительно снижена.
Мясо должно быть представлено говядиной, телятиной, крольчатиной, курицей и индейкой (без кожи), тогда как жирная свинина, мясо утки, гуся и субпродукты в любом виде крайне нежелательно употреблять.
Допускаются нежирные сорта рыбы в ограниченном количестве: минтай, треска, судак, щука. Еда при панкреатите преимущественно должна быть представлена продуктами белкового происхождения, а вот количество углеводов и жиров следует сократить.
Частично белки должны быть растительного происхождения. В частности сюда можно отнести крупы, такие как греча, рисовая, овсяная, манная, а также хлебобулочные изделия, сою и т.д. Пшеничную и перловую крупы лучше не употреблять.
Бобовые крайне нежелательно включать в рацион питания, так как они повышают газообразование, усугубляя состояние и самочувствие больных панкреатитом, и без того склонных к метеоризму. Сдобную выпечку исключить, заменить ее на «вчерашний», слегка подсушенный хлеб.
Желательно готовить продукты на пару, либо в отварном виде. Что касается готовки путем обжаривания, копчения, смоления, соления и консервирования – это совершенно неправильный подход к лечебному питанию при данной патологии.
Питание при хроническом панкреатите не исключает прием молочных продуктов. Однако следует помнить, что свежее молоко может вызывать поносы и повышенное газообразование. Поэтому следует выбирать кефир, ряженку и простоквашу, творог и сыр с низким процентом содержания жира менее 30%.
Сметану можно в небольших количествах, а вот про майонез лучше забыть и заменить его другими продуктами.
Мясные, рыбные наваристые бульоны, грибной, фасолевый или гороховый супы заменить на некрепкие овощные супы, а также на крем- пюре. Яйца разрешаются в виде паровых омлетов, а сваренные вкрутую и жаренные – запрещены.
Овощи нужно выбирать те, которые не повышают кислотность желудочного содержимого и не способствуют газообразованию: картофель, морковь, кабачки, тыква и свекла. Капуста, чеснок, лук, редька, огурцы, сладкие перцы должны использоваться по минимуму.
Правильное питание при хроническом панкреатите подразумевает ограниченное применение фруктов, разрешаются в небольшом количестве запеченные фрукты и несладкие фруктовые соки.
Сладости также должны быть резко ограничены. Допускаются кисель, компот и желе. Часто при хроническом панкреатите развивается сахарный диабет, так как именно в поджелудочной железе вырабатывается инсулин – основной регулятор углеводного обмена.
Поэтому все простые углеводы в любом виде: сахар, мед, варенье, шоколад, конфеты и т.д. – должны быть исключены полностью, ну или хотя бы ограничены по возможности.
Что касается лечебного питания при панкреатите, оно также категорически исключает прием абсолютно всех видов алкогольсодержащих напитков в любых количествах. Алкоголь, а также его суррогаты – одни из ведущих причин развития панкреатита наряду с желчнокаменной болезнью.
На фоне приема алкогольных напитков возникают обострения и дальнейшее прогрессирование заболевания. При приеме алкоголя у больных хроническим панкреатитом может развиться грозное осложнение – панкреонекроз: при этом происходит гибель большого количества клеток поджелудочной железы. Состояние очень тяжелое и опасное, характерна высокая летальность.
Как питаться при обострении хронического панкреатита?
Голод, холод и покой – основные правила терапии острых проявлений заболеваний поджелудочной железы.
Из этого следует, что в течение нескольких дней, чаще всего двух-трех, больные панкреатитом не принимают пищу через рот. Питательные вещества все равно поступают в организм, но уже через другие пути: назначается комплекс нутриентов внутривенно для адекватного поддержания процессов жизнедеятельности.
Это временная мера, по мере утихания проявлений болезни пациентов вновь постепенно переводят на обычный режим питания. По мере того, как рвотные процессы утихают, разрешается принимать небольшое количество жидкости.
После этого назначается щадящее питание: еда должна обладать механическими, химическими и термическими оптимальными характеристиками и минимально стимулировать работу поджелудочной железы.
Покой подразумевает под собой как минимальную пищевую нагрузку, так и медикаментозную корректировку недостаточной функции поджелудочной железы. С этой целью назначаются блокаторы собственных ферментов организма, а их дефицит пополняется вводимыми извне ферментными препаратами.
При рекомендации врачом поддержании диеты большинство людей пугается, представляя, что в дальнейшем их ждет невкусное питание. На сегодняшний день, при огромном изобилии продуктов в магазинах, при наличии технических установок, позволяющих легко и быстро приготовить десятки разных блюд, можно с легкостью, и с удовольствием придерживаться лечебного питания.
Диета при панкреатите, и вообще при всех патологиях желудочно – кишечного тракта – залог успешного лечения. На фоне такого питания болезнь проявляет себя менее агрессивно, обострения возникают намного реже, и, соответственно, прогноз значительно благоприятнее.
Однако надо помнить, что правильное питание, как и здоровый образ жизни в целом, максимально эффективны для профилактики возникновении заболевания. В последующем это является составляющей частью комплексного лечения. При появлении признаков ухудшения необходимо ехать к специалисту в больницу для решения вопроса о дальнейшей тактике лечения панкреатита.
Источник: www.podgeludka.ru
Читайте также
Вид:


Источник
Многим людям, у которых есть проблемы с органами пищеварения, устанавливают сразу несколько патологий. Часто наблюдается гепатит при панкреатите, когда проблемы возникают в этих двух органах. Спровоцировать появление патологии могут вирусы (поражающие печень), интоксикационные процессы при других инфекциях, отравлениях, передозировках препаратов.
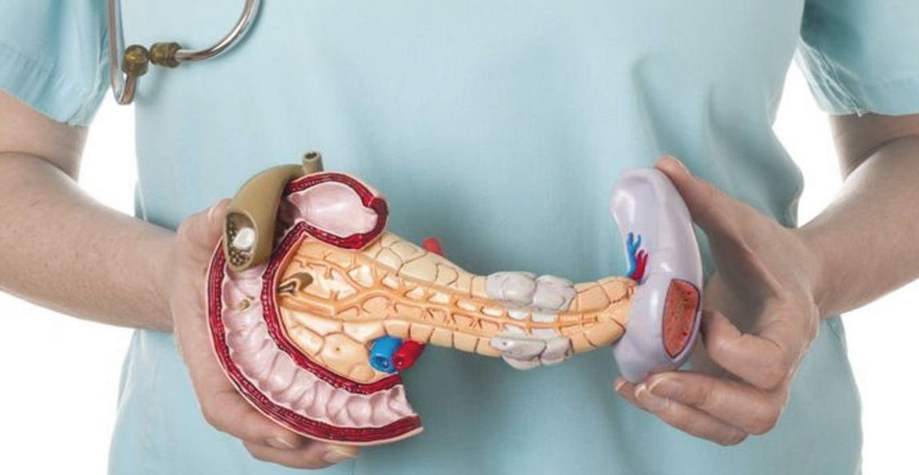
Взаимосвязь болезней
Не только причины, но и механизм развития заболеваний печени и поджелудочной железы похожи между собой. Сначала на клетки органа действуют повреждающие агенты, потом в ответ развивается процесс воспаления. Ткани отекают, а клеточные структуры подвергаются разрушению и замещению соединительной тканью.
Печень человека состоит из множества клеток, которые не имеют дифференциации. Они выполняют одновременно все функции – детоксикацию, аккумулирование ряда веществ и витаминов, участие практически во всех видах обмена. Поэтому компенсаторный потенциал печени велик, целые части ее берут на себя функцию поврежденных, и так может продолжаться длительное время. При своевременном лечении, соблюдении диеты и правильном образе жизни гепатоциты могут восстанавливаться.
При хроническом панкреатите возникает множество осложнений, в т. ч. язва, холецистит и гепатит. С другой стороны, заболевания печени могут становиться причиной панкреатита. На стадии хронизации патологических процессов становится невозможным выявление первичного заболевания. Все усилия врачей направляются на улучшение состояния больного с диагнозом гепатопанкреатит.
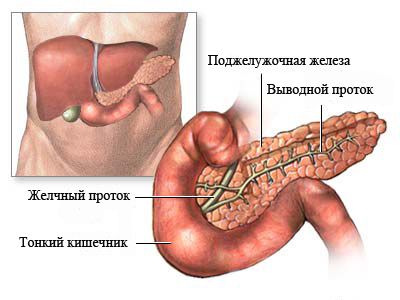
Что делать при приступе панкреатита
Приступ панкреатита требует оказания неотложной помощи. Он проявляется в виде опоясывающей боли, локализующейся в области подреберья, тошнотой, рвотой, напряжением мышц живота. При хроническом течении патологии боль соотносится с приемом пищи, особенно это касается жирного, жареного, острого. Ферментативная недостаточность органа приводит к вздутию живота, скоплению газов, поносу, отрыжке.
Во время приступа следует:
- полностью отказаться от приема любого вида пищи;
- соблюдать постельный режим;
- парентерально ввести анальгетик или спазмолитик;
- приложить холодный компресс на область проекции поджелудочной железы.
 Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Острый панкреатит протекает активно, при этом происходит расплавление тканей, железа начинает переваривать сама себя. Такое опасное состояние требует немедленной помощи в условиях стационара и даже реанимации. Тяжелый приступ хронического заболевания также лечится только специалистами.
В том случае, когда развивается реактивный панкреатит на фоне гепатита, следует особое внимание уделить лечению проблем с печенью. Для этого применяются:
- гепатопротекторы (Карсил, Эссенциале);
- диета с исключением жирной и жареной пищи;
- на время обострения рекомендуется покой.
При сильных болях используются спазмолитические средства (Дротаверин, Спазмалгон), одновременно облегчается пищеварение путем назначения препарата Креон, который имеет в составе необходимые ферменты.
Диета при панкреатите и гепатите
Важной составляющей частью лечения заболеваний органов пищеварения является правильно подобранная диета. Важно устранить все вредные блюда и ввести в рацион как можно больше важных веществ.

Полезные продукты
При гепатите и панкреатите можно употреблять следующие продукты:
- диетическое мясо и нежирную рыбу;
- несладкое печенье без добавления крема;
- подсушенный хлеб с добавлением отрубей;
- молоко и кисломолочные продукты с низким содержанием жира;
- сыр нетвердых и неострых сортов;
- молочные и овощные супы;
- овощи и фрукты (есть исключения);
- крупы, картофель в умеренных количествах;
- яйца (1 раз в неделю), белок можно ежедневно.

Принимать пищу следует мелкими порциями, между завтраком, обедом и ужином необходимо перекусывать овощами, не слишком сладкими или кислыми фруктами, травяным чаем с галетным печеньем, можно выпить обезжиренный кефир или йогурт.
Запрещенные продукты
Нельзя при воспалении печени и поражении поджелудочной железы использовать в меню следующее:
- алкоголь, газированные напитки, какао и кофе;
- сдобу и свежие хлебобулочные изделия из высшего сорта муки;
- холодный суп (окрошку, свекольник), а также первое блюдо на мясном или грибном бульоне;
- копчения, соления, маринады, консервацию;
- жирное мясо, рыбу и молочные продукты.

Рацион при острой и хронической форме панкреатита
Поражение поджелудочной железы во время острого приступа или обострения хронического панкреатита требует полного отказа от пищи на 2-4 дня, в зависимости от тяжести протекания. В это время можно только пить минеральную воду без газа (Боржоми, Славяновская, Смирновская, Ессентуки №20), некрепкий отвар шиповника или слабозаваренный чай.
После этого пациенту разрешается перейти на питание с максимальным механическим и термическим щажением. Калорийность пищи снижена, запрещено употреблять любые продукты, которые могут вызвать усиление секреторной функции желудка и поджелудочной железы. Разрешается прием жидких блюд и сладостей (мед, сахар, сок из фруктов, отвар черной смородины).
По мере снижения острых проявлений в рацион постепенно добавляются другие продукты. Человек переходит на диету №5. Диффузные изменения поджелудочной железы в результате воспаления не проходят, поэтому ограничение в питании следует соблюдать пожизненно.
Особенности беременности и родов
Течение беременности с одновременным наличием гепатита и панкреатита имеет свои особенности. В первые месяцы часто развивается токсикоз, который протекает гораздо тяжелее, чем у здоровых женщин. Наблюдаются тошнота и многократная рвота, усиливающиеся во время приема жирной пищи. Происходит снижение аппетита и массы тела. Состояние несколько стабилизируется во втором и третьем триместрах, и если нет осложнений, то такой женщине не запрещено рожать.
При обострении воспаления врачи часто пропускают заболевание, т. к. оно напоминает токсикоз. Поэтому важно при малейшем ухудшении состояния сразу обращаться к врачу. Для этого требуется дополнительная консультация гастроэнтеролога или терапевта, прохождение анализов (кал, биохимический анализ крови).
Беременным требуется соблюдать диету и проходить лечение, также как и другим пациентам. Но в этом случае следует учитывать, что некоторые препараты могут повлиять на развитие плода.
Если во время вынашивания плода развивается острая форма панкреатита, то в этом случае врачи рекомендуют прерывание до срока в 12 недель. Кесарево сечение делается только в случае крайней необходимости, при условии исключения инфекционного осложнения. Роды лучше всего проводить естественным путем.
В том случае, когда у беременной наблюдается панкреатит на фоне гепатита, вызванного вирусом, то ведение беременности зависит от разновидности патологии печени. Некоторые виды инфекционного заболевания могут представлять опасность для жизни и здоровья как матери, так и будущего ребенка.
Наиболее тяжело протекают вирусные гепатиты B, С, E и D. На их фоне может развиваться печеночная недостаточность, внутриутробная гибель плода, смерть матери в результате интоксикации или кровотечения в процессе родов.
Источник
Панкреатит – это воспалительное заболевание экзокринной части поджелудочной железы. В результате нарушается выработка ферментов, участвующих в процессе пищеварения. Самыми частыми причинами, приводящими к панкреатиту, являются употребление алкоголя в повышенном количестве и хронические воспалительные заболевания желчного пузыря. Следовательно, при таком заболевании желательно соблюдать специальную диету, позволяющую избежать обострения этого неприятного заболевания.
Какие продукты питания разрешены при панкреатите
- Нежирное мясо: куриная грудка без кожи, кролик, индейка, телятина, постная говядина.
Все мясные блюда желательно готовить на пару либо же отварить, также можно запечь в духовом шкафу в специальном мешке. Жареное мясо при панкреатите противопоказано, так как содержит очень много жира и холестерина, на расщепление которых вырабатывается недостаточно ферментов; - Молочные продукты.
Молочные продукты лучше выбирать обезжиренные либо же с самым минимальным процентом жирности; - Овощи.
Самыми полезными будут овощи, содержащие в своем составе крахмал. Это, например, картофель, морковь, брокколи, свекла, кабачок. В ограниченном количестве можно есть лук, чеснок; - Фрукты.
При панкреатите не стоит употреблять в пищу фрукты, содержащие в большом количестве клетчатку, которая, как известно, не расщепляется. Можно есть бананы, зеленые яблоки, арбуз, клубнику, дыню, авокадо; - Каши.
Такая еда, как каша при этом неприятном заболевании не нанесет вреда, а, наоборот, только пользу. Можно есть рисовую, гречневую, перловую, манную, пшенную каши. Только отваривать их нужно на воде без добавления специй, а затем перетирать и употреблять в полужидком виде. Конечно, особо приятным вкусом такое блюдо похвастаться не может, но зато оно полезное и не приведет к обострению заболевания; - Сухари и хлеб.
Сухари и хлеб нужно выбирать только ржаные, в идеале хлеб должен быть цельнозерновой. Налегать на такие продукты не стоит, но вот 50-100 грамм ржаного хлеба или сухарей вреда не нанесут; - Компоты.
Компоты можно готовить из разрешенных к употреблению фруктов и ягод, а также сухофруктов; - Рыба и морепродукты.
Рыба для больного панкреатитом, как и мясо, должна быть нежирной и готовиться любым способом кроме жарки. Также можно в отварном виде употреблять такие морепродукты как кальмары, креветки; - Яйца.
Яйца при панкреатите можно есть куриные и перепелиные. Дневной максимум – 2 куриных яйца или 4 перепелиных. Яйца желательно не жарить, а отварить либо же приготовить из них омлет на пару; - Желе, кисель.
Эти продукты можно готовить из разрешенных фруктов и употреблять в любом количестве; - Масла сливочное, льняное, оливковое, рапсовое, подсолнечное.
Употреблять масла можно, но только в маленьком количестве. Например, можно чуть сливочного масла добавить в кашу либо же столовой ложкой оливкового масла заправить салат.
Какие продукты нельзя при панкреатите
- Алкоголь.
Горячительные напитки необходимо в первую очередь исключить из своего рациона, даже если не они являются первопричиной заболевания. Употребление алкоголя при панкреатите может привести к такому опасному осложнению как панкреонекроз; - Газированные напитки.
На все цветные и газированные напитки нужно наложить табу, так как постоянное употребление может спровоцировать рецидив панкреатита; - Пшеница.
Нельзя есть всю еду, где содержится большое количество пшеницы. Это, например, пшеничная каша, пшеничный хлеб; - Овощи.
Запрещенным продуктом также является белокочанная капуста, которая обладает сильнейшим желчегонным свойством; - Фрукты.
Запрещается употреблять в пищу фрукты, которые содержат в своем составе много клетчатки. К ним относятся груша, персик, нектарин, слива, апельсин, мандарин, лимон, грейпфрут, красные и желтые яблоки; - Жирное мясо и копченые продукты.
Такая еда очень тяжелая и калорийная, и на еще расщепление у воспаленной поджелудочной железы попросту может не хватить ферментов; - Острые и пряные блюда.
Вся еда для человека, больного панкреатитом, готовиться без приправ, максимум – чуть-чуть соли или черного молотого перца. Острые приправы обладают сильным раздражающим действием, и частое употребление в пищу пряных блюд с легкостью приведет к приступу панкреатита; - Грибы.
Грибы – это не самая полезная еда при панкреатите. Они калорийны и достаточно тяжелы в переваривании, поэтому во время заболевания от них стоит отказаться; - Кондитерские изделия.
Они содержат в своем составе много растительных и животных жиров, которые при заболевании поджелудочной железы противопоказаны; - Консервы.
При панкреатите нельзя употреблять консервы как покупные, так и домашнего приготовления. В мясных консервах содержится много жиров, а в овощных большое количество приправ.
Принципы питания при воспалении поджелудочной железы
1. Питание частое, 5-6 раз в день.
2. Небольшие порции.
3. Еда должна быть теплой, но ни в коем случае горячей или холодной.
4. Употреблять в пищу стоит только разрешенные продукты.
Соблюдая эти принципы, можно длительное время находиться в стадии ремиссии заболевания, и сохранять свое здоровье.
Внимание! Статьи на нашем сайте носят исключительно информационный характер. Не прибегайте к самолечению, это опасно, особенно при заболеваниях поджелудочной. Обязательно проконсультируйтесь с врачом! Вы можете записаться онлайн на прием к врачу через наш сайт или подобрать врача в каталоге.
Source: PankreatitPro.ru
Читайте также
Вид:


Источник


