Что опаснее панкреатит или гепатит
Приветствую вас дорогие читатели блога Алексея Шевченко «Здоровый образ жизни». Хочу поделиться с вами радостной новостью: сегодня из больницы выписался мой хороший знакомый. Как раз в разгар праздников у него случился приступ острого панкреатита, но, к счастью все обошлось без операции. Теперь он практически здоров. Но глядя на его печальный опыт, я решил посвятить очередную статью теме, от чего воспаляется поджелудочная железа.
Содержание
Диабет – а чем еще «может болеть» поджелудочная железа?
Воспаление жизненно важной железы — не такая уж и редкость
Почему возникает воспаление?
Как правильно питаться
Диабет – а чем еще «может болеть» поджелудочная железа?
Сегодня, наверное, все знают, что поджелудочная железа является одним из важнейших органов человеческого тела, и если она барахлит, то это немедленно сказывается на всем обмене веществ. То, что именно из-за ее сбоев возникает страшная болезнь диабет, известно всем. Но диабет – это не единственная болезнь, причина которой кроется в поджелудочной железе. К этой группе заболеваний также относятся:
- панкреатит (острый, хронический наследственный);
- камни поджелудочной железы;
- различные новообразования железы.
Когда поджелудочная железа воспаляется – это и есть панкреатит.
Воспаление жизненно важной железы — не такая уж и редкость
Воспаление поджелудочной железы – то есть панкреатит – это весьма распространенная проблема. Каждый год ею заболевают более 100 тысяч человек.
Панкреатит бывает трех видов: острый, хронический и наследственный. Он может поражать людей любого возраста, но в группе особого риска находятся люди старшего возраста, люди, увлекающиеся алкоголем, и беременные женщины. До недавнего времени детский панкреатит был большой редкостью, но сейчас в связи с обильным и крайне нездоровым питанием, катастрофическим увлечением сладостями (большинство из которых представляют собой убийственное пальмовое масло, смешанное с химическими ароматизаторами и гигантскими дозами сахара), а также малоподвижным образом жизни дети страдают этой болезнью все чаще и чаще.
Непосредственную опасность для жизни представляет собой острая форма болезни (именно это и случилось с моим знакомым). Часто острое воспаление развивается внезапно, часто на фоне полного здоровья. Главными симптомами являются:
- сильнейшая боль – она настолько мучительная, что даже взрослые мужчины в таком состоянии могут кричать и плакать, как маленькие дети;
- высокая температура;
- тошнота, рвота с примесью желчи, понос;
- учащенное сердцебиение;
- быстрое обезвоживание.
Еще одним характерным признаком острого панкреатита является резкое побледнение кожи вокруг пупка или на боках.
Если человек находится в таком состоянии, то время лечения народными средствами прошло – нужно срочно вызывать скорую и ехать в больницу. Иначе может развиться перитонит, и тогда дело примет трагический оборот.
Хронический панкреатит встречается гораздо чаще острого, и протекает он немного по-другому. Боли при этом может не быть вовсе, а если есть, то довольно слабая с локализацией в верхней и средней части живота (эпигастральной области). Также наблюдаются интенсивная потеря веса, слабость, упорная тошнота, нарушение стула, различные проблемы с печенью.
Если хронический панкреатит не лечить, то постепенно развивается атрофия (отмирание) поджелудочной железы. Грозными осложнениями являются диабет, почечная недостаточность, поликистоз железы, рак.
Обычно постановка диагноза у врачей не вызывает затруднения. Для уточнения диагноза проводится анализ крови и делается УЗИ.
Почему возникает воспаление?
Причины возникновения болезни, как всегда, очень многочисленны.
- Увлечение алкоголем и алкоголизм.
- Желчнокаменная болезнь.
- Инфекции и паразиты.
- Травмы и аллергические реакции.
Поджелудочная железа вырабатывает особый пищеварительный фермент под названием трипсин. В протоке поджелудочной железы он должен находиться в неактивной форме. Но под воздействием алкоголя давление в протоке повышается, а также происходит ряд других изменений, в результате которых трипсин может слишком рано перейти в активную форму. В результате начинается процесс самопереваривания железы и ее сильное воспаление.
Подобная опасность всегда грозит сильно пьющим людям, а также тем, кто вообще не пьет, но вдруг подвергся массивному воздействию алкоголя. Подобный казус как раз случается во время праздничных застолий. Одна рюмка водки, конечно, не может наделать большой беды.
Но если непьющий человек выпьет несколько рюмок подряд (для каждого эта доза своя), то вместе с обильной, жирной пищей (для переваривания которой поджелудка как раз вырабатывает повышенное количество панкреатического сока), это может сыграть роковую роль, и человек на следующий день после застолья окажется в больнице с сильнейшим приступом панкреатита. Для моего знакомого события развивались как раз по этому сценарию.
Забитый камнями желчный пузырь тоже является тем фактором, который запускает развитие панкреатита, обычного хронического. Мелкие камни часто сдвигаются с места и могут заблокировать и желчный проток, и проток железы. Это активирует находящийся в ней трипсин, и железа воспаляется.
Нередко это состояние сопровождается язвенной болезнью.
Различные бактериальные инфекции могут приводить к воспалительным явлениям в поджелудочной железе. Особенно часто панкреатит развивается вслед за заражением такой распространенной пищевой инфекцией как сальмонеллез. Бактерия Legionella pneumophila, обитающая в кондиционерах, душевых насадках и кулерах тоже может вызывать не только опаснейшую форму пневмонии, но и воспаление поджелудки. Такие вирусные инфекции как свинка, гепатит и ряд других тоже часто приводят к развитию панкреатита.
Очень тяжелые формы воспаления, вплоть до некроза (отмирания) могут развиваться в тех случаях, когда в протоки железы заползают аскариды, либо если они блокируют протоку кладками своих яиц. Поэтому избавляться от паразитов нужно самым срочным образом.
Поражение эхинококками тоже вызывает опасное для жизни воспаление, причем в таких случаях спасти человека могут только хирурги.
Изредка панкреатит может развиться в качестве реакции на прием лекарственных препаратов (антибиотиков, витаминов и так далее) и в результате ушибов или ранений в области живота.
Следует отметить, что более 80% всех случаев панкреатита связаны с алкоголем и желчнокаменной болезнью.
Как правильно питаться
Панкреатит – это тяжелая болезнь, требующая длительного лечения, а соблюдать диету после выздоровления рекомендуется всю жизнь. Что можно кушать в этом состоянии? Во время обострения полностью исключается твердая пища, категорически запрещается все жирное, острое и сладкое.
В первые дни болезни можно только чай без сахара и слизистые отвары. Затем диету обогащают картофельным или морковным пюре. Если выздоровление продвигается хорошо, то в рацион вводят паровую курятину, рыбу, молоко, вермишель и творог. С черным хлебом придется проститься навсегда – можно есть только белый.
Профилактикой панкреатита является обычный здоровый образ жизни.
Надеюсь, дорогие друзья, что статья вас заинтересовала. Если вы находите ее полезной, то делитесь ссылками в соцсетях и оставляйте комментарии.
Источник
Многим людям, у которых есть проблемы с органами пищеварения, устанавливают сразу несколько патологий. Часто наблюдается гепатит при панкреатите, когда проблемы возникают в этих двух органах. Спровоцировать появление патологии могут вирусы (поражающие печень), интоксикационные процессы при других инфекциях, отравлениях, передозировках препаратов.
Взаимосвязь болезней
Не только причины, но и механизм развития заболеваний печени и поджелудочной железы похожи между собой. Сначала на клетки органа действуют повреждающие агенты, потом в ответ развивается процесс воспаления. Ткани отекают, а клеточные структуры подвергаются разрушению и замещению соединительной тканью.
Печень человека состоит из множества клеток, которые не имеют дифференциации. Они выполняют одновременно все функции – детоксикацию, аккумулирование ряда веществ и витаминов, участие практически во всех видах обмена. Поэтому компенсаторный потенциал печени велик, целые части ее берут на себя функцию поврежденных, и так может продолжаться длительное время. При своевременном лечении, соблюдении диеты и правильном образе жизни гепатоциты могут восстанавливаться.
При хроническом панкреатите возникает множество осложнений, в т. ч. язва, холецистит и гепатит. С другой стороны, заболевания печени могут становиться причиной панкреатита. На стадии хронизации патологических процессов становится невозможным выявление первичного заболевания. Все усилия врачей направляются на улучшение состояния больного с диагнозом гепатопанкреатит.
Что делать при приступе панкреатита
Приступ панкреатита требует оказания неотложной помощи. Он проявляется в виде опоясывающей боли, локализующейся в области подреберья, тошнотой, рвотой, напряжением мышц живота. При хроническом течении патологии боль соотносится с приемом пищи, особенно это касается жирного, жареного, острого. Ферментативная недостаточность органа приводит к вздутию живота, скоплению газов, поносу, отрыжке.
Во время приступа следует:
- полностью отказаться от приема любого вида пищи;
- соблюдать постельный режим;
- парентерально ввести анальгетик или спазмолитик;
- приложить холодный компресс на область проекции поджелудочной железы.
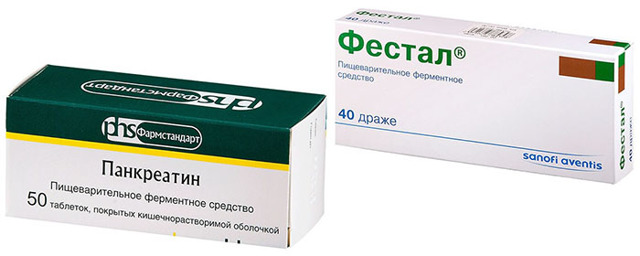 Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Острый панкреатит протекает активно, при этом происходит расплавление тканей, железа начинает переваривать сама себя. Такое опасное состояние требует немедленной помощи в условиях стационара и даже реанимации. Тяжелый приступ хронического заболевания также лечится только специалистами.
В том случае, когда развивается реактивный панкреатит на фоне гепатита, следует особое внимание уделить лечению проблем с печенью. Для этого применяются:
- гепатопротекторы (Карсил, Эссенциале);
- диета с исключением жирной и жареной пищи;
- на время обострения рекомендуется покой.
При сильных болях используются спазмолитические средства (Дротаверин, Спазмалгон), одновременно облегчается пищеварение путем назначения препарата Креон, который имеет в составе необходимые ферменты.
Диета при панкреатите и гепатите
Важной составляющей частью лечения заболеваний органов пищеварения является правильно подобранная диета. Важно устранить все вредные блюда и ввести в рацион как можно больше важных веществ.

Полезные продукты
При гепатите и панкреатите можно употреблять следующие продукты:
- диетическое мясо и нежирную рыбу;
- несладкое печенье без добавления крема;
- подсушенный хлеб с добавлением отрубей;
- молоко и кисломолочные продукты с низким содержанием жира;
- сыр нетвердых и неострых сортов;
- молочные и овощные супы;
- овощи и фрукты (есть исключения);
- крупы, картофель в умеренных количествах;
- яйца (1 раз в неделю), белок можно ежедневно.

Принимать пищу следует мелкими порциями, между завтраком, обедом и ужином необходимо перекусывать овощами, не слишком сладкими или кислыми фруктами, травяным чаем с галетным печеньем, можно выпить обезжиренный кефир или йогурт.
Запрещенные продукты
Нельзя при воспалении печени и поражении поджелудочной железы использовать в меню следующее:
- алкоголь, газированные напитки, какао и кофе;
- сдобу и свежие хлебобулочные изделия из высшего сорта муки;
- холодный суп (окрошку, свекольник), а также первое блюдо на мясном или грибном бульоне;
- копчения, соления, маринады, консервацию;
- жирное мясо, рыбу и молочные продукты.

Рацион при острой и хронической форме панкреатита
Поражение поджелудочной железы во время острого приступа или обострения хронического панкреатита требует полного отказа от пищи на 2-4 дня, в зависимости от тяжести протекания. В это время можно только пить минеральную воду без газа (Боржоми, Славяновская, Смирновская, Ессентуки №20), некрепкий отвар шиповника или слабозаваренный чай.
После этого пациенту разрешается перейти на питание с максимальным механическим и термическим щажением. Калорийность пищи снижена, запрещено употреблять любые продукты, которые могут вызвать усиление секреторной функции желудка и поджелудочной железы. Разрешается прием жидких блюд и сладостей (мед, сахар, сок из фруктов, отвар черной смородины).
По мере снижения острых проявлений в рацион постепенно добавляются другие продукты. Человек переходит на диету №5. Диффузные изменения поджелудочной железы в результате воспаления не проходят, поэтому ограничение в питании следует соблюдать пожизненно.
Особенности беременности и родов
Течение беременности с одновременным наличием гепатита и панкреатита имеет свои особенности. В первые месяцы часто развивается токсикоз, который протекает гораздо тяжелее, чем у здоровых женщин. Наблюдаются тошнота и многократная рвота, усиливающиеся во время приема жирной пищи. Происходит снижение аппетита и массы тела. Состояние несколько стабилизируется во втором и третьем триместрах, и если нет осложнений, то такой женщине не запрещено рожать.
При обострении воспаления врачи часто пропускают заболевание, т. к. оно напоминает токсикоз. Поэтому важно при малейшем ухудшении состояния сразу обращаться к врачу. Для этого требуется дополнительная консультация гастроэнтеролога или терапевта, прохождение анализов (кал, биохимический анализ крови).
Беременным требуется соблюдать диету и проходить лечение, также как и другим пациентам. Но в этом случае следует учитывать, что некоторые препараты могут повлиять на развитие плода.
Если во время вынашивания плода развивается острая форма панкреатита, то в этом случае врачи рекомендуют прерывание до срока в 12 недель. Кесарево сечение делается только в случае крайней необходимости, при условии исключения инфекционного осложнения. Роды лучше всего проводить естественным путем.
В том случае, когда у беременной наблюдается панкреатит на фоне гепатита, вызванного вирусом, то ведение беременности зависит от разновидности патологии печени. Некоторые виды инфекционного заболевания могут представлять опасность для жизни и здоровья как матери, так и будущего ребенка.
Наиболее тяжело протекают вирусные гепатиты B, С, E и D. На их фоне может развиваться печеночная недостаточность, внутриутробная гибель плода, смерть матери в результате интоксикации или кровотечения в процессе родов.
Источник
В современной медицине насчитывается множество опасных заболеваний, переходящих в хронические, ведущих к осложнению и инвалидности, а в запущенной форме – к летальному исходу. По статистике, панкреатит – распространённое явление. Диагноз острого панкреатита выявляется ежегодно у более 50 тыс. больных в РФ. В основном, подвержены этому мужчины.
Чем опасен панкреатит? По ряду причин возникает уменьшение проходимости в проточных каналах поджелудочной железы, развивается воспаление. Вещества, выделяемые железой, предназначены для попадания в двенадцатиперстную кишку, а при изменениях функциональности остаются в железе и начинают уничтожение (самопереваривание) железы. Нарушается цикл по выработке ферментов и гормонов, регулирующих жизнедеятельность организма. Процесс сопровождается выделением токсинов, которые, попадая в кровь, затрагивают прочие органы, нанося вред, изменяя и разрушая ткани.
Поджелудочная железа
Острый панкреатит
Это воспаление в поджелудочной железе, протекающее в острой интенсивной форме. По причине алкоголизма острая форма выявляется в 35-75% случаев (зависит от местности). От жёлчнокаменной болезни – 45%. Смешанные причины – 10%. По неустановленным факторам – 10%.
Опасные явления острого панкреатита
Опасность острой формы заболевания начинается с приступов, которые способны развиться мгновенно и длиться от нескольких часов до нескольких суток. Причём, чем сильнее поражена железа, тем дольше по времени продолжается приступ.
Часто во время приступа развивается постоянная рвота, с частицами жёлчи, боли локализуются в верхней области живота, наступает обезвоживание. Боли отличаются такой силой, что это чревато развитием болевого шока у больного.
Появляются изменения кожного покрова в области живота и пупка, цвета лица. Язык преимущественно белого цвета, в тяжёлых случаях коричневый. Расширяются зрачки, образуется вздутие живота, темнеет моча, кал светлеет.
Для снижения риска развития тяжёлых осложнений и опасности для жизни требуется немедленное оказание медицинской помощи. Лечение проводится в стационаре.
Виды острого панкреатита:
- Отёчный – это отёк больного органа с небольшими участками некрозов в жировой ткани поблизости.
- Некротический – это обширный некроз самого органа с кровоизлияниями, в том числе вокруг него в жировых тканях.
При определённых факторах, например, лишнего отложения жира вокруг органа (ожирение) отёчный панкреатит легко переходит в некротический.
Осложнения после острого панкреатита
Чем опасен острый панкреатит? При неоказании должного лечения болезнь переходит из острой фазы в тяжёлую. Происходит сильная интоксикация от фермента трипсина, действие которого схоже с ядом змеи. Действия трипсина вызывают отёк мозга, работа почек нарушается.
Развитие некроза и дистрофия железы – это запущенная болезнь. Такое заболевание деструктивных форм (поражение токсинами, абсцесс, гнойные явления) приводит к смерти в 40-70% случаях.
После снятия острого течения болезни на поверхности железы и близко расположенных органов образуются язвочки, свищи, появляются эрозии местного характера, кистозные проявления. На почве перенесённой приступов заболевания развиваются нарушения нервной системы. У больных часто после алкогольной интоксикации на этом фоне происходит острый психоз.
После нескольких приступов острого панкреатита заболевание часто переходит в хроническую форму.
Хронический панкреатит
Форма заболевания прогрессирующая, с элементами склеротического воспаления, протекающая более полугода, считается хроническим панкреатитом. Течение болезни обнаруживает затяжной характер, постепенно развивается патология. Различают три формы развития:
- Лёгкая – когда протоки остаются без изменения, незначительное увеличение органа, небольшое изменение структуры.
- Умеренная – наличие кист менее 10 мм, неравномерность протока железы, инфильтрация (проникание веществ в орган на одну треть), неровные края и контуры, уплотнение стенок.
- Тяжёлая – наличие кист более 10 мм, неравномерно расширенный проток, полное изменение структуры и увеличение железы.
Процессы при хроническом панкреатите
В поджелудочной происходит застой секрета, так как протоки на выходе сужены, трипсин и другие ферменты активизируются внутри железы. Опасность хронического панкреатита в том, что происходит замещение основной ткани – паренхимы – на соединительную ткань, которая не способна к репродукции. Как следствие – экзокринная (недостаток ферментов) и эндокринная (дефицит инсулина) недостаточность.
Выработка нужных ферментов в должном количестве уменьшается. Вещества неспособны поступать в кишечник для переваривания пищи из-за изменений протоков.
Кишечник человека
Производство инсулина, необходимого для нормализации обмена веществ (метаболизма) – важная функция, но при нарушениях выработка гормона уменьшается или прекращается окончательно. Происходит самоуничтожение и развивается панкреонекроз. Ткани, клетки железы постепенно отмирают. Патологические изменения создают опасность разрушительного действия на прочие участки организма.
Опасные осложнения:
- механическая желтуха (при увеличении передней части поджелудочной);
- стеноз двенадцатиперстной кишки (сужение);
- гнойные явления – образование абсцессов органа и близко лежащих тканей или органов;
- воспаление стенок брюшины (перитонит);
- заражение крови (сепсис);
- кровотечение;
- холестаз (изменения оттока жёлчи);
- тромбоз вен селезёнки;
- сахарный диабет всех типов, включая тип 1;
- образование гематом, кист до 10 мм и более;
- рост опухолей;
- гиповолемический шок (потеря объёма крови, циркулирующей в сосудах, причём крайне быстрая);
- почечная недостаточность острой формы.
На общем фоне болезни развиваются кровоточивость дёсен, сыпь на коже, ломкость ногтей.
Изменения в ЖКТ
Нарастают нарушения в ЖКТ в виде расстройства кишечника, запоров, диареи, метеоризма, вздутия. По причине диареи наступает обезвоживание. Прогрессирующее воспаление провоцирует образования на стенках пищевода и желудка в виде многочисленных эрозийных бляшек.
Присутствует дискомфорт в области желудка, кишечника во время приёма нежелательных продуктов (солёной, жареной, жирной пищи), возникают колики. В тяжёлых случаях – непроходимость кишечника.
Нарушения в сердечно-сосудистой системе
В сердечной системе и сосудах присутствуют нарушения работы этих органов. Отмечается тахикардия (усиленное сердцебиение), кардиопатия (увеличение размеров сердца, сердечная недостаточность, нестабильный ритм сердца), снижается давление.
Сосуды сужаются, кислород не поступает в нужном количестве в органы, происходят спазмы сосудов. Ухудшается свёртываемость крови, возникают неожиданные носовые кровотечения.
Результаты нарушений дыхательной системы
Органы дыхания также подвержены нарушениям. Скапливается жидкость в плевре. Возможен отёк лёгких.
При простудах появляется большой риск быстрого развития пневмонии. Страдает дыхательная система, даже гортань.
Развитие онкологии
Страшный диагноз – рак поджелудочной железы – это последствия хронического панкреатита. Необходима резекция части поражённого участка либо удаление целиком. При удалении поражённого органа для нормальной функциональной деятельности организма потребуется пожизненно принимать препараты:
- заменяющие ферменты;
- липотропные (аминокислоты, участвующие в липидном и холестериновом обменах);
- инсулин (для нормализации уровня сахара в крови).
Панкреатит считается трудно поддающимся лечению, но, если принять меры вовремя, обнаружатся шансы приостановить разрушение. Соблюдение простых правил, постоянный приём препаратов и внимательное отношение к организму сократят последствия панкреатита, сберегут здоровье и жизнь.
Источник