Болезнь острый панкреатит здоровье инфо
В большинстве случаев больных с панкреатитом госпитализируют. При легком остром панкреатите следует воздержаться от еды и питья, поскольку это стимулирует поджелудочную железу, а она в ответ вырабатывает большее количество ферментов. Жидкости и питательные вещества вводят внутривенно. Через нос в желудок проводят зонд, чтобы удалять жидкость и воздух, особенно если тошнота и рвота сохраняются.
Пациент с тяжелым острым панкреатитом, как правило, поступает в палату интенсивной терапии, где контролируют жизненные функции (пульс, артериальное давление и частоту дыхания). Измеряют количество выделенной мочи. Берут пробы крови, чтобы определить содержание различных ее компонентов, включая гематокрит, уровень глюкозы, электролитов, количество лейкоцитов и активность ферментов крови.
Питание осуществляют внутривенно по крайней мере 2 недели, иногда до 6 недель. Через нос вводят зонд в желудок, чтобы сохранять его пустым и часто давать антациды – это предотвращает образование эрозий и язв.
Объем крови поддерживают за счет внутривенного введения жидкостей, а функции сердца постоянно контролируют. Для повышения содержания кислорода в крови его дают через маску или носовые катетеры; если эта терапия неэффективна, используют искусственную вентиляцию легких. Сильную боль обычно снимают промедолом.
В первые несколько дней развития тяжелого острого панкреатита может встать вопрос об операции. Она бывает необходима при панкреатите, который является следствием травмы; в некоторых случаях хирургическое вмешательство помогает уточнить сомнительный диагноз. Иногда, если через неделю болезни состояние человека ухудшается, операцию делают, чтобы удалить инфицированную и разрушенную панкреатическую ткань.
Развитие инфекции в воспаленной поджелудочной железе представляет реальную опасность, особенно на исходе первой недели болезни. Врач подозревает инфекцию, если ухудшается состояние человека, повышается температура тела и увеличивается количество лейкоцитов после того, как другие симптомы начинают стихать. Диагноз основывают на результатах посевов крови и компьютерной томографии (КТ). Врач может получить инфицированный материал из поджелудочной железы, вводя в нее иглу через кожу. Инфекционное осложнение лечат с помощью антибиотиков и оперативным путем.
Иногда в поджелудочной железе формируется псевдокиста, заполненная панкреатическими ферментами, жидкостью и разрушенной тканью; она способна увеличиваться подобно воздушному шару. Если псевдокиста становится большой и вызывает боль или другие симптомы, врач дренирует ее. Эту процедуру проводят экстренно, если псевдокиста быстро увеличивается, инфицируется, кровоточит или близка к разрыву. В зависимости от расположения псевдокисту опорожняют, вводя катетер через кожу и дренируя в течение нескольких недель, или выполняют хирургическую операцию.
Когда острый панкреатит вызван желчными камнями, характер лечения зависит от состояния больного. Если панкреатит легкий, удаление желчного пузыря обычно откладывают до тех пор, пока не стихнут симптомы. Тяжелый панкреатит, вызванный желчными камнями, лечат эндоскопически или оперативно. Хирургическое вмешательство заключается в удалении желчного пузыря и санации (очистке) протоков. Пожилым людям с другими сопутствующими заболеваниями, например болезнью сердца, сначала обычно проводят эндоскопию. Если этот метод лечения неэффективен, требуется операция.
Источник
Острый панкреатит – распространенное заболевание органов брюшной полости, требующее немедленного оказания медицинской помощи. Под влиянием собственных ферментов железы происходит переваривание его клеток, что и провоцирует возникновение сильной, нестерпимой боли, которая не снимается медикаментозными препаратами.

Острый панкреатит – распространенное заболевание органов брюшной полости, требующее немедленного оказания медицинской помощи.
Что такое острый панкреатит
Панкреатит в острой форме – воспаление поджелудочной железы, сопровождающееся стремительным ухудшение самочувствия пациента. И только изредка заболевание проходит без боли, чаще всего при незначительном повреждении клеток.
Воспалительный процесс сопровождается усиленным выделением ферментов. В результате отека и резкого уменьшения просвета выводящего протока поджелудочной железы они накапливаются в органе и начинаются проявлять агрессию в отношении к собственным клеткам. Это основное звено, приводящее к дальнейшему их отмиранию с последующей атрофией и некрозом поджелудочной железы.
По международной классификации болезней панкреатит в острой форме (К 85) относится к заболеваниям желчного пузыря, желчевыводящих путей и поджелудочной железы.
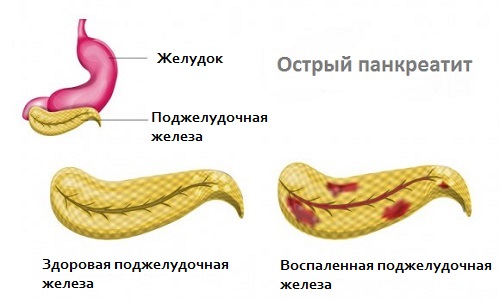
При остром панкреатите воспалительный процесс сопровождается усиленным выделением ферментов.
Приступ
Приступ панкреатита развивается внезапно. Приводит не только к ухудшению самочувствия пациента, но и к угрозе его жизни. Сопровождается резкими, опоясывающими болями в области желудка, появляются тошнота с рвотой. Острое воспаление поджелудочной железы требует немедленного оказания медицинской помощи.
Как отличить хронический панкреатит от острого
Острое воспаление органа характеризуется некротическими изменениями в тканях, при хроническом течении заболевания на первый план выходят дистрофические процессы, которые отличаются более медленным течением.
Приступ панкреатита – неотложное состояние, при котором пациенты практически в 100% случаев попадают в больницу. Если заболевание переходит в хронический процесс, периоды обострения чередуются с ремиссией. При этом признаки имеют размытый, нечеткий характер. Разница между панкреатитом в острой форме и хроническим – у второго слабее выражена клиническая симптоматика.
Разница между панкреатитом в острой форме и хроническим – у второго слабее выражена клиническая симптоматика.
Классификация
Различают следующие фазы течения заболевания (согласно международной классификации, принятой в Атланте в 1992 году):
- Легкая форма.
- Тяжелая форма;
- стерильный некроз;
- инфицированный некроз;
- панкреатический абсцесс;
- острая ложная киста.
Патанатомия предполагает другие стадии панкреатита:
- катаральная;
- геморрагическая;
- гнойная или осложненная.

Международная классификация острого панкреатита.
В зависимости от распространения некротических явлений в тканях поджелудочной железы при остром воспалении различают:
- локальное поражение тканей;
- субтотальное;
- тотальное.
Причины
Главная причина воспаления поджелудочной железы – усиленная выработка ферментов органа с их преждевременной активацией. Это приводит к тому, что ткани начинают самоперевариваться, что и обуславливает клиническую симптоматику заболевания.
Факторы риска развития острого состояния:
- Продолжительное злоупотребление крепкими и слабоалкогольными напитками. По этой причине заболевание чаще всего развивается у мужчин.
- Патологии желчного пузыря, желчнокаменная болезнь, дискинезия желчевыводящих протоков, гастрит, дуоденит и другие заболевания.
- Травматическое повреждение органов брюшной полости;
- Неполноценное, несбалансированное питание, включающее большое количество жирных, острых, соленых, копченых блюд. Неблагоприятное влияние на состояние поджелудочной железы оказывают полуфабрикаты, колбасы, соусы, кетчупы, фастфуд, использование ароматизаторов, подсластителей и других вредных добавок при приготовлении пищи.
- Голодание с целью похудения, что приводит к нарушению выработки пищеварительных ферментов.
- Длительное использование некоторых медикаментозных средств, оказывающих неблагоприятное влияние на функционирование органа (Тетрациклин, Метронидазол и др.).
- Патологии щитовидных желез, сопровождающиеся изменением нормального уровня кальция в крови.
- Нарушение гормонального баланса в связи с беременностью, климаксом, использование оральных контрацептивов (у женщин).
- Инфекционные заболевания, при которых возбудитель распространяется по организму человека (микоплазмоз, гепатит и др.).
- Повреждение поджелудочной железы вследствие проведения инструментальных методов обследования при эндоскопической ретроградной холангиопанкреатографии.
- Наследственная предрасположенность.
Повышается риск развития панкреатита и после удаления желчного пузыря, т. к. увеличивается нагрузка на поджелудочную железу.
Симптомы
Главным признаком панкреатита в острой форме является болевой синдром. Локализуется в области желудка, отдает в левое подреберье, под лопатку. Иногда имеет опоясывающей характер. У пациентов появляются жалобы на ухудшение состояния в положении лежа. Развивается тошнота и рвота, вздутие живота, диарея.
В результате гнойно-септических процессов возникают проявления интоксикации – повышение температуры тела, желтушность склер и кожных покровов, синюшные пятна в области лица и на теле.
Диагностика
Формулировка диагноза проводится на основании осмотра и обследования пациента. Важным методом диагностики является проведение УЗИ органов брюшной полости для определения состояния главного панкреатического протока и наличие признаков воспалительного процесса.
В обязательном порядке человек должен сдать общий и биохимический анализы крови и мочи. Это необходимо для определения СОЭ, лейкоцитов, активности панкреатических ферментов.
Важным методом диагностики острого панкреатита является проведение УЗИ органов брюшной полости для определения состояния главного панкреатического протока.
Дифференциальный диагноз проводится с острым аппендицитом и холециститом, прободной язвой желудка, непроходимостью кишечника и др.
Сколько длится острая стадия
Средняя продолжительность приступа панкреатита составляет от нескольких минут до 5-8 суток. Это зависит от индивидуальных особенностей организма человека и наличия сопутствующих хронических заболеваний. Важную роль играет форма воспаления поджелудочной железы и ее стадия.
Лечение
Лечение панкреатита в острой форме осуществляется только в условиях стационара. С помощью дополнительных методов исследования производится оценка тяжести состояния больного и разрабатывается индивидуальная медикаментозная схема, способствующая его скорейшему выздоровлению.
В терапии заболевания применяют анальгетики, спазмолитические, мочегонные, противорвотные, антибактериальные препараты. Для внутривенного вливания используют раствор глюкозы с инсулином. При необходимости врачу-терапевту приходится направлять пациента на операцию.
Какие возможны осложнения после операции при остром панкреатите?
Диета
Важную роль в быстром выздоровлении больного играет диета. В первые 2-4 дня после приступа человек должен голодать. Это позволит предотвратить дополнительную выработку пищеварительных ферментов поджелудочной железой. Разрешено пить только негазированную минеральную воду: «Боржоми», «Ессентуки №4», отвар шиповника и слабый чай.

Для эффективного лечения острого панкреатита стоит придерживаться лечебной диеты, прописанной доктором.
В дальнейшем пациент должен придерживаться диеты №5, подразумевающей использование полужидкой и щадящей пищи. Следует исключить жирные, острые, жареные и копченые блюда, которые стимулируют активность органов пищеварительной системы.
Осложнения
Панкреатит в острой форме приводит к вовлечению в патологический процесс близлежащих органов. Таким образом поражается печень, желудок, 12-ти перстная кишка, кишечник, кишка прямая и др.
Развиваются билиарная гипертензия, абсцессы и флегмоны в полости брюшины, свищи, ферментативный плеврит, перитонит и др. В результате массового некроза тканей поджелудочной железы не исключено возникновение сепсиса, шока или внутрисосудистого свертывания крови. В дальнейшем состояние больного усугубляется сердечно-сосудистой, почечной или печеночной недостаточностью.
Чем опасен
В результате воспалительного процесса в поджелудочной железе, сопровождающегося агрессивным влиянием на клетки органа пищеварительных ферментов, происходит некроз и расплавление панкреатоцитов.
Потенциальные проблемы после приступа панкреатита заключаются в том, что нарушается нормальное функционирование отдельной части или всего органа. Клетки замещаются соединительной тканью. Возникает ферментативная недостаточность, уменьшается синтез инсулина, приводящий к развитию сахарного диабета.
Из-за ухудшения всех видов обменных процессов возможно функциональное нарушение центральной нервной системы.
Прогноз жизни
Прогноз жизни после приступа панкреатита в острой форме зависит от того, как быстро пациенту была оказана неотложная медицинская помощь. Важную роль играют и следующие факторы:
- тяжесть заболевания;
- степень поражения поджелудочной железы, размеры очагов некроза и массивность панкреонекроза;
- наличие осложнений;
- возраст пациента;
- наличие сопутствующих хронических патологий.
Положительный прогноз более вероятен, если пациент после приступа будет вести здоровый образ жизни, следовать рекомендациям врача касательно медикаментозного лечения. Соблюдать диету и не употреблять запрещенные блюда. Откажется от вредных привычек: перестанет употреблять алкоголь и бросит курить.
Вопрос здоровья. Острый панкреатит. 21.07.2014
Острый панкреатит симптомы
Лечение острого панкреатита – хирург Александр Григоренко. Здоровый интерес. Выпуск 312
Полное восстановление после приступа панкреатита возможно только при отсутствии очагов некроза. В других случаях функционирование органа будет нарушено.
Можно ли умереть от острого панкреатита
Статистика по России свидетельствует о том, что частота панкреатита в острой форме составляет 36-40 случаев на 100000 населения. В 15-25% всех зарегистрированных эпизодов заболевание характеризуется тяжелым поражением тканей органа с возникновением очагов некроза и дальнейшим развитием осложнений. Летальный исход при панкреонекрозе – распространенное последствие. Вероятность наступления смерти составляет 15-90%.
Источник
- Появление симптомов
- Лечение
- Причины
- Диета
- Осложненный
- Диагноз
- Мировоззрение
Острый панкреатит-это воспаление поджелудочной железы. Она болезненна, быстро развивается, и в некоторых случаях может быть фатальным.
В некоторых случаях если не лечить, то суровый, острый панкреатит может вызвать потенциально фатальные осложнения. Смертность колеблется от менее 5% до более чем 30 процентов, в зависимости от того, насколько серьезно заболевание и если он достиг других органов за пределы поджелудочной железы.
Острый панкреатит по оценкам, затрагивает между 4,5 и 35 на каждые 100 000 человек в год. Однако эта цифра не может включать в себя многие легкие случаи, которые разрешаются без медицинской оценки или лечения. Каждый год, есть 275,000 госпитализаций по поводу острого панкреатита в США.
Поджелудочная железа- расположена за желудком в верхней части живота. Она производит пищеварительные ферменты и гормоны, которые регулируют то, как организм перерабатывает глюкозу, например, инсулин.
Наиболее частой причиной панкреатита являются камни в желчном пузыре, но злоупотребление спиртными напитками-это связано с развитием заболеваемости. Алкоголь является причиной данного заболевания теперь около 30 процентов случаев.
Острый панкреатит начинается внезапно, но хронический панкреатит — это повторяющийся или постоянный. Эта статья будет посвящена острому панкреатиту.
Быстрые факты об остром панкреатите. Вот некоторые ключевые моменты острого панкреатита. Подробнее в главной статье.
- Панкреатит делится на острый и хронический.
- Поджелудочная железа выполняет множество задач, включая производство пищеварительных ферментов.
- Симптомы включают боль в центре верхней части живота, рвота, понос.
- Наиболее распространенными причинами острого панкреатита являются желчные камни и злоупотребление алкоголем.
Появление симптомов
Резкая и внезапная боль в животе может быть признаком панкреатита.
Как правило, пациент будет испытывать внезапные боли в центре верхней части живота, ниже грудины.
Редко, боль сначала ощущается в нижней части живота. Она будет постепенно становиться более интенсивной, пока не будет постоянно болеть.
Боль может еще больше обостриться и стать тяжелой. Она также распространяется в спину примерно в половине случаев. Употребление пищи может усугубить боль.
Панкреатит, вызванный желчными камнями, развивается очень быстро. Когда это вызвано алкоголем, симптомы развиваются медленнее, в течение нескольких дней.
Склонять вперед или принимать фетальное положение (завивая вверх) может помочь немного унять боль.
Могут также присутствовать следующие симптомы:
- рвота
- тошнота
- диарея
- потеря аппетита
- быстрый пульс
- боль при кашле, энергичных движениях и глубоком дыхании
- нежность при касании живота
- жар и температуру не менее 100.4 °F (от 38 °С)
- желтуха, когда кожа и белки глаз принимают желтоватый оттенок
- боль не может быть снята даже с сильными обезболивающими
- кровяное давление может падать или расти.
Лечение
Лечение острого панкреатита будет зависеть от того, является ли он легким или серьезным. В легких случаях риск развития осложнений невелик. В серьезных случаях риск является значительным.
Лечение легкого острого панкреатита
Лечение направлено на поддержание функции организма и облегчение симптомов во время восстановления поджелудочной железы.
Это будет включать:
- Обезболивающие: мягкий острый панкреатит может быть умеренно или сильно болезненным.
- Применение назогастральных трубок: трубки могут удалить избыток жидкости и воздуха в качестве лечения тошноты и рвоты.
- Отдых кишечника: ЖКТ нужно дать отдых на несколько дней, чтобы человек не принимал пищу или питье через рот, пока их состояние не улучшится.
- Предотвращение обезвоживания: обезвоживание часто сопровождает панкреатит, и это может привести к ухудшению симптомов и осложнениям. Жидкость часто предоставляется внутривенно в течение первых 24-48 часов.
Госпитализация занимает обычно- 5 до 7 дней.
Лечение тяжелого острого панкреатита
При тяжелом остром панкреатите, обычно случается некоторая смерть ткани, или некроз. Это увеличивает риск сепсиса, тяжелой бактериальной инфекцией, которая может повлиять на весь организм. Сепсис может привести к повреждению или отказу нескольких органов.
Тяжелый острый панкреатит может также вызвать гиповолемический шок. Сильная потеря крови и жидкости может оставить сердце неспособным накачать достаточно крови к телу. Части тела могут быстро лишаться кислорода. Это опасная для жизни ситуация.
Лечение этого вида панкреатита включает:
- Лечение в отделении интенсивной терапии (ОИТ): инъекции антибиотиков, чтобы остановить любую инфекцию из развивающейся в мертвой ткани.
- Внутривенные жидкости: помогут поддержать увлажненность и предотвратить гиповолемический шок.
- Помощь в дыхании : вентиляционное оборудование поможет пациенту дышать.
- Кормление трубы: обеспечивает питание в случае необходимости. В этом случае раннее кормление улучшает исходы.
- Хирургия: в некоторых случаях омертвевшие ткани, возможно, должны быть удалены хирургическим путем.
Пациент будет находиться в реанимации до тех пор, пока ему больше не будет угрожать отказ органов, гиповолемический шок и сепсис.
Лечение желчных камней
Если камни в желчном пузыре вызвали острый панкреатит, пациент может пройти операцию или эндоскопическую ретроградную холангиопанкреатографию (ERCP) после улучшения их состояния.
После того, как желчные камни будут удалены, пациенту может быть рекомендовано соблюдать особую диету для снижения кровяного холестерина, потому что избыток холестерина способствует росту камней в желчном пузыре.
Американская Гастроэнтерологическая Ассоциация рекомендует хирургическое вмешательство для удаления желчного пузыря любого пациента, у которого развивается панкреатит из желчных камней.
Лечение злоупотребления алкоголем
Если врачи определяют, что злоупотребление алкоголем было основной причиной острого панкреатита, пациенту может быть предложена программа лечения от злоупотребления алкоголем.
Причины
Желчные камни, инфекции и злоупотребление алкоголем являются распространенными причинами острого панкреатита.
Злоупотребление алкоголем
Острый панкреатит встречается относительно редко, но может быть серьезным.
У людей, которые употребляют алкоголь в течение многих лет, может развиться панкреатит. Более высокое потребление, по-видимому, связано с более высоким шансом хронического панкреатита.
Трипсин пищеварительный энзим произведенный в панкреасе в неактивной форме.
Злоупотребление спирта может причинить трипсин стать активным когда оно все еще внутри панкреаса, но ученые не уверены в причине.
Исследователи полагают, что молекулы этанола влияют на клетки поджелудочной железы, вызывая их для активации трипсина преждевременно.
Желчнокаменная болезнь
Желчные камни-небольшие галечные образования, которые развиваются в желчном пузыре, часто, если в желчи слишком много холестерина.
Иногда желчные камни могут застревать, когда они выходят из желчных протоков и попадают в кишечник.
Если острый панкреатит связан с желчными камнями, удаление желчного пузыря обычно рекомендуется до того, как пациент покинет больницу.
Инфекции
Бактериальные инфекции, тоже могут привести к развитию острого панкреатита. Включают в себя-Сальмонеллез, типа пищевое отравление , вызванное бактерией Сальмонеллы, или болезнь легионеров, инфекция, вызванная бактериями Легионеллы pneumophila обнаружены в сантехнике, душевых лейках, и резервуарах для запаса воды.
Острый панкреатит может также быть вызвана некоторыми вирусами, такими как гепатит В, эпидемический паротит, вирус коксаки, ЦМВ и вирусу ветряной оспы.
Другие возможные причины:
- некоторые аутоиммунные условия, такие как волчанка или синдром Шегрена;
- генетические мутации, которые делают некоторых людей более восприимчивыми
- травма поджелудочной железы
- высокий уровень триглицеридов в крови
- высокий уровень кальция в крови
Более 10 процентов всех случаев острого панкреатита называют идиопатическим, то есть без очевидной причины.
Диета
Для большинства людей с острым панкреатитом, не существует ограничения в питании, но человек может быть не в состоянии съесть что-либо в течение нескольких дней, или им возможно, придется избегать твердой пищи.
В больнице некоторым людям может понадобиться трубка для кормления.
Когда человек начинает есть снова, ему, вероятно, будет рекомендовано следовать здоровой, с низким содержанием жира диете, и съедать небольшими порциями и чаще.
Важно пить много жидкости, но ограничить кофеин и избежать алкоголя.
Осложненный панкреатит
Панкреатит может привести к потенциально смертельным осложнениям.
К ним относятся:
- закупорка желчного или панкреатического протока
- утечка из протока поджелудочной железы
- pseudocysts, с риском повреждения, кровотечения, или инфекции
- повреждение поджелудочной железы
- плевральный выпот
- тромбоз селезеночных вен
Может произойти сердечная, легочная и почечная недостаточность. В тяжелых случаях-полиорганной недостаточности может случиться примерно через 48 часов после появления симптомов. Без лечения они могут привести к смерти. Важно как можно скорее обратиться за лечением, если у кого-то есть признаки острого панкреатита.
Диагноз
Врач спросит пациента о симптомах и осмотрит его брюшную полость. Если определенные участки живота являются чувствительными при прикосновении, это может указывать на острый панкреатит.
Анализы
Уровни амилазы и липазы могут быть высоки в ранних стадиях панкреатита.
Если уровень амилазы и липазы в крови выше нормы, пациент, скорее всего, будет отправлен в больницу. Панкреас производит повышенные уровни обоих химикатов во время острого панкреатита.
Однако анализы крови могут быть не точными, если они не получены в первый или второй день болезни. Это потому что уровни липазы и амилазы самые высокие в пределах первых немногих часов и возвращаются к нормальному уровню после немного дней.
Дальнейшее тестирование в больнице
Чтобы определить риск осложнений, врач захочет установить, насколько воспалена поджелудочная железа; могут быть проведены следующие тесты:
- ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография) сканирования: эндоскоп (тонкая гибкая трубка с камерой на конце) вводится в пищеварительную систему. ERCP может помочь определить точное расположение желчного камня.
- Ультразвуковое сканирование: высокочастотные звуковые волны создают изображение на мониторе поджелудочной железы, желчного пузыря, и их окружение.
- СЕСТ (контрастным усилением компьютерная томография) сканирования: они используются, чтобы сфотографировать с разных сторон, чтобы произвести 3-D изображение. СЕСТ сканирование может помочь определить воспаление поджелудочной железы, сбор жидкости, и любые изменения плотности железы.
- Рентген грудной клетки: врач может направить на рентген грудной клетки, чтобы проверить на местах разрушенных легких тканей или скопление жидкости в грудной полости.
ВЫ МОЖЕТЕ ЗАДАТЬ ВОПРОС ВРАЧУ БЕСПЛАТНО ПО ЭТОЙ ФОРМЕ
Заключение
Острый панкреатит обычно проходит через несколько дней лечения, хотя некоторым людям, возможно, потребуется остаться в больнице на некоторое время, в зависимости от причины и степени заболевания.
Источник


