Блюда при сахарном диабете и панкреатите
Лечебная диета при панкреатите и сахарном диабете имеет много общего, так как эти патологические процессы провоцируются одними и теми же факторами. У 30% пациентов с воспаленной поджелудочной железой со временем диагностируется развитие инсулиновой болезни, что значительно ухудшает и так ослабленное здоровье человека.
При таком сочетании болезней врачи настаивают не только на обстоятельной медикаментозной терапии, а и рекомендуют тщательно соблюдать правильное питание, что позволяет существенно уменьшить интенсивность протекания недугов.
Взаимосвязь двух заболеваний
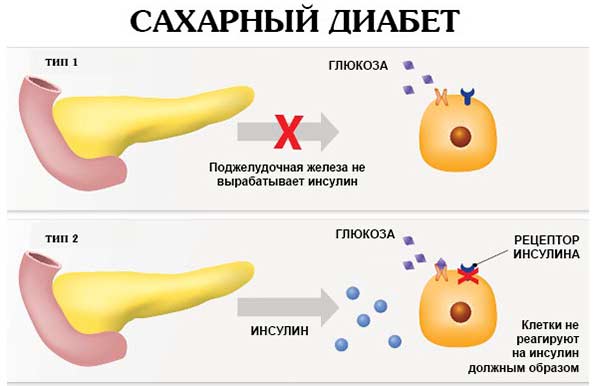
Поджелудочная железа в человеческом организме выполняет важную функцию – на ней лежит ответственность не только за корректное протекание обменных процессов всех видов, а и контроль над синтезом инсулина и глюкагона, принимающих активное участие в обмене углеводов. Однако в случае развития панкреатита очень часто происходит и повышение глюкозы в кровяной жидкости.
Воспаленная железа уже не способна в полной мере вырабатывать нужные гормоны, в итоге наблюдается их недостаток. Особенно опасен дефицит инсулина, который является проводником глюкозы, получаемой в результате расщепления углеводов.
Глюкозное вещество крайне важно для многих органов и систем организма, в которые оно поступает благодаря инсулину. В случае его понижения уровень сахара в крови начинает стремительно подниматься, что в медицине определяется, как гипергликемия, которая и способствует развитию сахарной патологии.
Как видим, две этих патологии тесно взаимосвязаны, подобное их сочетание специалисты называют панкреатогенным диабетом, при котором одновременно страдает эндокринная и экзокринная функциональность организма.
Цель и принципы диеты при панкреатическом диабете

Специальное питание при панкреатите и сахарном диабете позволяет предупредить резкое увеличение глюкозного показателя в крови и повышение массы тела пациента.
Его основная цель – предоставить поджелудочной железе максимальный покой, тем самым предупреждая избыточную нагрузку на нее. Для этого необходимо, чтобы потребляемая пища была щадящей (отварная, паровая или протертая), что помогает избежать чрезмерной активности поджелудочных ферментов.
Лечебный рацион питания при панкреатогенной патологии, помимо удерживания глюкозного показателя на корректном уровне, помогает:
- Восстановить нормальную кислотность в кишечнике.
- Вывести избыточное скопление ферментов пищеварения из больной железы.
- Убрать скопления токсических веществ из организма.
Грамотно подобранная диета при панкреатите и сахарном диабете способствует восстановлению нормальной работоспособности ПЖ. Для этого необходимо:
- Обязательно соблюдать условия сбалансированного питания, тщательно рассчитав суточную потребность белков, углеводов и жиров.
- Допустимый объем калорий для женщин составляет 2000, а для мужчин – 2500 в сутки. Точная цифра устанавливается в зависимости от массы тела человека, характера трудовой деятельность и соблюдения физических нагрузок.
- Питаться нужно часто, не меньше 4 раз в день.
- Категорически избегать продуктов из запрещенной категории.
- При приготовлении еды приоритет отдавать паровой обработке блюд либо традиционной варке. При стойкой ремиссии допустимо запекание и тушение.
Однако оптимальный вариант лечебного питания все же разрабатывается лечащим врачом, исходя из индивидуальных особенностей здоровья пациента. К примеру: для диабетиков с панкреатитом, занимающих активным спортом предпочтительнее углеводная диета, а вот беременным и кормящим мамам пользу принесут жиры.
Совмещение двух диет

При диабетическом панкреатите специалисты рекомендуют сочетать два диетстола №5 и №9.
Диета №5 назначается при панкреатическом недуге, стол №9 при диабете первого и второго типа. При панкреатите в сочетании с диабетом перед лечащим врачом стоит задача правильно составить рацион питания с учетом индивидуального протекания обоих патологических процессов.
В ниже расположенной таблице приведены ключевые нюансы диет:
Диета №9 | Диета №5 |
| Предпочтение отдавать пище с малым индексом гликемии (показатель скорости пищевого продукта, при которой он способен повышать глюкозный уровень крови после своего применения). Например, высоким гликемическим индексом обладает сахар, низким – белки, медленные углеводы. | При воспалении ПЖ, особенно во время острого приступа нельзя: продукты с эфирными маслами, соленые, растительными кислотами и прочее, что способно дополнительно раздражать органы пищеварительной системы. |
| Еда должна быть малокалорийной (избегать жиров и углеводов), а присутствие белков повышается до дневной нормы. | Все употребляемые продукты должны быть обязательно термически обработаны, особенно это относится к фруктам, овощам (приобретают мягкость), а растительная клетчатка намного лучше переваривается. |
| Питаться часто – не менее 5-6 раз в сутки маленькими порциями. | Прием пищи в течение дня – не меньше 5-6 раз, порции – небольшие, обязательно соблюдать часовой промежуток. |
| Повышенное присутствие минералов и витаминов достигается за счет допустимой к употреблению овощной и фруктовой пищи. | Употреблять достаточно жидкости (2 литра чистой воды без газа). |
| Категорично исключается алкогольная продукция, соленая и копченая пища, консервы. | Запрещены продукты с высоким содержанием соли, различная консервация, острые, жареные и жирные блюда. Запрещено употреблять пищу со значительным присутствием жесткой клетчатки, что повышает активность перистальтики ЖКТ. |
| Варианты приготовления еды: отваривание, запекание, тушение и готовка на пару, жареные блюда под запретом. | Варианты тепловой обработки продуктов: тушение, отваривание, паровой способ, запекание (без золотистой корочки). Блюда должны обязательно перетираться в пюре, либо продукты нарезаются мелкими кусочками. |
Если не соблюдать эти правила, риск развития серьезных осложнений возрастает в несколько раз:
- Гипогликемия или гипергликемия способна привести к потере сознания, что опасно диабетической комой.
- Развитие почечной, сердечной патологии, а также значительное понижение зрения, вплоть до полной слепоты и нарушение работы головного мозга.
- Разъедание панкреатической железы ее собственными ферментами приводит к панкреонекрозу.
- Частые панкреатические рецидивы вызывают яркое проявление болезненной симптоматики: рвоты, интенсивных болей, газообразования, нарушение функций ЖКТ.
Диета при остром воспалении железы с диабетом
Что можно есть при остром панкреатите и сахарном диабете? Острый воспалительный процесс железы зачастую является следствием несоблюдения правильного питания. В первые сутки приступа показано полное голодание, которое по клиническим показаниям может быть продлено до трех-четырех дней. После этого назначается максимально щадящий режим питания:
- Запрет на острую, сладкую и раздражающую пищу до полного исчезновения болезненных проявлений.
- Питаться нужно маленькими порциями.
- Предпочтение отдавать белковой еде.
Твердые продукты строго воспрещены первые 2-3 дня, но в это время показаны:
- Постные бульоны.
- Вегетарианские супчики.
- Кисель из геркулеса.
- Компот из сушеных фруктов.
В последующие дни рацион немного расширяется, разрешаются жиденькие кашки на воде (овсянка, гречка, рис, манка).
Со второй недели устойчивого улучшения состояния вводятся каши, приготовленные на молоке, разбавленного пополам с водой, но в чистом виде молочный продукт противопоказано употреблять.
При данной форме недуга диетический стол должен соблюдаться как минимум 6 месяцев со дня приступа.
Однако зачастую наблюдается совершенно другая картина: уже с четвертого месяца, почувствовав облегчение, больной забывает о врачебных наставлениях и начинает пить алкоголь и кушать жареные блюда, что и приводит к очередному обострению патологии.
Запрещены к употреблению отдельные овощи и фрукты, для которых характерно длительное их усвоение либо они содержат вещества, способные нанести существенный вред железе. На протяжении двух месяцев после острого рецидива нельзя:
- Лук.
- Бобовые.
- Чеснок.
- Томаты.
- Щавель.
- Грибы.
- Хрен.
- Редис.
- Цитрусы.
- Кислые фрукты.
При остром панкреатическом диабете запрещено употреблять белокочанную капусту в любом ее виде. Данный овощ может спровоцировать вздутие живота и усиленную выработку ферментов поджелудочной. Лучше предпочесть другие виды капусты, например, цветную или брокколи, богатые на микроэлементы и различные витамины, при этом не вызывающие проблем с пищеварением.
Свежие фрукты разрешаются только спустя месяц после острого рецидива.
Суточная калорийность не должна быть больше 1800-2000 ккал. Важно соблюдать и тепловой режим блюд, как при их готовке, так и при употреблении. Минимальный температурный показатель при приготовлении диетической еды не должен превышать 50 градусов.
Готовые блюда можно есть только в теплом состоянии. Это обусловливается тем, что горячая еда раздражает слизистую ПЖ, поэтому может вызвать новый рецидив, а для переработки холодной пищи требуется больше энергии.
Питаться нужно дробно с перерывом в 2-3 часа. На протяжении дня должно быть три обстоятельных приема еды, между ними 2-3 легких перекуса.
Питание при хроническом панкреатите с присутствием диабета
Первостепенной задачей лечебного рациона при панкреатической патологии хронической формы и наличии параллельного СД является предотвращение последующего рецидива.
Основные требования при данном анамнезе точно такие же, как и при остром воспалительном процессе железы:
- Кушать дробно.
- Исключить вредные продукты.
- Избегать алкогольных напитков.
- Убрать продукты с быстрыми углеводами.
Основное отличие диетического рациона при остром и хроническом воспалении в том, что в меню вводятся свежие фрукты и овощи, но с обязательным мониторингом их суточного количества. Помимо этого допустимо повышение и показателя калорийности (до 2500 ккал в сутки).
Разрешается употребление молочной продукции, но не больше 1 стакана в сутки: ряженка, кефир, сметана, молоко с низким % жирности. В каши можно добавлять сметану и масло (не больше 10 г в сутки), а из сладостей позволяется полакомиться медом (2 ч.л. в день).
Из напитков можно принимать:
- Некрепкий чай.
- Компот из сухофруктов.
- Морс из ягод.
- Домашний кисель (не магазинный).
- Напиток шиповника.
- Минеральная вода без газа.
- Травяные отвары.
- Какао с добавлением молока.
Нельзя пить свежеотжатые соки домашнего приготовления, их обязательно разводят водой 1:2.
Запрещенные продукты и ограничения

При панкреатите с диабетом необходимо полностью избегать:
- Сдобную выпечку.
- Мучные изделия.
- Кофе.
- Грибов.
- Фастфудов.
- Спиртное.
- Концентрированный чай.
- Копчености.
- Полуфабрикаты.
- Кондитерская продукция.
- Жгучие и кислые соусы.
- Сладкие сиропы.
- Кукурузу.
- Кислых фруктов и ягод.
- Сгущенное молоко.
- Йогурты с фруктово-ягодным наполнителем и сахаром.
- Мюсли и хлопья быстрого завтрака.
- Консервы (мясные и рыбные).
- Подслащенные газированные напитки.
- Жирные и наваристые навары.
- Мясо и рыба жирных сортов.
Необходимо снизить потребление продукции, перегруженной углеводами, а в случае высокого риска развития диабета перейти на сахарозаменители — стевия, сахарин, сорбит и ксилит. Так же не стоит налегать на фруктозу и продукты с пометкой «для диабетиков», предварительно не изучив их состав.
Аккуратно относитесь к сладким овощам, ягодам и фруктам (тыква, морковь, свекла, клубника, виноград и пр.) – их содержание в рационе должно быть ограничено.
Меню на один день при разных стадиях болезни

Приблизительное меню при панкреатите и сахарном диабете:
Режим питания | Острая стадия | Хроническая стадия |
| Завтрак | Паровой омлет (из 2-х яиц), овсяная каша на воде (150 г) со слив.маслом (10 г) | Каша геркулес на воде (150 г), банан (100 г), мед (1 ст.л.) |
| Второй завтрак | Небольшое печеное яблоко | Салат из свежих огурцов и томатов с оливковым маслом (200 г) |
| Обед | Котлетки из говяжьего и куриного фарша (150 г), каша гречневая (100 г) | Вареный картофель (150 г), отварное филе курицы (200 г), винегрет (100 г) |
| Полдник | Некрепкий отвар ромашки (1 стакан) с добавлением меда (2 ч.л.) | Зеленый чай (200 мл), желейные конфеты с заменителем сахара (70 г) |
| Ужин | Паровой хек (100 г), отварная молодая фасоль (200 г) | Салат из брокколи и морковки (150 г), паровая творожная запеканка (200 г) |
| Второй ужин | 2,5% жирности кефир с добавлением незначительного количества измельченной зелени укропа | |
| Общее присутствие калорий | 1170 | 2117 |
На примере предложенного однодневного меню можно разработать собственные вариации рациона либо попросить помощи в составлении у своего врача.
С каждым приемом пищи рекомендуется выпивать 200 мл. жидкости, а присутствие хлеба сократить до 50 гр.
Рецепты приготовления питательных и полезных блюд
Какие можно использовать рецепты при диабете и панкреатите? Стоит подчеркнуть если грамотно подойти к лечебному питанию, то стол будет не только полезным, но и разнообразным.
Предлагаем несколько вариантов рецептов блюд, которые можно приготовить для больного человека с диабетическим панкреатитом.
Винегрет
 Для приготовления винегрета взять в равных пропорциях:
Для приготовления винегрета взять в равных пропорциях:
- Картофель.
- Морковь.
- Свеклу.
- Растительное масло – по вкусу.
Все овощи отварить прямо в кожуре, что позволяет сохранить их витамины и другие полезные вещества. Когда овощи станут мягкими, остудить и очистить от кожуры. Нарезать мелкими кубиками, соединить. Добавить растительное масло, перемешать.
Паровой пудинг с мясной начинкой
 Чтобы приготовить это питательное блюдо, необходимо подготовить следующие ингредиенты:
Чтобы приготовить это питательное блюдо, необходимо подготовить следующие ингредиенты:
- Говядина или другое нежирное мясо – 150 г.
- Манная крупа – 10 г.
- Яйцо – 1 шт.
- Вода – 1/3 стакана.
- Оливковое масло – 0,5 ст.л.
Мясо отварить, а затем перекрутить через мясорубку. В указанный объем воды всыпать манку, полученную манную массу прибавить в подготовленное мясо. Затем вбить яйцо и все перемешать.
Чашу в мультиварке промазать маслом и переложить в нее готовый манно-мясной фарш. Пудинг готовят на пару до полной готовности.
Суфле из творога
 Это блюдо можно кушать во время ремиссии хронического панкреатита на фоне СД. Необходимы такие продукты:
Это блюдо можно кушать во время ремиссии хронического панкреатита на фоне СД. Необходимы такие продукты:
- Обезжиренный творог – 300 г.
- Яичные белки – 3 шт.
- Сладкие яблоки – 300 г.
- Изюм и курага – 50 г.
С яблок снять кожуру, удалить сердцевину и протереть на самой мелкой терке. Сухофрукты перебрать, промыть чистой водой, а затем залить кипятком на 10 минут. В творог добавить подготовленные яблоки, распаренный ягоды и взбитые в пышную пенку белки, перемешать.
Готовую массу выложить ровным слоем на противень, застеленный пергаментной бумагой, и выпекать при 180 градусах около 40 минут.
Напиток шиповника
Одну горсть сушеного шиповника залить 1 литром кипятка и также настоять 3 часа. Профильтровать принимать на протяжении дня.
Заключение
При панкреатогенном диабете человек должен внимательно относиться к своему питанию, с обязательным соблюдением рекомендаций специалистов. Не стоит пренебрегать врачебными предписаниями, такое отношение к своему здоровью только усугубить течение двух тяжелых болезней. Успех лечения возможен только при грамотно подобранной медикаментозной терапии и тщательном соблюдении диеты.
Загрузка…
Источник
Супы при панкреатите: рецепты овощного супа, супа-пюре, ухы
Панкреатитом называют острый и хронический воспалительный процесс в поджелудочной железе, причинами обострения могут быть интоксикация организма спиртными напитками, злоупотребление острыми и жирными блюдами, длительное либо бесконтрольное лечение противомикробными препаратами.
При заболевании диетологи рекомендуют придерживаться дробного частого питания, кушают не меньше 5-6 раз в день, пища не должна быть грубой, ставку делают на пюре и жидкие блюда. Данное правило актуально при диагнозе сахарный диабет, холецистит и желчнокаменная болезнь.
Незаменимым блюдом в таком случае становится суп, он помогает легче переносить симптомы заболевания, купировать воспаление. Суп отличается способностью нормализовать функционирование органов пищеварительного тракта, насыщать организм минеральными веществами и витаминами, эвакуировать скопление токсинов.
По этой причине предпочтение отдают именно супам, на сегодня существует огромное количество вкусных и простых в приготовлении рецептов. Компоненты для блюд можно подбирать по своему вкусу, но, не забывая рекомендации диетолога. Разрешенные и запрещенные продукты обычно приведены в форме таблицы, она должна всегда быть в больного под рукой.
Каким должен быть суп?
В меню пациента с панкреатитом суп должен быть каждый день, если случилось обострение хронической формы болезни, блюдо едят пару раз в сутки, поскольку именно сейчас поджелудочная железа как никогда нуждается в мягком и щадящем питании.Употреблять разрешаетсярыбный (уха), овощной, куриный, молочныйсуп с добавлением круп, вермишели.
Делать ставку лучше на продукты, которые благотворно сказываются на работе пищеварительной системы, не ухудшают самочувствие. К примеру, необходимо принимать во внимание, что при обострении болезни нужно кушать как можно больше белка, источником вещества станет мясо и рыба.
Для приготовления супов выбирают тощие сорта рыбы, суп варят на вторичном бульоне, из продуктов обязательно удаляют жир, кожу и пленки. Куриный бульон при панкреатите необходимо варить каждый раз свежий, мясо измельчать (резать мелким кубиком или перемолоть в фарш).
Употребление жирного мяса вызовет:
- раздражение поджелудочной железы;
- обострение;
- ухудшение самочувствия.
Вкусным получится суп из индейки, мяса кролика, нежирной говядины, из рыбы лучше брать минтай, хек. Причинить вред может суп из бобовых культур, пшенной крупы, белокочанной и другой капусты, поскольку они повышают выделение панкреатического сока, провоцируют приступы тошноты, болевой синдром.
Больным с панкреатитом можно добавлять в суп картошку, кабачок, морковку, тыкву и репчатый лук. Что касается специй, разрешена куркума, зелень, небольшое количество соли и паприки. Ни в коем случае это не должен быть гороховый суп!
Первые сутки после обострения болезни соблюдают лечебное голодание, первым блюдом, которое разрешено пациенту, становится именно суп.
Примерный объем порции рассчитывает диетолог в зависимости от веса и состояния здоровья больного.
Картофельный, суп-пюре, овощной
Укажите Ваш сахар или выберите пол для получения рекомендаций Идет поискНе найденоПоказать Идет поискНе найденоПоказать Идет поискНе найденоПоказать
Как приготовить диетический овощной суп при панкреатите? Для рецепта берут морковь, лук, картофель и другие разрешенные овощи, нарезают кубиками, варят в течение получаса. По вкусу пациенту придется суп из картофеля и большого количества зелени, можно использовать петрушку, укроп, шпинат или фенхель.
Блюдо употребляют при любой форме заболевания, обязательно в теплом виде, так суп лучше усвоится и принесет больше пользы. При панкреатите блюдо будет вкуснее, если добавить к нему столовую ложку обезжиренной сметаны, сливок или йогурта без сахара.
В суп не помешает добавить немного овсяной или гречневой крупы, сыра твердых сортов, предварительно натертого на мелкой терке. Такой суп можно назвать вегетарианским, потому что в нем не используют продукты животного происхождения.
Можно кушать суп пюре при панкреатите, для приготовления необходимо подготовить посуду с толстыми стенками и блендер. Рецепт простой, не требует затрат времени и сил, технология приготовления такая:
- в кастрюлю наливают пару ложек растительного масла;
- добавляют измельченную морковь и лук;
- слегка пассеруют, добавляют картошку, немного горячей воды;
- варят блюдо 30 минут;
- остужают, измельчают блендером (можно протереть через сито).
Необычайно вкусным крем суп будет вместе с сухариками, их обычно подают в отдельной посуде или насыпают прямо в тарелку. Суп может быть просто картофельный, тыквенный, кабачковый или грибной.
Блюдо одинаково полезно при острой фазе воспалительного процесса и при хроническом панкреатите. Суп-пюре внесет разнообразие в рацион, обогатит меню полезными веществами, ведь каждый день кушать только слизистый суп скучно и быстро надоедает.
Вне острой фазы кушают суп из брюссельской капусты, в нем мало калорий, вкус необычный и оригинальный. Вместо брюссельской капусты можно использовать брокколи, тыкву, варить суп со свеклой.
Приготовление начинают с того, что в кипящей воде отваривают нарезанную картошку, параллельно готовят заправку, на медленном огне пассеруют лук и морковь, перед готовностью блюда добавляют капусту, заправку, доводят до кипения.
Для морковно-свекольного супа берут ингредиенты:
- 3 свеклы;
- 1 морковка;
- 1 луковица;
- столовая ложка растительного масла.
Свеклу и морковь отваривают, затем натирают на мелкой терке, тем временем нарезают лук, пассеруют на медленном огне до слегка золотистого цвета. Готовые компоненты соединяют, тушат еще 5 минут.
Кипятят 1 литр воды, засыпают в нее протушенную массу, варят еще 20 минут, пока овощи полностью не станут мягкими. Спустя 2 минуты добавляют измельченную зелень петрушки.
Куриный, сырный, молочный суп
Диетические супы при панкреатите зачастую готовят из курицы, но только во время ремиссии. Нужно знать, что при заболевании вредно готовить первое блюдо из молодой курицы, берут тушку взрослой птицы, в ней нет столько активных веществ, как в цыпленке.
Меньше всего жира имеется в куриной грудке, перед приготовлением с нее необходимо снять жир, хрящи, кожу и косточки. Именно в этих частях тушки скапливаются вредные вещества, гормоны и антибиотики.
Курицу промывают в прохладной воде, варят в течение 20-30 минут на медленном огне, после бульон выливают, мясо моют, снова заливают водой и ставят варить. Пока варится второй бульон, его солят, добавляют зелень, корень петрушки. В готовое блюдо наливают немного сливок или сметаны. По этому рецепту готовят говяжий суп с фрикадельками.
Спустя месяц после нормализации состояния больному панкреатитом разрешается кушать сырный суп, это должен быть сыр:
- тофу;
- адыгейский;
- брынза.
В качестве основы берут куриный бульон, приготовленный по выше предложенному рецепту. Рекомендовано внимательно выбирать овощи для супов, в них не должно быть следов порчи, плесени и гниения.
Морковку, тыкву и цветную капусту режут кубиками, отваривают в течение 20 минут, в конце сливают воду. Остужают овощи, измельчают в блендере до состояния однородного пюре, добавляют к куриному бульону, кладут натертый сыр, доводят до кипения на медленном огне. Готовое первое блюдо подают вместе с сухариками. Данный суп отлично подойдет людям, страдающим от алкогольного панкреатита.
Существует сразу несколько плюсов употребления супов, в первую очередь, это низкая калорийность, отсутствие противопоказаний. Блюда кушают при панкреатите и для его профилактики. Особенно много пользы от супов, заправленных низкокалорийной сметаной, например, продуктом заправляют рисовый рассольник.
Чтобы не навредить себе, к супу не добавляют острых специй, приправ. Больным панкреатитом следует всегда избегать:
- чеснока;
- лаврового листа;
- черного перца.
В неограниченном количестве разрешена зелень, но не вся, дополнительно необходимо проконсультироваться с доктором по этому поводу.
По вкусу пациентам придется молочный суп с гречкой, нужно взять полтора литра обезжиренного молока, стакан воды, пару ложек гречки, немного сахара по вкусу. Крупу перебирают, отваривают до полуготовности, затем наливают молоко, насыпают сахар по вкусу, варят до готовности на умеренном газу. К столу блюдо подают в теплом виде, разрешается добавить немного сливочного масла.
Как приготовить диетический суп показано в видео в этой статье.
Укажите Ваш сахар или выберите пол для получения рекомендаций Идет поискНе найденоПоказать Идет поискНе найденоПоказать Идет поискНе найденоПоказать
diabetik.guru
Супы диетические
Супы диетические благотворно сказываются на пищеварении, являются хорошими источниками витаминов и минеральных веществ, питательны. Список диетических супов, соответствующих диете при панкреатите №5 п приведен ниже. К этому списку прилагаются рецепты.
Врачи и диетологи считают, что для сохранения здоровья обязательно в пищевом рационе должен быть каждый день суп.
Говоря о диете при панкреатите, надо отметить, что технология приготовления и употребления супов имеет свои особенности. Исключаются из диеты наваристые мясные, рыбные, грибные и крепкие овощные бульоны. Супы готовят слизистые, супы-пюре и супы-кремы из продуктов, разрешенных диетой №5 п — из овощей (кроме капусты) и круп(кроме пшена), с мясом, рыбой, домашней птицей. Супы можно заправлять сливочным маслом и сметаной. В данной статье приведены список рецептов супов и пополняемая база рецептов супов диеты №5п — диета при панкреатите
Супы диетические — диета №5п
Для того, чтобы увидеть рецепт диетического супа, следует нажать на его название.
Рецепты диетических супов, приведенные выше, соответствуют требованиям лечебного питания при панкреатите (диета №5п), не раздражают желудочно кишечный тракт, способствуют восстановлению поджелудочной железы. Принимайте супы диетические в теплом виде. Соблюдайте принцип температурного щажения. Оптимальная температура пищи 40÷50 градусов.
Питайтесь правильно и будьте здоровы!
pancr.ru
Диетические супы при панкреатите
Панкреатит – это заболевание, при котором страдает от воспалительного процесса поджелудочная железа, поэтому при лечении основной акцент делается на строжайшую диету. Такая диета поможет уменьшить нагрузку на этот больной орган, обеспечит ее покой и поможет восстановить силы истощенного организма.
При соблюдении такой диеты из рациона исключается вся острая, жирная, соленая пища, колбасные изделия, газированные напитки, шоколад, алкоголь, бобовые, майонез.
Диетические рецепты предусматривают, что блюда можно готовить только в отварном или пареном виде.
Необходимо учитывать, что рецепты такой диеты предполагают многократный прием пищи, до 5 – 6 раз в день, но в небольших дозах. Чтобы пища была вкусной и разнообразной, разработаны диетические рецепты блюд, особое место среди них занимают овощные супы при панкреатите.
Диетические супы нельзя варить на основе крепких жирных отваров мяса, рыбы, грибов или овощей, диетические супы должны иметь слизистую консистенцию, либо в виде супа — пюре из овощей за исключением капусты, с нежирными сортами мяса, курицы и рыбы.
Диетологами разработаны рецепты, блюда которых будут не только полезными, но и вкусными.
Рецепты приготовления диетических супов при панкреатите
Рецепт супа – пюре из цветной капусты
Это один из самых быстрых, простых и вкусных рецептов. Для того, чтобы приготовить такой суп, потребуется соцветия цветной капусты, 2 морковки и 3-4 клубня картофеля. Очищенные и порезанные овощи надо залить в одинаковой пропорции воды и молока, после чего отваривать овощи в этом составе. Когда бульон будет готов, все овощи необходимо взбить блендером, немного посолить, и всыпать предварительно протертый сыр твердых сортов. Несколько минут проварить это пюре с сыром. Остудив суп можно употреблять его в пищу.
Рецепт летнего супа
Очищенный и порезанный кубиками 3- 4 картофелины залить холодной водой и закипятить, после чего добавить к бульону тушенные морковь и лук. Заранее мелко порезанные огурцы, помидоры, зелень и болгарский перец, перемешать и добавить к кипящим овощам, после чего все немного посолить и варить еще на протяжении 5 – 10 минут. К такому супу в качестве гарнира можно подать отварной рис.
Рецепт овощного супа с перловкой
Перловку необходимо промыть и на 3 часа залить водой, чтобы она настоялась и разбухла. После чего процедить, и залив крупу кипятком, варить в течение часа, затем опять процедить и добавить в отварную перловку предварительно порезанный картофель, мелко порезанный помидор и заправку из нашинкованной морковки, репы и петрушки, слегка поджаренных на подсолнечном масле и овощном отваре. Все компоненты поставить варить на 30 – 40 минут. По готовности и подаче к столу можно добавить немного сметаны и зелени.
Рецепт протертого диетического супа из говядины
Говядину промыть, удалить жировые прослойки и пленку, после чего проварить. Полученный бульон слить, а отварное мясо два раза прокрутить через мясорубку. В заранее приготовленный овощной бульон (картофель, морковь, цветная капуста, петрушка, сельдерей) поместить протертое мясо говядины и на медленном огне прокипятить в течение 10-15 минут.
Рецепт куриного диетического супа
Для приготовления такого супа потребуется нежирная тушка курицы, очищенная от костей, жировых прослоек и шкуры. Мясо тушки необходимо проварить дважды. Первый бульон, который варится около 25 минут, затем сливается, после чего мясо промывается, и ставится вариться снова. Повторный бульон надо прокипятить, добавить немного соли и зелени. При желании в этот бульон можно добавить рис, вермишель или овощи.
Рецепт молочного рисового супа
На пол литра молока потребуется 2 столовые ложки рисовой крупы, одна чайная ложка сахара, одна чайная ложка масла сливочного, 200 мл воды, соль. Промытый рис варить в подсоленной воде до разваривания. После этого протереть в этом отваре рис, и добавив кипяченное молоко, масло, сахар, довести все до кипения. После готовности остудить. Так же готовится и суп из гречневой крупы, только в этом случае потребуется 3 столовые ложки гречки.
Рецепт супа – пюре из сушенной кураги и сушенных яблок
Сушенные курагу и яблоки в равных пропорциях хорошо промыть и порезать на части. После чего залить холодной водой и поставить вариться на медленном огне 20 — 30 минут. По готовности отвар необходимо процедить, яблоки и курагу тщательно протереть через сито, добавить сахар и корицу, и все вместе еще раз проварить до кипения во фруктовом отваре. Готовый отвар остудить и добавить в него разведенный в небольшой части отвара крахмал. Полученную смесь добавить в остывший отвар, смешать, и все вместе довести до кипения.
Предложенные диетические рецепты не ограничивают выбор в приготовлении блюд, так как можно и самим попробовать приготовить диетический суп, и придумать новые рецепты, но обязательно нужно придерживаться тех ингридиентов и условий приготовлений, которые разрешается употреблять при диете.
pankreatitum.ru
Рецепты диетических супов при панкреатите
В этой статье Вы узнаете самые популярные рецепты диетических супов при панкреатите. Нам, современным людям, с нашим бешеным ритмом жизни зачастую тяжело выстроить распорядок дня, в частности режим питания.
Долгие перерывы между приемами пищи, фастфуд, слишком жирная пища, злоупотребление алкоголем, желчнокаменная болезнь – все это оказывает влияние на развитие такого опасного заболевания, как панкреатит.
Панкреатит является группой заболеваний, при которых наблюдается воспаление поджелудочной железы.
Различают острый и хронический панкреатит. Чаще всего, причиной перехода панкреатита в хроническую форму является перенесенный острый панкреатит, при котором на поджелудочной железе образуются псевдокисты.
Симптоматика панкреатита
Вот некоторые симптомы панкреатита:
- умеренная/интенсивная боль в эпигастрии;
- сильная боль в верхней части живота;
- частая рвота, возможно, с примесью желчи;
- высокая температура;
- бледность или желтушность кожных покровов.
Чтобы не запустить панкреатит в острую или хроническую форму, необходимо постоянно наблюдаться в медицинских учреждениях, регулярно сдавать анализы, проходить ультразвуковую диагностику и фиброгастроскопию. Также необходимо соблюдать режим труда и отдыха, уделять особое внимание питанию.
Специальное лечебное питание при панкреатите
Больному панкреатитом в первую очередь необходимо выровнять режим питания, приемы пищи должны быть частыми, а порции небольшими. Необходимо по максимуму исключить из рациона слишком жирную и углеводистую пищу (мед, сахар, шоколад), сделав акцент на белковой пище (мясо, молоко, творог, рыба, овощи).
Принимаемая пища должна быть в перетертом виде для лучшей ее усвояемости. При панкреатите также рекомендуется диета из диетических супов.
Рецепт 1 — Диетический молочный суп
Диетический молочный суп – богат белком, что является очень важным при лечении панкреатита.
Состав:
- 400 мл молока
- 1 стакан риса
- 0,5 ч. л. Сахара
- 1 ч. л. сливочного масла
- 0,5 стакана очищенной воды
- соль по вкусу.
Тщательно промываем рис в холодной воде, отвариваем его в подсоленной воде. Вместе с полученным отваром протираем рис, можно использовать для этого блендер. Кипятим молоко, добавляем его в полученную рисовую кашу вместе с маслом, сахаром и солью. Консистенция полученного супа должна быть подобна жидкой сметане.
Рецепт 2 — Суп-пюре из цветной капусты
- 200 г цветной капусты;
- 1 морковь среднего размера;
- небольшая головка лука;
- 1 стакан молока;
- 1 стакан воды;
- соль.
Капусту хорошо промойте, разберите ее на соцветия. Морковь и лук мелко порежьте, смешайте с капустой. Залейте овощную смесь молоком, разведенным водой (1:1).
Варите овощи на медленном огне до готовности, измельчите их с помощью сито, терки или блендера. Слегка подсолите готовый суп.
Рецепт 3 — Суп-пюре «овощной»
- 1л воды;
- 2-3 картофелины;
- 1 морковь;
- 100-150 г кабачков;
- 100-150 г брокколи;
- нежирные сливки или сливочное масло;
- соль.
Добавьте в кипящую воду картофель, морковь, нарезанные небольшими кубиками и брокколи, разобранную на соцветия, немного соли. Варите на медленном огне до размягчения овощей. Протрите овощи через сито, терку или перетрите блендером. Добавьте немного сливок или сливочного масла.
С какими врачами необходимо консультироваться?
Больной панкреатитом должен постоянно наблюдаться у квалифицированных специалистов, таких как: гастроэнтеролог, эндокринолог, терапевт, диетолог.
Терапевт проводит общую диагностику состояния больного панкреатитом, общие анализы, дает рекомендации для обращения к специалистам более узкого профиля.
Гастроэнтеролог проводит специальную диагностику поджелудочной железы посредством ультразвуковой диагностики, фиброгастроскопии, делает заключение о форме заболевания, назначает дополнительную консультацию эндокринолога и диетолога.
Диетолог в соответствии с полученными результатами диагностики согласует рацион питания, в основе которого будет лечебная диета. Пища обязательно должна быть в протертом виде, поэтому диетолог порекомендует рецепты диетических супов при панкреатите.
udietologa.ru
Источник


