Билиарный панкреатит клинические рекомендации
В статье рассматриваются основные причины возникновения острого и хронического билиарнозависимого панкреатита и особенности его лечения. Проанализирован клинический случай острого билиарного панкреатита, развившегося на фоне лечения желчнокаменной болезни, с дальнейшим формированием хронического панкреатита в результате персистирования билиарного сладжа.
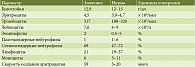
Таблица 1. Клинический анализ крови
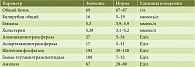
Таблица 2. Биохимический анализ крови
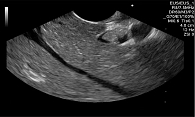
Замазкообразная желчь в терминальном отделе общего желчного протока
Как показали результаты ретроспективного (20-летний период) исследования, посвященного анализу причин развития острого панкреатита, билиарнозависимый панкреатит встречается у 26,9% пациентов [1]. Основной причиной его развития является желчнокаменная болезнь (ЖКБ). Острый панкреатит рассматривается как одно из основных осложнений ЖКБ [2].
Последние десятилетия во всем мире наблюдается тенденция к увеличению частоты развития билиарного панкреатита в результате роста заболеваемости ЖКБ [3]. Так, по данным разных авторов, частота развития билиарного панкреатита у больных ЖКБ составляет 25–90% [4].
Ведущим фактором в патогенезе билиарного панкреатита является повышение давления в желчных протоках вследствие возникновения механического препятствия (конкремент, билиарный сладж, стриктура, опухоль и др.), особенно дистальнее места слияния общего желчного с главным панкреатическим протоком, либо дисфункции сфинктера Одди. Развитие на этом фоне патологического билиопанкреатического рефлюкса и нарушение оттока панкреатического секрета могут привести к возникновению острого билиарного панкреатита [5].
Билиарнозависимый панкреатит отличается от панкреатита иной этиологии (алкогольный, алиментарный, посттравматический) тем, что этиологический фактор, как правило, не устраняется. Его воздействие продолжается на фоне развивающегося процесса в поджелудочной железе (ПЖ) и парапанкреатической клетчатке [6].
Особое значение в развитии билиарного панкреатита придается билиарному сладжу. Частота его выявления у больных с идиопатическим панкреатитом составляет 30–75%. При исследовании желчи в течение первых суток от начала панкреатической атаки билиарный сладж выявляется в 80% случаев [7].
В одном из исследований ученые наблюдали за 104 пациентами с билиарным сладжем в течение 630 дней (21 месяц). У 25 (24%) больных развились осложнения, такие как холелитиаз, холецистит, холедохолитиаз и панкреатит. При этом у 12 пациентов отмечался некалькулезный холецистит, у двоих – острый калькулезный холецистит. Зарегистрировано шесть случаев холецистолитиаза, один случай холедохолитиаза, четыре – панкреатита [8].
Таким образом, клиническое значение билиарного сладжа переоценить сложно, поскольку он:
- служит источником камнеобразования: желчные камни образуются у 5–20% пациентов за 1–3-летний период;
- способствует развитию стриктур терминального отдела общего желчного протока и/или стенозирующего папиллита;
- может приводить к развитию острого холецистита, холангита, отключению желчного пузыря (при наличии замазкообразной желчи);
- является причиной билиарного панкреатита.
Кроме того, билиарный сладж, содержащий микролиты, может свободно проходить по протоковой системе и вызывать необъяснимые боли в правом подреберье у 83% больных [9].
Билиарный сладж формируется в желчном пузыре в результате дестабилизации физико-химического состояния желчи и преципитации ее основных компонентов.
К факторам, способствующим персистенции билиарного сладжа, относятся гипотония желчного пузыря и гипертонус сфинктера Одди. Постоянный пассаж сладжа по желчным путям приводит к повреждению слизистой оболочки, главным образом в области сфинктера Одди. Травматизация слизистой оболочки вызвана микролитами, составляющими основную часть билиарного сладжа. Как следствие, сначала развивается вторичная дисфункция сфинктера Одди, затем формируется стенозирующий папиллит [4].
Помимо конкрементов и билиарного сладжа обострения панкреатита могут быть вызваны дисфункцией сфинктера Одди [10], в том числе у больных после холецистэктомии [11]. Так, у 18,8% пациентов с хотя бы одним эпизодом острого панкреатита или хроническим идиопатическим панкреатитом выявляется панкреатический тип дисфункции сфинктера Одди [11].
Фармакотерапия билиарнозависимого панкреатита может быть этиологической и патогенетической. При наличии показаний (ЖКБ, обструкция желчного потока) проводится эндоскопическое или хирургическое лечение.
Этиологическая терапия предполагает использование препаратов урсодезоксихолевой кислоты (УДХК). Патогенетическая зависит от типа преобладающих нарушений. При гипомоторных нарушениях назначают прокинетики (домперидон, итоприд), при гипермоторных – спазмолитики (мебеверин). Применяют также комбинированные препараты, оказывающие одновременно и холеретическое, и спазмолитическое действие.
По механизму действия спазмолитики подразделяют на нейротропные и миотропные. Нейротропные блокируют процесс передачи нервных импульсов в вегетативных ганглиях и нервных окончаниях, стимулирующих гладкомышечные клетки. Они осуществляют блокаду М1-, М2- и М3-холинорецепторов гладкой мышечной клетки. Среди нейротропных спазмолитиков выделяют:
- природные: атропин, гиосциамин, препараты красавки, платифиллин, скополамин;
- синтетические центральные: адифенин, апрофен, апринал, циклозил;
- полусинтетические периферические: гиосцина бутилбромид.
Миотропные спазмолитики уменьшают мышечный тонус за счет прямого воздействия на гладкомышечные клетки. К таким спазмолитикам относятся блокаторы ионных каналов, ингибиторы фосфодиэстеразы (ФДЭ) 4-го типа, нитраты. Миотропные спазмолитики подразделяют:
- на селективные:
- блокаторы кальциевых каналов (пинаверия бромид, отилония бромид);
- блокаторы натриевых каналов (мебеверин) и донаторы оксида азота (изосорбида динитрат, нитроглицерин, натрия нитропруссид);
- неселективные: ингибиторы ФДЭ (дротаверин, папаверин, аминофиллин, бенциклан) [12].
Что касается патогенетической терапии, препаратом выбора для пациентов с функциональными заболеваниями билиарного тракта являются лекарственные средства, селективно релаксирующие гладкую мускулатуру органов желудочно-кишечного тракта. Препараты этой группы, в частности мебеверин, обладают релаксирующей селективностью в отношении сфинктера Одди, в 20–40 раз превышающей эффект папаверина. При этом мебеверин оказывает нормализующее действие на мускулатуру кишечника, устраняя функциональный дуоденостаз, гиперперистальтику, спазм и не вызывая при этом нежелательной гипотонии [13].
Рассмотрим клинический пример, демонстрирующий результат успешного лечения билиарнозависимого панкреатита за счет назначения этиологической и патогенетической терапии.
Больная К. 76 лет была госпитализирована в отделение патологии поджелудочной железы и желчевыводящих путей Московского клинического научно-практического центра им. А.С. Логинова для обследования и лечения по поводу неоднократного обострения хронического панкреатита.
При поступлении – жалобы на боли в верхней половине живота с иррадиацией в спину и грудную клетку, усиливающиеся после еды, тошноту, отрыжку, снижение массы тела на 16 кг за два года.
Из анамнеза известно, что боли в животе впервые появились несколько лет назад. Больная была госпитализирована с болевым синдромом. Диагностированы холедохолитиаз, механическая желтуха. Проведены эндоскопическая папиллосфинктеротомия, экстракция конкремента холедоха, осложнившаяся панкреонекрозом. Проведено консервативное лечение. Через полгода отмечалось повторное ухудшение – интенсивный болевой синдром. Пациентка была вновь госпитализирована. Диагноз: хронический панкреатит, обострение. Через два года выполнена лапароскопическая холецистэктомия. В течение года боли не беспокоили, однако через год они возобновились. Последующие полгода пациентка с диагнозом «обострение хронического панкреатита, транзиторный холедохолитиаз» находилась на стационарном лечении.
При объективном осмотре состояние удовлетворительное, кожные покровы и видимые слизистые оболочки чистые, обычной окраски. Тургор снижен. Отеков нет. В легких дыхание везикулярное, хрипов нет. Тоны сердца приглушены, ритм правильный. Частота сердечных сокращений – 76 уд/мин. Артериальное давление – 120/80 мм рт. ст. Язык влажный, обложен белым налетом. Живот обычной конфигурации, в эпигастральной области и правом подреберье звездчатые рубцы. При пальпации живот мягкий, болезненный в эпигастральной области. Печень у края реберной дуги, селезенка не пальпируется.
Лабораторно-инструментальные исследования. Клинический анализ крови без патологических отклонений (табл. 1). В биохимическом анализе крови умеренный холестаз (табл. 2). Фекальная эластаза – свыше 200 мкг/г. Эзофагогастродуоденоскопия. Парапапиллярный дивертикул. Состояние после папиллотомии.
Ультразвуковое исследование органов брюшной полости. Признаки диффузного заболевания печени. Билиарная гипертензия. Расширение гепатикохоледоха. Не исключен холедохолитиаз, хотя конкремент не визуализируется. Диффузные изменения поджелудочной железы (признаки хронического панкреатита).
Для определения дальнейшей тактики лечения выполнена эндосонография панкреатобилиарной зоны. Визуализирована замазкообразная желчь в общем желчном протоке (рисунок).
Вероятно, именно замазкообразная желчь в терминальном отделе общего желчного протока стала причиной частых обострений хронического билиарнозависимого панкреатита.
Для уменьшения литогенности желчи больной назначили препарат УДХК Эксхол® 500 мг в делимых таблетках в дозе 750 мг/сут в три приема. Благодаря такой форме выпуска Эксхол® 500 мг можно гибко дозировать, сокращая количество принимаемых таблеток [14]. При выборе препаратов УДХК это очень важно. Не менее значимый фактор – экономическая составляющая. Выбор препарата в рассматриваемом случае был обусловлен доступностью длительного курсового лечения.
С целью купирования болевого синдрома, устранения спазма и улучшения пассажа желчи в кишку был назначен Спарекс® по 200 мг в два приема перед едой. Через три месяца лечения отмечалась положительная динамика в виде полного купирования болевого синдрома, нормализации биохимических показателей. Наблюдение за больной в последующие шесть месяцев показало отсутствие рецидивов билиарнозависимого панкреатита.
По данным Н.А. Агафоновой и соавт. [14], российский препарат мебеверина Спарекс® не только купирует боль, но и улучшает реологические свойства желчи при ЖКБ.
Оценка безопасности и переносимости мебеверина проводилась в исследованиях, включивших свыше 3500 больных [13]. Во всех исследованиях отмечалась хорошая переносимость препарата без развития побочных эффектов, в том числе при увеличении дозы. Мебеверин не вызывает гематологических и биохимических изменений, не оказывает типичных антихолинергических эффектов, в связи с чем может назначаться пациентам с гипертрофией предстательной железы и глаукомой [13], что актуально для пожилых больных.
Таким образом, несмотря на проведенную папиллосфинктеротомию, отток желчи был нарушен, что в свою очередь провоцировало обострения хронического панкреатита. Данных о формировании стриктур не получено. В связи с этим хирургическое вмешательство было нецелесообразным. Ситуация была разрешена путем применения препарата УДХК (Эксхол®) и селективного миотропного спазмолитика (Спарекс®).
Источник
Год утверждения 2015
Профессиональные ассоциации:
- Российское общество хирургов
- Ассоциация гепатопанкреатобилиарных хирургов стран СНГ
Оглавление
1. Краткая информация
2. Диагностика
3. Лечение
4. Реабилитация
5. Профилактика
1. Краткая информация
1.1 Определение
Острый панкреатит (ОП) – первоначально асептическое воспаление поджелудочной железы, при котором возможно поражение окружающих тканей и отдаленных органов.
1.2 Этиология и патогенез
Этиологические формы панкреатита:
- Острый алкогольно-алиментарный – 55%
- Острый билиарный – 35%
- Острый травматический 2 – 4 %
- Другие этиологические формы – 6 – 8%
Факторы агрессии
Первичные:
1. трипсин, химотрипсин вызывают протеолиз белков;
2. фосфолипаза А2 разрушает мембраны клеток;
3. липаза приводит к липолитическому некрозу в железе, клетчатке и брыжейке кишки;
4. эластаза разрушает стенку сосудов и соединительнотканные структуры, что приводит к некрозу.
Вторичные:
активация калликреин–кининовой системы ферментами нарушает микроциркуляцию.
Третичные:
макрофаги, мононуклеары, нейтрофилы продуцируют цитокины, угнетающие иммунитет.
Четвертичные:
цитокины, ферменты, метаболиты увеличивают проницаемость стенки кишки, способствующую поступлению токсинов в кровоток и лимфу русло и поражающих органы-мишени.
Факторы агрессии и органные дисфункции создают синдром «взаимного отягощения».
Фазы острого панкреатита:
- Отечный (интерстициальный) панкреатит 80-85% — легкая степень с редким развитием локальных осложнений или системных расстройств, не имеет фаз.
- Некротический панкреатит (панкреонекроз) у 15-20%, средняя или тяжёлая степень, фазовое течение с 2 пиками летальности – ранней (по 1 недели фазы IА и IВ) и поздней (недели и месяцы).
I А фаза – до 3 суток формирование очагов некроза в паренхиме и развитие эндотоксикоза с полиорганной недостаточностью.
I В фаза — реакция организма на очаги некроза резорбтивной лихорадкой и формированием перипанкреатического инфильтрата.
II фаза – секвестрация асептическая и септическая.
1.3 Эпидемиология
Распространенность 32-389 на 1 млн. населения.
Смертность 6-12 на 1 млн. населения.
Общая летальность 2.5%-3.5%; послеоперационная 20%-25%
С 2009 года в структуре «острого живота» ОП сместился с 1 места на 2 с долей 25%-35%, уступив острому аппендициту.
1.4. Кодирование по МКБ-10
Острый панкреатит (K85):
К85.0 – Идиопатический острый панкреатит;
К85.1 – Билиарный острый панкреатит: желчнокаменный панкреатит;
К85.2 – Алкогольный острый панкреатит;
К85.3 – Медикаментозный острый панкреатит;
К85.8 – Другие виды острого панкреатита;
К85.9 – Острый панкреатит неуточнённый.
1.5 Классификация
- ОП лёгкой степени — панкреонекроз не образуется (отёчный панкреатит) и органная недостаточность не развивается.
- ОП средней степени — с одним из местных проявлений (инфильтрат, псевдокиста, абсцесс), или/и развитие транзиторной — не более 48 часов органной недостаточности.
- ОП тяжёлой степени — с либо не отграниченным инфицированным панкреонекрозом (гнойно-некротический парапанкреатит) или/и развитие персистирующей органной недостаточности.
2. Диагностика
Клинические проявления зависят от морфологической формы, фазы заболевания, тяжести синдрома системного воспалительного ответа и органной недостаточности.
Каждой фазе заболевания соответствует клинико-морфологическая форма, поэтому диагностика проводится в зависимости от фазы заболевания.
Шкала критериев первичной экспресс-оценки тяжести ОП (СПб НИИ СП, 2006г):
- перитонеальный синдром;
- олигурия (менее 250 мл за 12 часов);
- кожные симптомы (гиперемия лица, «мраморность», цианоз);
- САД менее 100 мм.рт.ст;
- энцефалопатия;
- Hb более 160 г/л;
- лейкоцитов более 14 х109/л;
- глюкоза крови более 10 ммоль/л;
- мочевина более 12 ммоль/л;
- метаболические нарушения по ЭКГ;
- вишнёвый или коричнево-чёрный ферментативный экссудат при лапароскопии/ лапароцентезе;
- при лапароскопии распространённый ферментативный парапанкреатит, выходящий за границы сальниковой сумки и распространяющийся по фланкам;
- распространённые стеатонекрозы при лапароскопии;
- отсутствие эффекта от базисной терапии.
Оценка шкалы:
- 5 признаков — с 95% вероятностью тяжёлая форма ОП.
- 2-4 признака – ОП средней степени, госпитализация в ОРИТ.
- 0 – 1 признак – лёгкая форма ОП, госпитализация в хирургическое отделение.
Для оценки органных и полиорганных дисфункций используют шкалу SOFA.
При невозможности определения тяжести ОП по шкалам — клинико-лабораторные критерии ОП:
- признаки синдрома системного воспалительного ответа (ССВО);
- гипокальциемия <1,2 ммоль/л,
- гемоконцентрация: Нb> 160г/л или Ht > 40 Ед., глюкоза > 10 ммоль/л;
- СРБ >120мг/л;
- шок (САД2 2
- почечная недостаточность (олиго-анурия, креатинин >177 мкмоль/л);
- печеночная недостаточность (гиперферментемия);
- церебральная недостаточность (делирий, сопор, кома);
- желудочно-кишечное кровотечение (более 500мл/сутки);
- коагулопатия (тромбоциты
Срочное ЭПСТ с литоэкстракцией при вклинении камня большого дуоденального сосочка (БДС):
- интенсивный болевой синдром, не купируемый наркотическими анальгетиками;
- быстро прогрессирующая желтуха;
- отсутствие желчи в ДПК при ФГДС;
- признаки билиарной гипертензии на УЗИ.
Показания к КТ/МСКТА (МРТ):
- неясность диагноза и дифференциальная диагностика;
- необходимость подтверждения тяжести по клиническим прогностическим признакам;
- отсутствие эффекта от консервативного лечения.
Сроки выполнения МСКТА (МРТ):
- для диагностики панкреонекроза на 4 – 14 сутки заболевания;
- при прогрессировании заболевания;
- при отсутствии эффекта от лечения;
- для уточнения локализации очагов нагноения перед дренирующими вмешательствами.
КТ–индекс тяжести панкреатита по Бальтазару не обязательное исследование, но используется для прогноза тяжести заболевания.
Протокол диагностики и мониторинга перипанкреатического инфильтрата в IВ фазе
Перипанкреатический инфильтрат (ПИ) и резорбтивная лихорадка — признаки тяжёлого или среднетяжёлого панкреатита.
Определяют:
- показатели синдрома системного воспалительного ответа: лейкоцитоз со сдвигом влево, лимфопения, увеличенное СОЭ, повышение фибриногена, СРБ и др.;
- УЗ-признаки ПИ (сохраняющееся увеличение железы, нечёткость контуров и появление жидкости в клетчатке).
Для мониторинга ПИ рекомендуется:
- динамическое исследование клинико-лабораторных показателей;
- не менее 2-х УЗИ на 2-й неделе заболевания;
- в конце 2-й недели КТ зоны поджелудочной железы.
Возможные исходы к концу IВ фазы:
- рассасывание сроком до 4 недель;
- асептическая секвестрация панкреонекроза с формированием псевдокисты: стабилизация размеров ПИ при нормализации самочувствия и стихании ССВР на фоне гиперамилаземии;
- септическая секвестрация (гнойные осложнения).
Протокол диагностики и мониторинга псевдокисты поджелудочной железы во II фазе заболевания в фазе асептической секвестрации
Постнекротическая псевдокиста формируется от 4 недель до 6 месяцев.
Критерии верификации кисты:
- стихание ССВР на фоне гиперамилаземии;
- на УЗИ/КТ к 5-й неделе в парапанкреальной клетчатке увеличение скопления жидкости с образованием стенок.
При отсутствии осложнений возможно амбулаторное лечение с УЗИ-мониторингом кисты каждые 2-4 недели.
Протокол диагностики гнойных осложнений во II фазе заболевания в фазе септической секвестрации
Инфицирование очага деструкции происходит в конце 2-й – начале 3-й недели.
При позднем поступлении, неадекватном лечении или слишком ранней операции, инфицирование может миновать период асептической деструкции («перекрест фаз»).
Инфицированный панкреонекроз:
- отграниченный – панкреатический абсцесс (ПА);
- не отграниченный – гнойно-некротический парапанкреатит (ГНПП).
Верификация гнойных осложнений:
- прогрессия клинико-лабораторных показателей острого воспаления на 3-й неделе;
- на МСКТА, МРТ, УЗИ нарастание девитализированных тканей и/или пузырьки газа;
- положительная бактериоскопия и бакпосев аспирированного при тонкоигольной пункции.
Осмотр хирурга на первом часу госпитализации.
2.1 Жалобы и анамнез
Подозрение на острый панкреатит:
- выраженная боль в эпигастрии с иррадиацией в спину или опоясывающего характера;
- многократная рвота;
- напряжение мышц в верхней половине живота.
Часто симптомам предшествует обильный прием пищи или алкоголя, желчнокаменная болезнь.
Типичный болевой синдром обязателен, он интенсивный, стойкий, не купируется спазмолитиками и анальгетиками.
Начало ОП — время появления абдоминального болевого синдрома.
При выраженном болевом синдроме допустима инъекция спазмолитических и НПВС.
2.2 Физикальное обследование
Оценка общего состояния пациента.
Для острого панкреатита характерны:
- олигурия (менее 250 мл за последние 12 часов);
- кожные симптомы (гиперемия лица, «мраморность», цианоз);
- САД менее 100 мм.рт.ст;
- энцефалопатия;
Пальпация живота с оценкой перитониальных симптомов:
- живот обычно мягкий во всех отделах;
- небольшая резистентность или умеренное напряжение мышц передней брюшной стенки в эпигастральной области;
- положительный симптом Керте;
- симптом Щеткина—Блюмберга вначале отсутствует или слабо выражен.
2.3 Лабораторная диагностика
- Общий анализ крови (развернутый)
- Биохимический анализ крови (развернутый)
- Бактериологическое исследование экссудата брюшной полости с определением чувствительности возбудителя к антибиотикам.
2.4 Инструментальная диагностика
Всем пациентам выполняют УЗИ органов брюшной полости.
Дополнительная визуализация в соответствии с протоколами диагностики ОП.
3. Лечение
Каждой фазе заболевания соответствует определённая клинико-морфологическая форма ОП, наиболее целесообразно рассматривать тактику лечения ОП в соответствующих фазах заболевания.
3.1 Консервативное лечение
Лечение острого панкреатита в IА фазе заболевания
Рекомендуется интенсивная консервативная терапия.
Лапаротомия показана лишь при развитии осложнений хирургического профиля, неустранимых минимально инвазивными технологиями.
I. Лечение ОП лёгкой степени
Госпитализация в хирургическое отделение.
Базисный лечебный комплекс:
- голод;
- зондирование и аспирация желудочного содержимого;
- местная гипотермия (холод на живот);
- анальгетики;
- спазмолитики;
- инфузионная терапия до 40 мл/1 кг веса с 24-48-часовым форсированным диурезом.
Базисную терапию усиливают ингибиторами панкреатической секреции.
При отсутствии эффекта от проводимой терапии в течение 6 часов и, хотя бы ещё одном признаке шкалы экспресс оценки, констатируют среднетяжёлый (тяжелый) панкреатит.
При среднетяжелом (тяжелом) панкреатите лечение проводится в отделение реанимации и интенсивной терапии по протоколам III, IV.
II. Интенсивная терапия острого панкреатита средней степени
Госпитализация в ОРИТ, при отсутствии органной недостаточности и прогрессирования в течение суток возможен перевод в хирургическое отделение.
Основной вид лечения – консервативная терапия.
Базисный лечебный комплекс дополняется специализированным лечебным комплексом.
Специализированное лечение:
- ингибиторы секреции поджелудочной железы, оптимально первые трое суток;
- активная реологическая терапия;
- инфузионная терапия не менее 40 мл/1 кг массы тела с форсированием диуреза при органной дисфункции (при отсутствии противопоказаний);
- антиоксидантная и антигипоксантная терапия;
- эвакуация токсических экссудатов по показаниям;
- при ферментативном перитоните – санационная лапароскопия, допускается чрескожное дренирование под УЗ-наведением или лапароцентез.
Не рекомендуются антибиотики с профилактической целью.
III. Интенсивная терапия острого панкреатита тяжёлой степени
Госпитализация в ОРИТ.
Основной вид лечения – интенсивная терапия.
Базисный лечебный комплекс дополняется специализированным лечебным комплексом.
Рекомендуются:
- экстакорпоральные методы детоксикации: плазмаферез; гемофильтрация
- назогастральное зондирование для декомпрессии;
- при возможности, назогастроинтестинальное зондирование – для ранней энтеральной поддержки;
- коррекция гиповолемических нарушений;
- эпидуральная блокада;
- дезагрегантная антитромботическая терапия.
Не рекомендуются антибиотики с профилактической целью в первые трое суток заболевания.
Лечение IВ фазы, т.е. перипанкреатического инфильтрата
У большинства пациентов лечение консервативное.
Лапаротомия на 2-й неделе ОП только при неустранимых минимально инвазивными технологиями осложнениями хирургического профиля: деструктивный холецистит, желудочно-кишечное кровотечение, острая кишечная непроходимость и др.
Состав лечебного комплекса:
- продолжение базисной инфузионно-трансфузионной терапии;
- лечебное питание стол № 5 (среднетяжёлый ОП);
- нутриционная поддержка: пероральная, энтеральная или парентеральная (тяжёлый ОП);
- системная антибиотикопрофилактика (цефалоспорины III-IV поколений или фторхинолоны II-III поколений в сочетании с метронидазолом, препараты резерва — карбапенемы);
- иммунотерапия (коррекция клеточного и гуморального иммунитета).
Поздняя (II) фаза (секвестрации)
Лечение ОП в фазе асептической секвестрации, т.е. лечения псевдокисты поджелудочной железы.
Не рекомендуется оперировать псевдокисты небольшого размера — менее 5см, динамическое наблюдение хирурга.
Псевдокисты большого размера — более 5см оперируют в плановом порядке при отсутствии осложнений.
Операция выбора незрелой псевдокисты (менее 6 мес.) — наружное дренирование.
Зрелая псевдокиста (более 6 мес.) подлежит оперативному лечению в плановом порядке.
Осложнения псевдокисты поджелудочной железы:
- инфицирование;
- кровотечение в полость кисты;
- перфорация с прорывом в брюшную полость с развитием перитонита.
- сдавление соседних органов с развитием механической желтухи, стеноза желудка, кишечной непроходимости и др.
3.2 Хирургическое лечение
Ранняя (I) фаза
Лечение острого панкреатита в IА фазе заболевания.
Показание к лапароскопии:
- перитонеальный синдром;
- необходимость дифференциальной диагностики;
- удаление перитонеального экссудата и дренирование брюшной полости.
Лапароскопические признаки ОП:
- отёк корня брыжейки поперечной ободочной кишки;
- выпот с высокой активностью амилазы — в 2-3 раза больше амилазы крови;
- стеатонекрозы.
Лапароскопические признаки тяжёлого ОП:
- геморрагический характер ферментативного выпота;
- распространённые очаги стеатонекрозов;
- обширное геморрагическое пропитывание забрюшинной клетчатки за пределами железы;
Верификация серозного («стекловидного») отёка в первые часы заболевания не исключает тяжёлый ОП.
Поздняя (II) фаза (секвестрации)
Лечение ОП в фазе септической секвестрации, т.е. лечение гнойных осложнений.
Рекомендуется хирургическое вмешательств для санации поражённой забрюшинной клетчатки.
Основной метод санации гнойно-некротических очагов – некрсеквестрэктомия одномоментная или многоэтапная, минимально инвазивная или традиционная.
Предпочтительны минимально инвазивные вмешательства:
- дренирование под УЗ-наведением;
- ретроперитонеоскопия;
- минилапаротомия с набором «Мини-ассистент» и др.
При неэффективности минимально инвазивного дренирования операция выбора — санационная лапаротомия с некрсеквестрэктомией.
Дренирование предпочтительно осуществлять внебрюшинными доступами.
Оптимальный срок первой санационной лапаротомии с некрсеквестрэктомией — 4-5 недели заболевания.
При развитии осложнений, не купируемых минимально инвазивным вмешательством, выполняют открытую операцию, в том числе из мини-доступа.
После операции у большинства формируется наружный панкреатический свищ, который лечится консервативно и самостоятельно закрывается за 2-4 месяца.
При панкреатическом свище, не закрывающемся более 6 месяцев, рекомендуется плановое оперативное лечение.
В послеоперационном периоде показана комплексная терапия:
- парентеральная или зондовая энтеральная нутриционная поддержка при невозможности перорального питания;
- системная антибиотикотерапия с профилактикой дисбактериоза и других осложнений.
- выбор антибактериального препарата зависит от чувствительности
- иммунокоррекция, варианты которой зависят от клинико-лабораторных показателей.
4. Реабилитация
- стол № 5п (панкреатический);
- ферменты внутрь;
- прокинетики.
Физиотерапия для уменьшения болевого синдрома, воспаления, отека железы, вторичных дискинезий:
- электрофорез с новокаином;
- амплипульс;
- диадинамические токи;
- ультразвуковая терапия;
- ДМВ-терапия.
ЛФК в щадящем режиме в фазе затихания обострения.
5. Профилактика и диспансерное наблюдение
На амбулаторном этапе Д II и Д III группы.
Плановые осмотры терапевта и гастроэнтеролога 1-4 раз в год в зависимости от частоты обострений.
По показаниям — консультация хирурга.
При повышении сахара крови – консультация эндокринолога.
Клинический анализ крови и мочи, амилаза крови и диастаза мочи, сахар в крови и мочи.
УЗИ печени, желчного пузыря, поджелудочной железы,
Холецистография по показаниям.
Профилактические курсы медикаментозного лечения 2-4 раза в год, по показаниям — физиотерапия, ЛФК.
Коррекция диеты, рациональное трудоустройство, отбор на санаторно-курортное лечение.
При наличии признаков инвалидности — МСЭК.
Показания к санаторно-курортному лечению — рецидивирующий хронический панкреатит с редкими рецидивами без склонности к частым обострениям.
Лечение на бальнеологических курортах: Железноводск, Ессентуки, Моршин, Трускавец, Ижевские минеральные воды и др.
Климатолечение: воздушные ванны, купание в открытых водоемах (стойкая ремиссия).
Лечебное питание — стол № 5.
Негазированные слабо- и средне минерализированные минеральные воды, с гидрокарбонатом и сульфатным ионом, щелочные воды.
Процедуры:
- ванны углекисло-сероводородные
- углекисло-радоновые сульфидные
- жемчужные (через день)
- теплолечение
- грязевые и озокеритовые аппликации
- электрофорез грязи
- синусоидально-моделированные токи
- СМВ-терапия
- ДМВ-терапия
- диадинамические токи.
Лечебная физкультура по щадяще-тонизирующему режиму с утренней гигиенической гимнастикой, малоподвижных игр, дозированной ходьбы.
Источник


