Анафилактический шок при панкреатите

Среди большого количества осложнений острого панкреатита выделяется тяжелое состояние, называемое панкреатогенным шоком.
Даже на современном этапе развития медицины, этот патологический процесс имеет высокую смертность: 48% среди ранних летальных исходов.
Подробную информацию о данном состоянии вы можете почитать ниже.
Что такое панкреатогенный шок?
Панкреатогенный шок – патологический процесс, возникающий в результате массивного поражения поджелудочной железы, сопровождающийся падением артериального давления (АД), снижением объема циркулирующей крови (ОЦК) и стойкими нарушениями гемодинамики в результате действия эндотоксинов.
Эндотоксинами в данном случае являются ферменты поджелудочной железы. Их действие на ткани органа является ключевым звеном патогенеза.
Симптомы
Среди симптомов панкреатогенного шока выделяют:
- резкое падение АД;
- кожные покровы бледные, холодные, покрыты липким потом (только вначале);
- острую боль в эпигастральной области;
- снижение ОЦК;
- нитевидный пульс;
- понижение вязкости крови;
- рвота;
- олигоурия, анурия;
- возможна полная непроходимость кишечника;
- нарушения психики: психомоторное возбуждение, бред, галлюцинации.
Следует обратить внимание на неспецифичный характер симптомов. Они свойственны и для других шоковых состояний, прободных язв и перитонита, из-за чего возможно ошибиться с диагнозом.
Причины возникновения
 К этиологическим факторам панкреатогенного шока относятся злоупотребление алкоголем, переедание.
К этиологическим факторам панкреатогенного шока относятся злоупотребление алкоголем, переедание.
Так же его развитию предшествует острый панкреатит.
Острый панкреатит – токсическое воспаление поджелудочной железы, возникшее в результате действия на железу ее собственных ферментов.
Патогенез:
Обильный прием пищи вызывает гиперстимуляцию железы, провоцируя высвобождение большого количества активных панкреатических ферментов, которые в норме должны быть неактивны. Преждевременная активация возникает в результате заброса желчи в выводящий проток железы.
В норме, желчь находится в просвете двенадцатиперстной кишки и взаимодействует с поджелудочным соком после его секреции в дуоденальное пространство. Заброс желчи возможен из-за частичной закупорки выводящего протока или разницы давления.
Активные ферменты начинают переваривать клетки железы, разрушая их мембраны и мембраны органоидов, в том числе лизосом. После деструкции мембран, лизосом, — происходит выход лизосомальных ферментов, которые лишь усугубляют процесс самопереваривания.
 Среди действующих ферментов наиболее важны:
Среди действующих ферментов наиболее важны:
- липазы – расщепляют липиды в составе клеточной мембраны;
- трипсин – активирует внутриклеточные ферменты;
- эластаза – расщепляет белки на аминокислоты.
Под действием алкоголя спазмируется сфинктер выводящего протока, что затрудняет отток ферментов с поджелудочным соком.
При ранней диагностике, панкреатогенный шок возможно отличить от других заболеваний, зная что симптоматика проявилась после приема пищи или алкоголя.
Аутолиз панкреатических клеток приводит к некрозу ткани, а соответственно и ее воспалению. Эти факторы обуславливают болевой синдром при панкреатогенном шоке. Воспалительный процесс сопровождается выделением медиаторов воспаления. В частности гистамин, кинины и гранулоцитарные белки, увеличивают проницаемость стенки сосудов микроциркуляторного русла. Начинается активный выход жидкости из просвета сосудов в прилежащие ткани, что на начальных этапах проявляется отеком железы.
При распространении в крови медиаторов воспаления, экссудация тканей приобретает массивный характер. Происходит потеря жидкости, кровь сгущается, возникает стаз с последующим сладжем и тромбозом. Тяжелым осложнением является ДВС-синдром, характеризующийся, распространенным по всему организму, свертыванием крови в микроциркуляторном русле. Кроме того, из-за обильной экссудации уменьшается ОЦК, падает АД, уменьшается сила сердечного выброса, пульс становится нитевидным.
 Чрезмерная болевая импульсация активирует симпато-адреналовую систему.
Чрезмерная болевая импульсация активирует симпато-адреналовую систему.
Адреналин суживает сосуды периферии и полости живота, обеспечивая обильный приток крови к жизненно важным органам – сердцу и головному мозгу.
Сужение остальных сосудов приводит к гипоксии тканей, лишенных нормального притока крови. Развиваются синдромы «шоковых» органов:
Не смотря на учащенное дыхание в качестве адаптационного механизма при гипоксии, кислород поступает в недостаточном количестве из-за нарушенного кровообращения, это приводит к образованию «шокового легкого». Дыхательная недостаточность приводит к гибели больного, если ему вовремя не оказана помощь.
Почки, не получая необходимого количества крови, не способны образовывать мочу, либо образуют, но в малом количестве и темного цвета – синдром «шоковой почки»
Кожа становится бледной, потоотделение происходит лишь вначале, когда потеря жидкости еще незначительна.
Отсутствие ферментов в двенадцатиперстной кишке приводит к остановке пищеварительного процесса. Клинически, застой в ЖКТ проявляется рвотой и кишечной непроходимостью.
 Существует несколько видов шоковых состояний и все они носят критический характер. Токсический шок встречается редко, но несет опасность для жизни человека.
Существует несколько видов шоковых состояний и все они носят критический характер. Токсический шок встречается редко, но несет опасность для жизни человека.
Что такое фокальная эпилепсия и как она проявляется, читайте тут.
Инсульт потенциально может развиться у каждого человека. Кома после геморрагического инсульта — крайне тяжелое состояние, которое может привести к смерти или тяжелой инвалидизации. Эта тема https://neuro-logia.ru/zabolevaniya/insult/gemorragicheskij/koma.html подробно описывает данное состояние.
Лечение
Лечение панкреатогенного шока включает в себя:
- Восполнение утраченной жидкости и компенсация ацидоза, путем введения противошоковых жидкостей. Восстанавливает реологические свойства крови: вязкость, химический состав, рН.
- Адекватное обезболивание. Необходимо для снижения активности симпатической системы и восстановления нормального тонуса сосудов.
- Дезинтоксикация.
- После перенесенного шока показано голодание.
- Установление дренажей для удаления токсических веществ.
- Зондирование желудка при необходимости его прочищения.
- Резекция органа. Объем удаляемой части поджелудочной железы зависит от площади ее поражения.
Панкреатогенный шок, как крайне тяжелое состояние, несет за собой множество поражающих факторов.
Действие большинства из них невозможно прекратить без оказания незамедлительной квалифицированной медицинской помощи. Ранняя диагностика и своевременная помощь – единственное, что на данный момент позволяет максимально снизить летальность патологии.
 Потеря человеком крови в количестве 10-40% от общего объема носит название геморрагический шок. От каких механизмов зависит тяжесть шока и насколько эффективно лечение опасного для жизни состояния, читайте на нашем сайте.
Потеря человеком крови в количестве 10-40% от общего объема носит название геморрагический шок. От каких механизмов зависит тяжесть шока и насколько эффективно лечение опасного для жизни состояния, читайте на нашем сайте.
Возможно, следующая тема будет интересной для вас — каковы шансы человека выжить при обширном инсульте головного мозга?
Видео на тему
Источник
Панкреатический шок является одним из самых опасных осложнений острого панкреатита. Наиболее часто он развивается на фоне некроза поврежденных тканей поджелудочной железы. Такое состояние характеризуется нарушением работы важных органов и систем организма, а также тяжелой интоксикацией.
Опасность панкреатического шока состоит в том, что практически в половине случаев он приводит к летальному исходу даже при условии современно оказанной медицинской помощи.
Что означает панкреатический шок?
Панкреатический шок – очень тяжелое состояние организма, которое развивается вследствие осложнения острого панкреатита, чаще всего на фоне некроза значительного объёма тканей поджелудочной железы, и сопровождается снижением артериального давления, нарушением кровоснабжения, функционирования важных органов.
Такое состояние характеризуется критической недостаточностью кровоснабжения всех органов и тканей.
Самым опасным процессом при панкреатическом шоке является попадание в кровоток бактериальных токсических веществ, которые с кровью разносятся по всему организму и приводят к развитию эндотоксинового шока.
Именно такое осложнение считается основной причиной смертельного исхода при панкреатическом шоке.
Шок при остром панкреатите обычно развивается на фоне тяжелого, деструктивного течения болезни, которое сопровождается некротическим поражением значительного объёма тканей поджелудочной железы. Именно объем некроза считается основным критерием при расчете риска развития панкреатического шока.
В медицине выделяют ранний и поздний виды шока.
| Вид | Сроки | Особенности |
| Ранний шок | Зарождается на третьи сутки развития тяжелых деструктивных процессов, вызванных некрозом тканей и недостаточностью поджелудочной. | Основными причинами его появления является отмирание тканей ПЖ, просачивание поджелудочных ферментов и жидкости в рядом находящиеся органы, кровоток. |
| Поздний панкреатический шок | Когда на фоне некротических поражений железы в органе начинаются гнойные процессы, развивается сепсис. Такие процессы, в основном, развиваются на третью-четвертую неделю осложнения острого панкреатита некрозом тканей. | Основными возбудителями сепсиса считаются золотистые стафилококки и синегнойные палочки. Такое состояние считается очень опасным для жизни человека, потому что при попадании токсических продуктов патогенных микроорганизмов в кровоток происходит общая интоксикация и поражение всего организма. |
Симптоматическая картина

Острый некрозный панкреатический шок приводит к развитию деструктивных процессов во всем организме. Однако особенно негативно он отображается на кровообращении. Основными симптомами панкреатического шока являются:
- Повышенная (свыше 120 уд/мин) или пониженная (до 70 уд/мин) частота сердцебиения.
- Прогрессирующее снижение давления, не восприимчивое к общепринятой терапии.
- Централизация и децентрализация кровообращения, резкое снижение объёма циркуляции крови, неуправляемая гипотония.
- Холодные руки и стопы, цианоз кожных покровов.
- Острые болевые ощущение в области живота и подреберья.
- Тошнота.
- Рвота, не дающая облегчения.
- Повышенная температура.
- Обезвоживание.
- Небольшое количество выделения мочи.
- Отечность в области живота.
При позднем панкреатическом шоке может наблюдаться высокая (больше 38) или низкая (ниже 36) температура, критическая гипотония. Частота дыхания больше 20 вдохов-выдохов в минуту, частота сердечных сокращений больше 90 раз в минуту. Болевые ощущения очень выражены, пациент даже может потерять сознание.
В случае проявления симптомов панкреатического шока нужно немедленно вызывать скорую помощь, так как это состояние опасно для жизни человека.
Механизм развития патологического состояния
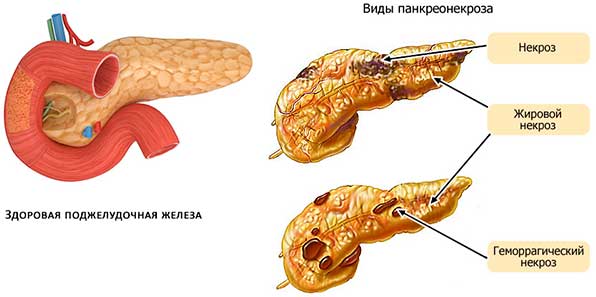
Шок при остром панкреатите, в основном, развивается вследствие некротического поражения большого объема тканей паренхимы поджелудочной железы, токсического воздействия на организм активированных в ней ферментов и патогенных бактерий. Так же отмечается:
- При ОП по причине отечности, спазмирования поджелудочного протока, забивания его желчью, пищеварительные ферменты не могут попасть в кишечник, поэтому они активизируются в железе и начинают ее разрушать. Со временем, поврежденные клетки поджелудочной отмирают, загнивают, вызывая развитие инфекционных процессов, сепсиса (заражение крови).
- Недостаточность поджелудочной, ферментный токсикоз и сепсис становятся причиной тяжелых деструктивных изменений в кровообращении и работе органов сердечно-сосудистой системы, что приводит к развитию панкреатического шока.
- Болевой шок, который развивается вследствие усиления выраженности болевых ощущений, приводит к сужению сосудов. Поэтому кровь начинает обильно прибывать к сердцу и головному мозгу. Вследствие сужения сосудов органы и ткани недополучают кислород, нарушается работа легких и мочевыделительной системы.
- Почки не могут продуцировать мочу, что приводит к отечности всех внутренних органов.
По причине обширного разрушения клеток поджелудочной содержащаяся в ней жидкость выходит в рядом находящиеся органы, а ферменты начинают разрушать кровеносные сосуды:
- Липаза и протеаза, воздействуя на стенки кровеносных сосудов, приводят к повышению их проницаемости, плазмопотерям, сгущению крови, отечности.
- Трипсины разрушают эритроциты.
Организм теряет жидкость, закупориваются сосуды, в них образуются тромбы. Повышенная свертываемость крови приводит к понижению общей кровяной циркуляции, неконтролируемому снижению артериального давления, нарушению работы сердца.
Причиной развития позднего панкреатического шока, самого опасного для жизни, является сепсис. Загнивание отмерших тканей поджелудочной приводит к развитию инфекционного процесса. Когда патогенные микроорганизмы и токсические продукты их жизнедеятельности попадают в кровеносную систему, развивается сепсис, который приводит к серьезной интоксикации всего организма. Как результат – поздний эндотоксивый панкреатический шок.
Неотложная помощь при приступе
Если приступ шока застал больного дома, ему нужно обеспечить покой. Человека следует уложить на ровную поверхность и вызывать скорую помощь. До приезда врачей важно соблюдать следующие правила:
- Пострадавшему нельзя давать никакое питье, еду, обезболивающие или другие лекарства.
- На область живота можно положить грелку либо бутылку с холодной водой, обмотанный тканью лед. Это немного уменьшит выраженность болевых ощущений.
- Важно помочь больному успокоится и расслабится, так как напряжение мышц живота, нервные переживания еще больше усиливают боль и дестабилизируют кровообращение, работу сердца.
Госпитализация и купирование приступа
Пациент с панкреатическим шоком подлежит госпитализации. В отделении экстренной помощи лечение такого состояния направлено, прежде всего, на:
- Очистку организма и крови от токсинов.
- Восполнение потерь жидкости.
- Восстановление кислотно-щелочного баланса.
- Нормализация вязкости, кислотности, химического состава крови.
- Снижение выраженности болевых ощущений и спазмов.
- Предупреждение развития инфекции.
С целью постепенного выведения из организма токсических веществ, устанавливается дренажная система. Если нужно очистить желудок, проводится зондирование. Также осуществляются меры по очистке крови от токсинов при помощи сорбентов.
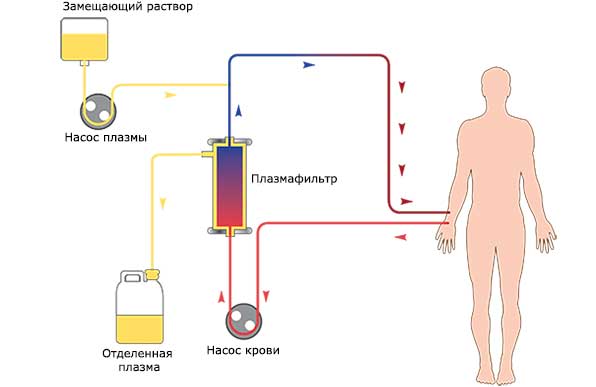
При необходимости может быть произведена:
- гемофильтрация (пропускание крови через гемофильтр с внутривенной ифузией замещающего раствора);
- плазмаферез (забор крови, ее очищение и возвращение обратно).
Эти процедуры также направлены на очистку крови от токсинов. Следует отметить, что сорбенты используются преимущественно на стадии панкреатического некроза, а при уже развитом шоке проводят гемофильтрацию или плазмоферез. Комбинация данных методик позволяет снизить риск летального исхода почти на 28%.
Для нормализации водного, кислотно-щелочного баланса, состава крови пациенту инфузионно вводят лекарственные растворы:
- Белково-электролитные потери восполняют при помощи коллоидных и кристаллоидных средств. Они также помогают нормализовать циркуляцию крови.
- С целью уменьшения выраженности болевых ощущений колют обезболивающие, спазмолитики.
- Для предупреждения развития либо дальнейшего распространения инфекционного процесса назначаются антибиотики.
- При необходимости дополнительно назначаются препараты, разжижающие кровь и предупреждающие образование тромбов.
В последнее время наиболее эффективным методом лечения септического шока считается детоксикация с параллельным введением иммуноглобулинов (например, Пентаглобин, Интраглобин, Лобулин). Иммуноглобулины подавляют жизнедеятельность инфекций и бактерий, что способствует быстрому купированию инфекционного и воспалительного процесса.
В первые дни лечения пациенту показано абсолютное голодание. В тяжелых случаях его могут перевести на искусственное питание.
Дальнейший прогноз
Патологическое состояние развивается у 9-22% пациентов.
Исследования также показали, что некротические процессы в поджелудочной вызывают стремительное снижение иммунитета. Число летальных исходов на фоне раннего панкреатогенного шока в среднем достигает 48%, а для поздней формы шокового состояния характерна повышенная частота развития осложнений – от 24 до 72%.
Загрузка…
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 10 декабря 2019;
проверки требует 1 правка.
Анафилакти́ческий шок или анафилакси́я (от др.-греч. ἀνά- «против-» и φύλαξις «защита») — аллергическая реакция немедленного типа[1], состояние резко повышенной чувствительности организма, развивающееся при повторном введении аллергена.
Одно из наиболее опасных осложнений лекарственной аллергии, заканчивающееся примерно в 10—20 % случаев летально.[2]
Распространенность случаев анафилактического шока: 5 случаев на 100 000 человек в год. Рост количества случаев анафилаксии увеличился с 20:100 000 в 1980 годах до 50:100 000 в 1990 годах.[3] Такой рост объясняется увеличением числа случаев пищевой аллергии.[4] Анафилаксии больше подвержены женщины и молодые мужчины[3][5].
Скорость возникновения анафилактического шока — от нескольких секунд или минут до 5 часов от начала контакта с аллергеном. В развитии анафилактической реакции у больных с высокой степенью сенсибилизации ни доза, ни способ введения аллергена не играют решающей роли. Однако большая доза препарата увеличивает тяжесть и длительность течения шока. Термин был одновременно введен украино-французским (родился в Одессе) иммунологом Александром Михайловичем Безредкой[6] и французским физиологом Шарлем Рише[7], который в 1913 году за исследование анафилаксии получил Нобелевскую премию по физиологии и медицине[8][9].
Причины анафилактического шока[править | править код]
Первопричиной анафилактического шока было проникновение яда в организм человека, например, при укусе змеи. В последние годы анафилактический шок стал часто наблюдаться при терапевтическом и диагностическом вмешательствах — применении лекарств (пенициллина и его аналогов, стрептомицина, витамина B1, диклофенака, амидопирина, анальгина, новокаина), иммунных сывороток, йодсодержащих рентгеноконтрастных веществ, при накожном тестировании и проведении гипосенсибилизирующей терапии с помощью аллергенов, при ошибках переливания крови, кровезаменителей и др.
Яды[править | править код]
Яд жалящих или кусающих насекомых, например из отряда перепончатокрылые (осы или пчелы) или триатомовых клопов, могут стать причиной анафилактического шока у восприимчивых людей.[10][11]Симптомы, описанные в данной статье, проявляющиеся в любом месте, кроме места укуса, могут быть отнесены к факторам риска.[12][13] Однако примерно в половине летальных исходов у людей не было замечено описанных симптомов.[14]
Пища[править | править код]
Многие продукты питания могут вызвать анафилактический шок. Это может случиться непосредственно после первого приема аллергена с едой.[15] В зависимости от географического положения в списке аллергенов могут преобладать те или иные продукты питания. В западных культурах это могут быть арахис, пшеница, орехи, некоторые морепродукты (например, моллюски), молоко или яйца[16][3]. На Ближнем Востоке это могут быть семена кунжута, а в Азии примером может служить нут[16]. Тяжелые случаи вызываются употреблением аллергена внутрь, однако часто реакция возникает при контакте с аллергеном.[5] У детей аллергия может пройти с возрастом. К возрасту 16 лет 80 % детей с непереносимостью к молоку и яйцам могут употреблять эти продукты без последствий. Для арахиса этот показатель составляет 20 %.[17]
Факторы риска[править | править код]
Люди с такими заболеваниями, как астма, экзема, аллергический ринит имеют повышенный риск развития анафилактического шока, вызванного пищей, латексом, контрастным веществам, но не медикаментами или укусами насекомых. Одно из исследований показало, что 60 % из тех, у кого в историях болезни были атопические заболевания и тех, кто умер от анафилактического шока, имели также и астму. Те, у кого есть мастоцитоз находятся в зоне повышенного риска. Чем больше прошло времени с момента последнего контакта с аллергеном, тем меньше риск возникновения анафилактического шока.
Патогенез[править | править код]
В основе патогенеза лежит реакция гиперчувствительности немедленного типа.
Общий и наиболее существенный признак шока — остро наступающее уменьшение кровотока с нарушением периферического, а затем и центрального кровообращения под влиянием гистамина и других медиаторов, обильно секретируемых клетками. Кожные покровы становятся холодными, влажными и цианотичными. В связи с уменьшением кровотока в головном мозге и других органах появляются беспокойство, затемнение сознания, одышка, нарушается мочеотделение.
Симптомы анафилактического шока[править | править код]
Симптомы анафилактического шока
Анафилактический шок обычно проявляется различными симптомами в течение нескольких минут или часов[18]. Первым симптомом или даже предвестником развития анафилактического шока является резко выраженная местная реакция в месте попадания аллергена в организм — необычно резкая боль, сильный отек, припухлость и краснота в месте укуса насекомого или инъекции лекарственного препарата, сильный зуд кожи, быстро распространяющийся по всей коже (генерализованный зуд), резкое падение артериального давления. При приёме аллергена внутрь первым симптомом может быть резкая боль в животе, тошнота и рвота, диарея, отёк полости рта и гортани. При введении препарата внутримышечно наблюдается появление загрудинной боли (сильное сжатие под ребрами) через 10—60 минут после ввода препарата.
Следом быстро развивается выраженный отёк гортани, бронхоспазм и ларингоспазм, приводящие к резкому затруднению дыхания. Затруднение дыхания приводит к развитию учащенного, шумного, хриплого («астматического») дыхания. Развивается гипоксия. Больной сильно бледнеет; губы и видимые слизистые оболочки, а также дистальные концы конечностей (пальцы) могут стать цианотичными (синюшными). У больного с анафилактическим шоком резко падает артериальное давление и развивается коллапс. Больной может потерять сознание или упасть в обморок.
Анафилактический шок развивается очень быстро и может привести к смерти в течение нескольких минут или часов после попадания аллергена в организм.
Лечение анафилактического шока[править | править код]
Авто-инъектор с адреналином
Первым мероприятием при анафилактическом шоке должно быть наложение жгута выше места инъекции или укуса и срочное введение адреналина — 0,2-0,5 мл 0,1 % раствора подкожно или, лучше, внутривенно[3].При появлении признаков отека гортани рекомендуется ввести 0,3 мл 0,1 % р-ра адреналина (эпинефрина) в 10-20 мл 0,9 % р-ра хлорида натрия внутривенно; преднизолон 1-5 мг/кг внутривенно или внутримышечно. В случае нарастания острой дыхательной недостаточности следует немедленно интубировать пациента. При невозможности интубации трахеи — выполнить коникотомию, трахеостомию или пунктировать трахею 6 иглами с широким просветом; Введение адреналина можно повторять до суммарной общей дозы 1-2 мл 0,1 % раствора за короткий промежуток времени (несколько минут), но в любом случае вводить адреналин следует дробными порциями[19]. В дальнейшем адреналин вводится по потребности, с учетом его короткого периода полувыведения, ориентируясь на артериальное давление, ЧСС, симптомы передозировки (тремор, тахикардия, мышечные подёргивания). Нельзя допускать передозировку адреналина, поскольку его метаболиты могут ухудшать течение анафилактического шока и блокировать адренорецепторы.
Следом за адреналином должны вводиться глюкокортикоиды. При этом следует знать, что дозы глюкокортикоидов, необходимые для купирования анафилактического шока, в десятки раз превышают «физиологические» дозировки и во много раз — дозы, применяемые для лечения хронических воспалительных заболеваний типа артритов. Типичные дозы глюкокортикоидов, необходимые при анафилактическом шоке — это 1 «крупная» ампула метилпреднизолона (как для пульс-терапии) по 500 мг (то есть 500 мг метилпреднизолона), или 5 ампул дексаметазона по 4 мг (20 мг), или 5 ампул преднизолона по 30 мг (150 мг). Меньшие дозы малоэффективны. Порой требуются и дозы больше указанных выше — необходимая доза определяется тяжестью состояния больного с анафилактическим шоком. Эффект глюкокортикоидов, в отличие от адреналина, наступает не сразу, а через десятки минут или несколько часов, но длится дольше. Для купирования бронхоспазма, устойчивого к действию адреналина (эпинефрина), — эуфиллин (аминофиллин) 20 мл 2,4 % в/венно медленно, преднизолон 1,5 — 3 мг/кг.
Также показано введение антигистаминных препаратов из числа не снижающих артериальное давление и не обладающих высоким собственным аллергенным потенциалом: 1-2 мл 1 % димедрола или супрастина, тавегила. Нельзя вводить дипразин — он, как и другие производные фенотиазина, обладает значительным собственным аллергенным потенциалом и, кроме того, снижает и без того низкое артериальное давление у больного с анафилаксией. Согласно современным представлениям, введение хлорида или глюконата кальция, которое широко практиковалось ранее, не только не показано, но и способно отрицательно сказаться на состоянии пациента.
Показано медленное внутривенное введение 10-20 мл 2,4 % раствора эуфиллина с целью снятия бронхоспазма, уменьшения отека лёгких и облегчения дыхания.
Больного с анафилактическим шоком следует уложить в горизонтальное положение с опущенной или горизонтальной (не поднятой!) верхней частью туловища и головой для лучшего кровоснабжения мозга (учитывая низкое АД и низкое кровоснабжение мозга). Рекомендуется наладить ингаляцию кислорода, внутривенное капельное введение физраствора или другого водно-солевого раствора для восстановления показателей гемодинамики и АД.
Профилактика анафилактического шока[править | править код]
Профилактика развития анафилактического шока заключается прежде всего в избегании контактов с потенциальными аллергенами. Больным с известной аллергией на что-либо (лекарства, пищу, укусы насекомых) любые препараты, обладающие высоким аллергенным потенциалом, следует либо вообще избегать, либо назначать с осторожностью и только после подтверждения кожными пробами факта отсутствия аллергии на конкретный препарат[16].
См. также[править | править код]
- Аллергия
- Борде Жюль
- Безредка, Александр Михайлович
- Ферментопатия
- Иммунология
- Иммунологическая толерантность
- Аллергология
- Гиперцитокинемия
Ссылки[править | править код]
- Анафилактический шок полное описание и пошаговый алгоритм неотложной помощи
- Всё об анафилактическом шоке — клиника, диагностика, лечение, профилактики
Примечания[править | править код]
- ↑ Анафилаксия // Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия, 1982—1984 гг..
- ↑ Tintinalli, Judith E. Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). — New York : McGraw-Hill Companies, 2010. — P. 177–182. — ISBN 0-07-148480-9.
- ↑ 1 2 3 4 Simons F.E. Anaphylaxis: Recent advances in assessment and treatment (англ.) // The Journal of Allergy and Clinical Immunology (англ.)русск. : journal. — 2009. — October (vol. 124, no. 4). — P. 625—636. — DOI:10.1016/j.jaci.2009.08.025. — PMID 19815109.
- ↑ Koplin, JJ; Martin, P.E., Allen, K.J. An update on epidemiology of anaphylaxis in children and adults. (англ.) // Current opinion in allergy and clinical immunology : journal. — 2011. — October (vol. 11, no. 5). — P. 492—496. — PMID 21760501.
- ↑ 1 2 Lee, JK; Vadas, P. Anaphylaxis: mechanisms and management. (неопр.) // Clinical and experimental allergy : journal of the British Society for Allergy and Clinical Immunology. — 2011. — July (т. 41, № 7). — С. 923—938. — PMID 21668816.
- ↑ Alexey S. Zlygostev, E-Mail webmaster@historic.ru. АНАФИЛАКТИЧЕСКИЙ ШОК. sohmet.ru. Дата обращения 29 марта 2016.
- ↑ Boden, SR; Wesley Burks, A. Anaphylaxis: a history with emphasis on food allergy. (англ.) // Immunological reviews : journal. — 2011. — July (vol. 242, no. 1). — P. 247—257. — PMID 21682750.
- ↑ Marx, John. Rosen’s emergency medicine: concepts and clinical practice 7th edition. — Philadelphia, PA : Mosby/Elsevier, 2010. — P. 15111528. — ISBN 9780323054720.
- ↑ Triggiani, M; Patella, V., Staiano, R.I., Granata, F., Marone, G. Allergy and the cardiovascular system. (неопр.) // Clinical and experimental immunology. — 2008. — September (т. 153 Suppl 1). — С. 7—11. — PMID 18721322.
- ↑ Simons F.E. Anaphylaxis: Recent advances in assessment and treatment (англ.) // The Journal of Allergy and Clinical Immunology (англ.)русск. : journal. — 2009. — October (vol. 124, no. 4). — P. 625—636. — DOI:10.1016/j.jaci.2009.08.025. — PMID 19815109.
- ↑ Klotz, JH; Dorn, P.L., Logan, J.L., Stevens, L., Pinnas, J.L., Schmidt, J.O., Klotz, S.A. «Kissing bugs»: potential disease vectors and cause of anaphylaxis (англ.) // Clinical Infectious Diseases (англ.)русск. : journal. — 2010. — 15 June (vol. 50, no. 12). — P. 1629—1634. — DOI:10.1086/652769. — PMID 20462351.
- ↑ Bilò, M.B. Anaphylaxis caused by Hymenoptera stings: from epidemiology to treatment (англ.) // Allergy : journal. — 2011. — July (vol. 66 Suppl 95). — P. 35—7. — DOI:10.1111/j.1398-9995.2011.02630.x. — PMID 21668850.
- ↑ Cox, L; Larenas-Linnemann, D; Lockey, RF; Passalacqua, G. Speaking the same language: The World Allergy Organization Subcutaneous Immunotherapy Systemic Reaction Grading System (англ.) // The Journal of Allergy and Clinical Immunology (англ.)русск. : journal. — 2010. — March (vol. 125, no. 3). — P. 569—574. — DOI:10.1016/j.jaci.2009.10.060. — PMID 20144472.
- ↑ Bilò, BM; Bonifazi, F. Epidemiology of insect-venom anaphylaxis (англ.) // Current Opinion in Allergy and Clinical Immunology. — Lippincott Williams & Wilkins (англ.)русск., 2008. — August (vol. 8, no. 4). — P. 330—337. — DOI:10.1097/ACI.0b013e32830638c5. — PMID 18596590.
- ↑ Lee, JK; Vadas, P. Anaphylaxis: mechanisms and management (неопр.) // Clinical and experimental allergy : journal of the British Society for Allergy and Clinical Immunology. — 2011. — July (т. 41, № 7). — С. 923—938. — DOI:10.1111/j.1365-2222.2011.03779.x. — PMID 21668816.
- ↑ 1 2 3 Simons, FE; World Allergy, Organization. World Allergy Organization survey on global availability of essentials for the assessment and management of anaphylaxis by allergy-immunology specialists in health care settings (англ.) // Annals of Allergy, Asthma & Immunology : journal. — 2010. — May (vol. 104, no. 5). — P. 405—412. — DOI:10.1016/j.anai.2010.01.023. — PMID 20486330.
- ↑ Boden, SR; Wesley Burks, A. Anaphylaxis: a history with emphasis on food allergy (англ.) // Immunological reviews : journal. — 2011. — July (vol. 242, no. 1). — P. 247—257. — DOI:10.1111/j.1600-065X.2011.01028.x. — PMID 21682750.
- ↑ Oswalt M.L., Kemp S.F. Anaphylaxis: office management and prevention (неопр.) // Immunol Allergy Clin North Am. — 2007. — May (т. 27, № 2). — С. 177—191. — DOI:10.1016/j.iac.2007.03.004. — PMID 17493497.
- ↑ Simons, FE; World Allergy, Organization. World Allergy Organization survey on global availability of essentials for the assessment and management of anaphylaxis by allergy-immunology specialists in health care settings. (англ.) // Annals of allergy, asthma & immunology : official publication of the American College of Allergy, Asthma, & Immunology : journal. — 2010. — May (vol. 104, no. 5). — P. 405—412. — PMID 20486330.
Диабетология | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| |||||||||||
| |||||||||||
| |||||||||||
| |||||||||||
| |||||||||||
Источник


