Алгоритм диагностики острого панкреатита
Диагностика панкреатита (pancreatitis, лат.) – это сложный и многоэтапный процесс, включающий в себя сбор жалоб, подробного анамнеза, проведение ряда лабораторных и инструментальных исследований. Такое разнообразие диагностических методов обусловлено тем, что панкреатит может протекать под «маской» заболеваний других органов брюшной полости. Чтобы провести точную диагностику и дифференциальный диагноз, необходимо комплексное обследование пациента. Начнём по порядку.
Жалобы больного
Уже по первым жалобам пациента можно достаточно точно диагностировать острое или хроническое воспаление в поджелудочной железе, тем самым провести дифференциальный диагноз на этапе опроса. На заболевание указывают следующие жалобы:
- Боли интенсивные, возникающие через полчаса после приёма жирной или жареной пищи, после употребления алкогольных напитков. Они носят опоясывающий характер, распространяются по всему животу с иррадиацией в поясницу, лопатку. Болевой синдром сохраняется длительное время, не купируется приёмом привычных анальгетиков.
Важно! Не у всех пациентов отмечаются боли. В 15% случаев патология протекает безболезненно или бессимптомно, что приводит к ошибкам в постановке диагноза.
- Жалобы на отрыжку, рвоту, метеоризм, жидкий, частый стул. Нарушения пищеварения обусловлены атонией двенадцатиперстной кишки и обратным забрасыванием панкреатического сока в протоки. И для острого, и для хронического панкреатита специфична рвота, не приносящая облегчения состояния. Напротив, больной продолжает ощущать тошноту. При этом отмечается горький привкус во рту или горький привкус рвотных масс.
- Потеря массы тела, мышечная слабость, авитаминоз. Данные жалобы обусловлены ферментной недостаточностью поджелудочной железы.
- Жажда, сухость во рту, «голодные» обмороки – симптомы, характерные для сахарного диабета. Связаны они с тем, что пораженный орган не вырабатывает достаточного количества сахароснижающего гормона инсулина.

Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Читать далее
Сбор анамнеза
Не менее важный этап для постановки диагноза. У пациента выясняют время возникновения болей, связано ли их появление с приёмом пищи. При хроническом панкреатите боли носят постоянный характер либо возникают после приёма жирных и жареных блюд, а также других погрешностей в диете. Первые болевые ощущения появляются уже через 30-40 мин. после приёма пищи. Также важно, чем купировал пациент болевой приступ, помогло ли это ему. При остром процессе – боли более интенсивные.
Врач интересуется, было ли снижение аппетита накануне обострения, ощущение сухости или горечи во рту. При остром панкреатите все эти симптомы у пациента присутствуют. Время возникновения диспепсический расстройств и характер рвотных масс также значимы для постановки диагноза. Ещё один критерий диагноза – характер стула. И при остром, и при хроническом панкреатите стул жидкий, жёлтого цвета, с примесью в кале жиров (стеаторея).

Внешний осмотр
При осмотре обращают внимание на кожные покровы. При хроническом билиарнозависимом панкреатите из-за механической желтухи кожа, склеры, слизистая оболочка рта могут быть окрашены в желтушный цвет.
Затем врач пальпирует живот, при этом больной отмечает боль в точке проекции желчного пузыря на брюшную стенку. Увеличенный желчный пузырь, который легко можно пальпировать, также поможет заподозрить диагноз хронического билиарнозависимого панкреатита.
При осмотре отмечаются следующие симптомы: отсутствие пульсации брюшной аорты при пальпации (из-за отёкшей поджелудочной железы), положительный френикус-симптом (болезненность, возникающая в ответ на пальпацию между ножками грудинно-ключично-сосцевидной мышцы), истончение подкожно-жировой клетчатки в области проекции поджелудочной железы.

Лабораторные методы диагностики
Определение содержания амилазы в крови
Не достаточно информативное исследование, так как в крови амилаза при остром панкреатите определяется только в первые сутки заболевания. Амилаза попадает в кровь из разрушенных клеток поджелудочной железы. Увеличение данного фермента не всегда говорит в пользу патологии, так как большая часть этого соединения поступает в кровь из слюны, а не из железы. Тем не менее, если больной поступил в первые часы от начала болевого синдрома и биохимический анализ крови показал повышение уровня амилазы, то это позволяет заподозрить заболевание.
Определение в анализе крови ферментов поджелудочной железы
Основные исследуемые ферменты – липаза и эластаза.
Важно! Все показатели (при воспалении повышаются). Это более чувствительный анализ, однако, не разрешает с полной гарантией говорить об остром или хроническом панкреатите, так как данные соединения содержатся в большом количестве и в других органах.
Функциональные тесты
Призваны оценить экскреторную функцию поджелудочной железы. Выделяют прямые (зондовые) и непрямые исследования. При этом в заключении указывается, какой тип секреции преобладает у пациента. При остром pancreatitis ферментная функция резко снижается, что приводит к гипосекреции всех гормонов и пищеварительных ферментов.
Анализ кала
Производится с целью определения количественного содержания в нём жиров. В условиях гипосекреции пищеварение нарушается, что приводит к нарушениям распада и всасывания нутриентов. Признаком, указывающим на хронический панкреатит, будет содержание в кале непереваренных жиров (стеаторея). После этого определяют количественное соотношение жиров к другим непереваренным нутриентам. Применяют тест для определения содержания в кале эластазы. Данные исследования — высокоспецифичные для заболевания поджелудочной железы.
Биохимический анализ мочи
Определение содержания амилазы (диастазы) в моче. Также высокоспецифичный анализ, который прост и недорог в применении. Его назначают сразу же, как только пациент с острым или хроническим панкреатитом поступил в стационар. Чётких границ повышения диастазы в моче нет, так как уровень фермента будет зависеть от степени тяжести заболевания и того, какой объём органа подвергся некрозу и распаду. При остром процессе количество амилазы превышает в 5-10 раз нормальный уровень.

Клинический анализ крови
Входит в клинический минимум анализов. При остром и хроническом панкреатите будут отмечаться воспалительные изменения: увеличение количества лейкоцитов вплоть до юных форм, С-реактивного белка, ускорение скорости оседания эритроцитов.
Биохимический анализ крови
Производится с целью определения уровня всех остальных ферментов (трансфераз (АлАТ, АсАТ), ЛДГ и др.), уровня белка (общего белка и соотношение фракций альбуминов и глобулинов), уровня билирубина (прямого и непрямого).
Имеет смысл провести анализ для определения уровня алкоголя в крови. При хроническом алкогольном панкреатите обострение наступает после принятия даже небольших количеств спиртных напитков. При увеличении уровня алкоголя у больного наблюдается алкогольная интоксикация, что позволит предположить наличие pancreatitis.

Таблица основных показателей крови изменяющихся при панкреатите
| Показатель | Значения при панкреатите |
| Амилаза В крови: В моче (диастаза): | ≥150 ед/л ≥320 ЕД |
| Липаза | ≥ 60 МЕ/л |
| Эластаза в 1 г кала | ≤ 200 мкг |
| Лейкоциты крови | ≥9х109 |
| АсАТ | ≥37 ЕД/л |
| АлАТ | ≥45 ЕД/л |
| Общий белок | ≥83 г/л |
| С-реактивный белок | ≥5 мг/л |
| СОЭ | ≥20 мм/ч |
| Прямой билирубин | ≥8 мкмоль/л |
| Непрямой билирубин | ≥19 мкмоль/л |
Инструментальные методы диагностики
По большому счёту всем пациентам с данным заболеванием из инструментальных исследований проводят только ультразвуковое обследование органов брюшной полости. Связано это с тем, что диагноз без труда может быть поставлен уже после опроса, осмотра пациента и получения лабораторных анализов. УЗИ – качественное и надёжное исследование первой линии, так как является недорогим, при этом высокоинформативным. Все другие исследования – малоинформативны и не несут высокой эффективности для диагностики. Их применение обоснованно только тогда, когда не удаётся визуализировать поражённые отделы с помощью ультразвукового обследования или при подозрении на наличие в органе объёмного образования (раковая опухоль, киста, псевдокиста). В этом случае встаёт вопрос о хирургической операции и объёме резекции.
УЗИ-обследование
«Золотой стандарт» постановки диагноза. Врач без лишних затруднений увидит диффузные изменения в ткани поражённого органа, утолщение и отёк капсулы поджелудочной железы. При хроническом панкреатите обнаруживаются кальцификаты и петрификаты, участки деструкции паренхимы. Преимущество данного исследования в том, что он даёт возможность оценить состояние других органов (желчного пузыря, печени и их протоков). Это важно при нарушении оттока секрета из-за конкрементов и наличии холецистита, так как в этом случае создаются все условия для развития заболевания.
Важно! В настоящее время разработаны новые методы ультразвуковой диагностики. В частности, эндоскопическое УЗИ и внутрипротоковое УЗИ поджелудочной железы. Эти исследования позволяют заводить датчики в желудок или в сами протоки, и врач может более детально изучить и дать заключение о состоянии органа. Недостаток этих исследований – инвазивность, что усугубляет воспаление и деструкцию органа.

Компьютерная томография
Чаще всего это исследование назначается уже при возникновении осложнений. Рентгенологическое исследование позволяет подробно изучить структуру органа (в том числе кровеносную систему), оценить степень поражения деструкции, определить количество живой и здоровой ткани.

Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ)
При билиарнозависимом панкреатите проводят ЭРХПГ. Специальный зонд заводят в главный проток, отверстие которого открывается на большом дуоденальном сосочке, и подают контрастное вещество. После этого больному делают рентгенологический снимок. Такое обследование позволяет оценить проходимость многих (даже самых мелких) протоков, определить наличие или отсутствие конкрементов и других возможных препятствий (стриктуры, спайки, перегибы). В ходе обследования можно производить удаление камней небольших размеров, которые потом выведутся естественным путём. Такой оперативный метод является малоинвазивным, поэтому сейчас ему отдают предпочтение.
Редко используемые методы инструментальной диагностики
- Фиброгастродуоденоскопия (ФГДС) – позволяет оценить состояние большого сосочка двенадцатиперстной кишки, оценить конечные отделы самого протока, оценить функциональность сфинктера Одди.
- Обзорная рентгенография брюшной полости – исследование, применяемое для дифференциального диагноза. Зачастую при данном заболевании изменений на снимке никаких нет, за исключением тех случаев, когда в поджелудочной железе уже образовались петрификаты (участки обызвествления). Данный признак разрешает с полной гарантией говорить о наличии у больного хронического панкреатита.
- Лапароскопия. Больше лечебный, а не диагностический метод. Применяется при спорных ситуациях, когда вышеперечисленные исследования не смогли полностью визуализировать поражённый орган. В ходе диагностики могут применяться различные хирургические манипуляции в лечебных целях.

Заключение
Панкреатит – один из немногих диагнозов, который может быть выставлен уже на этапе опроса пациента. Лабораторные и инструментальные данные подтверждают наличие данного заболевания. При поступлении пациента в стационар или приёмный покой, ему проводят полный спектр лабораторных анализов и УЗИ. При трудностях постановки диагноза и при тяжёлых формах заболевания, когда требуется оперативное вмешательство, пациенту проводят дополнительные инструментальные методы обследования (КТ или МРТ, ЭРХПГ, ФГДС, лапароскопию). После постановки диагноза больному назначается терапия, и он ещё две недели находится под наблюдением врачей.
Полезное видео: Главные методы и способы диагностики панкреатита
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Читать далее
Источник
Особенности диагностики острого панкреатита в зависимости от стадии патологического процесса
 Автором проведен ретроспективный анализ историй болезни, диагностики и результатов лечения 113 больных с острым панкреатитом и панкреонекрозом. Алгоритм диагностики при остром панкреатите заключается в этапном подходе. Первый этап — первичная диагностика в приемном отделении главная задача провести дифференциальную диагностику с ургентной хирургической патологией брюшной полости, второй – ферментативно-реактивная фаза — первые две недели заболевания.
Автором проведен ретроспективный анализ историй болезни, диагностики и результатов лечения 113 больных с острым панкреатитом и панкреонекрозом. Алгоритм диагностики при остром панкреатите заключается в этапном подходе. Первый этап — первичная диагностика в приемном отделении главная задача провести дифференциальную диагностику с ургентной хирургической патологией брюшной полости, второй – ферментативно-реактивная фаза — первые две недели заболевания.
Комплекс диагностики заключается, прежде всего, в определении уровня интоксикации и характера распространения патологического процесса, исходя из этого определение тактики лечения, третий этап – период инфицированного панкреонекроза. Алгоритм диагностики острого панкреатита заключается в избирательном комплексном подходе в зависимости от фазы патологического процесса.
Ключевые слова: панкреонекроз, этапы диагностики, тактика лечения.
FEATURES OF DIAGNOSTICS OF SHARP PANCREATITIS DEPENDING ON THE STAGE OF PATHOLOGICAL PROCESS
Chikayev V. F., Aydarov A.R., Ibragimov R. A., Bondarev Yu.V.
Kazan state medical university
GAUZ «City hospital of an emergency medical service No. 1», Kazan.
The author carried out the retrospective analysis of patient’s records, diagnostics and results of treatment of 113 patients with sharp pancreatitis and pankreonekrozy. The algorithm of diagnostics at sharp pancreatitis consists in an etapny approach. The first stage — primary diagnostics in a reception the main task to carry out differential diagnostics with urgentny surgical pathology of the abdominal cavity, the second – a fermentativno-jet phase — the first two weeks of a disease the Complex of diagnostics consists, first of all, in definition of level of intoxication and nature of distribution of pathological process, proceeding from it definition of tactics of treatment, the third stage – the period infected pankreonekrozy. The algorithm of diagnostics of sharp pancreatitis consists in a selective comprehensive approach depending on a phase of pathological process.
Keywords: pankreonekrozy, diagnostics stages, treatment tactics.
Среди ургентных заболеваний органов брюшной полости панкреатит (ОП) занимает третье место, уступая лишь острому аппендициту и острому холециститу. Несмотря на достигнутые успехи и совершенствовании патогенетически обоснованной интенсивной терапии, общая летальность при тяжелом панкреатите сохраняется на одном уровне, составляя, по разным данным, до 21% и достигая при инфицированном панкреонекрозе 85%. Основопологающим приципом лечения острого панкреатита на современном этапе является консервативно-выжидательная тактика с последующим применением мининвазивных хирургических методов [2, 5-7]. Изменилась структура летальности, если раньше большая часть летальных исходов наблюдалась в первую фазу развития панкреонекроза — на фоне гемодинамических расстройств и интоксикации, то сейчас больные чаще умирают в поздних стадиях вследствие присоединения инфекции и развития синдрома системной воспалительной реакции.
В хирургической клинике ГАУЗ ГБСМП №1 г. Казани в течение последних 5 лет ежегодно с диагнозом острый панкреатит госпитализированы в среднем 418±46 пациентов. Нами проведен анализ особенностей диагностики при остром панкреатите в зависимости от стадии патологического процесса. В работе мы пользовались международной классификацией, принятой в 1991 г. в Атланте. В соответствии данной классификации, отечная (легкая) форма острого панкреатита установлена у 96,8% пациентов, панкреонекроз (тяжелый панкреатит) — у 3,2%, которые оперированы в виду прогрессирующего перитонита. Нами поведен ретроспективный анализ историй болезни и результатов лечения 113 больных с острым панкреатитом и панкреонекрозом в периоде энзимной токсемиии. Мужчин было — 76,2%, женщин — 23,8%. Возраст больных варьировал от 27 до 80 лет, составляя в среднем 54±16 лет. Среди пациентов преобладали лица работоспособного возраста: до 40 лет — 37,8%, 40-50 лет — 24,2%, 51-60 — 11,0%, старше 60 лет – 27,0%.
В этиологии острого панкреатита в 79% причиной был алиментарный фактор, из них в 52% — прием алкоголя, в 27% — острой пищи, желчнокаменная болезнь — в 10%, в 11% — закрытая травма живота и послеоперационный панкреатит. В связи с острым и прогрессирующим течением, в первые трое суток с момента заболевания госпитализированы 77% пациентов (41% — в первые сутки, в третьи — 36%).
Своевременная диагностика и ранняя направленная терапия залог успеха в лечении панкреатита. Термин «ЗОЛОТОЙ ЧАС» как нигде концептуален для острого панкреатита.
Именно впервые 6 часов происходит тот неуправляемый патологический процесс, в основе которого лежат некробиоз панкреоцитов, ферментная аутоагрессия, некробиоз панкреоцитов, дистрофия железы с последующим присоединение вторичной гнойной инфекции.
Алгоритм диагностики при остром панкреатите заключается в этапном подходе. Первый этап — первичная диагностика в приемном отделении, второй – ферментативно-реактивная фаза панкреатита — первые две недели заболевания, третий этап – период инфицированного пнкреонекроза [5].
На первом этапе диагностики в приемном отделении главной задачей является дифференциальная диагностика с ургентной хирургической патологией брюшной полости. Проводится комплексная диагностика с тщательным анализом причины заболевания, анамнеза, клинико-лабораторных и инструментальных методов (УЗИ, лапароцентез, видеолапароскопия). Клинически ведущими симптомами острого панкреатита были острое начало, выраженная боль в верхней половине живота опоясывающего характера, иррадиацией, в ряде случаев, за грудину, в область сердца. Характерно тошнота, рвота, неприносящая облегчение, сухость во рту, жажда, язык обложен коричневатым налетом.
Симптомы острого панкреатита: симптом Мондора, симптом Грея-Тернера, симптом Грюнвальда, симптом Воскресенского, цианоз лица и конечностей, вздутие живота преимущественно в верхних отделах наблюдались при панкренекрозах.
Лабораторным признаком острого панкреатита является гиперферментемия (обычно исследуется амилаза сыворотки крови и диастаза мочи). Дистаза мочи в большинстве случаях не соответствовала острому панкреатиту. В наших наблюдениях только 15,7% диастаза мочи была повышенной до 512-1024 ед. по Вольгемуту. В 15,7% из-за отсутствия мочи не было проведено исследование, в 68,5% диастаза была нормальной. Нормальные показатели уровня амилазы в крови и гипоамилаземия (и даже аферментемия) при выраженной клинике панкреатита, свидетельствует о деструкции поджелудочной железы и утрате ее экскреторной функции. Установлено, что при остром панкреатите повышается концентрация трипсиногена-2 в моче. Определение уровня этого белка в моче – более надежный тест, чем исследование диастазы. Уровень трипсиногена-2 растет быстро и остается повышенным в течение нескольких дней и даже недель после приступа, тогда как концентрация амилазы снижается через 1-3 дня.
В последние годы в диагностике острого панкреатита широко используется экспересс-тест (аctim pancreatitis). Тест аctim pancreatitis представляет собой хроматографический экспресс-исследование на полосках (рис. 1), основанный на моноклональных антителах против трипсиногена-2 в моче с чувствительностью 50 мкг/л.
По литературным данным это обеспечивает надежный и быстрый скрининг острого панкреатита: отрицательный результат исключает заболевание с точностью 99% за 5 минут. Нами в течение года в сомнительных случаях в приемном отделении проведено 61 экспресс-исследование, при этом в 39 случаях получен положительный результат, в 22 — отрицательный. Данные теста интерпретировались с учетом других клинических показателей. В 10% положительный тест не соответствовал в последующем острому панкреатиту.

Рис. 1. Actim pancreatitis экспресс-тест на полосках.
УЗИ — один из информативных методов инструментальной диагностики. При УЗИ (рис. 2) для острого панкреатита характерно увеличение размеров поджелудочной железы, инфильтрация окружающей ткани, наличие жидкости вокруг железы, в сальниковой сумке.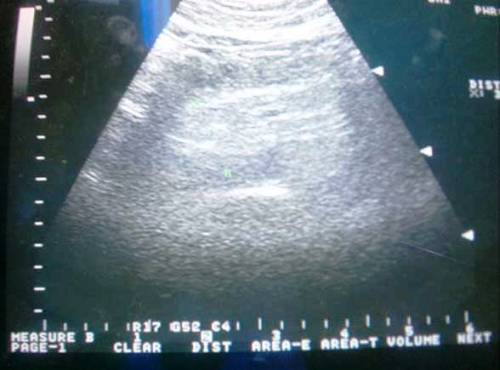
Рис. 2. Картина УЗИ при отечном панкреатите.
Хирургические методы диагностики (лапароцентез, видеолапароскопия) на первом этапе применялись ввиду затруднения сбора анамнеза, тяжелого состояния пациента и признаков перитонита. При высокой информативности видеолапароскопии она противопоказана у пожилых пациентов с сопутствующей сердечно-сосудистой патологией, неустойчивой гемодинамикой. В этих случаях для диагностики наиболее оптимальным является быстрый и нетравматичный метод – лапароцентез. Лапарацентез проведен в 13 случаях, в 5 случаях в последующем проведена лапаратомия санация брюшной полости ЭХАР-аналитом, дренирование сальниковой сумки. В 8 случаях ограничились подведением в брюшную полость двух просветной трубки с последующей активной аспирацией содержимого брюшной полости.
На втором этапе диагностика заключается, прежде всего, в определении уровня интоксикации и характера распространения патологического процесса исходя из этого определение тактики лечения. Оценка тяжести патологического процесса и состояния пациента проводится с первых суток лечения. Существует целый ряд индексов и шкал определения тяжести панкреатита и состояния пациента: Шапошникова, Савельева, индекс Рэнсона шкала АППАЧИ, Glasgow, биохимические и общеклинические методы обследования [8]. Наиболее простым и доступным методом определения интоксикации является расчет лейкоцитарного индекса интоксикации (ЛИИ) по методике Я.Я. Кальф-Калифа (1941).
Динамическая ежедневная оценка тяжести состояния больного составляет основу дифференцированного подхода в выборе тактики комплексного лечения при панкреонскрозе. При значениях шкалы Ranson/Glasgow более 4 баллов, APACHE II более 9 баллов развитие деструктивного панкреатита носит преимущественно осложненный характер.
В наших наблюдениях для общего анализа крови при выраженной клинической картины энзимной токсемии и панкреонекроза было характерно лейкоцитоз 12,3±4,3 со сдвигом влево и ЛИИ достигающее свыше 20, составляя в среднем впервые сутки 11,0±2,4 с постепенным снижением интоксикации на 10 сутки показателями 6,6±1,2.
Биохимические исследования крови показали, что эндокринная функция поджелудочной железы была нарушена в 65%, и характеризовался в 46% гипергликемией, в 19% — гипогликемией.
Анализ клиники и данных биохимических исследований крови свидетельствуют, что существенно страдает функция выделительной системы: желудочно-кишечного тракта и почки. Нарушение функции почек сопровождался повышением уровня мочевины и креатинина в первые сутки в 28,6% случаях, в третьи в 46,5%, в пятые – в 43, 4%, на 7 сутки в 39,3% случаях с последующим снижением их частоты.
При многих экстремальных ситуациях для организма одним из причин прогрессирующей токсемии и бактериемии играет желудочно-кишечный тракт. По нашим данным в первые сутки в 100% при остром панкреатите наблюдался парез кишечника. Этиологической микрофлорой при панкреонекрозах является грамотрицальная микрофлора (E.coli, Ps.aeruginosa, Proteus). В ферментативно-реактивную фазу панкреонекроза при парезе кишечника и нарушении детоксикационной функции печени в развитии интоксикации и полиорганной недостаточности большое значение играет эндотоксин грамотрицательных бактерий. Определение уровня эндотоксина (ГЛП) уровня антибактериальных антител позволяет определять степень интоксикации. Нами проведен анализ уровня антибактериальных антител у 18 пациентов с острым панкреатитом. При этом характерным было повышение уровня антител к грамотрицательным бактериям. Наиболее высокие показатели наблюдались при инфицированных формах панкреонекроза.
УЗИ неотъемлема программа динамического контроля течения патологического процесса [4]. УЗИ позволяет оценивать формирование ложной кисты поджелудочной железы, которая, как правило, начинает проявляться на 5-6 сутки лечения. Она характеризуется появлением и ростом ограниченного жидкостного образования в сальниковой сумке, при прогрессирующем перитоните, в брюшной полости. На рис. 3 представлены данные УЗИ поджелудочной железы на 8 сутки лечения больного ист. бол. № 2325.
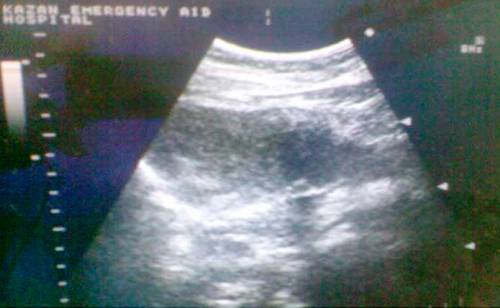
Рис. 3. Ложная киста поджелудочной железы.
Наиболее оптимальна ликвидация кисты миниинвазивным методом. Нами под контролем УЗИ в 10 случаях проведено пункционное дренирование ложной кисты с последующей консервативной терапией.
Компьютерная томография (КТ) является «золотым стандартом» в панкреатологии. КТ с контрастным усилением позволяет с высокой точностью в динамике диагностировать распространенность патологического процесса и развития его осложненных форм. Но при этом следует отметить, что КТ не обеспечивает диагностику стерильного или инфицированного характера деструкции. По данным КТ по балльной оценке выделяют 5 степеней тяжести заболевания. На рис. 4 представлены данные КТ больного № ист. бол. 8268. Увеличение головки поджелудочной железы головки — 43 мм, тело — 34 мм, хвост — 41 мм. Умеренная инфильтрация прапанкреатической клетчатки.
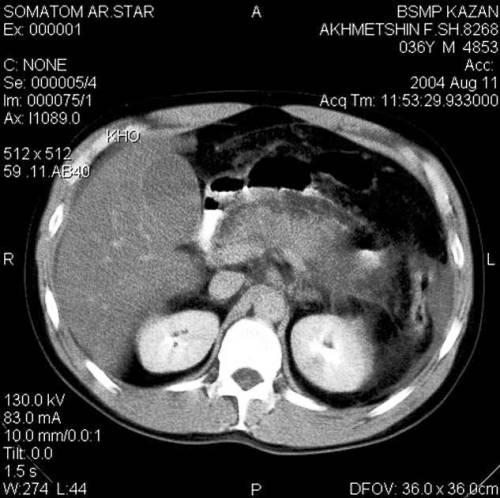
Рис. 4. Данные КТ поджелудочной железы с контрастным усилением. По степени тяжести по КТ — 2 балла.
При выраженной клинической картине перитонита показана диагностико-лечебная лапароскопия. Виделапароскопия позволяет точно верифицировать течение патологического процесса, провести санацию брюшной полости, сальниковой сумки и их дренирование. Видеолапароскопия проведена в 6 случаях. Желтоватый выпот со стеариновыми бляшками был характерен для жирового панкреонекроза, который чаще встречается у пациентов пожилого возраста. Грязно-темный геморрагический выпот с кровоизлиянием в корень брыжейки свидетельствовал о геморрагическом панкреонекрозе.
Принципиальные подходы в лечении острого неинфицированного панкреонекроза характеризуются активно-выжидательной консервативной тактикой с использованием миниинвазивных технологий, что убеждает результаты лечения больных этой тяжелой патологией.
Третий этап диагностика инфицирования панкреонекроза и забрюшинных флегмон. Для инфицированного панкреонекроза было характерно сохранение высокой температурной реакции сопровождающие ознобом, стабильно тяжелое состояние, лейкоцитоз, высокие показатели ЛИИ. УЗИ и КТ позволяют определить распространение или ограничение патологического процесса, но в то же время не имеют решающего значения в дифференциации клинико-морфологических форм заболевания.
Увеличение концентрации прокальцитонина (предшественника кальцитонина, маркёра системной воспалительной реакции и бактериального инфицирования) в крови более 1,8 нг/мл в двух последовательных исследованиях является важным лабораторным маркером. Определение прокальциотонина проводили при симптомах инфицирования и исключения генерализованной инфекции [3, 9].
Таким образом, алгоритм диагностики острого панкреатита заключается в избирательном комплексном подходе в зависимости от фазы патологического процесса
Чикаев В.Ф., Айдаров А.Р., Ибрагимов Р.А., Бондарев Ю.В.
Казанский государственный медицинский университет
ГАУЗ «Городская больница скорой медицинской помощи № 1», г.Казань.
Источник: art-medicine.ru/
Источник


