Зонд для при панкреатите
Узнайте больше
 Пищеварительные химические вещества
Пищеварительные химические вещества
(ферменты, которые образуются в поджелудочной железе активизируются и начинают «переваривать» ее части. Они обычно включаются только после того как достигают части кишечника
идущей сразу после желудка (двенадцатиперстной кишки). Это приводит к ряду химических реакций, которые вызывают воспаление в поджелудочной железе. Как вышеуказанные причины
фактически вызывают эту последовательность событий не ясно.
В большинстве случаев (4 из 5) воспаление проходит мягко и стихает в течение недели или около того. Симптомы могут быть острыми в течение нескольких дней, но после этого
успокаиваются и поджелудочная железа полностью восстанавливается.
В некоторых случаях (примерно 1 из 5) воспаление быстро становится тяжелым. Части поджелудочной железы и окружающих ее тканей отмирают. Ее ферменты и химические вещества
могут попасть в кровоток, вызвать воспаление и повреждение других органов в организме. Это может привести к шоку, дыхательной, почечной недостаточности и другим осложнениям.
Это очень серьезная ситуация, которая может привести к летальному исходу.
Что произойдет, если будет подозреваться острый панкреатит
Если ваш врач заподозрит у вас острый панкреатит, вам настоятельно порекомендуют лечь в больницу. Тому есть много причин, как то брюшная боль, бесконечная рвота и т.д.
Чтобы исключить другие проблемы и подтвердить диагноз, необходимы анализы. По анализам крови проверяют уровень в ней амилазы и / или липазы (это ферменты, вырабатываемые
поджелудочной). Хотя это и не на 100% надежно, высокий уровень в крови этих ферментов наводит на мысль, что причиной симптомов является панкреатит.
УЗИ позволяет проверить есть ли желчные камни, если они предполагаются, как основная причина. Если УЗИ не дает четкого ответа, понадобятся другие типы сканирования.
Как осуществляется лечение острого панкреатита
Лечение зависит от того, насколько сильный приступ заболевания имеет место быть. Специфического лечения, которое полностью устраняет воспаление нет. Тем не менее,
в большинстве случаев панкреатит отступает в течение нескольких дней, хотя симптомы могут ухудшиться, прежде чем они станут легче.
- Чтобы облегчить боль, как правило, необходимы сильные обезболивающие, вводимые путем инъекций.
- Также, чтобы высосать жидкость из желудка в ряде случаев через нос в желудок вставляется трубка (назогастральный зонд). Это может быть полезно, если идет сильная рвота.
- Назогастральный зонд также вводится в желудок, чтобы накормить вас, так как во время болезни вы не можете правильно питаться.
- Капельница необходима, чтобы организм получал жидкость пока не пройдут симптомы.
- Вероятно, в мочевой пузырь будет вставлен катетер (тонкая трубка), так врачи смогут точно контролировать количество мочи.
Реже развиваются осложнения и ситуация может стать очень серьезной. Методы лечения в таких случаях:
- Интенсивная терапия. Если у вас есть тяжелый приступ панкреатита, контролироваться вас будут очень пристально в отделении интенсивной терапии.
- Проведение процедуры удаления желчного камня, если это будет признано причиной.
- Если заражены поджелудочная железа или окружающие ткани, лекарства — антибиотики.
- Чтобы удалить зараженные или поврежденные ткани иногда необходима хирургия.
- Читайте далее: Симптомы и причины заболевания
Прочитайте другие статьи по теме
Источник

Основные правила, которые нужно соблюдать при лечении острого панкреатита.
Больные с острым панкреатитом должны безотлагательно быть госпитализированы в больничный стационар, где им будет назначено соответствующее лечение. Существует четкий алгоритм и правила лечения пациентов с острым панкреатитом, которых необходимо строго придерживаться:
1. Еще с советских времен существует золотое правило в лечении острого панкреатита независимо от степени тяжести — холод, голод и покой.
Пациент в первые дни заболевания должен находиться в постели в лежачем положении с пузырем льда на животе, и конечно забыть о еде.
Таким образом поджелудочная железа “приостанавливает” свою работу и временно выключается из процесса пищеварения, что дает ей возможность затормозить процесс воспаления и начать процесс восстановления.
И хотя западные доктора придерживаются несколько иной тактики, мы считаем ее обоснованной и действительно эффективной.
А пациентам с тяжелым течением панкреатита особенно необходимо воздерживаться от еды, поскольку это может спровоцировать еще больший процесс воспаления поджелудочной железы вплоть до ее распада и летального исхода.
Да и в дальнейшем с едой при панкреатите нужно быть также очень аккуратным, о чём мы уже рассказывали ранее.

2. С целью снижения давления в желудке больным с тяжелой формой течения заболевания необходима установка зонда в желудок через нос. Это позволит выводить накапливающееся желудочное содержимое и облегчает тем самым симптомы заболевания, такие как тяжесть в желудке, тошнота и рвота.
Дело в том, что при остром панкреатите, особенно при тяжелом течении, работа кишечника останавливается и желудочное содержимое не уходит из желудка под действием перистальтики, а остается в нем. В итоге там начинает скапливаться большое количество застойных желудочных масс темного цвета, что еще больше усугубляет состояние больного.
Иногда больным устанавливают зонд непосредственно в кишечник, что позволяет начать ранее питание через него. По мере разрешения заболевания больных переводят на специальное питание, показанное при остром и хроническом панкреатите.
3. Достаточная водная нагрузка. Дело в том, что больные с острым панкреатитом теряют много жидкости — она из крови и тканей уходит в кишечник, брюшную и плевральную (грудную) полости, забрюшинно. В результате чего у пациентов развивается обезвоживание — сухость кожных покровов. Они становятся бледно-серыми, развивается тахикардия и снижается артериальное давление.
В тяжелых случаях развивается гиповолемический шок в результате больших потерь жидкости. Причем стоит отметить, что потеря жидкости в так называемое третье пространство может достигать 5-6, а у молодых крепких мужчин и до 8,0 литров.
Поэтому пациенты при лечении острого панкреатита обязательно, независимо от степени тяжести, должны получать адекватную водную нагрузку, то есть пить много жидкости.
Отсюда и следующее правило — в случае панкреатита легкой или средней степени тяжести пациенты должны сами выпивать не менее 1,5-2,0 литров обычной кипяченой воды без газов в сутки и получать не менее 2-3 литров внутривенной инфузии солевых растворов — натрия хлорид, раствор глюкозы, Рингера, хлосоль. Таким образом объем водной нагрузки должен быть в пределах 3,5-4,5 литра в сутки.
При тяжелом течении панкреатита наряду с питьем больным переливают порядка 5-6 литров солевых растворов в сутки, а иногда эта цифра может быть выше.
Недостаточное возмещение жидкостных потерь может привести к сужению сосудов во внутренних органах, что в конечном счете приведет к снижению кровообращения поджелудочной железы и еще более усугубит воспалительный процесс.
Также недостаток жидкости в организме и сужение сосудов может привести к нарушению работы почек (острая почечная недостаточность). Объем инфузии рассчитывают в среднем из расчета 25 мл/кг массы тела, конечной целью является гематокрит на уровне 30%.
4. Адекватное обезболивание. Боли при остром панкреатите достаточно сильные и пациентам трудно их терпеть, поэтому им необходимо обезболивание.
При выраженных болях больным назначают наркотические анальгетики (морфин, промедол, трамадол) отдельно или в комбинации с ненаркотическими анальгетиками (НПВС-диклофенак, кеторолак, нимесулид, а также парацетамол).
5. Антибиотикотерапия. Во многих источниках указывают, что прием антибиотиков необходимо начинать только тогда, когда развились гнойные осложнения острого панкреатита.
Но все же панкреатит может протекать достаточно быстро и также быстро может привести к инфекционному процессу. Этому виной сама стенка кишечника — при его парезе стенка становится проницаемой для патогенных микроорганизмов, поэтому клиницисты предпочитают назначать антибиотики для лечения панкреатита с момента поступления в стационар.
Цель этого способа лечения — профилактика развития инфекционных осложнений, поскольку изначально острый панкреатит не является инфекционным процессом. Наиболее оптимальная комбинация, с которой стартует лечение: цефалоспорины 3-4 поколения (цефепим, цефтриаксон) + фторхинолоны (ципрофлоксацин, пефлоксацин) + метронидазол. Дальнейшая антибиотикотерапия зависит от течения заболевания.
6. Подавление секреции поджелудочной железы, подавление ее работы. Препаратами выбора являются синтетические аналоги гормона соматостатина — сандостатин, октрайд. Они подавляют секреторную функцию поджелудочной железы (подавляют образование панкреатического сока), подавляют образование соляной кислоты в желудке, регулирует моторику желудочно-кишечного тракта, а также препятствуют всасыванию воды и электролитов в кишечнике. Назначают подкожно или внутривенно по 100 мкг 3 раза в сутки в течение 5-7 дней.
Также для подавления функции поджелудочной железы назначают антиферменты- контрикал, гордокс. Они подавляют, “уничтожают” пищеварительные ферменты поджелудочной железы. Но для достижения желаемого эффекта вводят достаточно высокие дозы препаратов: контрикал вводят сперва “ударной” дозой — 50 000 Ед внутривенно струйно, затем внутривенно капельно в дозировке 20 000 -30 000 Ед через каждые 4-6 часов до улучшения состояния пациента, лечение гордоксом стартует с 500 000 Ед внутривенно капельно, затем по 200 000 Ед внутривенно капельно через каждые 4-6 часов до улучшения состояния пациента.
7. Профилактика образования язвы желудка или 12-перстной кишки.
Несмотря на подавление секреторной активности поджелудочной железы, в желудке все равно образуется соляная кислота, хоть и в меньших количествах (под действием сандостатина или октрайда). В таких условиях стенка желудка подвержена риску “самопереваривания”, поскольку прием пищи на первых этапах ограничен.
Поэтому больным с целью профилактики образования язв назначают в процессе лечения Н-2-гистаминоблокаторы (ранитидин, фамотидин) или блокаторы протонной помпы (омепразол, пантосан).
8. Профилактика тромбообразования. Зачастую у пациентов с острым панкреатитом свертываемость крови повышена, что в условиях гиподинамии создает предпосылки к тромбообразованию, а следовательно возникает риск тромбоэмболии легочной артерии или ее ветвей, острого нарушения мозгового кровообращения.
Поэтому при отсутствии кровотечений назначают низкомолекулярные гепарины — они разжижают кровь и препятствуют образованию тромбов, а также обладают длительным действием и их вводят подкожно 1 раз в день. К таким препаратам относятся фрагмин 5000 Ед, фраксипарин 0,3 Ед, а также клексан 0,4 и 0,8 Ед.
9. Поддерживающая терапия иммунной системы, назначают витамины группы В, С, а также, при наличии вовлечения в процесс печени, назначают препараты, которые будут поддерживать ее функцию и защищать клетки печени от разрушения- к ним относится гептрал, гепатил, эссенциале.
10. Экстракорпоральные методы гемокоррекции. Включаются в схему как комбинированное лечение вместе с медикаментозными препаратами. Суть заключается в очистке крови пациента вне организма в первую очередь от основных веществ, которые запускают процесс воспаления в поджелудочной железе — амилазы, липазы и эластазы, а также от других токсических веществ, выбрасываемых в кровь при ее воспалении и разрушении. Таким образом “подавляется” их отравляющее действие на организм и тормозится процесс дальнейшего разрушения поджелудочной железы.
Опыт такого комбинированного лечения показывает хорошие результаты у пациентов. Они быстрее идут на поправку, процесс воспаления быстрее утихает, а в случае с тяжелым течением панкреатита и развитием панкреонекроза улучшает прогноз выживаемости пациентов. Из всех видов экстракорпоральной гемокоррекции активно применяется гемосорбция на угольных сорбентах, а также плазмаферез.
11. Хирургические методы лечения. Показаны в случае формирования гнойников в области поджелудочной железы и гнойных затеков под печенью, забрюшинно, а также скопления большого количества жидкости в брюшной полости. Для этого в брюшную полость в область гнойных образований, кисты устанавливают дренажи, по которым будет оттекать из брюшной полости гнойное отделяемое, а также скопившаяся жидкость.
В тяжелых случаях больным показано лечение в реанимационном отделении с проведением интенсивной терапии, поддержки сердечной деятельности, искусственная вентиляция легких, а также заместительная почечная терапия (острый гемодиализ).
Как правило, процесс лечения достаточно длительный и может занимать от 3-х недель до нескольких месяцев, в зависимости от степени тяжести заболевания и развития осложнений. В последующем, после выздоровления, пациент должен помнить, что у него высок риск повторного развития заболевания, поэтому они должны строго следить за своим здоровьем и придерживаться правильного питания с отказом от алкоголя.
Берегите свою поджелудочную железу и будьте здоровы!
Вконтакте
Google+
Одноклассники
Источник
Энтеральное питание представляет собой лечебное или дополнительное искусственное питание специальными смесями. Применяется к больным, которые находятся в критическом состоянии либо не могут восполнить пищевые потребности с помощью обычной еды (пищевая недостаточность).
Такое питание позволяет поддерживать нормальное функционирование организма, иммунитет и предотвращать осложнение недуга развитием инфекционных процессов.
Что означает нутриционная поддержка?
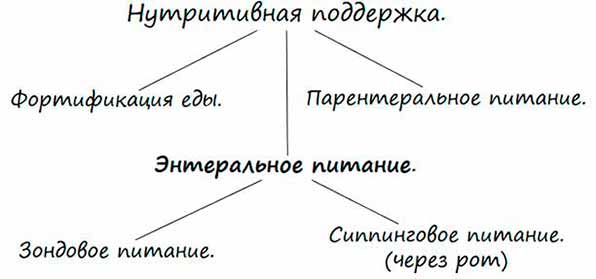
Нутриционная поддержка представляет собой обеспечение поступления в организм питательных веществ и полезных элементов путем приема/введения специальных смесей в случаях, когда больной не может удовлетворить питательные потребности организма обычной едой.
В средствах информации ее еще могут называть клиническим, искусственным питанием, нутритивной поддержкой.
Существует два вида нутриционной поддержки:
- Парентральная – питательные вещества вводят внутривенно.
- Энтеральная – смеси принимаются через ротовую полость или вводятся в желудок/кишечник при помощи зонда, наложенную на желудочно-кишечную область стому.
Показанием для использования данной поддержки является питательная недостаточность, когда человек вследствие критического, послеоперационного состояния, серьезной патологии не имеет возможности восполнять питательные нужды обычным способом и привычной едой.
К критериям такой недостаточности относятся следующие показатели:
- индекс массы тела: девятнадцать и меньше;
- дефицит массы: десять процентов;
- количество общего белка – меньше 60 г/л;
- количество альбумина – меньше 35 г/л;
- лимфоциты – меньше 1800 в мм3 крови.
В зависимости от тяжести недуга, возможности пациента употреблять пищу и способностей организма ее усваивать в полном объеме, нутриционное питание может быть полным, неполным и дополнительным.
В каких случаях необходима питательная поддержка организма?

Нарушение питания приводит к ослаблению иммунитета, развитию инфекций, ухудшению вентиляционных возможностей, ослаблению дыхательных мышц, нарушению работоспособности всех органов и систем. В результате значительно повышается риск смерти больного.
Нутритивная поддержка дает возможность поддерживать жизнедеятельность пациента, функционирование его внутренних органов в критических состояниях или при тяжелых заболеваниях, помогает предотвратить осложнение болезней и летальный исход вследствие недостаточности питательных веществ, предупредить развитие инфекций, сократить послеоперационную летальность, поддерживать иммунитет.
Таким образом, нутриционная поддержка может осуществляться в следующих случаях:
- Белково-энергетическая недостаточность и невозможность ее восполнить обычным питанием.
- Критические состояния.
- Онкозаболевания.
- Проведение радиотерапии.
- Тяжелое нарушение процессов переваривания и усваивания пищи при заболеваниях органов ЖКТ (например, панкреатит, перитонит, энтероколит, обструктивное поражение пищевода), синдром патологии всасывания питательных веществ стенками кишечника.
- Интенсивная потеря массы тела даже при калорийном питании у больных туберкулезом, муковисцидозом, анорексией, СПИДом, ВИЧ-инфицированных.
- Интенсивная потеря массы тела у детей неизвестной этимологии либо в случае поражения болезнью.
- Нарушение пищеварительных, обменных процессов при заболеваниях инфекционного характера.
- Невозможность употреблять пищу естественным путем через рот.
- Затяжной стоматит, нарушение жевательных функций, которые приводят к потере веса.
- Тяжелые ожоги, травмы, отравления.
- Необходимость восстановления организма в послеоперационный период (это могут быть операции разного характера, не только на органах ЖКТ), в том числе при наличии осложнений.
- Тяжелые черепно-мозговые травмы и травматические поражение лица, сопровождающиеся потерей сознания.
- Некоторые виды психических болезней, нервных расстройств (например, нервная анорексия, нервная булимия, тяжелое депрессивное состояние, фобии, патология Паркинсона).
Противопоказания для искусственного питания
Искусственное питание не применяется, если нарушения в питании не большие и человек может обеспечить потребности в полезных веществах естественным путем обычной пищей.
Энтеральное питание не применяется при:
- Непереносимости смеси.
- Электролитных нарушениях.
- Недостаточности кровообращения.
- Острой недостаточности почек и печени.
- Тромбоэмолии.
- Потере веса при прогрессирующем поражении раком, устойчивым к проводимой терапии.
- Быстро прогрессирующем раке, который хорошо поддается терапии.
- Непрекращающаяся рвота.
- В большинстве случаев осуществления химиотерапии.
- Развитии шока.
- Превышении уровня сывороточного лактата 3-4 ммоль на литр.
- Гипоксии, когда рО меньше 50 мм.рт.ст.
- Ацидозе, когда уровень кислотности меньше 7,2 ед., а рО больше 80 мм.рт.ст.
- Тяжелых осложнениях после операции.
- Тяжелых травмах и гнойно-септических процессах.
- Кишечной непроходимости.
- Патологии всасывательных процессов в кишечнике.
- Кровотечении в желудке либо кишечнике.
В этих случаях используется парентеральное питание (внутривенное). Следует отметить, что абсолютных противопоказаний для парентерального питания не существует, так как для жизнедеятельности организм нуждается в питательных веществах. Единственным относительным противопоказанием такой поддержки может быть процесс проведения операции.
Алгоритм энтеральной терапии при панкреатите
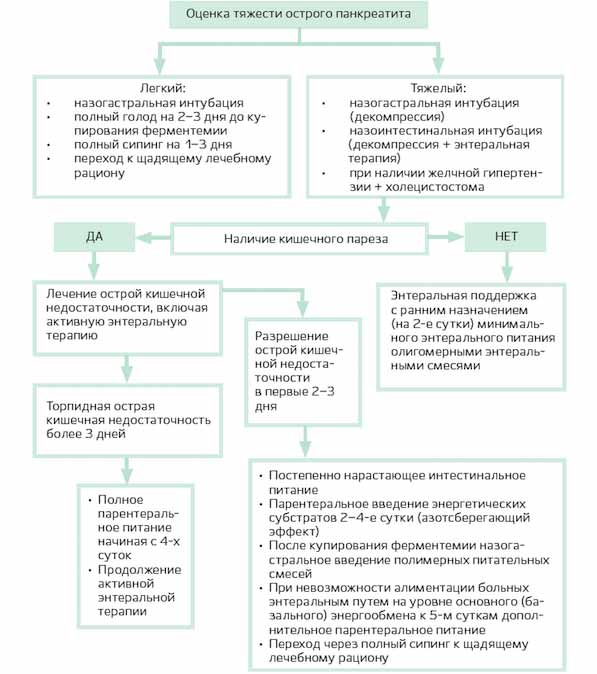
Если у больного легкая форма острого панкреатита, первые 2 дня показан полный голод. После купирования острого воспалительного процесса разрешается употребление негазированной щелочной минеральной воды и полимерных изонитрогенных изокалорических смесей (Нутриэн, Джевити-1, Нутризон):
- В первые сутки употребляется по 100 мл состава шесть раз в день.
- На вторые сутки — по 150 мл состава шесть раз в день.
- На четвертые-пятые сутки при положительной реакции организма на смеси осуществляется переход на щадящий рацион питания.
При тяжелом остром панкреатите обычно устанавливают назогастральный и эндоскопически назоинтестинальный зонды. Последний устанавливают для уменьшения давления на стенки верхнего отдела кишечника, выведения токсической жидкости и осуществления энтеральной терапии для профилактики непроходимости кишечника. После изъятия эндоскопа проверяется правильное месторасположение зонда (сбоку от трейтцевой связки на 30-40 см).
Энтеральное питание при панкреатите осуществляется согласно следующему алгоритму:
- Внутрикишечное капельное введение через назоинтестинальный зонд приготовленного цитопротективного раствора (один пакетик Регидрона, разведенного в одном литре воды и с добавлением 1 грамма аскорбиновой кислоты и 10 мл цитофлавина) либо смеси Интестамин с электролитами, антиоксидантами и глутамином.
- Спустя два часа проверяют наличие остатков введенного раствора (если количество остатков больше 100 мл – цитопротективный раствор вводится в прежнем количестве и часовом режиме, если объем меньше 100 мл — инфузионный объем увеличивают на половину и контролируют остатки каждые три часа).
- На вторые сутки параллельно с введением цитопротективного раствора капельно начинают вводить энтеральное питание (до 300 миллилитров в день). Это должен быть изокалорический двадцатипроцентный раствор олигомерной смеси (например, Пептамен, Нутризон Пептисорб), скорость введения – 60 миллилитров в час.
- Если смесь переносится хорошо, на следующий день ее объем увеличивается вдвое, скорость введения сохраняется прежней. Если питание переносится плохо, вздувается живот, чувствуются боли — скорость введения веществ замедляется в два раза. Если признаки расстройства органов ЖКТ сохраняются — на полдня или день нужно отменить введение смесей и вводить только глюкозный электролитный раствор и энтеропротекторы.
- Параллельно с питанием в первые дни через каждые три часа обязательно вводятся энтеросорбенты (Смекта, Полисорб), и четыре раза в день пробиотики (Хилак Форте по 2 мл на прием).
- Если больной хорошо переносит олигомерные смеси, на третий день половину объема питания можно заменить полимерными изонитрогенными изокалорическими составами.
- На 5 сутки можно принимать олигомерные смеси в большем количестве или переходить на полимерные гиперкалорические гипернитрогенные смеси (Нутризон энергия, Джевити 1,5, Нутрикомп энергия). Лучше всего, если это будут энтеральные смеси с растворимой клетчаткой, имеющие бифидо-, лактогенный, трофический, энтеросорбирующий эффект.
- На пятый-шестой день питания больному нужно обеспечивать 25 ккал, а также 1 грамм белков на килограмм массы тела в день.
- Если на десятый день терапии сохраняется гипергликемия, нужно использовать диабетические полимерные составы.
Когда симптомы острого панкреатита будут купированы, после специального водного теста допускается постепенные переход на питание через назогастральный зонд.
Применяемые смеси

Энтеральные смеси при панкреатите вводятся после купирования острой амилаземии. Как правило, это 2-3 день поступления больного в стационар. Их вводят согласно определенной последовательности.
На третьи сутки вводятся олигомерные изонитрогенные изокалорические смеси. На четвертый день вводятся полимерные изонитрогенные изокалорические смеси. На пятый день можно употреблять увеличенное количество полимерных изонитрогенных изокалорических смесей или перейти на полимерное гиперкалорическое гипернитрогенное питание.
| Вид | Название | Белки | Углеводы | Жиры | Калории на 1 мл. | Возраст | Цена |
| Олигомерные (полуэлементные, практически полностью всасываются) | Пептамен Энтрал 400 г) | 5 | 12,7 | 3,7 | 1,25 | с 1 года | 760 руб. |
| Нутризон Пептисорб (500 г) | 4 | 17,6 | 1,7 | 1 | с 1 года (детям 1-3 лет только как доп. питание) | 1 058 руб. | |
| Нутриэн Элементаль (500 г) | 4, 1 | 13,7 | 3,2 | 1 | с 3 лет | 974 руб. | |
| Полимерные изонитрогенные изокалорические (полноэлементные, малокалорийные составы с небольшим количеством белков) | Нутризон | 4 | 12,3 | 3,9 | 1,25 | с 1 года | 435 руб. за 1 литр |
| Нутриэн Стандарт 350 г | 4,3 | 12,2 | 3,8 | 0,5-2 ккал | с 3 лет | 520 руб. | |
| Нутрикомп Стандарт 500 мл | 3,8 | 13,7 | 3,8 | 1 | с 1 года | 245 руб. | |
| Фрезубин Оригинал 500 мл | 3,8 | 13,8 | 3,4 | 1 | с 1 года | 231 руб. | |
| Полимерные гипернитрогенные гиперкалорические (полноэлементные составы, насыщенные белками и с большей калорийностью) | Джевити 1,5 (содержит пищевые волокна — 12 г/л и фруктоолигосахариды 10 г/л) | 6,38 | 20,1 | 4,9 | 1,5 | с 2 лет | от 600 руб. за 1л. |
| Нутридринк | 6 | 18,4 | 5,8 | 1,5 | с 3 лет | 202 руб. за 200 мл | |
| Нутризон Энергия | 6 | 18,3 | 5,8 | 1,5 | с 1 года | 610 руб. за 1 литр | |
| Нутрикомп Энергия (содержит пищевые волокна) | 7,5 | 18,8 | 5 | 1,5 | с 1 года | 313 руб. за 0, 5 л. |
Количество белков, жиров и углеводов, представленное в таблице, рассчитано на 100 мл продукта.
Смеси также обогащены минеральными элементами (кальцием, фосфором, калием, магнием, натрием, железом, марганцем, йодом и т.д.), витаминами А, Д, Е, К, В, РР. Некоторые из полимерных составов содержат пищевые волокна. Детям в возрасте от 1 до 6-10 лет составы необходимо давать с осторожностью, под наблюдением врача.
При воспалении тканей и протоков поджелудочной железы чаще всего применяют состав от Нутридринк. При панкреатите принимать его не только полезно, но и вкусно. В продаже есть смеси с большим выбором разного вкуса: банан, ваниль, кофе, клубника. Это один из полимерных составов, который обладает приятными вкусовыми качествами, качественным, легкоусвояемым белком, оптимальным соотношением жирных кислот.
Также можно найти Нутрикомп с привкусом ванили. Большинство остальных составов обладают нейтральным вкусом.
Загрузка…
Источник

