Выживаемость при остром панкреатите
Панкреатит – это заболевание, при котором определяется высокий процент смертности. Основной причиной летального исхода считается развитие тяжёлых осложнений. Последствия воспалительного процесса имеют довольно серьёзный и опасный характер, по этой причине не стоит относиться к подобному расстройству пренебрежительно и поверхностно. При проявлении симптоматики острого приступа или в периоды обострения хронической формы необходимо немедленно обращаться за помощью к специалистам.
Осложнения при панкреатите будут отличаться в зависимости от формы заболевания. Из этого следует, что для острого и хронического воспалительного процесса последствия будут различными.
Осложнения острого панкреатита делятся на ранние и поздние. Ранние развиваются вместе с первыми проявлениями клинической картины панкреатита. Поздние зачастую появляются примерно через несколько недель и в большинстве случаев связаны с присоединением вторичной инфекции.
Ранние осложнения острого панкреатита обуславливаются проникновением панкреатических ферментов и частичек омертвевших тканей поражённого органа в кровоток. Первое место по распространённости занимает гиповолемический шок, основными факторами возникновения которого считаются сильная интоксикация организма и ярко выраженный болевой синдром. Ещё одним из самых распространённых последствий является ферментативно-разлитой или асептический панкреатит. Его опасность заключается в накоплении ферментов, которые агрессивно влияют на брюшную полость.
К другим ранним осложнениям можно отнести:
- дыхательную недостаточность;
- плеврит – это состояние, во время которого происходит воспаление плевры, что сопровождается скоплением жидкости в её полости;
- ателектаз одного из лёгких;
- острую печёночную недостаточность – проявляются желтоватым оттенком кожных покровов и слизистых оболочек;
- острый токсический гепатит – поражение печени, которое развивается влиянием шока и патологическим воздействием ферментов. Особую группу риска составляют пациенты с панкреатитом, у которых уже есть хронический воспалительный процесс печени, желчного пузыря или желчевыводящих протоков;
- нарушение работы сердечно-сосудистой системы;
- внутренние кровоизлияния;
- развитие воспаления в брюшине. При острой форме протекания воспаления тканей поджелудочной перитонит делится на асептический и гнойный;
- расстройства со стороны психики – формируются на фоне сильной интоксикации, которая нередко поражает головной мозг. В большинстве случаев, на второй или третий день от начала появления симптомов основного расстройства, развивается психоз. Его продолжительность составляет несколько суток;
- тромбоз сосудов.
Поздние осложнения острого панкреатита начинают формироваться после нормализации состояния больного, что достигается при помощи комплекса консервативных и хирургических способов лечения. Данные осложнений продлевает время нахождения больного в условиях стационара, а также значительно уменьшает процент благоприятного прогноза при остром панкреатите.

Дегенеративные и гнойные осложнения острого панкреатита
Поздние последствия острого панкреатита:
- формирование абсцессов или гнойников брюшной полости;
- появление панкреатических свищей – сообщений близлежащих внутренних органов;
- парапанкреатит – воспаление гнойного характера тканей, окружающих поражённый орган;
- некроз органа;
- развитие псевдокист — представляют собой формирование капсулы из соединительной ткани;
- пилефлебит – вовлечение в патологию воротной вены;
- возникновение опухолей зачастую злокачественного характера;
- заражение крови – это то, чем опасен острый панкреатит наиболее всего.
Осложнениями при хроническом панкреатите зачастую становятся поражения органов, которые функционально связаны с поджелудочной железой. Среди такой группы последствий выделяются:
- гепатит реактивного характера;
- развитие холестаза с желтухой или без;
- холецистит;
- гнойный холангит.
По причине близости железы к диафрагме нередко выражаются такие осложнения хронического панкреатита, как пневмония или реактивный плеврит.
Гастроэнтерологами и онкологами доказана связь между хронической формой заболевания и формированием раковых опухолей поджелудочной. У пациентов, страдающих от подобного расстройства более чем двадцать лет, частота развития онкологии варьируется от 4 до 8%.
Возникновение вторичного сахарного диабета довольно долго считалось одним из самых распространённых осложнений при хроническом панкреатите. С каждым годом протекания подобного недуга вероятность появления сахарного диабета возрастает на 3%. Однако, если появление воспаления имело алкогольную этиологию, то риск значительно увеличивается.
К другим последствиям, которыми опасен хронический панкреатит, относят:
- появление эрозий и язв слизистой органов пищеварительной системы;
- железодефицитную анемию;
- ГЭРБ;
- портальную гипертензию;
- асцит – скопление большого количества жидкости в брюшной полости;
- варикозное расширение вен пищевода;
- постгеморрагическую анемию;
- спадение тканей лёгкого – на фоне его сдавливания увеличенной в объёмах поджелудочной;
- формирование камней в протоках;
- перитонит;
- септическое состояние.
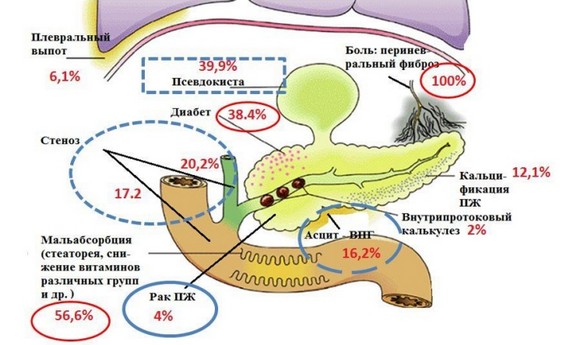
Осложнения хронического панкреатита
Осложнённый панкреатит острого течения характеризуется высоким процентом смертности. Её показатели могут достигать до 15%, а при развитии тяжёлых последствий, в частности панкреонекрозе – увеличивается до 70%.
Основным фактором наступления смерти от панкреатита являются гнойно-септические осложнения, которые нередко протекают в комплексе с полиорганной недостаточностью и сильнейшей интоксикацией.
Не последнюю роль в прогнозе острого панкреатита играет потребление пациентом алкогольных напитков. В случаях полного отказа от спиртосодержащих напитков десятилетняя выживаемость наблюдается более чем 80% пациентов. Но когда больной продолжает употреблять алкоголь, подобный показатель снижается в два раза.
При некрозе тканей органа смертельный исход наступает в 50% случаев.
Прогноз хронического панкреатита во многом зависит от нескольких факторов, а именно:
- возрастной категории пациента;
- индивидуального характера течения болезни;
- общего состояния поражённого органа;
- наличия или отсутствия осложнений.
Выживаемость пациентов с хронической формой в период десяти лет достигает значений в 70%, двадцать лет – 45%. Вероятность формирования онкологии – 4% на каждые 25 лет протекания болезни.
Инвалидность достигает значений в 15%.
Предупреждение осложнений при остром течении составляет борьба с ярко выраженной болезненностью и интоксикацией. При хроническом течении профилактическими мероприятиями являются:
- пожизненный отказ от вредных привычек;
- соблюдение назначений лечащего врача относительно рациона;
- своевременное лечение сопутствующей патологии ЖКТ;
- санаторно-курортное лечение.
Помимо этого, пациентам с хронической формой рекомендуется регулярно проходить обследование у гастроэнтеролога.
Источник

Поджелудочная железа – это паренхиматозный орган смешанной секреции, выполняющий следующие функции:
- выработка пищеварительного сока, необходимого для переваривания еды;
- образование гормонов, которые влияют на функционирование клеток организма (инсулин, глюкагон, соматостатин).
При нарушении работы поджелудочной возникает опасный недуг – панкреатит, прогноз которого зависит от определенных факторов. По статистике, взрослые мужчины страдают им чаще, чем женщины, и он может сократить длительность жизни человека.
Виды панкреатита
Выделяют 2 вида недуга:
- острый;
- хронический.
Острый панкреатит возникает впервые. Воспалительный процесс длится непродолжительное время и затрагивает клетки паренхимы, которые в результате повреждаются активированными ферментами.

Выделяют следующие типы острой формы:
- интерстициальный;
- геморрагический;
- гнойный;
- панкреонекроз.
Хронический панкреатит возникает после многократных повторений острой формы заболевания, но при начальных изменениях симптомы часто отсутствуют. Панкреатит беспокоит больных довольно продолжительное время, в результате чего ткань паренхимы замещается на рубцы, и ее поверхность становится поврежденной.
Выделяют следующие формы хронического вида:
- алкогольный;
- билиарный;
- токсический;
- инфекционный;
- ишемический;
- идиопатический.
Что влияет на продолжительность жизни при панкреатите?
Далёкие от медицины люди часто не знают, от чего зависит продолжительность жизни человека, имеющего в своем анамнезе панкреатит.

Наиболее значимыми причинами являются:
- Течение патологии. При острой форме вероятность наступления летального исхода выше, по сравнению с хронической.
- Тяжесть состояния. Чем тяжелее протекает недуг, тем больше риск, что он разовьется фатально.
- Наличие осложнений. Если происходит омертвление тканей, смерть наступает в 50% случаев. Внутренние органы не справляются с действием токсинов, развивается сердечная и почечная недостаточность. Иногда возникают кровотечения, которые также становятся причиной смерти.
- Сопутствующее заболевание: сахарный диабет, злокачественные опухоли, патология желчного пузыря и 12-перстной кишки, гельминтозы (у ребёнка). На фоне тяжелых нарушений в организме риск летального исхода возрастает.
- Возраст. Чаще всего смертельные случаи встречаются у пациентов старше 70 лет.
- Своевременность получения и качество медицинской помощи. Чем раньше врач начал лечить пациента с панкреатитом, прописывая ему адекватную терапию, тем больше шансов на благоприятный исход.
- Безукоризненное соблюдение назначений лечащего врача и диеты. Когда человек ответственно относится к собственному здоровью, принимает прописанные таблетки, выживаемость в таких случаях достигает 80%. Если он игнорирует врачебные рекомендации, не пьет лекарство, показатель снижается в 2 раза.
- Отказ от алкоголя. Исключение вредной привычки ведет к уменьшению повреждающего действия.
Сколько живут с хроническим панкреатитом?
Продолжительность жизни часто сокращается на 10–20 лет. Это связано с тем, что при неработающей железе организм не справляется с дополнительной нагрузкой.
Каковы прогнозы лечения заболевания?
Согласно статистике, с острой формой и тяжелым течением заболевания летальный исход наступает в 30% случаев. У 15% людей наступает выздоровление, а оставшихся ожидает повторное обострение патологии (рецидив). Пациент с хронической формой и легким течением при адекватной терапии может прожить столько же, сколько и здоровый человек.

По данным наблюдений европейских специалистов, выживаемость людей в течение первых 10 лет заболевания составляет 70%, 20 лет – 45%. При появлении осложнений или необходимости проведения оперативного вмешательства она снижается. Если в пораженном органе развивается злокачественная опухоль, прогнозирование пропорционально уменьшается на 4% за 20 лет при условии того, что лечение проведено правильно.
Если больной ведет здоровый образ жизни и отказался от употребления алкоголя, то первые 10 лет он проживет в 80% случаев. Когда человек игнорирует все врачебные рекомендации, не соблюдает диету и не избавляется от вредных привычек, средняя продолжительность жизни выявляет снижение показателя в 2 раза.
Причина смертности при панкреатите
Болезнь характеризуется тяжестью течения и высоким риском наступления летального исхода. Чем опасно это состояние, и почему умирает пациент, рассмотрим далее.
Панкреонекроз
Панкреонекрозом называют осложнение, при котором происходит отмирание частей или всей поджелудочной железы. Основная причина такого состояния заключается в повреждении органа собственными ферментами и возникновении воспалительных процессов. Провоцирующими факторами считаются злоупотребление алкоголем, калькулезный холецистит, травмы брюшной полости и ранее перенесенные хирургические вмешательства.
Панкреонекроз отличается далеко не высокой выживаемостью: в 40–70% случаев наступает летальный исход. Если помощь не оказывается своевременно, показатель существенно возрастает.
Рак поджелудочной железы
Характеризуется агрессивным течением и быстрым распространением по всему организму. В большинстве случаев приводит к смерти. Если рак был обнаружен на операбельной стадии, проводится хирургическое вмешательство, при котором полностью удаляется орган или его больная часть. Причинами рака чаще всего являются: курение, неправильное питание, чрезмерный прием алкоголя, нарушение пищеварительной функции, генетические факторы.
Летальность после операции
Хирургическое вмешательство на поджелудочной отличается сложностью и высокими показателями смертности. Удаление органа связано с трудностями, так как он находится в близости с крупными сосудами, почками и обладает общим кровотоком с 12-перстной кишкой. Высокоактивные ферменты нередко переваривают ткань паренхимы, и на нее довольно сложно накладывать швы.

Пациенту приходится соблюдать постельный режим, проводя много времени в лежачем положении. Все это грозит развитием осложнений в послеоперационный период, из-за чего повышается угроза летального исхода. Если операция прошла успешно, пациента ждет долгий путь восстановления.
Как продлить срок жизни?
Несмотря на опасность патологии, существуют способы, позволяющие улучшить примерный прогноз и подарить пациенту дополнительные годы жизни.
Профилактика и образ жизни
Помимо приема препаратов, которые лечащий доктор указывает в истории болезни, нужно придерживаться правил, предупреждающих прогрессирование недуга и риск возникновения осложнений. Благодаря соблюдению этих рекомендаций пациент проживет намного дольше.
Нужно уделять внимание не только физическому здоровью, но и психологическому. Специалисты советуют людям с патологией изменить свой образ жизни, избегать нервного перенапряжения и своевременно проходить врачебные осмотры.
Несмотря на положительные отзывы о применении средств народной медицины, предварительно всё-таки стоит проконсультироваться с лечащим врачом во избежание осложнений.
Рекомендуется придерживаться следующих правил:
- полностью исключить алкоголь, сигареты и наркотические вещества;
- умеренное занятие спортом;
- распорядок дня должен включать в себя полноценный ночной сон;
- выработка положительного настроя и устойчивости к стрессу.
Диета
Больные в домашней обстановке могут справиться с болью и тошнотой, уменьшив нагрузку на пищеварительную систему:
- Исключение из меню жирных, жареных и острых блюд. Следует отдавать предпочтение вареной, печеной или тушеной еде.
- Частое употребление пищи небольшими порциями. Желательно кушать не менее 6 раз в сутки, а объем одной порции не должен превышать 250 г. Перерыв между трапезами составляет 2,5–3 часа.
- Суточный объем углеводов не должен превышать 300 г, а жиров – 70 г. Они крайне вредно воздействуют на поджелудочную.
- Проведение обработки продуктов. Для уменьшения выраженности воспалительного процесса медики советуют есть блюда, порезанные на кусочки, тщательно их пережевывая, или в протертом виде.
- Диета подбирается так, чтобы в ней было высокое содержание белка. Вещество необходимо добавлять в рацион до 150 г в день.
- Соблюдать питьевую норму. Людям требуется потреблять около 2 л воды. Доктора рекомендуют совершать несколько глотков каждые полчаса.

Выделяют список запрещенных блюд, из-за которых поджелудочный сок начинает усиленно вырабатываться. Крайне нежелательно принимать в пищу следующие продукты:
- мясо и рыба жирных сортов;
- еда в консервированном виде;
- колбасные изделия;
- молочные продукты с высоким содержанием жира;
- икра;
- соусы, включая майонез, кетчуп;
- бобовые;
- овощи – томаты, щавель, капуста и редис;
- кислые фрукты;
- злаковые продукты – пшено, кукуруза и ячмень;
- кондитерские изделия.
Вредные привычки
Злоупотребление спиртным является основной причиной развития недуга и его осложнений. В результате возникает спазм протоков, блокировка оттока желчи, что провоцирует воспалительный процесс. Этанол разрушает клетки паренхимы, приводя к появлению на ней рубцов и нарушению кровообращения. Орган истощается, и происходит выраженное расстройство функции пищеварения. Чтобы остаться живым, алкоголик должен прекратить употребление спиртных напитков.
Курение также оказывает разрушительное воздействие на поджелудочную: вредная привычка провоцирует усиленную выработку ферментов, которые при отсутствии еды поражают ткани паренхимы. Содержащиеся в сигарете токсические вещества могут вызвать злокачественные новообразования, сахарный диабет, нарушения в работе сердца и легких, что значительно уменьшает срок жизни. Избавление от вредной привычки – важное условие для успешной терапии.
Чтобы жить как можно дольше, больному придется приложить немало сил: принимать медикаменты, соблюдать диету и выполнять все меры профилактики заболевания.
Помните: вы проживете дольше, если будете точно и постоянно выполнять все врачебные рекомендации.
Список литературы
- Маев. В. Хронический панкреатит. 2012 г.
- Ивашкин В.Т. Современные проблемы клинической панкреатологии. Вестник РАМН. – 1993 г. №4 стр.29–34.
- Коротько Г.Ф. Секреция поджелудочной железы. М. ТриадаХ 2002 г. стр. 24–34.
- Григорьева И.Н., Веревкин Е.Г., Брагина О.М., Ямлиханова А.Ю. Питание и качество жизни у больных хроническим панкреатитом. Российский журнал гастроэнтерологии, гепатологии и колопроктологии. 2010 г. стр. 88.
- Хазанов А.И., Васильев А.П., Спесивцев В.Н. и соавт. Хронический панкреатит, его течение и исходы. Российский журнал гастроэнтерологии, гепатологии и колопроктологии. 1999 г. №4, стр. 24–30.
- И.В. Маев, А.Н. Казюлин, Ю.А. Кучерявый. Хронический панкреатит. М.: Медицина, 2005 г.
Источник
В последние годы смертность при остром панкреатите значительно уменьшилась, что связывают с возросшими возможностями лечения. Прогноз при остром панкреатите прямо зависит от стадии заболевания. При первой стадии — смертность наименьшая (1—3 %), а при третьей достигает 80— 100 % [Хартиг В., 1982]. Таким образом, чем раньше начато лечение, тем лучше прогноз.
Патофизиологические изменения. Патогенез панкреатита основывается на процессе самопереваривания поджелудочной железы в результате активизации ее ферментов. Активизация калликреина, трипсина и фосфолипазы А с образованием токсинов (лизолецитин) играет ведущую роль в патогенезе заболевания. Возникают некрозы поджелудочной железы и жировой ткани, кровоизлияния в ткани, окружающие железу с симптомокомплексом системных и полиорганных нарушений.
Клиническая картина. В зависимости от стадии процесса различают три степени тяжести:
I степень (или стадия I) характеризуется сильными болями в эпигастральной области, нередко опоясывающего характера, с иррадиацией в спину и в область грудной клетки, покраснение лица, повышением температуры тела, легким защитным напряжением мышц живота. Лабораторные данные: повышение содержания липазы, менее специфично повышение амилазы.
Эту стадию обычно связывают с отеком поджелудочной железы. Под влиянием консервативного лечения быстро наступает улучшение состояния больного.
II степень (стадия II) характеризуется прогрессированием болевого синдрома, интенсивной постоянной «жестокой», «сверлящей», «пронизывающей» болью в эпигастральной области с иррадиацией влево или вправо, в спину, болью в верхней половине живота и опоясывающей. Отчетливое защитное напряжение мышц живота, метеоризм, ослабление перистальтики кишечника. В эпигастральной области иногда определяется опухоль. Возможны дыхательные, циркуляторные и другие нарушения. Лабораторные данные: повышение ферментов, сахара крови, лейкоцитоз.
При интенсивном лечении улучшение замедленное.
III степень (стадия III). В этой стадии все отчетливее прослеживается перитонеальная симптоматика: тошнота, рвота, парез желудочно-кишечного тракта, напряжение мышц брюшной стенки, обезвоживание, лейкоцитоз. Системные и органные нарушения: дыхательная, сердечно-сосудистая, почечная недостаточность, энцефалопатия, шок. Характерна для тотального некроза поджелудочной железы, перипанкреатического некроза с распространением вокруг железы.
Нарушения водного и электролитного баланса. Потери воды и электролитов при остром панкреатите происходят за счет рвоты, депонирования в тканях и полостях, паралитической непроходимости, постоянного истечения и аспирации желудочного сока. Выпоты в брюшную и плевральную полости, отечная жидкость в парапанкреатическом и ретропанкреатическом пространствах содержат большое количество белка.
Уже в первые часы заболевания ОЦК снижается на 15—20 %, преимущественно за счет плазматического объема. Дефицит объема плазмы может достигать 40—50 %, общий дефицит белков плазмы достигает 50—60 г. Альбумин-глобулиновый коэффициент смещается в сторону глобулинов. Гипопротеинемия и особенно гипоальбуминемия обусловливают снижение КОД плазмы и усугубляют сдвиги КОС.
Вследствие потерь плазмы возрастают уровень гематокрита и вязкость крови.
При геморрагическом панкреатите и кровотечениях возможна олигоцитемическая форма гиповолемии, при которой уменьшен не только объем плазмы, но и глобулярный объем.
По мере нарастания изменений в поджелудочной железе уменьшается объем внеклеточного пространства, повышается вязкость крови и возникают нарушения в свертывающей системе вплоть до распространенной внутрисосудистой гиперкоагуляции и тромбообразования.
Содержание натрия и хлоридов при остром панкреатите уменьшается, особенно при деструктивных формах. Снижение уровня калия крови характеризует выраженность паралитической кишечной непроходимости. Гипокальциемию вьывляют примерно у 25 % больных, но ее патогенез недостаточно ясен. Изменения концентрации калия и кальция в крови приводят к нарушениям сердечной деятельности и изменениям ЭКГ (иногда появляются сегмент
Интенсивная терапия. Активная консервативная терапия должна быть начата возможно раньше, т.е. сразу же при поступлении больного.
Лечение шока и гиповолемии. Первоочередной задачей является лечение острой гиповолемии и связанной с ней циркуляторной недостаточности. Для этой цели необходимо введение раствора альбумина, а также плазмы, протеина или растворов крахмала (волекам, HAES-стерил). Переливание крови показано только при падении гематокрита. Для улучшения микроциркуляции назначают низкомолекулярные декстраны (реополиглюкин, лонгастерил-40), которые предотвращают развитие гемагглютинации и тромбирования в поджелудочной железе. Эти препараты могут предотвратить переход отечной формы панкреатита в геморрагическую. Одновременно следует назначать инфузионные электролитные растворы (раствор Рингера, лактасол, ионостерил), при отсутствии гипергликемии переливают 10—20 % раствор глюкозы.
Количественный и качественный состав инфузионных сред может варьировать в зависимости от состояния больного; степени отрицательного водного баланса, осмотического и онкотического состояния крови. Лечение проводят под контролем ЦВД, показателей гемодинамики и диуреза. При необходимости стимулируют диурез. Для этого используют 10 % и 20 % растворы маннитола, инфузионные растворы сорбитола, методику форсированного диуреза.
Поддерживающая инфузионная терапия. Общий объем инфузий в среднем составляет 50 мл на 1 кг массы тела в сутки при скорости введения 40—60 капель в минуту. При III степени тяжести общее количество растворов достигает 5 л и более при условии форсированного диуреза. Большое значение в лечении панкреатита придают осмотическим стабилизаторам (лактасол, Рингер-лактат, ионостерил), коллоидным и белковым растворам. При олигурии может быть использован желатиноль, который оказывает отчетливое диуретическое действие. При гипоальбуминемии необходимо дробное введение 20 % раствора альбумина (до 200— 400 мл в сутки). Контролем может служить концентрация альбумина плазмы, которая должна быть выше 30 г/л, и уровень КОД плазмы (не ниже 18—20 мм рт.ст.). При уровне гематокрита ниже 0,30 переливают эритроцитную массу, поддерживая уровень гематокрита в пределах 0,30—0,40. При метаболическом ацидозе следует установить его этиологию. Диабетогенный обмен веществ, гипергликемия и кетоацидоз служат показаниями к ограничению глюкозы и гидрокарбоната. Коррекцию нарушений калиевого баланса проводят по общепринятой методике. При ОПН и гиперкалиемии введение калия противопоказано. Кальций применяют только при гиперкалиемии или для ликвидации тетанических судорог, вызванных гипокальциемией, поскольку кальций угнетает ингибиторы ферментов и активирует трипсиноген. К растворам добавляют витамины: аскорбиновую кислоту, тиамин, пиридоксин. Проводят гепаринотерапию — по 5000 ЕД гепарина 3—4 раза в сутки.
Форсированный диурез — один из простых и распространенных методов детоксикации организма при остром панкреатите. Метод особенно эффективен в ранние сроки заболевания. Он основан на создании в организме гипергидратации с последующим усилением диуреза мочегонными препаратами. Важно соблюдать определенную последовательность в лечении:
1) предварительная нагрузка растворами Рингера, гидрокарбоната натрия и др. Общий объем вводимой жидкости зависит от степени выраженности гиповолемии и составляет обычно 1000—1500 мл;
2) введение 15—20 % раствора маннитола из расчета 1—1,5 г сухого вещества на 1 кг тела больного;
3) введение растворов электролитов с учетом ионограмм;
4) введение до 1500 мл белковых препаратов (плазма, аминопептид и т.д.).
Создание функционального покоя поджелудочной железы:
• воздержание от приема пищи в течение не менее 4—5 дней;
• воздержание от приема воды минимум в течение 2—3 дней;
• постоянная аспирация желудочного содержимого с помощью назогастрального зонда. Важно, чтобы зонд располагался не в антральном отделе желудка, а по большой его кривизне, где скапливается содержимое в положении лежа;
• локальная желудочная гипотермия;
• назначение антацидных средств (алмагель, алмагель А) и средств, снижающих желудочное кислотовыделение, панкреатическую секрецию. Ранее лечение антихолинергическими препаратами считали стандартным. Однако до настоящего времени не проводились контрольные исследования, доказывающие их положительную роль.
Более того, использование атропина или скополамина вызывает тахикардию, уменьшение диуреза, снижение моторики толстой кишки и обусловливает увеличение жидкостной терапии. Эти нежелательные проявления характерны и для самого заболевания, и врачу трудно определить, что же привело к их появлению. Поэтому в настоящее время применение антихоли нэстеразных средств при остром панкреатите не рекомендуется;
• назначение цитостатиков и антиферментных препаратов. Многие авторы рекомендуют при остром панкреатите применение 5-фторурацила, контрикала, трасилола и других средств. Этот вопрос является спорным. Активация трипсина играет наиболее выраженную роль в начальной стадии заболевания. Терапия в этом случае всегда запаздывает. Несмотря на это, большинство авторов придерживается мнения о необходимости ингибирующей терапии. Для этого рекомендуют применять 100 000—300 000 ЕД контрикала в сутки или 500 000—1,2 млн КИЕ апротинина в сутки в виде внутривенных капельных инфузий в течение 4—6 дней, а затем уменьшая дозы в зависимости от течения заболевания. Клиническое улучшение при назначении контрикала и трасилола связывают с их антиферментным действием, стабилизирующим влиянием на сердечно-сосудистую систему и обезболивающим эффектом.
Парентеральное питание. Назначение стандартных растворов для инфузионной терапии недостаточно для обеспечения больного необходимым количеством калорий и белка. Парентеральное питание не стимулирует панкреатическую секрецию, поэтому является важной составной частью лечения панкреатита. Парентеральное питание необходимо начинать сразу же после ликвидации острых водно-электролитных нарушений и шока. Общее количество калорий должно составлять 2000—3000 ккал/сут. Жировые эмульсии как основной источник энергии при остром панкреатите противопоказаны, поскольку усиливают воспаление поджелудочной железы.
Обезболивание. Обезболивающим эффектом при остром панкреатите обладают спазмолитики, новокаин, ингибиторы ферментов, вводимые внутривенно. Достаточная степень обезболивания достигается при внутривенном введении смеси, состоящей из 1—2 мл 2 % промедола и 1— 2 мл 2 % раствора папаверина. Положительным действием обладают альфа-адреноблокаторы, антигистаминные препараты. При упорных болях некоторые авторы применяют эпидуральную блокаду.
В последние годы внимание анестезиологов и реаниматологов привлекают исследования свойств эндогенных опиатных пептидов — энкефалинов и эндорфинов, обладающих анальгетическим действием, значительно более сильным, чем алкалоиды морфина. Эти пептиды способны функционировать в качестве нейромедиаторов и нейромодуляторов, участвуют в осуществлении многих функций, в том числе уменьшая реакции на стресс. С целью обезболивания и уменьшения реакции на тяжелый стресс больным с острым панкреатитом рекомендуется применять даларгин (синтезированный в 1978 г.), являющийся аналогом лейэнкефалинов. Учитывая короткий период полураспада даларгина и импульсивный характер действия, его целесообразно применять в качестве непрерывной внутривенной инфузии. Суточная доза даларгина составляет 24 мг, его разводят в 240 мл изотонического раствора хлорида натрия и вводят со средней скоростью 1 мг/ч. При необходимости добавляют небольшие дозы наркотических анальгетиков. При клиническом исследовании установлено, что эффективность этого метода обезболивания приближается к эпидуральному обезболиванию.
Перитонеальный лаваж и лапаротомия. Удаление токсического экссудата из брюшной полости снижает явления токсемии. С этой целью проводят либо перитонеальный лаваж, либо лапаротомию с дренированием.
Антибактериальная терапия. Раннее назначение антибиотиков, как правило, неэффективно. Антибиотики показаны в случаях вторичной инфекции некротизированной ткани поджелудочной железы или обтурированных желчных протоков. Течение болезни во многом определяется факторами, снижающими уровень выживаемости при остром панкреатите. К ним относятся пожилой возраст, гипотензия, шок, значительные водно-электролитные нарушения, гипергликемия, гипокальциемия или гиперкальциемия. Наибольшее значение имеют три фактора, которые отягощают прогноз: 1) дыхательная недостаточность, требующая интубации и ИВЛ; 2) шок; 3) уровень кальция в сыворотке крови выше 80 мг/л.
Осложнения острого панкреатита:
• легочные (плевральный выпот, ателектаз, медиастинальный абсцесс, пневмония, РДСВ);
• сердечно-сосудистые (гипотензия, гиповолемия, перикардит, гипоальбуминемия, внезапная смерть);
• гематологические (ДВС-синдром, желудочное кровотечение, тромбозы воротной вены);
• почечные (олигурия, азотемия, тромбоз почечной артерии);
• метаболические (гипергликемия, гипертриглицеридемия, гипокальциемия, энцефалопатия, психоз, жировая эмболия, жировой некроз и др.).
Общая схема лечения:
• диета — голодание в течение 4 сут, затем сухари, отвары, каши и строго обезжиренная пища;
• парентеральное питание с первых же дней лечения после ликвидации шока, выраженных гемодинамических, водно-электролитных нарушений и почечной недостаточности;
• промывание желудка проводится не менее 4 сут;
• лечение шока обычно заканчивается к концу 1—2-х или 3-х суток. Главное в лечении шока — введение альбумина и других плазмозамещающих растворов;
• коррекция водно-электролитного баланса и КОС проводится в течение всего периода активного лечения — примерно 7 дней от поступления больного;
• трансфузии эритроцитной массы или крови, переливание альбумина, плазмы осуществляют по показаниям в течение всего времени лечения;
• активная стимуляция диуреза — в течение первых 3 дней лечения;
• контрикал назначают в течение 15 дней.
Еще по теме ОСТРЫЙ ПАНКРЕАТИТ:
- Острый панкреатит
- Острый панкреатит
- Острый панкреатит
- ОСТРЫЙ ПАНКРЕАТИТ
- ОСТРЫЙ ПАНКРЕАТИТ
- Острый панкреатит
- Острый панкреатит
- Острый панкреатит
- Острый панкреатит
- Острый панкреатит
Источник