Выбор метода операции при язве желудка
В арсенале хирурга, оперирующего больного с язвенной болезнью, имеется несколько видов операций – различные виды резекции желудка (проксимальная, дистальная, с удалением ½ или 2/3 желудка, антрумрезекция, с разными вариантами желудочно-кишечных анастомозов), дренирующие операции, органосохраняющие операции: варианты ваготомии -стволовая, селективная, селективная проксимальная (СПВ).
1. Гастроэнтеростомия и другие дренирующие операции. Ушивание перфоративной язвы в сочетании с гастроэнтеростомией предложил H.Braun в 1892 году. В течение многих лет наложение гастроэнтероанастомоза было основным методом хирургического лечения язвенной болезни. И в настоящее время гастродуодено- или гастроеюностомия широко используется в качестве дренирующей операции при ушивании перфоративных и кровоточащих язв 12-перстной кишки, а так же при выполнении стволовой ваготомии. Применяются различные методики гастроэнтеростомии (по Жабуле, Вельфлеру-Брауну, Гаккеру-Петерсену и др.). В качестве дренирующих операций при ушивании дуоденальных язв используют различные виды пилоропластики (по Финнею, Джадду, Гейнеке-Микуличу и др) (рис.4).
Рис.5. Дренирующие операции:
А – пилоропластика по Гейнеке-Микуличу; Б – пилоропластика по Финнею;
В – гастродуоденоанастомоз по Жабулею; Г – гастроэнтероанастомоз.
2. Резекция желудка. Первую резекцию желудка выполнил в 1881 году профессор венской хирургической клиники Теодор Бильрот по поводу рака привратника. Бильрот предложил два способа резекции желудка: наложение анастомоза между остающимися отделами конец-в-конец (Бильрот I) и ушивание культей желудка и двенадцатиперстной кишки с наложением анастомоза между желудком и начальной петлей тощей кишки бок-в-бок (Бильрот II). Первую резекцию желудка с прямым гастродуоденальным анастомозом по Бильрот I по поводу язвенного стеноза привратника выполнил в том же1881году L.Rydygier. Дальнейшие модификации этих операций связаны с именами таких известных хирургов первой половины 20 века, как Кохер, Шумахер, Гофмейстер, Финстерер, Ру, Полиа, Хаберер, Финней и др. (рис 6,8 ).
В настоящее время в большинстве случаев методом выбора при язве желудка является дистальная резекция по Бильрот-1. Объем её зависит от размеров и локализации язвы и может составлять от обычных 2/3 до 3/4 — 4/5 желудка (рис 7).
Рис.6. Резекция желудка по Бильрот I и её модификации.
А –классический метод Бильрота (1881); Б – способ Шумакера (1911);
В – методика Финнея (1923) и Хаберера (1926); Г – Способ Харсли (1926)
Рис.7. Схема определения объема
резецируемой части желудка
по А.А.Шалимову
1. Резекция ½ желудка
2. Резекция 2/3 желудка
3. Резекция ¾ желудка
4. Субтотальная резекция
Основным преимуществом данной методики резекции желудка является её физиологичность по сравнению со способом Бильрот II, дающим больше осложнений в отдаленном периоде. При локализации язвы в области кардии выполняют проксимальную резекцию желудка, которая технически сложнее дистальной и требует соответствующей квалификации хирурга и специального инструментария.
Рис.8. Резекция желудка по Бильрот II и её модификации.
А – классический способ Бильрота; Б – Гофмейстера-Финстерера;
В – Райхель-Полиа; Г – У-образный энтеро-энтероанастомоз по Ру;
Д – Моинигана; Е – Резекция на выключение по Финстереру
3. Ваготомия. Первая экспериментальная операция по снижению желудочной секреции у собаки путем пересечения блуждающих нервов на шее была сделана B.Brodie в 1814 году, а систематически стал проводить эту операцию у человека немецкий хирург Bircher (1912). В 1922-23 гг. A.Latarjet разработал и применил при дуоденальной язве методику селективной ваготомии. Им же впервые были выявлены нарушения желудочной эвакуации после ваготомии, что заставило его дополнять ваготомию гастроэнтеростомией. В нашей стране первую поддиафрагмальную стволовую ваготомию в сочетании с гастроэнтеростомией у больного с дуоденальной язвой выполнил в 1925 году Н.А. Подкаминский. Но широкое распространение в качестве метода лечения язвенной болезни 12-перстной кишки ваготомия нашла лишь двадцать лет спустя после работ L.Dragstedt’а из хирургической клиники Чикагского университета.
Показания к ваготомии сформулировал ещё А.Н.Бакулев в 1948 году, который одним из первых в нашей стране стал применять ваготомию при лечении дуоденальных язв: это низко расположенная, тяжелая для резекции язва двенадцатиперстной кишки с высокой кислотностью и выраженным болевым синдромом, особенно у лиц пожилого и старческого возраста. Ваготомия надежно уменьшает продукцию кислоты в период нервно-цефалической фазы и ликвидирует вагусную стимуляцию выброса гастрина. Для более полного устранения желудочной гиперсекреции было предложено комбинировать ваготомию с резекцией антрального отдела желудка. Такая операция помимо влияния на нервную регуляцию желудочной секреции, устраняет выброс гастрина в кровь из клеток слизистой оболочки антрального отдела.
При стволовой ваготомии пересекаются оба блуждающих нерва на уровне ножек диафрагмы. Так как после пересечения блуждающих нервов значительно замедляется моторика желудка, ваготомию обычно сочетают с одной из дренирующих желудок операций. Недостатком этой операции является опасность неполного пересечения всех стволов блуждающих нервов в связи с вариантами их анатомии, в частности с высоким отхождением желудочных ветвей. Случайное оставление одной-двух ветвей может явиться причиной неудачи всей операции и рецидива язвы. Кроме того, при этом виде операции пересекаются печеночные и чревные ветви вагуса, что нередко приводит к нарушению моторики кишечника, желчного пузыря, образованию желчных камней.
Этих недостатков лишена селективная ваготомия (СВ), при которой пересекают все желудочные ветви блуждающих нервов при сохранении печеночных и чревных ветвей. При этом ваготомию выполняют на уровне дистального отрезка пищевода и кардиальной части желудка. В связи с нарушениями перистальтики и опасностью гастростаза этот вид ваготомии так же требует выполнения дренирующей операции.
Рис.9. Иссечение перфоративной язвы, пилоропластика
по Гейнеке-Микуличу, стволовая ваготомия
Рис. 10. Селективная ваготомия
Пунктиром обозначена линия скелетизации малой кривизны желудка и
абдоминального отдела пищевода
Селективная проксимальная ваготомия (СПВ), которую впервые предложили и выполнили американские хирурги Holle и Hart (1964 –1968), отличается от селективной тем, что денервацию тела желудка выполняют снизу вверх – от места разветвления нерва Латарже в антральном отделе. Смысл СПВ в полной вагусной денервации кислото-продуцирующей зоны желудка с сохранением антропилорического механизма ощелачивания и эвакуации. Для этого сохраняют передний и задний нервы Латарже, иннервирующие антральный отдел (рис 11). Для более точного определения границ антрального отдела применяют интраоперационную гастроскопию с введением в просвет желудка красителя Конго красного (Конго-рот). Под действием соляной кислоты краситель меняет свой цвет на черный и это происходи сначала в области кислотопродуцирующей зоны в теле желудка, а уж потом, спустя 10 минут – в антральном отделе. Если хромогастроскопию выполняют до операции, границу антрального отдела маркируют инъекциями туши в слизистую оболочку. Эти точки хорошо видны во время операции со стороны серозной поверхности.
Ввиду того, что задний желудочный нерв Латарже играет меньшую роль в иннервации антарльного отдела, предложено выполнять переднюю СПВ и заднюю стволовую ваготомию. Это значительно сокращает время операции и поэтому такой способ рекомендуют при кровоточащих и перфоративных язвах в сочетании с иссечением язвы или её ушиванием.
Рис.11. Селективная проксимальная ваготомия
Пунктиром обозначена линия послойной скелетизации малой кривизны
и рассечения брюшины над пищеводом
Другой распространенный способ подавления желудочной секреции – т.н. трансгастральная СПВ или серомиотомия. Рассечение серозного и мышечного слоев выполняют по передней и задней стенкам желудка, начиная от антрального отдела кверху параллельно малой кривизне и далее параллельно дну желудка. Разрез доводят до левой желудочно-сальниковой артерии, а затем ушивают непрерывным вворачивающим швом или к его краям подшивают свободный сальник для профилактики реиннервации париетальных клеток. Основным преимуществом серомиотомии считают её простоту. В настоящее время её выполняют даже во время видеолапароскопии.
На сегодняшний день СПВ считается операцией выбора при лечении плохо заживаюших и рецидивирующих язв двенадцатиперстной кишки, а в сочетании с другими вмешательствами – и при лечении осложненных дуоденальных язв (Ю.М.Панцырев и А.А.Гринберг,1979; А.Ф.Черноусов с соавт.,1996),.
Таким образом, в настоящее время существует достаточно много способов оперативного лечения язвенной болезни желудка и 12-перстной кишки, а так же различных взглядов на хирургическую тактику при этом заболевании. В различных обстоятельствах, в зависимости от локализации язвы, характера её осложнений, квалификации хирурга и тяжести больного могут выполняться разные вмешательства. Однако, как считает профессор А.Ф.Черноусов (1996), по каким бы показаниям не выполнялась бы операция, она должна быть по возможности радикальной, окончательной. Паллиативные операции типа ушивания перфоративных или кровоточащих язв должны быть оставлены в арсенале экстренной хирургии как вынужденные. Их следует использовать лишь при перитоните или крайней тяжести состояния больного или при недостаточной опытности хирурга и отсутствии условий для выполнения радикальной операции. По его мнению, при всех дуоденальных язвах показана ваготомия (СПВ), при всех желудочных – резекция желудка. О различных вариантах этих операций в зависимости от того или иного осложнения язвы было сказано в соответствующих разделах лекции.
Рекомендуемая литература:
Кукош В.И.,. Хирургия язвенной болезни желудка и двенадцати-
Учугина А.Ф перстной кишки. Учебно-методическое пособие.
— Горький,1981, 108 с.
Панцырев Ю.М.. Ваготомия при осложненных дуоденальных язвах. —
Гринберг А.А. М., Медицина,1979,159 с.
Черноусов А.Ф. Хирургия язвенной болезни желудка и двенадцати-
Богопольский П.М. перстной кишки. – М.,Медицина, 1996, 256с.
Юдин С.С. Этюды желудочной хирургии. – М.,Медгиз, 1955,
264с.
Дата добавления: 2015-09-18 | Просмотры: 1952 | Нарушение авторских прав
1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 | 11 |
Источник
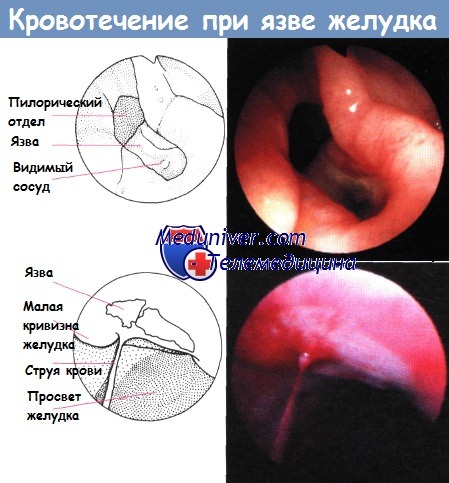
Выбор метода оперативного вмешательства при лечении язв желудка. Кровоточащие язвы желудка.При наличии показаний к хирургическому лечению язв желудка операцией выбора является резекция желудка. При язвах, локализующихся вдистальной части желудка, показана гемигастрэктомия. При язвах, расположенных в проксимальных отделах, производят резекцию желудка на 3 см выше края язвы. Восстановление непрерывности пищеварительного тракта можно осуществить по Billroth I или Billroth II. Каждый из двух методов можно использовать с равным успехом. Но из-за большой частоты рецидивов нельзя достичь такях же хороших результатов, оперируя по Billroth I при дуоденальных язвах. Если резекцию желудка дополнить стволовой ваготомией, то вероятность рецидива при резекции по Billroth I будет такой же низкой, как и при резекции по Billroth П. Некоторые хирурги при язве привратника и препилорической язве с желудочной гиперсекрецией дополняют гемигастрэктомию стволовой ваготомией. Пациентам, имеющим одновременно язву желудка и двенадцатиперстной кишки (II тип по Johnson), также показана резекция желудка. Если при язве двенадцатиперстной кишки выполняется гемигастрэктомия, необходимо дополнять ее стволовой ваготомией. В случае, когда предусматривается удаление 2/3 желудка и более при дуоденальной язве, дополнять резекцию стволовой ваготомией нет необходимости. Пациенты с высоко расположенными язвами малой кривизны желудка или кардиальными язвами должны подвергаться расширенной резекции с иссечением язвы по Pauchet, которая будет описана далее. Есть хирурги, которые вместо операции Pauchet резецируют высоко лежащую язву и закрывают дефект стенки желудка двухрядным швом, дополняя эту операцию стволовой ваготомией с пилоропластикой. Некоторые хирурги остаются сторонниками операции Kelling— Madlener, которая включает резекцию кардиальной и субкардиальной язв. Операция Pauchet является, несомненно, наиболее адекватной и безопасной при высоко расположенных язвах желудка, особенно сопровождающихся кровотечением. Все упомянутые выше операции можно выполнять только при доброкачественных язвах. Если кардиальная или субкардиальная язва оказывается малигнизированной. во время операпии необходимо соблюдать принципы выполнения онкологических операций, применяемые для лечения изъязвленного рака (язва-рак) проксимального отдела желудка.
Кровоточащие язвы желудкаРезекция желудка — наиболее безопасная и адекватная операция при язве желудка, осложненной кровотечением, которая не поддается медикаментозной терапии. Если язва локализуется высоко по малой кривизне в зоне кардии, следует оперировать по Pauchet. Некоторые хирурги, однако, осуществляют гемостаз кровоточащей язвы путем прошивания изъязвленной кровоточащей зоны. Другие иссекают язву, не выполняя резекции желудка, и закрывают дефект двухрядным швом. Локальную резекцию язвы они обычно дополняют стволовой ваготомией с пилоропластикой. Прошивание кровоточащей язвы, так же как и локальная резекция язвы, не гарантирует остановки кровотечения, и кровотечение часто рецидивирует. Дополнение пилоропластикой и стволовой ваготомией не улучшает результатов. Операции, не включающие резекцию желудка одновременно с резекцией язвы, следует выполнять лишь пациентам в очень тяжелом состоянии, неспособным перенести резекцию желудка, или в случае, когда хирург не имеет опыта выполнения резекции желудка, особенно по Pauchet. Некоторых пациентов очень трудно удержать в стабильном состоянии при большой кровопотере. Им нужно немедленно, как только будет открыта брюшная полость, остановить кровотечение, чтобы стабилизировать состояние, а затем перейти к резекции желудка, включающей зону язвы. Порядок операции следующий. Сначала находят язву и выполняют гастротомию. Так как рассеченные стенки обычно кровоточат, на края разреза накладывают несколько больших атравматических зажимов Duval как для остановки кровотечения, так и для осуществления тракции за стенки, чтобы лучше осмотреть желудок. Хирург обеими руками удаляет сгусток крови из желудка. Аспирация для удаления сгустков обычно неэффективна, так как при этом повреждается слизистая, что усиливает кровотечение. При обнаружении язвы и источника кровотечения накладывают швы для достижения временного гемостаза. Когда эта цель достигнута, гастротомическое отверстие закрывают непрерывным швом и выполняют резекцию желудка, включающую зону язвы. Следует помнить, что около 15% кровоточащих язв желудка являются малигнизированными. — Также рекомендуем «Кровотечения обусловленные острыми эрозиями желудка. Перфоративные язвы желудка.» Оглавление темы «Резекция пищевода. Язвы желудка.»: |
Источник
В хирургии язвенной болезни предусматривается выполнение радикальных и паллиативных операций. Радикальные операции предусматривают ликвидацию основного заболевания (язвенной болезни) или создание условий для его эффективного лечения. В англоязычной литературе используют аналогичные термины – curative operation – излечивающая операция – или definitive operation – окончательная операция. Под термином «паллиативная» понимают операцию, которая не влияет на основное заболевание, а только ликвидирует его осложнения, представляющие угрозу для жизни больного (перфорация, кровотечение, стеноз).
Приобретенный коллективный опыт выполнения различных видов операций при язвенной болезни желудка позволяет сформулировать к ним показания и противопоказания. При этом в хирургии осложненной язвенной болезни желудка предпочтение отдают иссечению язвы в сочетании с ваготомией и пилоропластикой, в плановой хирургии – экономной резекции желудка в сочетании с одним из видов ваготомий (органосохраняющим операциям). Показаниями к классической резекции 2/3 желудка по способу Бильрот-1 являются субкомпенсированный и декомпенсированный стеноз, гигантские язвы желудка и невозможность исключения малигнизации. Схема резекции желудка по способу Бильрот I представлена на рис. 6.5, А.
Частое использование указанной операции в связи с известными бесспорными ее преимуществами при язвенной болезни желудка требует учета противопоказаний к ее выполнению, к числу которых относят:
- 1. Сочетание язвенной болезни с хронической непроходимостью двенадцатиперстной кишки и хроническим индуративным панкреатитом.
- 2. Наличие дивертикулов двенадцатиперстной кишки, особенно в области большого дуоденального сосочка.
- 3. Наличие рефлюкс-эзофагита в сочетании с грыжей пищеводного отверстия диафрагмы.
В таких ситуациях целесообразно выполнение резекции желудка по Бильрот-II (рис. 6.5, Б), независимо от локализации язвы.
Надпривратниковая резекция желудка – один из органосохраняющих методов хирургического лечения больных язвенной болезнью желудка. Применяют ее при язвах I типа соответственно классификации Джонсона. Основное преимущество указанной операции над классической резекцией заключается в сохранении пилорического сфинктера и его замыкательной функции. Основным показанием к этой операции является язва желудка с локализацией проксимальнее пилоруса не менее 5-6 см, без признаков малигнизации,

Рис. 6.5. Резекция желудка по Бильрот-I (А) и Бильрот II (Б). Схема по Ф. Неттеру
при отсутствии признаков пилородуоденального стеноза.
Противопоказания для выполнения пилоросохраняющей резекции:
- 1. Малигнизация язвы или подозрение на наличие этого осложнения.
- 2. Необходимость выполнения резекции желудка больше 2/3, что может привести к возникновению синдрома «малого» желудка с последующим развитием моторно-эвакуаторных нарушений.
- 3. Хронический панкреатит с синдромом гипертензии в общем желчном и панкреатическом протоках.
- 4. Хроническая непроходимость или дивертикулез двенадцатиперстной кишки.
- 5. Вовлечение сфинктера пилоруса в патологический процесс, что исключает возможность его сохранения.
В случае выявления малигнизации язвы, а также при трудностях ее дифференциальной диагностики со злокачественным процессом, целесообразно выполнить субтотальную резекцию желудка с удалением малого и большого сальников, обеспечивающую достаточную радикальность операции. Наличие метаплазии III–IV степени является показанием к выполнению антрумэктомии, а не локального иссечения язвы в связи с тем, что нередко в зоне метаплазии развивается опухоль. Антрумэктомию целесообразно также выполнять в случаях сочетания язвы с эндоскопически и морфологически подтвержденным эрозивным гастритом, так как в послеоперационном периоде эрозии могут активно кровоточить или осложняться перфорацией.
Наличие хеликобактерной инфекции также следует учитывать при выборе способа операции. Установлено, что органосохраняющие операции с ваготомией обычно не влияют на степень инфицирования слизистой желудка, в связи с чем после их выполнения показано проведение эрадикационной терапии. Антрумэктомию при типичной пилороантральной контаминации микроорганизмов считают приоритетной ввиду удаления при этом виде вмешательства зоны их обитания. Однако, в связи с частой кишечной метаплазией эпителия в проксимальных отделах желудка и соответствующим хеликобактерным инфицированием, эта операция также требует проведения эрадикационной терапии и не имеет значительных преимуществ перед другими органосохраняющими оперативными вмешательствами. Необходимость эрадикационной терапии также обусловлена патогенетической связью между хеликобактерной инфекцией и возникновением рака или злокачественной лимфомы желудка. У больных, не склонных к демпинг-синдрому, приоритетными являются органосохраняющие операции в сочетании с одним из видов ваготомии. В случаях вынужденного выполнения резекции желудка, при наличии склонности к демпинг-синдрому предпочтение следует отдавать пилоросохраняющей резекции, схема которой представлена на рис. 6.6.
Также с целью предотвращения возникновения демпинг-синдрома целесообразно применение терминолатеральных анастомозов, в частности формирование желудочно-кишечного соустья по малой кривизне в модификации Томода. Схема указанной операции представлена на рис. 6.7.
Невыполнение исследований по определению склонности к демпинг-синдрому и неправильная их оценка нередко приводят к возникновению указанного синдрома, консервативное лечение которого малоэффективно. Реконструктивные хирургические вмешательства при пострезекционном демпинг-синдроме достаточно травматичны, риск их выполнения чрезвычайно высок, а эффективность – незначительная.

Рис. 6.6. Пилоросохраняющая резекция желудка
у больных, склонных к постваготомной атонии желудка, целесообразно выполнение органосохраняющих резекций. Многолетний клинический опыт позволяет выделить противопоказания к разным видам ваготомий. Селективная проксимальная ваготомия противопоказана при:
- 1. Наличии клинических и лабораторных критериев синдрома Золлингера – Эллисона.
- 2. Гипомоторике и дискоординации сокращений разных отделов желудка.
- 3. Нарушении моторной функции двенадцатиперстной кишки с признаками дуоденальной непроходимости, дуоденогастрального рефлюкса и рефлюкс-гастрита.
- 4. При I и II типах язвенной болезни желудка.

Рис. 6.7. Резекция желудка по методу Томода (схема Е. В. Парфенюка)
Применение селективной проксимальной ваготомии у больных с язвенным поражением желудка нецелесообразно в связи со значительной частотой возникновения рецидивов язвы, обусловленных ишемией стенки желудка вследствие деваскуляризации его малой кривизны. Возникновению трофических нарушений слизистой оболочки, атрофического гастрита способствует снижение секреции слизи вследствие уменьшения количества обкладочных клеток, а также повышение активности хеликобактерной инфекции.
Прогнозироване риска возникновения ишемических изменений стенки желудка (острых язв и эрозий, атрофического гастрита) основано на анализе результатов реовазографии, контактной термографии, доплеровского ультразвукового исследования. Выделяют три степени выраженности ишемии стенки желудка: легкую – при уменьшении показателей кровотока в стенке желудка до 10%, среднюю – от 10 до 30 %, тяжелую – более 30 %. При наличии риска возникновения ишемических изменений стенки желудка предпочтение следует отдавать операциям резекционного типа. Выполнение у таких больных локального иссечения язвы с ваготомией и пилоропластикой требует дополнительных мероприятий, направленных на коррекцию микрогемоциркуляции.
При локализации язвы в кардиальном отделе желудка показано выполнение проксимальной его резекции или гастрэктомии, в субкардиальном отделе – возможно выполнение «лестничной» дистальной резекции желудка, продольного иссечения малой кривизны вместе с язвой, клиновидного иссечения язвы (в неотложных ситуациях) с поперечным или продольным ушиванием раны желудка.
При недостаточности замыкательного аппарата кардии, выраженном эрозивном или язвенном рефлюкс-эзофагите показано выполнение фундопликации, преимущественно по способу Ниссена. При наличии тупого или прямого угла Гиса обязательно выполнение эзофагофундорафии.
«Сегментарную резекцию» желудка, при которой дистальная граница пересечения проходит в месте перехода тела в антральный отдел, в связи с частыми неудовлетворительными результатами, выполняют только в отдельных специализированных клиниках.
Таким образом, индивидуальный подход к выбору способа оперативного лечения больных язвенной болезнью желудка имеет важное значение для предотвращения заболеваний оперированного желудка и достижения благоприятных непосредственных и отдаленных функциональных результатов.
Источник