Влияние панкреатита на организм
Последствия панкреатита могут быть самыми разными, поэтому следует о них знать. Заболевание представляет собой активный воспалительный процесс, который захватывает такой орган, как поджелудочная железа, поражая все ее ткани. В результате течения болезни нарушаются функциональные особенности поджелудочной с возможным образованием некрозов, ферментарным выходом в брюшную полость и развитием перитонита.

Особенности заболевания
Выделяют две основные формы панкреатита: острую и хроническую.
Заболевание относится к серьезным и чревато тяжелыми последствиями. Даже острый панкреатит в некоторых случаях приводит к смертельному исходу, особенно если лечение начато слишком поздно. Он может перетекать в хронический панкреатит, сопровождаясь периодами обострения и ремиссии.
В качестве основного направления в лечении выделяют назначение лекарственных препаратов, направленных на подавление секреции в целях обеспечения функциональности органа при максимально возможном состоянии покоя. В зависимости от степени тяжести панкреатита, его формы, характера протекания и ожидаемых последствий может быть назначено оперативное вмешательство. Воспаление поджелудочной железы в первую очередь вызывает нарушения внешнесекреторной функции, которая отвечает за выработку нескольких пищеварительных ферментов, попадающих в двенадцатиперстную кишку. В морфологическом плане панкреатит является отечностью долек поджелудочной, сопровождающейся расширением вирсунгова протока с усилением синтеза пищеварительных ферментов. Прогрессирование заболевания сопровождается кровоизлияниями и постепенным возникновением некроза на отдельных участках поджелудочной железы или всего органа.
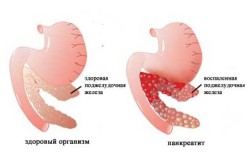 Развитие острого панкреатита происходит в результате внешнего воздействия на орган. В качестве основных причин могут выступать переедание, несоблюдение правильного режима питания, злоупотребление жирной, жареной и острой пищей, алкогольными напитками, быстрый набор веса после диеты.
Развитие острого панкреатита происходит в результате внешнего воздействия на орган. В качестве основных причин могут выступать переедание, несоблюдение правильного режима питания, злоупотребление жирной, жареной и острой пищей, алкогольными напитками, быстрый набор веса после диеты.
Основная симптоматика острого панкреатита выражается в возникновении следующих признаков:
- болевых ощущений, локализующихся в верхней части брюшной полости и имеющих тенденцию к нарастанию;
- тошноты, сопровождающейся непрекращающейся рвотой, ведущей к обезвоживанию организма;
- наличии непереваренных кусочков пищи с последующим примешиванием желчи и кровяных выделений.
Данные признаки являются настолько явными, что вынуждают больного обратиться за врачебной помощью. Каких же последствий стоит ожидать после и при панкреатите и какие меры следует предпринимать, чтобы их избежать?
Влияние панкреатита на организм в целом
 Последствия панкреатита носят серьезный и опасный характер, поэтому не стоит относиться к заболеванию поверхностно, и при появлении первых его признаков следует обращаться за оказанием врачебной помощи. У людей с расстройствами пищеварительной системы и пекущими болями в животе уже имеются подозрения на возникновение первых признаков панкреатита.
Последствия панкреатита носят серьезный и опасный характер, поэтому не стоит относиться к заболеванию поверхностно, и при появлении первых его признаков следует обращаться за оказанием врачебной помощи. У людей с расстройствами пищеварительной системы и пекущими болями в животе уже имеются подозрения на возникновение первых признаков панкреатита.
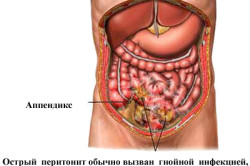
После перенесенной болезни могут появиться патологии, связанные с функционированием нервной системы, выражающиеся в виде психоза. Нередкими явлениями считаются и последующие разрушения тканей поджелудочной железы на фоне панкреатита, появление местных эрозийных язвочек и кистозных новообразований. Их разрыв приводит к возникновению кровотечений, что в дальнейшем может спровоцировать перитонит. Поверхность поджелудочной железы покрывается свищами и гнойниками. В целях предотвращения заражения крови целесообразно своевременно производить резекцию подверженных поражению участков.
Читайте также:
Хронический панкреатит: симптомы и лечение у взрослых.
Диффузные изменения поджелудочной железы – что это такое.
Для чего делают МРТ поджелудочной железы читайте здесь.
Нарушения метаболизма и ферментарной секреции можно причислить к последствиям панкреатита, протекающего в хронической форме. Самым неприятным и серьезным осложнением данного недуга является такое заболевание, как сахарный диабет. В результате гипергликемии, излечить которую достаточно непросто, в организме возникает дефицит инсулина. На фоне панкреатита в результате зашлакованности организма и злоупотребления алкогольными напитками могут возникнуть печеночная и почечная недостаточность.
Последствия, затрагивающие организм
Такое последствие панкреатита, как нарушение процесса пищеварения при воспалении желудка с покрытием органа мелкими эрозийными образованиями, не является редкостью. При этом больные отмечают ощущение постоянного дискомфорта в органе, а прием жирных, жареных и острых блюд способен вызвать колики, болевые ощущения в животе, тошноту и рвоту.
Иногда могут развиваться осложнения: непроходимость кишечника, вздутие живота, метеоризм, понос, чередующийся с запорами. Кроме того, у таких больных наблюдается затруднение дыхательного процесса, нарушения сердечного ритма и признаки общей интоксикации организма.
На фоне панкреатита у больных могут наблюдаться тахикардия, изменения артериального давления, преимущественно в сторону понижения, ухудшение проходимости артерий при недостаточном снабжении кислородом органов и тканей, развитие спазмов в сосудах. Данное заболевание нередко является причиной нарушения свертываемости крови, сопровождаясь спонтанными кровотечениями, выделениями из незатянувшихся ран и шрамов.
Последствия хронического панкреатита нередко находят свое отражение в возникновении патологических процессов дыхательной системы.
Нарушения возникают вследствие накопления жидкостного состава плевральной части и легких, вызывая их отек. Может развиться и их воспаление во время протекания простудных заболеваний. В некоторых случаях утолщаются ткани дыхательных органов, могут пострадать легкие, трахея, гортань и бронхи.
Панкреатит и онкологические заболевания
Образование злокачественных опухолей можно причислить к самому страшному диагнозу, который может стать следствием появления и развития панкреатита. Проведение резекции поджелудочной железы при этом считается необходимостью. Если опухоль небольших размеров, то удалению подлежит только та часть, которая поражена. Однако когда рак распространяется по всему органу, то проведение операции предусматривает полное удаление всей поджелудочной железы. После такой операции на протяжении всей жизни человек вынужден принимать инсулин, липотропы и другие препараты с наличием необходимых ферментов.
Все вышеперечисленные последствия и осложнения, возникающие на фоне панкреатита, представляют собой далеко не полный перечень возможных патологий. В некоторых случаях могут пострадать те органы и ткани, которые, на первый взгляд, не имеют никакого отношения к функционированию поджелудочной железы. К ним можно отнести мозговую энцефалопатию, разнообразные суставные болезни, токсемию всего организма и так далее.
При панкреатите ни в коем случае нельзя заниматься самолечением. Учитывая серьезность самого заболевания, а также возможность развития патологических процессов и последствий как на фоне панкреатита, так и после перенесенного недуга, в процессе лечения следует строго придерживаться всех врачебных назначений и рекомендаций.
Такое заболевание поджелудочной железы, как панкреатит, изучено довольно хорошо. Врачам известны и осложнения, которых следует ожидать в процессе развития болезни.
При постановке диагноза доктора проводят обследование, выявляя попутные болезни и назначая проведение всех необходимых лечебных мероприятий, направленных на их излечение. Очень важно начать эффективное лечение своевременно. Такой подход во многих случаях помогает избежать тяжелых последствий и способствует скорейшему выздоровлению.
Источник
О такой болезни, как панкреатит, скорее всего, слышали многие, особенно люди среднего и старшего возраста. Но как именно и почему она появляется? Какие имеет формы, симптомы и последствия? Как диагностируется и, самое главное, что делать при ее появлении? Ответы на эти вопросы мы дадим в нашей статье.
Что такое панкреатит и какой он бывает?
Название заболевания «панкреатит» произошло от греческого слова pancreatitis, которое, в свою очередь, состоит из двух частей: pancreas — поджелудочная железа и itis — воспаление. Воспаление поджелудочной железы может вызывать целая группа заболеваний, при этом в клинической практике выделяют две формы панкреатита — острый и хронический. У мужчин панкреатит диагностируется реже, чем у женщин. Кроме того, заболеванию чаще подвержены пожилые люди и лица, страдающие избыточным весом.
Острый панкреатит — это воспалительное поражение поджелудочной железы, вызванное ферментативным аутолизом, или самоперевариванием. Ферменты, вырабатываемые железой, из-за воспаления не могут попасть в двенадцатиперстную кишку и начинают активно действовать в самой поджелудочной, разрушая ее. Чаще острый панкреатит проявляется только в виде воспалительного процесса и отеков того или иного отдела поджелудочной железы, но иногда на смену воспалению приходит фиброз или атрофия, некроз, нагноение, множественные кровоизлияния и абсцессы.
На заметку
Острый панкреатит был выделен как отдельное заболевание в 1870 году Э. Клебсом, а в 1889 году американский врач Р. Фитц впервые диагностировал острый панкреатит при жизни больного[1].
Хронический панкреатит встречается чаще, чем острый: в Европе количество случаев заболевания составляет 25 человек на 1000 ежегодно. В нашей стране регистрируется около 60 тысяч заболевших в год[2]. Обычно хронический панкреатит выявляется у пациентов среднего или пожилого возраста. Врачи различают два типа хронического панкреатита — первичный и вторичный. При первичном типе воспалительный процесс изначально локализуется именно в поджелудочной железе. Вторичный, или сопутствующий, панкреатит всегда возникает на фоне другого заболевания — гастрита, язвенной болезни, желчнокаменной болезни, холецистита, гастрита и других.
При остром панкреатите функционирование поджелудочной железы может практически полностью восстановиться. При хроническом типе заболевания периоды обострения чередуются с ремиссией, но в целом функция поджелудочной железы постоянно снижается.
Что такое ферментная недостаточность поджелудочной железы?
Это разновидность пищевой непереносимости некоторых видов продуктов питания. Она возникает из-за дефицита ферментов, отвечающих за расщепление белков, жиров и углеводов. В результате нарушается пищеварительная функция организма: проявляется ряд определенных симптомов. У людей это заболевание диагностируется чаще, чем хронический панкреатит, но на протяжении долгого времени оно может протекать практически бессимптомно.
Ферментная недостаточность может быть врожденной и приобретенной. Врожденная недостаточность возникает на фоне какого-либо генетического дефекта, нарушающего нормальную работу поджелудочной железы. Приобретенная ферментная недостаточность чаще является результатом развития какого-то заболевания, при этом в подавляющем большинстве случаев причиной нарушения служит панкреатит, из-за которого в тканях поджелудочной железы развиваются патологические процессы, приводящие к ее атрофии и фиброзу. Поджелудочная железа в результате либо перестает вырабатывать ферменты в необходимом количестве (первичная, или экзокринная, недостаточность), либо по каким-то причинам они не активируются, попав в тонкий кишечник (вторичная недостаточность).
Симптомами экзокринной ферментной недостаточности являются жидкий, обильный стул, наличие в каловых массах непереваренных комочков пищи, появляющихся в результате недостаточного количества ферментов поджелудочной железы. Кроме того, из-за развития белково-энергетической недостаточности возникает авитаминоз, анемия и обезвоживание. Возможно резкое снижение массы тела, появление изжоги, тошноты, вздутия живота и рвоты.
Ферментная недостаточность без адекватного лечения может привести к истощению организма, а в редких случаях — даже к летальному исходу.
Какими симптомами проявляется панкреатит?
Для разных форм панкреатита характерны и разные симптомы.
При острой форме заболевания ведущим и постоянным симптомом считается сильная боль в верхней части живота. Если поражена вся железа, то боль может иметь опоясывающий характер. Иногда отмечается иррадиация боли в область сердца или за грудину. Интенсивность болевых ощущений напрямую зависит от степени повышения давления в протоках поджелудочной железы и в общем желчном протоке, от степени раздражения рецепторов. Из-за сильной боли пациент испытывает беспокойство и пытается менять положение тела, не получая при этом облегчения.
Важно!
Хотя боль и является основным симптомом, по ее интенсивности нельзя судить о стадии поражения поджелудочной железы, поскольку при наступлении некроза нервных окончаний боль может ослабевать.
Второй симптом острого панкреатита — тошнота и рвота, не приносящая больному облечения. В первых ее порциях наблюдается остатки пищи, а в последующих только слизистое содержимое желудка и желчь.
Кожа больного часто становится бледной, холодной, покрывается липким потом. Нередко острый панкреатит сопровождается появлением механической желтухи из-за повреждения общего желчного протока желчными камнями. Температура тела повышается вместе с развитием заболевания. Возможно учащение пульса, повышение давления.
При хроническом панкреатите наблюдается боль в надчревной области или левом подреберье, иногда она иррадиирует в спину или принимает опоясывающий характер. Интенсивность боли усиливается в положении лежа на спине, а в некоторых случаях ослабевает в положении сидя при небольшом наклоне вперед. Нередко боль иррадиирует в область сердца, левую лопатку или плечо, а также в подвздошную область. Характер боли и ее интенсивность могут быть различными: постоянная боль, боль после приема пищи или приступообразная боль.
Нередко в дополнение к боли возникают диспепсические расстройства, особенно они характерны при обострении или тяжелом течении заболевания. Наблюдается отрыжка, повышенное слюноотделение, тошнота, рвота, вздутие живота. Из-за развития ферментной недостаточности возникает снижение массы тела больного, а при тяжелых формах возможно появление депрессии, ипохондрии и прочих симптомов.
Возможные причины панкреатита
Острый панкреатит возникает из-за повреждения ацинозных (отвечающих за синтез и секрецию пищеварительных ферментов) клеток поджелудочной железы, повышенного выделения панкреатического сока и затруднения его оттока. В результате ферменты активируются в самой железе и возникает острый панкреатит. Повреждение ацинозных клеток может быть вызвано открытой или закрытой травмой живота, оперативными вмешательствами на органах брюшной полости, отравлениями, тяжелыми аллергическими реакциями, острыми расстройствами кровообращения поджелудочной железы из-за тромба, эмболии или сдавления сосудов.
Кроме того, острый панкреатит может быть спровоцирован заболеваниями желчных протоков, в частности забросом желчи в проток поджелудочной железы. Избыточное употребление пищи с высоким содержанием жиров и углеводов также может стать причиной возникновения заболевания. При этом к разрушению ацинозных клеток приводит и недостаток белковой пищи, даже при ненарушенном оттоке панкреатического сока.
В возникновении острого панкреатита могут сыграть роль и эндокринные нарушения (беременность, длительное лечение кортикостероидами), нарушение жирового обмена и некоторые инфекционные и аллергические заболевания.
Несомненным лидером в списке причин, вызывающих хронический панкреатит, является чрезмерное употребление алкоголя[3]. В России панкреатиты, вызванные алкоголизмом, выявляются примерно у 30 % больных. Также привести к развитию хронической формы панкреатита могут:
- новообразования поджелудочной железы;
- дуоденит;
- псевдокисты поджелудочной железы;
- стеноз большого дуоденального сосочка;
- травмы и оперативные вмешательства на поджелудочной железе.
Как диагностируется воспаление поджелудочной железы?
Диагностика панкреатита обычно трудностей не представляет, поскольку его симптомы всегда довольно ярко выражены. Тем не менее для точной постановки диагноза врач в обязательном порядке проводит целый ряд исследований.
Диагностика панкреатита включает:
- Физикальное исследование: осмотр языка пациента, пальпация передней стенки брюшной полости.
- Лабораторная диагностика:
- Общий клинический анализ крови для выявления признаков воспаления по увеличению СОЭ, количеству лейкоцитов и прочее;
- Общий клинический анализ мочи для определения присутствия в ней амилазы;
- копрограмма — анализа кала на наличие остатков непереваренной пищи;
- биохимический общетерапевтический анализ крови для определения уровня ферментов поджелудочной железы;
- бактериологическое исследование экссудата брюшной полости (проводится во время операции).
- Инструментальные исследования: Ультразвуковое исследование органов брюшной полости (комплексное), магнитно-резонансная томография, компьютерная томография, рентгенография, целиакография, эзофагогастродуоденоскопия, дуоденоскопия, диагностическая лапароскопия — по показаниям.
Как правило, хронический панкреатит сложнее диагностировать, чем острый, поэтому врачи большое значение придают опросу пациента, из которого можно сделать выводы о характере и типе боли, о режиме питания и наличии вредных привычек.
Что делать при ферментной недостаточности поджелудочной железы?
При остром панкреатите и обострении хронической формы заболевания лечение должно проводиться в стационаре под контролем врача. На начальной стадии лечения пациенту полностью запрещено принимать пищу, для купирования боли назначают обезболивающие средства и спазмолитики. Кроме того, рекомендуется полный покой, холод на живот для замедления производства поджелудочной железой пищеварительных ферментов. В некоторых случаях рекомендовано откачивание желудочного содержимого для снижения нагрузки на железу. В сложных ситуациях проводится хирургическая операция вплоть до удаления пораженного органа. При затруднении оттока секрета поджелудочной железы возможно эндоскопическое вмешательство — удаление камней из протоков поджелудочной железы, расширение протока различными способами.
Внимание!
Прием ферментных препаратов в острый период панкреатита противопоказан!
При хроническом панкреатите без обострения и вызванной им ферментной недостаточности лечение в первую очередь должно быть направлено на поддержку способности организма полноценно переваривать пищу. Для этого пациенту назначают ферментные препараты на основе панкреатина, содержащего протеазу, липазу, альфа-амилазу, трипсин, химотрипсин. Заместительная терапия не может восстановить саму поджелудочную железу, но вполне способна взять на себя работу, с которой железа не справляется. С помощью заместительной ферментной терапии организм больного способен усваивать питательные вещества из пищи в течение многих лет.
Кроме того, действие этих препаратов способно постепенно купировать болевой синдром за счет механизма обратного торможения выработки ферментов: панкреатин в лекарственной форме поступает в просвет двенадцатиперстной кишки, и протеаза инактивирует холецистокинин-релизинг-фактор, что приводит к снижению холецистокинина в крови и панкреатической секреции (по принципу «обратной связи»). Если же заместительная терапия на основе панкреатина недостаточна, то стимуляция выработки ферментов железой продолжается, ускоряется аутолиз, повышается внутрипротоковое давление и усиливается боль.
Ферментная терапия не только замещает дефицит необходимых ферментов, но и минимизирует секреторную функцию поджелудочной, обеспечивая органу функциональный покой.
Очень важно избавиться от привычек, провоцирующих заболевание, — от злоупотребления алкоголем, курения и нездорового питания.
До сих пор лечение панкреатической ферментной недостаточности остается достаточно сложной задачей, нуждающейся в комплексном подходе. Выбор схемы лечения специалисты рекомендуют делать индивидуально — с учетом степени недостаточности и выраженности эндокринных расстройств и болевого синдрома у пациента. Только знание лечащим врачом принципов ферментной заместительной терапии позволяет выработать адекватную тактику лечения и определить прогноз для пациента.
Источник


