Узи признаки поджелудочной по типу реактивного панкреатита
Реактивный панкреатит – острый асептический воспалительный процесс в поджелудочной железе, возникший на фоне патологии пищеварительного тракта и других внутренних органов, характеризующийся быстрым регрессом симптоматики после начала лечения. В клинической картине преобладают опоясывающая боль в животе, тошнота, рвота, изжога, повышенный метеоризм, лихорадка и явления интоксикации. В диагностике большое значение имеют анамнестические данные и физикальное обследование, рентгенологические и ультразвуковое исследования, ЭГДС. Лечение консервативное, включает назначение диеты, спазмолитиков и анальгетиков, ферментных препаратов.
Общие сведения
Реактивный панкреатит является своеобразной реакцией поджелудочной железы на заболевания пищеварительного тракта, погрешности в диете, отравления, аллергии и т. д. В 30-50% случаев причиной повышенной реактивности ПЖ является желчнокаменная болезнь, чаще поражающая женщин – именно поэтому реактивным панкреатитом страдает преимущественно женская часть населения. Кроме того, к вторичному поражению поджелудочной железы может приводить разнообразная патология печени, желудка, кишечника, системные заболевания, отравления и интоксикации. Нередко повышенная реактивность поджелудочной железы отмечается у детей на фоне хронических гастродуоденитов. Отличительной чертой данной формы панкреатита является быстрое появление симптомов после воздействия провоцирующего фактора и такой же быстрый их регресс после начала лечения и соблюдения диеты.
Реактивный панкреатит
Причины
Причины реактивного панкреатита могут быть самыми разнообразными: заболевания пищеварительного тракта (вирусные гепатиты, желчнокаменная болезнь, калькулезный холецистит, обострение хронического гастрита, цирроз печени, дискинезия желчевыводящих путей, кишечные инфекции), травмы живота, злоупотребление спиртными напитками, погрешности в питании, прием некоторых медикаментов, системные и инфекционные заболевания, отравления бытовыми и промышленными ядами, грибами и др. Большой проблемой для хирургов является развитие ятрогенного реактивного панкреатита после эндоскопических вмешательств на желчевыводящих путях (ЭРХПГ).
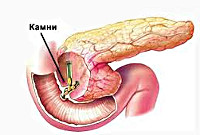
В основе патогенеза лежит преждевременная активация ферментов поджелудочной железы с повреждением ее паренхимы. Наиболее частой причиной, приводящей к застою панкреатического сока в главном протоке ПЖ, является холелитиаз. При желчнокаменной болезни мелкие конкременты (менее 4 мм), попадая в общий желчный проток и дуоденальный сосочек, вызывают их раздражение и спазм. С течением времени постоянное спазмирование холедоха и сфинктера Одди приводит к развитию стриктур и стеноза общего желчного протока. Это может закончиться обтурацией указанных структур более крупными желчными камнями и возникновением застоя панкреатических соков в общем панкреатическом протоке. Гипертензия в протоках поджелудочной железы рано или поздно приводит к повреждению ее ацинусов; ацинарные клетки становятся уязвимыми для протеолитического воздействия собственных ферментов.
Если на фоне холелитиаза у пациента имеется хронический гастродуоденит, язвенная болезнь желудка и ДПК – риск развития реактивного панкреатита многократно возрастает. Хронический воспалительный процесс в двенадцатиперстной кишке может приводить к возникновению папиллита и ретроградному забросу кишечного сока в протоки поджелудочной железы. В результате возможна преждевременная активация ферментов поджелудочной железы в ее тканях. Собственные панкреатические ферменты начинают разрушать паренхиму железы, активируются провоспалительные биохимические процессы, а продукты распада в большом количестве попадают в кровоток, приводя к значительному отеку поджелудочной железы и явлениям интоксикации.
Симптомы реактивного панкреатита
Клиническая картина реактивного панкреатита обычно развивается в течение нескольких часов после воздействия провоцирующего этиологического фактора. К симптомам основного заболевания присоединяются признаки поражения поджелудочной железы. Пациента беспокоит сильная опоясывающая боль (в верхних отделах живота и подреберьях, иррадиирует в спину и лопатки), усиливающаяся после приема пищи. Боль при реактивном панкреатите выражена не так сильно, как при других формах острого воспалительного процесса в ПЖ. Отмечаются жалобы на метеоризм, изжогу, отрыжку. Болевой синдром сопровождается диспепсическими явлениями: тошнотой, переходящей в рвоту с примесью слизи и желчи. Так как рвота приводит к повышению внутрибрюшного и внутрипротокового давления, боль в животе после рвоты может усиливаться.
Если пациент вовремя не обратился к гастроэнтерологу и не начал лечение на ранних стадиях реактивного панкреатита, состояние может значительно ухудшиться за счет массивного попадания протеолитических ферментов в кровоток: нарастают явления интоксикации, температура повышается до фебрильных цифр, кожные покровы становятся бледными и холодными, беспокоит тахикардия и артериальная гипотензия. Пациенты с тяжелым течением реактивного панкреатита требуют госпитализации в отделение гастроэнтерологии.
Диагностика
При появлении первых признаков реактивного панкреатита проводится ряд клинических и биохимических анализов: общего анализа крови и мочи, коагулограммы, уровня ферментов поджелудочной железы в крови и моче, эластазы крови, общего белка и кальция. Обычно отмечается повышение уровня амилазы и ингибитора трипсина в крови и моче при нормальных уровнях липазы и трипсина. Возможно повышение уровня эластазы крови в первые несколько суток заболевания.
На развитие реактивного панкреатита указывает обострение хронической патологии пищеварительного тракта в анамнезе, наличие других этиологических факторов у пациента. В процессе физикального осмотра обращает на себя внимание тахикардия, артериальная гипотензия, бледность кожи и слизистых. Пальпация живота болезненная в верхних отделах, определяется положительный симптом Мейо-Робсона (болезненность в левом реберно-позвоночном углу). Живот обычно поддут, но мягкий, симптомы раздражения брюшины отрицательные.
УЗИ органов брюшной полости, особенно прицельное исследование поджелудочной железы и желчных путей является наиболее безопасным и достаточно информативным методом диагностики реактивного панкреатита. Данный метод позволяет выявить конкременты в общем желчном протоке, отек и увеличение размеров ПЖ. Для уточнения диагноза и более детальной визуализации патологического очага может потребоваться проведение обзорной рентгенографии органов брюшной полости, компьютерной томографии (золотой стандарт диагностики панкреатитов) и МСКТ органов брюшной полости. Эндоскопическая РХПГ и холедохоскопия при реактивном панкреатите должны проводиться только по строгим показаниям (доказанная обтурация холедоха конкрементом); заменить эти исследования с успехом может магнитно-резонансная томография поджелудочной железы и желчевыводящих путей, которая позволит визуализировать конкременты, определить их размеры и локализацию.
Ангиография чревного ствола при реактивном панкреатите указывает на повышенную васкуляризацию ткани поджелудочной железы. Эзофагогастродуоденоскопия в остром периоде реактивного панкреатита показана всем пациентам, так как позволяет не только диагностировать сопутствующую патологию, но и при необходимости провести эндоскопическое восстановление проходимости дуоденального сосочка. Лапароскопия требуется только при тяжелом течении реактивного панкреатита, при диагностических затруднениях.
Лечение реактивного панкреатита
Лечение реактивного панкреатита направлено на купирование отека и воспаления поджелудочной железы, снятие интоксикации, восстановление нормальной секреции панкреатических соков. Успешная терапия реактивного панкреатита невозможна без устранения этиологического фактора, поэтому большое внимание уделяется лечению основного заболевания.
В остром периоде реактивного панкреатита показано полное лечебное голодание в течение одних-двух суток. В этот промежуток времени разрешается употреблять только воду и настои противовоспалительных трав. При легком течении реактивного панкреатита голодание может и не понадобиться, в этом случае назначают диету, богатую углеводами, с ограничением белка и жиров. Целью диеты является создание покоя для поджелудочной железы, снижение выработки панкреатических ферментов. Для этого нужно питаться дробно, пища должна быть измельчена, поступать в желудок маленькими порциями. С целью дезинтоксикации рекомендуется употреблять много жидкости.
Из лекарственных препаратов назначают ферменты поджелудочной железы (панкреатин), обезболивающие препараты (при легком течении реактивного панкреатита – нестероидные противовоспалительные, при тяжелом их дополняют наркотическими анальгетиками), спазмолитики (дротаверин, платифиллин), средства для снижения метеоризма. Для снятия боли при реактивном панкреатите нельзя использовать морфин, так как он провоцирует спазм большого дуоденального сосочка и усиливает протоковую гипертензию.
Если развитие реактивного панкреатита обусловлено холелитиазом или патологией сфинктера Одди, возможно использование эндоскопических процедур для его устранения: эндоскопического удаления конкрементов главного панкреатического протока и холедоха во время ЭРХПГ, папиллотомии.
Прогноз и профилактика
Прогноз при неосложненном течении реактивного панкреатита благоприятный, обычно после начала лечения все симптомы быстро регрессируют. Профилактика данной патологии заключается в своевременной диагностике и лечении заболеваний, которые могут привести к развитию реактивного панкреатита, а также в соблюдении принципов рационального питания, отказе от вредных привычек (курения, злоупотребления спиртными напитками).
Источник
Поджелудочная железа в организме человека играет ключевую роль в процессе пищеварения и переваривания пищи. Кроме того, она вырабатывает единственный сахароснижающий гормон – инсулин. Столь жизненно важные функции делают поджелудочную железу объектом пристального внимания гастроэнтерологов и терапевтов. Проверять её рекомендуется ежегодно в ходе медицинского осмотра, особенно это правило касается людей зрелого и старшего возраста.
Для контроля состояния пациентам назначается ультразвуковое исследование поджелудочной железы. Это визуальный метод диагностики, который позволяет оценить структуру и плотность органа, состояние протоков, наличие или отсутствие кист и других полостей в паренхиме.
Одно из заключений УЗИ звучит, как «реактивные изменения поджелудочной железы». Но что это значит?

Что такое реактивные изменения клеток
Термином реактивные изменения в медицине принято называть состояние клеток, пограничное со смертью. Под действием сильных химических, физических или механических раздражителей происходит повреждение структур ткани и на молекулярном, и на клеточном уровне. В ответ на это включаются защитные механизмы: происходит выброс биогенных аминов и биологически активных веществ, изменяются физико-химические свойства цитоплазмы и электролитный баланс. Сама клетка внешне отекает и набухает.
Важно! В ответ на действие раздражителей предельной степени возникают реактивные изменения в клетках поджелудочной железы. Это состояние погранично с некрозом (гибелью клеток), однако в отличие него реактивные изменения – обратимы. Устранить клеточные повреждения на данном этапе представляется возможным. Своевременная терапия на данном этапе заболевания сохранит орган, предотвратит хирургическую операцию, восстановит присущие ему функции.
Таким образом, реактивные изменения — это не диагноз. Это признак серьёзной (иногда опасной) патологии в органе или соседней системе, которая требует безотлагательного медицинского вмешательства после тщательной диагностики.

Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Читать далее
Какие состояния могут привести к реактивным изменениям в тканях железы
В первую очередь, получая такое заключение на руки, врач подумает о прогрессирующем воспалении в самой поджелудочной железе или другого органа гепатобилиарной системы. Поэтому к причинам относят:
- Острый приступ панкреатита.
- Острое или хроническое токсическое поражение поджелудочной железы (например, алкоголизм).
- Острое и хроническое воспаление печени (все виды гепатита).
- Острое и хроническое воспаление желчного пузыря.
- Язвенная болезнь желудка или двенадцатиперстной кишки.
- Хронический колит.
- Другие заболевания пищеварительной системы.
Поджелудочная железа имеет тесные связи со всеми пищеварительными органами. При любом изменении в их работе происходит мощный выброс медиаторов и цитокинов, что токсически действует на прилежащие органы. Кроме того, нарушается отток секрета, он забрасывается обратно, и активные вещества, входящие в состав сока, начинают активно переваривать саму поджелудочную железу. Орган воспаляется, что сопровождается реактивными изменениями.

Симптоматика
Признаки и симптомы реактивных изменений возникают сразу же, в ответ на повреждение клеток железы. Тяжесть симптомов вариабельная – от лёгких форм до жизнеугрожающих состояний.
Основные признаки:
- Боли в правой подрёберной, подложечной областях опоясывающего характера или колющего характера. Боли возникают в ответ на приём жирной, кислой, острой или тяжёлой пищи.
- Диспепсические расстройства: рвота пищей, съеденной накануне, жидкий стул без патологических примесей с высоким содержанием жира, метеоризм и вздутие живота. Потеря аппетита, отрыжка, икота.
- Симптомы интоксикации: подъём температуры тела вплоть до лихорадочного состояния, головная боль, потливость.
- Горький привкус во рту, белый налёт на языке.
- Немотивируемая жажда.
Важно! Перечисленные симптомы – крайне не специфичны. Они наблюдаются при многих заболеваниях пищеварительной системы. В связи с этим, пациент с реактивными изменениями поджелудочной железы всегда нуждается в дополнительном обследовании.

Диагностические критерии и методы
При наличии реактивных изменений на экране монитора при ультразвуковом исследовании будет заметно увеличение поджелудочной железы. Размеры изменяются за счёт отёка капсулы и паренхимы, набухания клеток. Кроме того, сама паренхима будет неоднородной по проницаемости, что характеризуется, как повышенная или пониженная эхогенность паренхимы железы.
Из опроса пациента врач узнаёт о перенесённых заболеваниях и заболеваниях ближайших родственников, о характере питания. Из анамнеза важен дебют симптомов, причины их возникновения и характер.
После тщательного осмотра для подтверждения диагноза назначаются дополнительные обследования:
- Общий анализ крови – воспалительные изменения, признаки анемии.
- Биохимический анализ крови – признаки наличия хронических заболеваний, изменение содержания ферментов, общего белка, желчных пигментов.
- Анализ мочи (в том числе биохимический) – при реактивных изменениях с мочой будет выделять фермент амилаза.
- Анализ кала на наличие стеатореи.
- Ультразвуковое исследование всех органов брюшной полости.
- Эзофагогастродуоденоскопия.
- По требованию: компьютерная и магниторезонансная томография, ЭРХПГ, фиброколоноскопия др.

Чем опасны реактивные изменения
При раннем выявлении изменений для жизни они опасности не представляют. Под действием адекватной терапии основного заболевания все процессы в клетках поджелудочной железы восстанавливаются.
Если медицинское вмешательство не было произведено своевременно или его не было совсем, то клетки из пограничного состояния переходят в состояние некроза, то есть погибают. Постепенно процесс затрагивает всю поджелудочную железу, наступает панкреонекроз – состояние, угрожающее жизни пациента. Поджелудочная железа перестаёт функционировать, больной находится в тяжёлом состоянии. При присоединении сепсиса или шока может наблюдаться летальный исход.
Признаки панкреонекроза:
- Потеря сознания, оглушённое состояние.
- Лихорадка (температура тела достигает 39-40 С).
- Бледные или синюшные кожные покровы, покрытые потом.
- Частое поверхностное дыхание.
- Тахикардия в сочетании с нитевидным пульсом.
- Резкое снижение артериального давления.

Лечение и прогноз
Лёгкие формы течения требуют адекватного лечения исключительно основного заболевания (гепатита, холецистита, панкреатита и т.д.). При правильно подобранной терапии все реактивные изменения проходят сразу же после стихания острого процесса.
При выраженных симптомах показано назначение ферментных препаратов, заменяющих функции поджелудочной железы. При заместительной ферментной терапии уходит дискомфорт в желудке, метеоризм и тяжесть в животе. При сильно выраженных болях назначаются ненаркотические анальгетики.
Тяжёлые формы требуют интенсивной терапии в отделениях реанимации. Здесь, как правило, решается вопрос о хирургическом удалении поджелудочной железы либо проведении паллиативной операции, которая бы облегчила состояние больного.
Полезное видео: Как не допустить реактивных изменений в поджелудочной железе
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Читать далее
Источник
Одним из самых опасных и серьезных заболеваний является панкреатит. Это воспалительный процесс поджелудочной железы, имеющий разные формы протекания. Симптомами являются острая боль, потеря в весе, тошнота, рвота, нарушения стула. Для установления точного диагноза необходимо провести полное обследование пищеварительной системы, ведь схожие симптомы могут быть и при других заболеваниях.
При появлении первых симптомов необходимо сразу обращаться за квалифицированной медицинской помощью. Диагностика будет включать в себя общий осмотр, сдачу анализов и ультразвуковое исследование. Процедура УЗИ диагностики абсолютно безболезненна и достаточно информативна, она позволяет увидеть множество патологий поджелудочной железы, вплоть до обнаружения онкологии на ранних стадиях.
Можно ли определить панкреатит на узи? Точность диагностики с помощью УЗИ совпадает с конечным диагнозом до 85% случаев.
Покажет ли УЗИ панкреатит?
 Для точного исследования поджелудочной железы, обследуются соседние органы, в связи с этим, для наиболее точной диагностики необходима правильная подготовка (исключения составляют неотложные состояния, требующие срочного оперативного вмешательства). Для того что бы был виден панкреатит на узи, необходимо:
Для точного исследования поджелудочной железы, обследуются соседние органы, в связи с этим, для наиболее точной диагностики необходима правильная подготовка (исключения составляют неотложные состояния, требующие срочного оперативного вмешательства). Для того что бы был виден панкреатит на узи, необходимо:
- За пару дней до проведения исследования, из рациона исключаются продукты, обладающие повышенным газообразованием (молочка, газированные напитки, фрукты/овощи);
- Последний прием пищи должен быть за 10-12 часов до назначенного времени проведения УЗИ;
- Категорически запрещается употреблять алкоголь, курить и принимать некоторые медикаменты ( об этом нужно беседовать с врачом);
- Непосредственно перед исследованием рекомендуется сделать очистительную клизму для полного опорожнения кишечника;
- Чтобы устранить метеоризм, можно принять активированный уголь или эспумизан.
Важно! Обычно ультразвуковое исследование проводят в утреннее время, пока пищеварительный тракт полностью опустошен.
Как выглядят нормальные показатели железы?
Для того, что бы распознать патологии поджелудочной железы при ультразвуковом исследовании, необходимо знать нормальные размеры органа.

Поджелудочная железа делится на головку, тело и хваст. Размерами в норме считаются:
- Длина всей железы 16-22 см, толщина 2-3 см, масса 80-90г.;
- Тело 1,75-2,5 см, головка 1,8-3,2 см, хвост 2,2-3,5 см;
- Контуры четкие, ровные;
- Вирсунгов проток имеет толщину до 2 мм;
- Структура железы равномерная.
Одним из важнейших показателей поджелудочной железы является эхогенность (способность пропускать ультразвук). В норме этот показатель совпадает с печенью и селезенкой.
Внимание! Размеры железы зависят от возраста, пола и роста человека. С возрастом железа начинает уменьшаться в размерах, а эхогенность становится выше.
Признаки панкреатита на УЗИ
 Различают три основный типа панкреатита- острый ( быстрое развитие болезни), хронический панкреатит ( продолжительное ровное развитие болезни с периодическим возникновением болей) и панкреонекроз ( разрушительная стадия панкреатита). Как покажет панкреатит на УЗИ при разных состояниях, рассмотрим ниже.
Различают три основный типа панкреатита- острый ( быстрое развитие болезни), хронический панкреатит ( продолжительное ровное развитие болезни с периодическим возникновением болей) и панкреонекроз ( разрушительная стадия панкреатита). Как покажет панкреатит на УЗИ при разных состояниях, рассмотрим ниже.
Признаки острого панкреатита:
- Железа увеличена в размерах;
- Контуры нечеткие, искривленные;
- В местах воспаления эхогенность повышена;
- Орган неоднородной структуры;
- Вирсунгов проток увеличен;
- Наличие жидкости в железе, осложнения соседних органов;
- Возможно наличие кист или иных осложнений.
При остром панкреатите характерна следующая симптоматика:
- Ярко выраженная, интенсивная, постоянная боль тупого или режущего характера. Если не получить своевременную медицинскую помощь, может развиться болевой шок. В зависимости от места поражения поджелудочной, боль может появляться под ложечкой, в области подреберья с обеих сторон. при воспалении всей железы боль будет опоясывающего характера.
- Повышение температуры и артериального давления. скачки давления могут быть очень высокими или очень низкими, температура может подниматься вплоть до 40°C. общее самочувствие значительно ухудшается.
- Меняется цвет лица, от побледнения до землисто-серого оттенка; черты лица могут заостриться.
- Тошнота, отрыжка, икота, появление сухости в полости рта, иногда рвота, не приносящая облегчения.
- Нарушения стула (запор/диарея). Стул пенистый, имеет зловонный запах. При запоре вздутие живота и затвердение мышц.
- Появление одышки, липкого пота, желтого налета на языке вследствие нарушения работы сердечно-сосудистой системы.
- Посинение кожных покровов, пятна в области поясницы или пупка; паховая область может стать сине-зеленого оттенка. Такое бывает в результате поступления под кожу крови из железы.

Признаки хронического панкреатита на УЗИ:
- Стойкое расширение Вирсунгова протока.
- Мелкобугристость, зазубренность контуров железы;
- Сниженная эхогенность;
- Увеличенные размеры.
Важно! Если заболевание прогрессирует, орган атрофируется и подвергается фиброзу, ткани железы склерозируются, структура замещается на более плотную соединительную ткань, в результате чего увеличивается эхогенность. Поджелудочная уменьшается в размерах, проток остается расширенным.
Как выглядит панкреонекроз на ультразвуковом исследовании?
 Панкреонекроз — серьезное заболевание поджелудочной железы, развивается, в результате обострения острого панкреатита. При выявлении этого заболевания, у человека может развиться полиорганная недостаточность.
Панкреонекроз — серьезное заболевание поджелудочной железы, развивается, в результате обострения острого панкреатита. При выявлении этого заболевания, у человека может развиться полиорганная недостаточность.
Панкреонекроз заболевание довольно серьезно и имеет следующие симптомы:
- Боль в области живота, иррадиирующая в поясницу, локализация размыта;
- Не приносящие облегчения рвоты, тошнота;
- Признаки обезвоживания- сухость в ротовой полости, чувство жажды, редкие мочеиспускания;
- Запоры, метеоризм;
- Повышение температуры тела;
- Мышцы брюшной стенки находятся в напряжении;
- Синие пятна в районе пупка и по бокам живота;
- Присутствие желчи или крови в рвотных массах ( означает интоксикацию организма);
- Понижение артериального давления;
- Желтушность кожных покровов и белка глаза;
- Область правого подреберья приобретает бурый окрас, по лицу проступают фиолетовые пятна;
- Спутанное сознание.
У большинства людей форма железы не изменяется, но при тотальном или субтотальном панкреонекрозе этот признак имеется у всех больных. При подозрении на панкреонекроз, лечащий врач в обязательном порядке назначит УЗИ, лабораторные исследования, а также другие методы диагностики.

Разрушительную форму острого панкреатита на ультразвуковом исследовании определяют по следующим показателям:
- Увеличение поджелудочной железы;
- В малом сальнике скапливается жидкость;
- Структура железы неоднородная ( один из самых важных признаков панкреонекроза);
- Контуры органа неровные;
- В забрюшинном пространстве имеется скопление жидкости. Неровность контуров органа.
Большинство людей, кого лечащий врач отправляет на ультразвуковое исследование, интересует вопрос: что показывает узи поджелудочной железы при панкреатите. Благодаря ультразвуковому исследованию можно определить не только площадь распада железы, но и единичные очаги. А значит начать лечение своевременно и не запустить болезнь до обострения.
Полезное видео
Источник


