Узи при реактивном панкреатите
Реактивный панкреатит – острый асептический воспалительный процесс в поджелудочной железе, возникший на фоне патологии пищеварительного тракта и других внутренних органов, характеризующийся быстрым регрессом симптоматики после начала лечения. В клинической картине преобладают опоясывающая боль в животе, тошнота, рвота, изжога, повышенный метеоризм, лихорадка и явления интоксикации. В диагностике большое значение имеют анамнестические данные и физикальное обследование, рентгенологические и ультразвуковое исследования, ЭГДС. Лечение консервативное, включает назначение диеты, спазмолитиков и анальгетиков, ферментных препаратов.
Общие сведения
Реактивный панкреатит является своеобразной реакцией поджелудочной железы на заболевания пищеварительного тракта, погрешности в диете, отравления, аллергии и т. д. В 30-50% случаев причиной повышенной реактивности ПЖ является желчнокаменная болезнь, чаще поражающая женщин – именно поэтому реактивным панкреатитом страдает преимущественно женская часть населения. Кроме того, к вторичному поражению поджелудочной железы может приводить разнообразная патология печени, желудка, кишечника, системные заболевания, отравления и интоксикации. Нередко повышенная реактивность поджелудочной железы отмечается у детей на фоне хронических гастродуоденитов. Отличительной чертой данной формы панкреатита является быстрое появление симптомов после воздействия провоцирующего фактора и такой же быстрый их регресс после начала лечения и соблюдения диеты.
Реактивный панкреатит
Причины
Причины реактивного панкреатита могут быть самыми разнообразными: заболевания пищеварительного тракта (вирусные гепатиты, желчнокаменная болезнь, калькулезный холецистит, обострение хронического гастрита, цирроз печени, дискинезия желчевыводящих путей, кишечные инфекции), травмы живота, злоупотребление спиртными напитками, погрешности в питании, прием некоторых медикаментов, системные и инфекционные заболевания, отравления бытовыми и промышленными ядами, грибами и др. Большой проблемой для хирургов является развитие ятрогенного реактивного панкреатита после эндоскопических вмешательств на желчевыводящих путях (ЭРХПГ).
В основе патогенеза лежит преждевременная активация ферментов поджелудочной железы с повреждением ее паренхимы. Наиболее частой причиной, приводящей к застою панкреатического сока в главном протоке ПЖ, является холелитиаз. При желчнокаменной болезни мелкие конкременты (менее 4 мм), попадая в общий желчный проток и дуоденальный сосочек, вызывают их раздражение и спазм. С течением времени постоянное спазмирование холедоха и сфинктера Одди приводит к развитию стриктур и стеноза общего желчного протока. Это может закончиться обтурацией указанных структур более крупными желчными камнями и возникновением застоя панкреатических соков в общем панкреатическом протоке. Гипертензия в протоках поджелудочной железы рано или поздно приводит к повреждению ее ацинусов; ацинарные клетки становятся уязвимыми для протеолитического воздействия собственных ферментов.
Если на фоне холелитиаза у пациента имеется хронический гастродуоденит, язвенная болезнь желудка и ДПК – риск развития реактивного панкреатита многократно возрастает. Хронический воспалительный процесс в двенадцатиперстной кишке может приводить к возникновению папиллита и ретроградному забросу кишечного сока в протоки поджелудочной железы. В результате возможна преждевременная активация ферментов поджелудочной железы в ее тканях. Собственные панкреатические ферменты начинают разрушать паренхиму железы, активируются провоспалительные биохимические процессы, а продукты распада в большом количестве попадают в кровоток, приводя к значительному отеку поджелудочной железы и явлениям интоксикации.
Симптомы реактивного панкреатита
Клиническая картина реактивного панкреатита обычно развивается в течение нескольких часов после воздействия провоцирующего этиологического фактора. К симптомам основного заболевания присоединяются признаки поражения поджелудочной железы. Пациента беспокоит сильная опоясывающая боль (в верхних отделах живота и подреберьях, иррадиирует в спину и лопатки), усиливающаяся после приема пищи. Боль при реактивном панкреатите выражена не так сильно, как при других формах острого воспалительного процесса в ПЖ. Отмечаются жалобы на метеоризм, изжогу, отрыжку. Болевой синдром сопровождается диспепсическими явлениями: тошнотой, переходящей в рвоту с примесью слизи и желчи. Так как рвота приводит к повышению внутрибрюшного и внутрипротокового давления, боль в животе после рвоты может усиливаться.
Если пациент вовремя не обратился к гастроэнтерологу и не начал лечение на ранних стадиях реактивного панкреатита, состояние может значительно ухудшиться за счет массивного попадания протеолитических ферментов в кровоток: нарастают явления интоксикации, температура повышается до фебрильных цифр, кожные покровы становятся бледными и холодными, беспокоит тахикардия и артериальная гипотензия. Пациенты с тяжелым течением реактивного панкреатита требуют госпитализации в отделение гастроэнтерологии.
Диагностика
При появлении первых признаков реактивного панкреатита проводится ряд клинических и биохимических анализов: общего анализа крови и мочи, коагулограммы, уровня ферментов поджелудочной железы в крови и моче, эластазы крови, общего белка и кальция. Обычно отмечается повышение уровня амилазы и ингибитора трипсина в крови и моче при нормальных уровнях липазы и трипсина. Возможно повышение уровня эластазы крови в первые несколько суток заболевания.
На развитие реактивного панкреатита указывает обострение хронической патологии пищеварительного тракта в анамнезе, наличие других этиологических факторов у пациента. В процессе физикального осмотра обращает на себя внимание тахикардия, артериальная гипотензия, бледность кожи и слизистых. Пальпация живота болезненная в верхних отделах, определяется положительный симптом Мейо-Робсона (болезненность в левом реберно-позвоночном углу). Живот обычно поддут, но мягкий, симптомы раздражения брюшины отрицательные.
УЗИ органов брюшной полости, особенно прицельное исследование поджелудочной железы и желчных путей является наиболее безопасным и достаточно информативным методом диагностики реактивного панкреатита. Данный метод позволяет выявить конкременты в общем желчном протоке, отек и увеличение размеров ПЖ. Для уточнения диагноза и более детальной визуализации патологического очага может потребоваться проведение обзорной рентгенографии органов брюшной полости, компьютерной томографии (золотой стандарт диагностики панкреатитов) и МСКТ органов брюшной полости. Эндоскопическая РХПГ и холедохоскопия при реактивном панкреатите должны проводиться только по строгим показаниям (доказанная обтурация холедоха конкрементом); заменить эти исследования с успехом может магнитно-резонансная томография поджелудочной железы и желчевыводящих путей, которая позволит визуализировать конкременты, определить их размеры и локализацию.
Ангиография чревного ствола при реактивном панкреатите указывает на повышенную васкуляризацию ткани поджелудочной железы. Эзофагогастродуоденоскопия в остром периоде реактивного панкреатита показана всем пациентам, так как позволяет не только диагностировать сопутствующую патологию, но и при необходимости провести эндоскопическое восстановление проходимости дуоденального сосочка. Лапароскопия требуется только при тяжелом течении реактивного панкреатита, при диагностических затруднениях.
Лечение реактивного панкреатита
Лечение реактивного панкреатита направлено на купирование отека и воспаления поджелудочной железы, снятие интоксикации, восстановление нормальной секреции панкреатических соков. Успешная терапия реактивного панкреатита невозможна без устранения этиологического фактора, поэтому большое внимание уделяется лечению основного заболевания.
В остром периоде реактивного панкреатита показано полное лечебное голодание в течение одних-двух суток. В этот промежуток времени разрешается употреблять только воду и настои противовоспалительных трав. При легком течении реактивного панкреатита голодание может и не понадобиться, в этом случае назначают диету, богатую углеводами, с ограничением белка и жиров. Целью диеты является создание покоя для поджелудочной железы, снижение выработки панкреатических ферментов. Для этого нужно питаться дробно, пища должна быть измельчена, поступать в желудок маленькими порциями. С целью дезинтоксикации рекомендуется употреблять много жидкости.
Из лекарственных препаратов назначают ферменты поджелудочной железы (панкреатин), обезболивающие препараты (при легком течении реактивного панкреатита – нестероидные противовоспалительные, при тяжелом их дополняют наркотическими анальгетиками), спазмолитики (дротаверин, платифиллин), средства для снижения метеоризма. Для снятия боли при реактивном панкреатите нельзя использовать морфин, так как он провоцирует спазм большого дуоденального сосочка и усиливает протоковую гипертензию.
Если развитие реактивного панкреатита обусловлено холелитиазом или патологией сфинктера Одди, возможно использование эндоскопических процедур для его устранения: эндоскопического удаления конкрементов главного панкреатического протока и холедоха во время ЭРХПГ, папиллотомии.
Прогноз и профилактика
Прогноз при неосложненном течении реактивного панкреатита благоприятный, обычно после начала лечения все симптомы быстро регрессируют. Профилактика данной патологии заключается в своевременной диагностике и лечении заболеваний, которые могут привести к развитию реактивного панкреатита, а также в соблюдении принципов рационального питания, отказе от вредных привычек (курения, злоупотребления спиртными напитками).
Источник
Реактивным панкреатитом называется острое, асептическое воспаление тканей поджелудочной железы, обусловленное патологией других органов пищеварения (печени, желчного пузыря, желудка или кишечника).

Реактивным панкреатитом называется острое, асептическое воспаление тканей поджелудочной железы, обусловленное патологией других органов пищеварения.
Особенностью заболевания является быстрое улучшение состояния на фоне проводимой терапии. Код болезни по международной классификации 10 пересмотра — K86. С подобной проблемой чаще всего сталкиваются женщины. Обусловлено это развитием желчнокаменной болезни. Реактивный гепатит может диагностироваться у детей и подростков.
Разновидности реактивного панкреатита
Воспаление поджелудочной железы протекает в легкой или тяжелой форме. В первом случае развивается интерстициальный отек тканей органа. Нарушения функции железы минимальны. Данная патология легко поддается терапии и протекает благоприятно.
Тяжелая форма панкреатита отличается развитием местных осложнений. Такие больные подлежат обязательной госпитализации.

Больные реактивным панкреатитом подлежат обязательной госпитализации.
В зависимости от этиологического фактора выделяют следующие разновидности панкреатита:
- ятрогенный (возникающий после операции);
- токсический;
- травматический;
- системный;
- медикаментозный;
- связанный с патологией органов ЖКТ.
Отдельно выделяют алиментарное воспаление.
Обострение
Различают фазу обострения и ремиссии.
Обострения являются результатом реакции железы в ответ на воздействие неблагоприятных факторов. Их может быть несколько в течение года.
Острое течение заболевания
Острая форма панкреатита развивается практически сразу после воздействия этиологического фактора. Приступ может длиться несколько часов или даже дней.
Причины

Злоупотребление острой и жирной пищей приводит к воспалению поджелудочной железы.
К реактивному воспалению поджелудочной железы приводят:
- цирроз печени;
- камни в полости желчного пузыря;
- холецистит;
- вирусные гепатиты;
- хронический гастрит в фазу обострения;
- острые и хронические кишечные инфекции;
- дискинезия желчевыводящих путей;
- злоупотребление острой и жирной пищей;
- переедание;
- отравление различными ядами;
- пищевая интоксикация;
- эндоскопическое исследование желчных путей;
- системные заболевания;
- тупые и проникающие травмы живота;
- этанол и продукты распада данного вещества;
- прием токсичных медикаментов;
- хронический гастродуоденит;
- проведение холангиопанкреатографии.

К реактивному воспалению поджелудочной железы приводит цирроз печени.
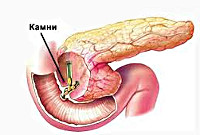
В основе реактивного панкреатита лежит ранняя выработка и активизация ферментов поджелудочной железы (амилазы, липазы, трипсина, протеазы). Это приводит к их накоплению в просвете органа и повреждению тканей. Частой причиной застоя панкреатического сока является холелитиаз (желчнокаменная болезнь).
Камни приводят к спазму и раздражению желчного протока и сосочка 12-перстной кишки.
Это становится причиной сужения (стриктуры) общего желчного протока, что приводит к застою ферментов в протоке поджелудочной железы. В ней повышается давление и повреждаются ацинусы (выводные протоки).
Симптомы реактивного панкреатита

Метеоризм — причина нарушения процесса переваривания пищи.
Для реактивного панкреатита характерны следующие признаки:
- Боль. Ощущается в левом подреберье или эпигастральной области. При тотальном воспаление железы она является опоясывающей. Боль отдает в лопатку или спину с левой стороны. Она постоянная и усиливается в положении человека лежа на спине. Боль слабой или средней интенсивности. Наблюдается ее усиление после употребления алкоголя или жирной пищи.
- Метеоризм (вздутие живота). Причина — нарушение процесса переваривания пищи.
- Тошнота.
- Преходящая рвота. Рвотные массы при реактивном воспалении содержат кусочки пищи, слизь и желчь. После рвоты может усиливаться болевой синдром.
- Субфебрильная температура тела. Наблюдается при тяжелом течении заболевания. Она обусловлена попаданием ферментов в кровоток.
- Бледность кожных покровов с желтушным оттенком.
- Снижение артериального давления.
- Частое (выше 80 уд./мин) сердцебиение.
Наряду с данными симптомами могут беспокоить признаки сопутствующего заболевания, ставшего причиной реактивного воспаления (гастрита, желчнокаменной патологии, гепатита).
Наблюдаются: помутнение мочи, желтушность склер, обесцвечивание кала, диарея, сыпь, увеличение печени и желчная колика.
Диагностика
Диагноз реактивный панкреатит ставится врачом на основании результатов опроса, физикального осмотра (перкуссии, пальпации, выслушивания), лабораторных и инструментальных исследований. Понадобятся:
- холангиопанкреатография;
- УЗИ органов брюшной полости;
- КТ или МРТ;
- ФЭГДС;
- ангиография;
- рентгенография;
- лапароскопия;
- общий и биохимический анализы крови;
- анализы мочи и кала;
- определение специфических симптомов (Мейо-Робсона, Пастернацкого, раздражения брюшины).
При постановке диагноза гастроэнтеролог должен выявить возможные факторы риска и исключить другую патологию.
УЗИ
При реактивном воспалении на УЗИ выявляются отек и увеличение железы. Также можно обнаружить камни в желчном пузыре и протоках.
Томография
Томография позволяет досконально оценить состояние тканей органов брюшной полости, точно определить величину, количество и локализацию конкрементов.
Анализы

Анализ крови при реактивном воспалении поджелудочного органа выявляет повышение сахара.
Анализ крови при реактивном панкреатите выявляет следующие изменения:
- повышение концентрации ингибитора трипсина и амилазы;
- повышение эластазы в первые дни заболевания;
- ускорение СОЭ;
- повышение уровня лейкоцитов;
- снижение кальция;
- повышение сахара.
Если причиной послужил гепатит или холецистит, то отмечается повышенное содержание общего билирубина и печеночных ферментов.
Моча при реактивном воспалении часто содержит большое количество амилазы.
Лечение
Главными аспектами терапии больных являются:
- устранение отека поджелудочной железы;
- предупреждение осложнений;
- устранение этиологического фактора;
- нормализация секреторной активности;
- дезинтоксикация организма.
Больных госпитализируют в гастроэнтерологическое отделение. Требуется соблюдение покоя и временный отказ от пищи. При остром болевом синдроме могут проводиться блокады. Помогает прикладывание льда в область проекции поджелудочной железы.
Хирургический метод
Показаниями к хирургическому лечению реактивного воспаления являются:
- наличие камней в желчных протоках или в пузыре;
- стеноз сосочка 12-перстной кишки;
- камни панкреатического протока.
При данной патологии могут потребоваться:
- удаление камней эндоскопическим способом;
- рассечение фатерова сосочка 12-перстной кишки;
- дренирование.
Операция при реактивном панкреатите требуется редко.
Медикаментозная терапия
При данной патологии могут использоваться следующие медикаменты:
- Ингибиторы протеолиза (Апротекс). Данные лекарства снижают синтез панкреатических ферментов. Апротекс ингибирует плазмин, химотрипсин и трипсин. Ингибиторы протеолиза противопоказаны при индивидуальной непереносимости, при ДВС-синдроме, во время беременности и лактации.
- НПВС (нестероидные противовоспалительные средства). Помогают устранить болевой синдром и воспаление. Используются в форме таблеток для приема внутрь или раствора.
- Спазмолитики. Устраняют спазм поджелудочной железы и других органов, на фоне чего уменьшается болевой синдром. Представителями являются: Дротаверин, Спазмонет, Но-шпа, Спарекс и Дюспаталин.
- Наркотические анальгетики (Промедол). Назначаются только при отсутствии эффекта от простых обезболивающих. Вызывают привыкание.
- Ферменты (Фестал, Мезим, Панзинорм, Пангром, Микразим, Эрмиталь). Применяются только вне стадии обострения.
- Ветрогонные средства (Эспумизан). Помогают при вздутии живота.
- Желчегонные (Урсосан, Урсофальк, Урдокса). Применяются при реактивном воспалении поджелудочной железы на фоне желчнокаменной болезни для облегчения отделения желчи. Обладают гепатопротекторным действием. Данные лекарства противопоказаны при выраженных нарушениях функции поджелудочной железы.
- Противорвотные (Торекан).
- Блокаторы протонной помпы (Рабиет, Омез, Париет).
- Антациды (Алмагель, Гевискон, Фосфалюгель). Назначаются при изжоге, когда панкреатит спровоцирован язвенной болезнью или гиперацидным гастритом.
При реактивном воспалении поджелудочной железы может понадобиться инфузионная терапия.
Назначаются солевые и белковые растворы. Если причиной развития заболевания стал гепатит, то в схему лечения включают гепатопротекторы (Гептрал, Гепабене, Эссенциале Форте Н). При реактивном воспалении на фоне язвенной болезни назначаются препараты висмута.
При панкреатите, причиной которого стало отравление, применяются противодиарейные лекарства, сорбенты, эубиотики и противомикробные препараты. При реактивном поражении поджелудочного органа неинфекционной природы системные антибиотики не назначаются.
Диета
В первые 2-3 дня с начала приступа требуется голодание. Больному разрешаются напитки на основе трав и негазированная минеральная вода. В легких случаях сразу же назначается лечебная диета. Она предполагает ограничение в рационе белков и жиров. Питание должно быть дробным (5-6 раз в день).
Продукты нужно запекать, отваривать или готовить на пару. Предпочтение отдается протертой и полужидкой пище. Рекомендуется есть блюда из овощей, постные супы, отварное нежирное мясо и рыбу, крупы и кисломолочные продукты. Нужно отказаться от острой, жареной и жирной пищи, а также алкоголя.

В легких случаях сразу же назначается лечебная диета.
Узнайте как правильно нужно соблюдать диету при реактивном панкреатите, прочитав нашу статью.
Народные средства
При реактивном панкреатите полезны различные травяные сборы. К народным средствам относятся:
- тысячелистник;
- бессмертник;
- календула;
- цветки ромашки;
- шалфей;
- хвощ;
- барбарисовая кора;
- горькая полынь;
- мята;
- череда.

При реактивном поражении поджелудочной железы полезны различные травяные сборы.
Можно залить кипятком листья золотого уса в количестве 50 г и варить их около 20 минут. После этого отвару нужно дать настояться в течение 12 часов. Жидкость рекомендуется пить по 50 мл 2-3 раза в день перед приемом пищи. Широко практикуется лечение реактивного панкреатита соком сырого картофеля и прополисом.
Особенности реактивного панкреатита у детей
Реактивное воспаление в детском возрасте чаще всего обусловлено погрешностями в питании (употреблением чипсов и газированной воды, большими интервалами, неправильным введением прикорма), употреблением жевательных резинок, ОРВИ, травмами и отравлениями.
Маленькие дети с панкреатитом становятся плаксивыми. У них может снижаться аппетит и повышаться температура тела. Клиническая картина у детей практически не отличается от таковой у взрослых.
У маленьких детей симптомы могут быть выражены слабо.
Все о реактивном панкреатите у детей https://pankreatit.guru/vopros-otvet/deti/reaktivnyj .
Профилактика
Главными мерами по профилактике реактивного панкреатита являются:
- своевременное лечение и предупреждение гепатита, холецистита, гастрита и язвенной болезни;
- периодическое обследование у гастроэнтеролога;
- употребление в пищу только свежих продуктов;
- предупреждение отравлений;
- отказ от курения;
- предупреждение травм живота;
- рациональное применение системных лекарств (антибиотиков, цитостастиков, кортикостероидов);
- повышение двигательной активности;
- соблюдение техники при проведении медицинских манипуляций (холецистопанкреатографии);
- отказ от спиртных напитков;
- соблюдение равных интервалов между приемом пищи;
- исключение из меню жирных и острых блюд, а также газированной воды;
- ограничение потребления кофе, кондитерских и хлебобулочных изделий, консервов, колбас и копченостей.

Главными мерами по профилактике реактивного воспаления поджелудочной железы является отказ от курения.
Специфическая профилактика реактивного воспаления отсутствует.
Последствия
Осложнениями данной патологии являются:
- образование абсцессов;
- кровотечение;
- переход заболевания в хроническую форму;
- некроз тканей;
- перитонит;
- шок.
Чаще всего реактивное воспаление заканчивается выздоровлением.
Отзывы
Денис, 40 лет, Севастополь: «Несколько лет назад был диагностирован панкреатит на фоне желчнокаменной болезни. Провели операцию. Сейчас ничего не беспокоит».
Надежда, 52 года, Москва: «Недавно выявили реактивное воспаление поджелудочной железы. Принимала лекарства и соблюдала строгую диету. Обошлось без операции».
Источник


