Уровень эпидуральной анестезии при панкреатите
12.12.2014
Эпидуральная анестезия: расширяем горизонты применения
Любому анестезиологу давно и много известно об эпидуральной анестезии-анальгезии. Начиналось все с многоразовой длинной эпидуральной иглы без пальцевых упоров, стеклянного шприца и однократно вводимой, довольно большой дозы лидокаина. С тех пор многое изменилось. Появился шприц «потери сопротивления», эпидуральный катетер, плоский эпидуральный фильтр, коннекторы катетера различных конструкций. Появилось главное: возможность выполнения продленной эпидуральной блокады.
В каких же ситуациях мы чаще всего используем продленную эпидуральную анестезию?
- Обезболивание нормально протекающих родов. Сюда же отнесем и анестезию на операцию кесарева сечения.
- Анестезия травматологических и ортопедических операций на нижних конечностях и тазу.
- В составе комбинированной анестезии при гинекологических и урологических операциях на органах малого таза.
- В составе комбинированной анестезии при операциях на органах брюшной полости.
- В составе комбинированной анестезии при операциях на органах грудной полости.
Да, все это не новость. Все это любой анестезиолог делает рутинно, изо дня в день. Казалось бы, о чем еще говорить? А вот о чем: о второй части названия нашей специальности-реаниматолог. Да-да! Считаю, что и в работе палат интенсивной терапии, без эпидуральной анестезии, в современных условиях, никуда.
Итак, в каких ситуациях продленная эпидуральная анестезия может помочь реаниматологу:
- Консервативная терапия острого панкреатита тяжелого течения и панкреонекроза. Первая жалоба такого пациента: упорный абдоминальный болевой синдром. Чем его обезболить? НПВС?- нельзя! Слизистая желудка у пациентов этой категории уже «скомпрометирована», и осложнения в виде эрозивного гастрита или острой язвы желудка никому не нужны. Наркотические анальгетики?-тоже не лучший выбор! Все опиаты в той или иной степени вызывают спазм сфинктера Одди, нарушается отток желчи, панкреатит грозит перейти в холецистопанкреатит, холестатический гепатит, механическую желтуху. Остается практически единственный и правильный выбор-продленная эпидуральная блокада! Вторая жалоба такого пациента: вздутие живота. Парез кишечника практически всегда сопровождает панкреатит. Возникает так называемое «третье пространство», идет сброс электролитов и жидкости в просвет кишечника, следующая за этим гемоконцентрация ведет к ухудшению реологических свойств крови. Нарушается кровоснабжение всех органов и тканей, а воспаленной отечной поджелудочной железы в особенности. Выбор препаратов для лечения пареза кишечника сейчас довольно ограничен. Остается-продленная эпидуральная анестезия. Основной патогенетический механизм развития острого панкреатита- спазм протоков поджелудочной железы, нарушение оттока панкреатических ферментов. Наряду со спазмолитиками в борьбе с этим поможет и эпидуральная блокада. Таким образом, продленная эпидуральная блокада размыкает порочный круг спазм-боль-парез, и оказывает в большей степени патогенетическое действие, нежели симптоматическое. Пункция эпидурального пространства при лечении острого панкреатита-панкреонекроза выполняется на уровне Th7-Th8. Катетер заводится краниально на 3-4см. Вводится тест-доза лидокаин 2%-20мг. После этого возможно введение болюса (лидокаин 2%-6-8мл, ропивакаин 0.5%-8-10мл). В дальнейшем блокада поддерживается непрерывной инфузией низкоконцентрированного анестетика (чаще ропивакаин 0.2%-6-8-10мл/час). Оценка эффективности эпидуральной блокады проводится по клиническим признакам: отсутствие или значительное уменьшение интенсивности болевого абдоминального синдрома, уменьшение вздутия живота, появление и улучшение перистальтики кишечника, отхождение газов. Так же улучшаются и лабораторные показатели: снижается лейкоцитоз крови, амилаза крови, диастаза мочи. На УЗИ-картине видно уменьшение отека поджелудочной железы, отсутствие или уменьшение количества свободной жидкости в брюшной полости, сальниковой сумке. Объясню почему: улучшается отток панкреатического секрета, стихает воспалительный процесс, уменьшается экссудация и отек.
- Лечение астматического статуса. До сих пор идут споры об эффективности и целесообразности эпидуральной блокады в этой ситуации. Многих смущает выполнение процедуры у пациента, находящего в столь тяжелом состоянии. Но представьте себе картину: пациент сидит с фиксированным плечевым поясом, резкий цианоз, экспираторная одышка до 40 в минуту, мокрота не отходит, «немое легкое», глюкокортикостероиды и эуфиллин введены, эффекта нет. Что делать? ИВЛ? В таких условиях ИВЛ окажется не столь эффективной ( мелкие бронхи спазмированы и забиты мокротой, альвеолярный обмен невозможен). И здесь самое время начать мыслить не-стандартно! Есть мнение, что денервированный орган становится более чувствителен к гуморальной ( медиаторной, гормональной) регуляции. Таким образом, эффективность гормональной терапии в таком органе возрастает. Как денервировать легкое? Правильно! Эпидуральная блокада на верхнегрудном уровне! Вторая точка приложения ее- сосуды. Уходит спазм легочных сосудов, улучшается газообмен на альвеолярной мембране, улучшается оксигенация тканей. И наконец, третья точка приложения эпидуральной блокады-бронхи. Спазм мелких бронхов также уменьшается, начинает отходить мокрота, улучшается альвеолярный газообмен. Пункция эпидурального пространства при лечении астматического статуса выполняется на уровне Th4-Th5. Катетер заводится краниально на 3-4см. Вводится тест-доза лидокаин 2%-10мг. После этого возможно введение болюса (лидокаин 2%-3-5мл, ропивакаин 0.5%-4-6мл). В дальнейшем блокада поддерживается непрерывной инфузией низкоконцентрированного анестетика (чаще ропивакаин 0.2%-4-6-8мл/час).
- Лечение облитерирующего артериита сосудов нижних конечностей. В этой ситуации все очевидно- обращаем побочный эффект в основной! А именно, медикаментозная десимпатизация. Простой аналог симпатэктомии. При выполнении эпидуральной блокады развиается выраженная периферическая вазоплегия, в следствие прекращения симпатической иннервации стенки сосудов. Улучшается периферический кровоток. Уменьшается ишемия дистальных отделов конечностей. Также, купируется болевой синдром, при его наличии. К сожалению, в этой ситуации, эпидуральная анестезия может рассматриваться лишь как средство временной симптоматической терапии и не ведет к выздоровлению пациента. Пункция эпидурального пространства при лечении облитерирующего артериита сосудов нижних конечностей выполняется на уровне L3-L4. Катетер заводится краниально на 3-4см. Вводится тест-доза лидокаин 2%-20мг. После этого возможно введение болюса (лидокаин 2%-6-8мл, ропивакаин 0.5%-8-10мл). В дальнейшем блокада поддерживается непрерывной инфузией низкоконцентрированного анестетика (чаще ропивакаин 0.2%-6-8-10мл/час). Оценка эффективности эпидуральной блокады проводится по клиническим признакам: купирование болевого синдрома, уменьшение признаков ишемии конечности( потепление кожи, исчезновение бледности и цианоза). Непрерывную инфузию у такого пациента целесообразно проводить с использованием одноразовых эластомерных инфузионных помп, что не нарушая мобильности пациента, позволяет сохранить стабильную скорость инфузии и соблюсти асептику.
В заключение статьи процедура выполнения эпидуральной блокады и некоторые особенности современных наборов для процедуры представлены ниже на фотографиях.

Пальпация межостистых промежутков на грудном уровне.

Особенностью иглы Туохи в наборе «Минипак» марки Portex является возможность установки широких пальцевых упоров с углублениями в удобном для врача положении.

Второй оригинальный компонент эпидуральных наборов Portex наклейка для фиксации катетера Locklt Plus. Пенная прокладка с адгезивным слоем позволяет прочно закрепить катетер на коже пациента, не доставляя ему дискомфорта и не вызывая раздражения. Плоский прозрачный механизм надежно фиксирует катетер, позволяет врачу с легкостью наблюдать за местом выхода катетера, не доставляет неудобств пациенту.

Коннектор для катетера EpiFuse является стандартным компонентом эпидуральных наборов Portex. Единственный коннектор имеющий замковый механизм закрывания, для открытия которого не достаточно просто рук, что исключает случайное открытие пациентом или медперсоналом. Коннектор открывается с помощью шприца Луэр. Имеет отчетливый щелчок при закрывании. Желтый цвет корпуса облегчает идентификацию в качестве эпидурального катетера. Плоская форма повышает комфорт пациента.



Открывание коннектора с помощью шприца Луэр.

Эпидуральный катетер. Хорошо видна разметка по длине.

Шприц «потери сопротивления».

Эпидуральный плоский фильтр. Срок использования до 96 часов.

И так, процедура! Двукратная обработка кожи антисептиком.

Проведение местной анестезии раствором лидокаина 2%-4.0 мл.

Проведение местной анестезии раствором лидокаина 2%-4.0 мл.

Установка эпидуральной иглы в межостистом промежутке. Прохождение межостистой связки иглой с мандреном. Хорошо видна разметка иглы. Первые четыре сантиметра от кончика разметки нет. Это объясняется тем, что у взрослых пациентов глубина введения иглы не менее 4-4.5см. Для облегчения подсчета глубины введения катетера нет смысла размечать иглу от самого кончика.

Извлечение мандрена.

Дальнейшее продвижение иглы, с постоянным давлением на поршень шприцы «утраты сопротивления». Хорошо виден угол введения иглы (до 45-ти градусов т. к. пункция выполняется на среднегрудном уровне).

Воздух из шприца легко вводится- эпидуральное пространство идентифицировано!

Введение эпидурального катетера через иглу Туохи, кончик которой расположен в эпидуральном пространстве.

Катетер заведен до тройной метки (на 15см). Таким образом, длина части катетера, находящейся в эпидуральном пространстве составляет 4см.

Осторожно извлекаем иглу, слегка подталкивая катетер внутрь.

Игла извлечена.

Подтягиваем катетер на нужную глубину. Длина части иглы от кожи до эпидурального пространства составила 5 см+4см в эпидуральном пространстве. Значит общая длина катетера о кожи составит 9см. Устанавливаем по метке.

Протаскиваем оставшуюся снаружи часть катетера через замок накожного фиксатора.

Вставляем дистальный кончик катера в коннектор и закрываем его с хорошо различимым щелчком.

Выполняем аспирационную пробу. При получении крови или ликвора необходимо немедленно удалить катетер!!!

Надежно фиксируем к коннектору плоский эпидуральный фильтр.

Фиксируем катетер к коже.

Фиксируем катетер к коже.

Фиксируем катетер к коже.

Прозрачная крышка замкового механизма закрыта.

Фиксация оставшейся части катетера широким пластырем из нетканого материала.
Коллеги, дорогу осилит идущий! Всем удачи!
Заведующий отделением
анестезиологии-реанимации
ФГБУЗ «ЦМСЧ-21» ФМБА России
Нечунаев А.С.
Заказать набор для эпидуральной анестезии с фиксатором Минипак

Источник
Видео. Эпидуральная анестезия.
Эпидуральная анестезия (ЭА) заключается в инъекции раствора местного анестетика и/или анальгетика в эпидуральное пространство (ЭП) спинного мозга и является альтернативным методом обезболивания каудальной половины тела.
Основные показания к эпидуральной анестезии:
- Оперативные вмешательства на тазовых конечностях, органах брюшной полости, промежности;
- Наличие боли каудальнее диафрагмы (например, при перитоните, панкреатите, тяжелых травмах костей таза и тазовых конечностей);
- Устранение послеоперационной боли;
- Пациентам, которым нежелательна общая анестезия.
Методика эпидуральной анестезии
Пункцию ЭП можно осуществить на уровне шейного, грудного, поясничного и хвостового отделов позвоночника. Пункция в области шейных и грудных позвонков технически сложнее, чем в области поясничных и хвостовых, требует большого опыта и сопряжена с множеством рисков. В связи с этим наиболее распространенным местом для эпидуральных инъекций является пояснично-крестцовое пространство.
Дуральный мешок у большинства собак заканчивается на уровне L6, а у кошек распространяется до S2. Поэтому у кошек существует больший риск случайной субарахноидальной инъекции.
Пациент может находиться в вентродорсальном положении (на груди) с вытянутыми тазовыми конечностями краниально либо в латеральном положении (на боку).
Область инъекции подготавливается с соблюдением правил асептики (шерсть выбривается, кожа обрабатывается раствором антисептика) (Рис. 1).
Место для инъекции необходимо идентифицировать. При пункции в пояснично-крестцовое пространство местом для инъекции является пересечение линий между крыльями подвздошной кости и остистыми отростками 7-го поясничного и 1-го крестцового позвонков (Рис. 2, 3, 4).
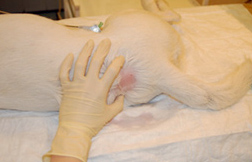
Рис.1. Подготовка области инъекции

Рис. 2. Пункция эпидурального пространства в пояснично-крестцовой области
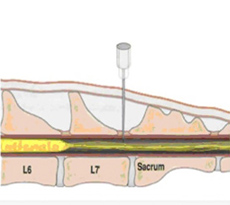
Рис. 3. Пункция эпидурального пространства в пояснично-крестцовой области
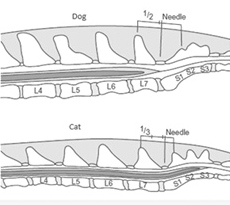
Рис. 4. Пункция эпидурального пространства в пояснично-крестцовой области
Спинальная игла вводится под углом 90° к поверхности кожи. Срез иглы должен быть направлен краниально. Помимо сопротивления при введении иглы, попадание в желтую связку вызывает характерное ощущение чего-то жесткого, грубого. Неожиданное ощущение потери сопротивления по мере продвижения через желтую связку означает, что игла попала в ЭП. На этом этапе необходимо извлечь мандрен и проверить наличие крови и ликвора во втулке иглы (рис. 5, 6, 7).
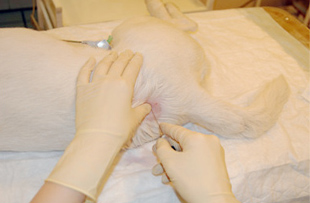
Рис. 5. Введение спинальной иглы под углом 90°
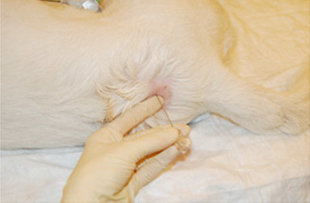
Рис. 6. Извлечение мандрена из иглы
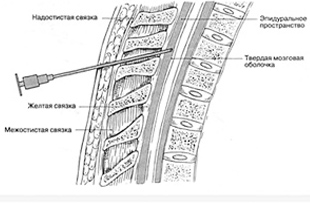
Рис. 7. Прохождение иглы через связки
Существуют два основных метода идентификации ЭП:
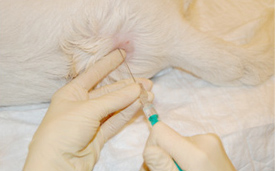 Рис. 8. Введение местного анестетика.
Рис. 8. Введение местного анестетика.
1. Методика «утраты сопротивления» – иглу продвигают поступательными движениями, за один раз подавая ее вперед на несколько миллиметров, после чего останавливаются и осторожно надавливают на поршень шприца с физиологическим раствором, пытаясь определить по ощущениям – находится ли еще игла в толще связок, или же сопротивление уже утрачено, и она попала в ЭП.
2. Методика «висячей капли» – перед входом в ЭП к павильону иглы подвешивают каплю физиологического раствора, которая при попадании конца иглы в ЭП исчезает в просвете иглы под воздействием отрицательного давления.
Введение местных анестетиков осуществляется дробно и медленно (Рис. 8).
Почему пункция ЭП проводится исключительно спинальными иглами?
Спинальные иглы имеют 3 особенности:
- Короткий скос иглы делает их «относительно тупыми», в связи с чем игла стремится продвинуться между нервами, раздвигая их, а не рассекая. «Относительная тупость» также придает большее ощущение «хлопка» при прохождении через желтую связку (Рис. 9).
- Ступень во втулке иглы подсказывает, в какой стороне скос иглы.
- Мандрен снижает вероятность обтурации иглы кожей, подкожной клетчаткой, связками, костями и межпозвоночным диском.
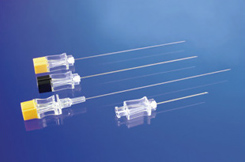 Рис. 9. Спинальные иглы.
Рис. 9. Спинальные иглы.
ЭА рекомендуется выполнять только при условии полного обеспечения оборудованием и лекарственными средствами, необходимыми для коррекции возможных осложнений (от легкой артериальной гипотонии до остановки кровообращения).
Для проведения ЭА большая часть пациентов седируется, т.к. даже незначительное движение животного увеличивает риск непреднамеренной пункции твердой мозговой оболочки и, соответственно, попадания анестетика субарахноидально. Если пациенту не рекомендована общая анестезия, то пункцию ЭП выполняют после инфильтрационной блокады места инъекции вплоть до желтой связки 1-2 % лидокаином. До начала проведения ЭА устанавливаются внутривенные катетеры и обеспечивается наличие реанимационного оборудования (Рис. 10).
Во время выполнения ЭА проводится минимальный мониторинг основных показателей гемодинамики (записывается электрокардиограмма, измеряются артериальное давление и насыщение артериальной крови кислородом) (Рис. 11).
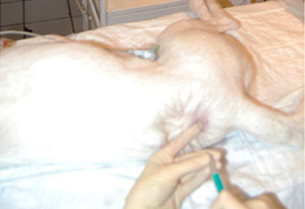 Рис. 10. Обеспечение общей анестезии для проведения пункции.
Рис. 10. Обеспечение общей анестезии для проведения пункции.
Рис. 11. Мониторинг показателей гемодинамики во время выполнения пункции.
Физиология эпидуральной анестезии
ЭП заполнено рыхлой соединительной тканью, которая окружает эпидуральные вены и корешки спинномозговых нервов. При введении раствора местного анестетика в ЭП имеет место диффузия через муфты твердой мозговой оболочки спинномозговых нервов в цереброспинальную жидкость.
При ЭА возможны варианты от анальгезии со слабой двигательной блокадой до глубокой анестезии с полной двигательной блокадой. Необходимая интенсивность анестезии достигается подбором концентрации и дозы анестетика.
Нервный корешок составляют волокна различных типов, поэтому начало действия анестезии не будет одномоментным. Существует 3 типа волокон: А (α, β, γ, δ), В и С.
Первыми блокируются волокна типа В и С (т.к. они более тонкие), а затем А. При этом миелинизированные волокна блокируются раньше, чем немиелинизированные.
Поскольку имеет место диффузия и разведение местного анестетика, то полная блокада наиболее резистентных волокон может и не наступить.
В результате граница симпатической блокады (о которой судят по температурной чувствительности) может проходить на 2 сегмента выше, чем граница сенсорной блокады (болевая и тактильная чувствительность), которая, в свою очередь, на 2 сегмента выше границы двигательной блокады.
| Тип волокна | Функция | Диаметр, мкм | Миелинизация | Чувствительность к блокаде |
| Аα | Проприоцептивная чувствительность, двигательная активность | 12-20 | полная | + |
| Аβ | Тактильная чувствительность | 5-12 | полная | ++ |
| Аγ | Контрактильная чувствительность | 3-6 | полная | ++ |
| Аδ | Температурная чувствительность, быстрое проведение боли | 2-5 | полная | +++ |
| В | Симпатические преганглионарные волокна | 1-3 | слабая | ++++ |
| С | Симпатические постганглионарные волокна, медленное проведение боли | 0,3-1,3 | нет | ++++ |
Препараты для эпидуральной анестезии
Выбор анестетика в первую очередь зависит от цели эпидуральной блокады – является ли она основным методом анестезии, применяется в качестве дополнения к общей анестезии или используется для анальгезии. Наиболее распространенные препараты для ЭА: местные анестетики, опиоиды, альфа-2 агонисты.
В нашей клинике альфа-2 агонисты не используются, так как даже при эпидуральном введении приводят к значительным системным эффектам, в частности, вызывают гипотензию.
В зависимости от продолжительности оперативного вмешательства применяются анестетики короткого или длительного действия. К анестетикам короткого действия относятся лидокаин, новокаин, длительного – бупивакаин, ропивакаин.
Низкие концентрации местных анестетиков обеспечивают анальгезию без двигательной блокады. Более высокие концентрации обеспечивают полную сенсорную и двигательную блокады.
Добавление к местным анестетикам вспомогательных препаратов, особенно опиоидов, в большей степени влияет не на продолжительность блокады, а на ее качество. Адреналин, в свою очередь, пролонгирует действие местных анестетиков (в частности, лидокаина и новокаина).
Дозы местных анестетиков для собак
| Препарат | Доза | Распространение в позвоночном канале | Начало действия (мин) | Продолжительность действия (часы) |
| Лидокаин 2% | 3,0-5,0 мг/кг | L1 | 5-15 | 1,0-1,5 1,5-2,0 в сочетании с адреналином |
| Лидокаин 2% | 1,0 мл/3,5 кг | Т9 | 5-15 | 1,0-1,5 1,5-2,0 в сочетании с адреналином |
| Лидокаин 2% | 0,31 мл/кг | Т12 | 5-15 | 1,0-1,5 1,5-2,0 в сочетании с адреналином |
| Бупивакаин 0,5% | 1,0-2,5 мг/кг | L1 | 10-20 | 4,0-6,0 |
| Бупивакаин 0,5% | 1,0 мл/3,5 кг | Т9 | 10-20 | 4,0-6,0 |
| Бупивакаин 0,5% | 0,31 мл/кг | Т12 | 10-20 | 4,0-6,0 |
| Бупивакаин 0,25% | 1,0 мл/10 см* | Т10-9 | 10-20 | 4,0-5,0 |
| Бупивакаин 0,25% | 1,5 мл/10 см* | Т5-2 | 10-20 | 4,0-5,0 |
| Бупивакаин 0,1% | 1,5 мл/10 см* | Т5-2 | 10-15 | 2,0-4,0 |
| Ропивакаин 0,5% | 0,8 мл/10 см* | L1 | 10-20 | 2,0-4,0 |
| Ропивакаин 0,5% | 1,2 мл/10 см* | Т9-5 | 10-20 | 2,0-4,0 |
| Ропивакаин 0,2% | 1,0 мл/10 см* | Т10-9 | 10-20 | 1,0-1,5 |
| Ропивакаин 0,2% | 1,5 мл/10 см* | Т5-2 | 10-20 | 1,0-1,5 |
| Ропивакаин 0,1% | 1,5 мл/10 см* | Т5-2 | 10-15 | 2,0-4,0 |
* Доза рассчитывается в соответствии с длиной спины пациента, измеренной от затылочной кости до первого хвостового позвонка.
Дозы местных анестетиков для кошек
| Препарат | Доза | Распространение в позвоночном канале | Начало действия (мин) | Продолжительность действия (часы) |
| Новокаин 2% | 1,0-2,0 мл | L1-Т4 | 5-10 | 20-30 мин |
| Лидокаин 2% | 1,0-1,5 мл | L1-Т9 | 5-15 | 1,5-2,0 |
| Бупивакаин 0,5% | 1,0-1,5 мл | L1-Т9 | 10-20 | 4,0-6,0 |
| Ропивакаин 0,5% | 1,0-1,5 мл | L1-Т9 | 10-20 | 2,0-4,0 |
В нашей клинике для непродолжительных операций в области таза используются однократные инъекции в ЭП лидокаина 1-2% или новокаина 2%. Для более длительных операций – ропивакаин 0,2 – 1%, т.к. он менее токсичен, чем бупивакаин.
Дозы опиоидов для собак и кошек
| Препарат | Доза | Объем физиологического раствора (мл/кг) | Начало действия (мин) | Продолжительность действия (часы) |
| Морфин | 0,1мг/кг | 0,13-0,26 | 30-60 | 10-24 |
| Фентанил | 1,0-5,0мкг/кг | 0,26 | 15-20 | 3-5 |
| Буторфанол | 0,25мг/кг | 0,26 | 10-20 | 3-4 |
| Морфин + Бупивакаин 0,5% | 0,1 мг/кг 1,0 мг/кг | Объем местного анестетика | 10-15 | 16-24 |
В эпидуральной анальгезии морфин является препаратом выбора. Опиоиды можно вводить эпидурально без местных анестетиков, при этом хорошо воздействуя на волокна типа С (чувствительные) и плохо – на волокна типа А (двигательные), они не вызывают моторного блока. При такой ЭА животные могут ходить, но может присутствовать небольшая атаксия тазовых конечностей. Иногда местные анестетики в позвоночном канале распространяются более краниально, чем это ожидается.
Факторы, влияющие на краниальное распространение:
- размер, возраст, телосложение пациента (включая ожирение);
- увеличение внутрибрюшного давления (беременность, расширение желудка);
- объем вводимых препаратов;
- доза вводимых препаратов; скорость введения препарата; направление среза иглы;
- положения пациента.
У возрастных животных объем и растяжимость ЭП уменьшаются, поэтому при введении одинаковой дозы у пожилых пациентов анестетик распространяется более краниально, чем у молодых. Чтобы предотвратить слишком высокую блокаду, возрастным пациентам вводят меньшую дозу анестетика.
Пациенты с ожирением имеют больше жировой клетчатки в ЭП, что приводит к снижению объема ЭП. Снижение объема пространства требует уменьшение дозы анестетика.
Вследствие увеличения внутрибрюшного давления возрастает объем эпидурального венозного сплетения, что приводит к снижению объема и растяжимости ЭП и, соответственно, к более высокому уровню блокады по сравнению с ожидаемым.
Следует избегать положения пациента вниз головой. Блок местными анестетиками до уровня Т1 приводит к параличу межреберных мышц, а до С5-С7 – параличу диафрагмы.
Возможные осложнения эпидуральной анестезии:
- Кровотечение и образование гематомы в позвоночном канале.
Травма эпидуральных вен иглой часто вызывает небольшое кровотечение в позвоночном канале; обычно оно носит доброкачественный характер и разрешается без лечения. Клинически значимая гематома может возникать после ЭА при нарушениях свертываемости крови. - Неправильное положение иглы в позвоночном канале может привести:
- а) к неадекватной анестезии или анальгезии (отсутствию блокады, односторонней или мозаичной блокадам);
- б) к внутрисосудистому введению местного анестетика (осложнения со стороны ЦНС – судороги, утрата сознания; со стороны сердечно-сосудистой системы – артериальная гипотония, аритмия, шок);
- в) к непреднамеренной субарахноидальной блокаде (в таком случае необходимо снижать дозу анестетика на 50-75% от исходной).
- Проникновение инфекции в позвоночный канал.
Менингит и эпидуральные абсцессы – крайне редкие осложнения. Необходимо соблюдать правила асептики при выполнении блокады. - Высокая блокада.
Причины: чрезмерная доза анестетика; применение стандартной дозы анестетика у тех пациентов, которым она должна быть снижена; необычно высокая чувствительность к анестетику; чрезмерное распространение препарата в краниальном направлении. Высокая блокада может стать причиной гипотензии и гиповентиляции вследствие висцеральной симпатической блокады и паралича межреберных мышц. Пациентам с этим осложнением, вероятнее всего, потребуется вентиляционная и гемодинамическая поддержки, которые включают в себя оксигенотерапию, искусственную вентиляцию легких, инфузионную терапию, введение вазопрессоров. - Задержка мочеиспускания.
Эпидуральная блокада на пояснично-крестцовом уровне снижает тонус мочевого пузыря и угнетает рефлекторное мочеиспускание. Необходимо наблюдать в послеоперационный период за наличием акта мочеиспускания. В случае отсутствия последнего рекомендовано отводить мочу отдавливанием или катетеризацией мочевого пузыря.
Противопоказания к проведению эпидуральной анестезии:
- Коагулопатия и лечение антикоагулянтами.
- Выраженная гиповолемия.
- Наличие инфекции (сепсис, инфекция кожи в месте пункции).
- Неврологические дисфункции.
- Заболевания ЦНС.
- Анатомические нарушения, усложняющие технику выполнения пункции.
Катетеризация эпидурального пространства
Самым основным преимуществом катетеризации ЭП на поясничном уровне является продолжительная анальгезия органов брюшной полости, костей таза и тазовых конечностей без повторных пункций.
Чаще всего эпидуральные катетеры животным устанавливаются с целью обеспечить адекватную длительную анальгезию каудальной половины тела в послеоперационном периоде.
Техника пункции при установке катетера идентична однократной эпидуральной инъекции. Исключение составляет использование специальной иглы Туохи (Рис. 12). Применяются, как правило, специальные наборы для ЭА (в такой набор входят: игла Туохи, катетер эпидуральный, бактериовирусный фильтр, асептический пластырь) (Рис. 13).
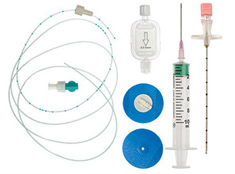 Рис. 12. Игла Туохи.
Рис. 12. Игла Туохи.
Рис. 13. Набор для эпидуральной анестезии.
Эпидуральный катетер продвигается в ЭП краниально, как правило, на 1-2 позвонка. Катетер совместно с фильтром подшивают к коже. Правильное расположение катетера в ЭП подтверждают рентгенологически. Если катетер не рентгеноконтрастн?


