Ультразвуковое исследование при остром панкреатите

УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Введение
В России за последние годы отмечена тенденция к увеличению количества больных острым панкреатитом, частота которого достигает 2,5 — 8,4% среди пациентов с острыми хирургическими заболеваниями органов брюшной полости [1]. В странах Западной Европы, в частности, в Дании с 1979 по 1992 гг., частота острого панкреатита увеличилась с 26,8 до 35,4 на 100000 населения [15], т.е. на 25%. По данным М. В. Гринева [8], из всех больных с острым панкреатитом деструктивные формы отмечены у 16,2%, которые при прогрессировании приводят к летальности почти в 50% случаев [4].
Благодаря новым методам исследования (УЗИ, КТР, ЯМР) улучшилась ранняя диагностика острого панкреатита и его осложнений, появилась возможность динамического наблюдения за больными в процессе лечения. Для широкой практики особый интерес представляет ультразвуковая диагностика — неинвазивный, неионизирующий метод, который можно применять многократно, не причиняя вреда больному. С помощью эхографии стало возможным эффективно проводить не только диагностические, но и лечебные малоинвазивные вмешательства на поджелудочной железе — биопсию, дренирование патологических образований и т.д. [4, 6, 8].
Несмотря на интенсивное внедрение эхографии в практику и определенные успехи в изучении возможностей метода, в литературе еще недостаточно освещены вопросы, касающиеся деталей ультразвуковой семиотики острого панкреатита. Не конкретизирована эхографическая картина острого панкреатита в зависимости от стадии заболевания, мало отражены вопросы, касающиеся диагностики осложнений острого панкреатита, особенно редких, но клинически значимых [2, 5, 9 — 14, 16]. У пациентов, лечившихся оперативно по поводу острого панкреатита, актуальной остается проблема ультразвукового мониторинга в послеоперационном периоде. Практически не изучена роль данных ультразвукового исследования для выработки индивидуальной тактики лечения и прогнозирования возможных осложнений у каждого конкретного больного.
Материалы и методы
В основу работы положены данные 534 УЗ-исследований у 278 пациентов с острым панкреатитом, находившихся на лечении в городской клинической больнице N 9 за период 1992-1995 гг. Исследования проводились с помощью ультразвукового сканера, оснащенного конвексным датчиком 3,5 МГц и секторным — 5 МГц.
Результаты
На основе наших наблюдений выявлены следующие сонографические особенности острого панкреатита:
Изменения непосредственно в поджелудочной железе:
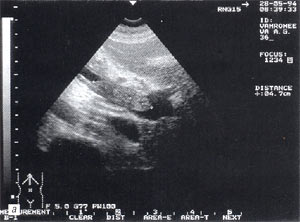
- увеличение размеров поджелудочной железы (рис. 1) — отмечено в 88% случаев. Нормальные размеры поджелудочной железы: головка 3-4,5 см; тело 2,5 — 3 см; хвост 3-4 см;
- нечеткость контуров — 90,6% случаев;
- увеличение расстояния между задней стенкой желудка и передней поверхностью поджелудочной железы свыше 3 мм и достигающее 10 — 20 мм, что характеризует отек парапанкреатических тканей, отмечено в 53% наблюдений (рис. 1);
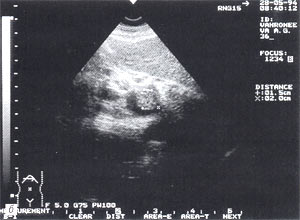
- изменение эхогенности железы: повышение — 85,6% случаев (рис. 2); нормальная — 8,6% случаев; понижение — 5,8% случаев.
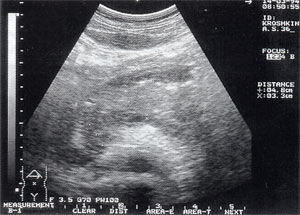
Рис. 1. Острый панкреатит, деструктивная форма. Увеличение размеров поджелудочной железы, нечеткость контуров, увеличение расстояния между задней стенкой желудка и поджелудочной железы.
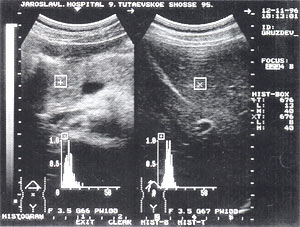
Рис. 2. Острый панкреатит, повышение эхогенности поджелудочной железы (по сравнению с эхогенностью печени).
Изменения в брюшной полости, являющиеся косвенными признаками острого панкреатита и относящиеся к его осложнениям:
Оментобурсит (рис. 3) встречается в 28,4% случаев (из них 48% у мужчин и 52% у женщин). Некоторые авторы обозначают эту патологию как «псевдокиста поджелудочной железы». Отмечен объем таких образований от 5мл (малые объемы необходимо дифференцировать с сосудистыми аневризмами) до 3 л и более. Скорость формирования оментобурсита при остром панкреатите от 2 — 4 дн. от начала заболевания до 2 — 4 нед. При ультразвуковом исследовании оментобурсит представлен в виде анэхогенного образования с четкими контурами, неправильной или округлой формы, чаще с однородной структурой, с толщиной стенок 0,2 — 0,4 см. При эхографическом мониторинге утолщение стенки до 0,5 — 1,0 см с появлением неоднородности структуры следует расценивать как сонографический признак абсцедирования.
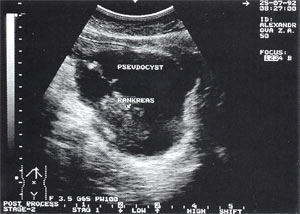
Рис. 3. Псевдокиста поджелудочной железы при остром панкреатите в виде анэхогенного образования с четкими контурами, однородной структурой, с наличием гиперэхогенных включений (детрит поджелудочной железы).
Свободная жидкость в брюшной полости — отмечена в 18% случаев (рис. 4), из них 80% у мужчин и 20% у женщин. Жидкость в объеме до 100 мл определяется только в одной анатомической области ( чаще в малом тазу), более 100 мл — по боковым каналам и в других отделах брюшной полости. В первые дни развития острого панкреатита жидкость гомогенная, после 6-12 сут. часто структура неоднородная из-за «нитевидных» включений (как правило, фибрин).
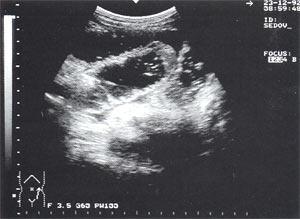
Рис. 4. Расширенные петли тонкого кишечника до 3,5 см, заполненные жидким содержимым на фоне свободной жидкости в брюшной полости.
Билиарная гипертензия — встречается в 13% случаев, из них 25% у мужчин и 75% у женщин. При эхографии отмечается расширение внутрипеченочных желчных протоков, общего печеночного протока и общего желчного протока. При отсутствии холедохолитиаза билиарная гипертензия как правило наблюдается при очаговом панкреонекрозе в области головки поджелудочной железы.
Инфильтраты брюшной полости — обнаруживаются в 5,4% случаев (рис. 5, 6), в том числе 64% у мужчин и 36% у женщин. Как правило, инфильтрируется большой сальник (оментит), визуализирующийся в виде образования повышенной эхогенности с нечеткими неровными контурами, неоднородной структурой, с участками пониженной эхогенности, которые могут свидетельствовать о формировании в нем абсцессов. Размеры инфильтратов от 5 до 15 — 20 см.
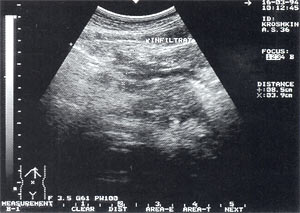
Рис. 5. Инфильтрат в брюшной полости в проекции большого сальника — представлен образованием неправильной формы с нечеткими контурами, неоднородной структурой, с наличием гипер- и гипоэхогенных участков. Размер инфильтрата 8,5 х 3,9 х 5,3см.
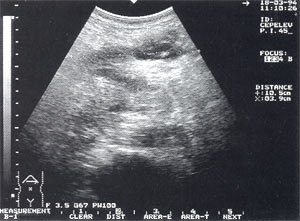
Рис. 6. Инфильтрат в проекции большого сальника с анэхогенным включением до 4 см (абсцедирование).
Забрюшинные флегмоны — встречаются в 4,3% случаев (рис. 7), из них 67% у мужчин и 33% у женщин. В 95% случаев диагностирована левосторонняя локализация флегмоны, которая определялась в виде анэхогенного или гипоэхогенного образования чаще щелевидной или овальной формы. Как правило, причиной развития данного осложнения является распространение панкреатического секрета по забрюшинному пространству из псевдокисты, иногда доходящее до паховой области. Панкреатогенный паранефрит можно рассматривать как вариант забрюшинной флегмоны.
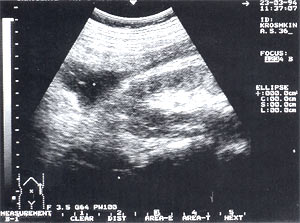
Рис. 7. Забрюшинная флегмона слева — анэхогенное образование неправильной формы с нечеткими контурами. Сканирование проведено из левой поясничной области.
Гидроторакс — встречается в 2,2% случаев, одинаково часто у мужчин и женщин, с преимущественно левосторонней локализацией.
Тромбоз в системе воротной вены — отмечается в 1,5% случаев (рис. 8 а, б) и достаточно хорошо может быть определен, по нашему мнению, без допплеровского исследования. При признаках портальной гипертензии обязательно должно выполняться прицельное ультразвуковое исследование сосудов системы воротной вены. Тромбы могут быть одиночными и множественными. Они локализуются как в самой воротной вене, так и в селезеночной и верхнебрыжеечной венах.
Рис. 8. Тромбоз воротной вены. Просвет вены полностью обтурирован изоэхогенным образованием с четкими контурами, неоднородной структурой, длиной до 4,7 см (а — cагиттальный срез, б — поперечный срез).
Парез кишечника — встречается в 1,4% случаев (см. рис. 4), из них 75% у мужчин и 25% у женщин. Характеризуется расширением петель тонкого кишечника до 3 — 5 см с заполнением их жидким содержимым и регистрируемой «маятникообразной» перистальтикой.
Гидроперикард — встречается в 0,4% случаев.
Восходящий медиастенит, отмечаемый другими авторами, нами не наблюдался.
Абсцессы поджелудочной железы — встречаются как правило на фоне уже имеющихся ультразвуковых признаков хронического панкреатита.
Разрывы псевдокист поджелудочной железы при ультразвуковой диагностике наблюдались у 2 больных (0,7%).
Кровоизлияние в псевдокисту поджелудочной железы с формированием организованной гематомы (рис. 9) отмечено у 1 пациента (0,35%).
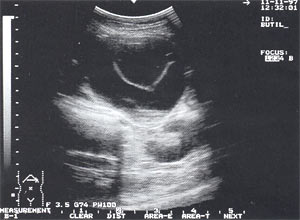
Рис. 9. Псевдокиста поджелудочной железы в виде анэхогенного образования с четкими контурами, в котором определяется другое анэхогенное образование с капсулой 0,2 — 0,3 см (на операции — псевдокиста с организовавшейся гематомой).
Псевдокисты поджелудочной железы с атипичной локализацией (в печени, селезенке, перидуоденально и т.д.) выявлены у 2 больных — 0,7% (рис. 10).
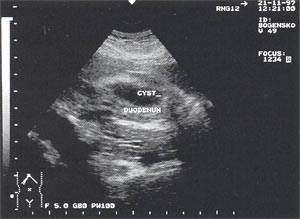
Рис. 10. Атипично расположенная псевдокиста поджелудочной железы (парадуоденально) в виде анэхогенного образования округлой формы с четкими контурами, однородной структурой, размером до 4,5 см, расположенного рядом с двенадцатиперстной кишкой.
Инфаркты селезенки (1 больная — 0,35%) — на фоне тромбоза воротной вены с портальной гипертензией.
Разрывы селезенки вследствие портальной гипертензии (нами не наблюдались).
Панкреатогенные паранефриты — обнаружены у 2 пациентов, что составило 0,7% (рис. 11).
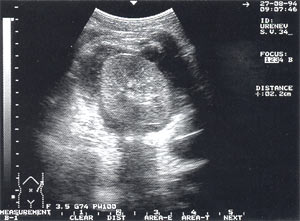
Рис. 11. Левосторонний панкреатогенный паранефрит, визуализирующийся в виде жидкостного образования, окружающего почку со всех сторон. Поперечный срез.
Заключение
Проведенное исследование показывает, что ультразвуковая диагностика должна быть обязательным элементом диагностического алгоритма у больных острым панкреатитом. Для повышения диагностической ценности эхографии необходима определенная последовательность в выполнении ультразвукового исследования: детальный осмотр парапанкреатических тканей и самой железы; осмотр всех отделов брюшной полости на предмет свободной жидкости и инфильтратов; осмотр плевральных полостей и полости перикарда на наличие выпота; детальный осмотр внутри- и внепеченочных желчных протоков; прицельный осмотр сосудов системы воротной вены; исследование забрюшинного пространства; динамическое наблюдение (частота повторного УЗИ определяется степенью тяжести заболевания и вероятностью развития осложнений).
Для улучшения получаемых результатов УЗИ могут быть рекомендованы следующие технические приемы:
- при плохой визуализации хвост поджелудочной железы лучше исследовать через селезенку или левую почку;
- для улучшения визуализации поджелудочной железы можно применять заполнение желудка 500 — 800 мл дегазированной жидкости (воды);
- использовать датчики с различной частотой излучения для более детального исследования патологических очагов, расположенных на разном расстоянии от датчика;
- использовать полипозиционное сканирование с дозированной компрессией на брюшную стенку для улучшения визуализации исследуемых органов, что позволяет «раздвигать» петли кишечника, создавая тем самым дополнительное «акустическое окно»;
- применять ультразвуковую фистулографию с жидкими и газообразующими растворами (фурацилин, новокаин, «Echovist») для определения полостей при наличии панкреатических свищей [7], что может быть предметом отдельных исследований.
Литература
- Скуя Н. А. Заболевания поджелудочной железы. — М.: Медицина, 1986.
- Зубарев А. Р., Григорян Р. А. Ультразвуковое ангиосканирование. — М.: Медицина, 1990.
- Филин В. И., Костюченко А. А.. Неотложная панкреатология. — СПб., 1994.
- Нестеренко Ю. А., Михайлусов С. В., Иманалиев М. Р. Ультразвук в диагностике и лечении панкреонекроза/ Сб. научн. тр. Пленума проблемной комиссии по неотложной хирургии. — М.: 1994. — С. 26 — 29.
- Баранов Г. А., Могутов М. С, Завьялова Н. И. Ультразвуковая диагностика тромбоза воротной вены как редкого осложнения острого панкреатита/ Сб. науч. тр. международной конференции «Новые технологии в диагностике и в хирургии органов билиопанкреатодуоденальной зоны». — М.: 1995. — С. 4 — 5.
- Белокуров ГО. Я., Уткин А. К., Жохов В. К., Белокуров С. Ю., Могутов М. С. Предпосылки использования прецизионной техники в лечении ложных кист поджелудочной железы/ Сб. научн. тр. международной конференции «Новые технологии в диагностике и в хирургии органов билиопанкреатодуоденальной зоны». М.: 1995. — С. 78.
- Буйлов В. М., Могутов М. С, Карпов Н. Р. Ультразвуковая фистулография с «Echovist-300» в хирургии и урологии. — Материалы II съезда Ассоциации специалистов ультразвуковой диагностики в медицине. — М.: 1995. — С. 80.
- Гринев М. В., Красногоров В. Б., Рысс А. С, Веселов В. С, Смелянский А. И., Алексеенко Е. Н. Эффективная тактика лечения деструктивного панкреатита на основе раннего плазмафереза и малоинвазивных хирургических вмешательств/ Сб. научн. тр. «Малоинвазивные вмешательства в хирургии». М.: 1996. — С. 257.
- McCormick P. A., Chronos N., Burroughs A. К., Mclntyre N., McLaughlinJ.E. Pancreatic pseudocyst causing portal vein thrombosis and pancreatico — pleural fistula.In: Gut (1990 May) 31(5):561-3.
- Fernandez-Cruz-L., Margarona-E., Llovera-J., Lopez-Boado-M. A., Saenz-HT. Pancreatic ascites. Hepatogastroenterology. 1993 Apr; 40(2): 150-4.
- Nishida-K., Terai-Y., Nojiri-L, Kato-M., Higashijima-M., Takagi-K., Adashi-R. A case of pancreatic pseudocyst with intracystic hemorrhage and repeated gastrointestinal bleeding. Nippon-Ronen-Igakkai-Zasshi. 1993 Aug; 30(8): 714-9.
- Sonak-R., Stock-W., Janzik-U., Hayduk-K., Borchard-F. Duodenal duplication cyst — a rare cause of acute recurrent pancreatitis. Leber-Magen-Darm. 1993 Sep; 23(5): 211-5.
- De-Ronde-T., Van-Beers-B., de-Canniere-L., Trigaux-JP., Melange-M. Thrombosis of splenic artery pseudoaneurysm complicating pancreatitis. Gut. 1993 Sep; 34(9): 1271-3.
- Hamm-B., Franzen-N. Atypically located pancreatic pseudocysts in the liver, spleen, stomach wall and mediastinum: their CT diagnosis. Rofo-Fortschr-Geb-Rontgenstr-Neuen-Bildgeb-Verfahr. 1993 Dec; 159(6): 522-7.
- Worning-H. Acute pancreatitis in Denmark. Ugeskr-Laeger. 1994 Apr 4; 156(14): 2086-9.
- Yasuda I., Tomita E., Nishigaki Y., Ino Y., Shimizu H., Yamada T., Kawamura H., Kuroda T., Takahashi T., Nagura K. A case of portal vein thrombosis subsequent to acute pancreatitis. Nippon Shokakibyo Gakkai Zasshi (1995 Apr) 92(4):820-5.

УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Источник
УЗИ при панкреатите является неотъемлемой составляющей обследования больного. Острые опоясывающие боли в области живота, тошнота и рвота, метеоризм — всё это симптомы, которые могут указывать не только на воспаление поджелудочной железы, но и на ряд других патологий брюшной полости. Поэтому по одной лишь клинической картине поставить точный диагноз нельзя, необходимо провести ряд лабораторных и инструментальных исследований, в том числе и ультразвуковую диагностику, которая поможет оценить состояние органа и выявить все имеющиеся отклонения.
Что показывает УЗИ поджелудочной железы?
Метод ультразвуковой диагностики представляет собой манипуляцию, которая проводится амбдоминально, по поверхности брюшины, в результате чего больной не испытывает никаких болезненных ощущений. В основе данной методики лежит возможность проникновения ультразвука через такни организма. При этом сквозь различные клеточные структуры ультразвук пропускается по-разному и отражается от них также с разной скоростью. Аппарат оснащён специальным датчиком, улавливающим отражённую ультразвуковую волну и на основе полученного материала составляющим изображение. Именно так действует двухмерное УЗИ, однако, более современные приборы, которые дают трёхмерную картинку, позволяют получить не фотографию, а целый фильм. Его можно посмотреть в реальном времени или же записать на цифровой носитель, что даёт прекрасную возможность просматривать результат многократно, тогда, когда в этом есть необходимость.
Этот способ широко применяется для исследования многих органов, в том числе и поджелудочной железы. Многие пациенты интересуются, что именно показывает такая методика и можно ли посредством неё выявить в ПЖ воспалительный процесс.
Итак, УЗИ помогает определить:
- Нарушение структуры ПЖ;
- Изменение параметров органа и его контуров;
- Расширение протоков;
- Истончённость и мягкость паренхимы;
- Наличие некротических очагов;
- Изменение эхогенности отдельных зон (снижение или повышение).
Отдельное внимание заслуживает последний пункт. Очень часто, в результате, который сонологи выдают на руки, можно обнаружить запись о повышенной эхогенности. Далеко не всем известно, что именно кроется под данным термином.
Поскольку каждый орган имеет свою плотность, ультразвук при проведении диагностики любого из них отражается по-разному. К примеру, органы, содержащие в своей полости жидкость, на мониторе выглядят тёмными. И, наоборот, — те органы, структура которых очень плотная, определяются белыми. Именно от этого и зависит эхогенность, под которой принято понимать способность тканей организма отражать от себя волны ультразвука. То есть получается, что для каждого органа характерны свои нормы данного показателя.
Параметром эхогенности определяется наличие в паренхиме органа опухолей, метастаз, камней, кист, некроза или жировой дистрофии тканей.
Главное помнить, что узист выполняет лишь отдельный вид диагностики, а окончательный диагноз может поставить только врач, который, вероятнее всего, отправит пациента на дополнительное обследование.
В каких случаях проводят УЗИ поджелудочной железы?
Ультразвуковое исследование актуально для профилактической проверки состояния органов, в том числе и поджелудочной железы. Но чаще всего пациенты обращаются за помощью к данной диагностике лишь тогда, когда возникают какие-либо жалобы со стороны ЖКТ и конкретно этого органа.
К таковым относится:

- Нестабильность стула;
- Тошнота и рвота;
- Постоянные болевые ощущения в области живота, чаще всего — в левой его части;
- Ощущение этих болей при пальпации;
- Снижение аппетита и резкое похудение без видимых на то причин;
- Наличие желтоватого оттенка кожных покровов у больного;
- Резкое возрастание показателя сахара в крови, а также отклонения в других лабораторных анализах;
- Изменения в других органах, выявленные в результате предыдущих обследований;
- Подозрение на опухоль поджелудочной.
Противопоказания
На сегодняшний день метод ультразвуковой диагностики является довольно востребованным, поскольку он даёт много необходимой информации без причинения болезненных ощущений пациенту. Именно поэтому явных противопоказаний к проведению данного вида исследования нет. Пожалуй, в этом заключается главное преимущество ультразвука.
Единственными обстоятельствами, которые могут стать временным ограничением к осуществлению УЗИ, являются некоторые вирусные и инфекционные болезни, а также кожные заболевания, локализующиеся в области эпигастрия:
- Лишай;
- Фурункул;
- Чесотка;
- Контагиозный моллюск, герпес;
- Лепра, боррелиоз, туберкулёз.
Также если в этой области имеются порезы, раны, ссадины или ожоги, в осуществлении процедуры, скорее всего, будет отказано, поскольку в результате контакта специального геля с местами поражений могут возникнуть различные осложнения.
УЗИ при остром панкреатите
Данный метод исследования способен с точностью определить наличие или отсутствие воспалительного процесса в поджелудочной железе. Задача диагностики существенно облегчается, если степень заболевания средняя или тяжёлая, поскольку в таком случае признаки панкреатита наиболее выраженные.
Так, посредством ультразвука можно выявить следующие особенности:
- Сильное увеличение органа в размерах;
- Изменение его контуров: они становятся нечёткими и неясно очерченными;
- Панкреатические протоки расширены, их диаметр превышает 2 мм.
Как правило, при ультразвуковом исследовании проверяется не только поджелудочная железа, но и другие органы брюшной полости. При острой форме панкреатита отдельные из них, а именно те, которые находятся вблизи с ПЖ, также видоизменены: наблюдается увеличение их параметров и отёчность. Нередко в брюшной полости скапливается жидкость, а в её стенках определяются сальники или гнойники — всё это указывает на наличие воспалительного процесса в поджелудочной, который диагностируется посредством УЗИ.
УЗИ при хроническом панкреатите
Хроническое течение заболевания также отражается на той картине, которую видит узист при проведении ультразвукового исследования. Наличие определённых изменений, произошедших в рамках органа, позволяет с точностью установить панкреатит хронической формы.
- Размер поджелудочной железы — это первый критерий, на основании которого сонологи устанавливают острое или хроническое течение имеет болезнь. Так, при обострении патологии ПЖ значительно увеличена, однако, с переходом болезни в вялотекущую форму, параметры поражённого органа, наоборот, уменьшаются, что связано с фиброзом и постепенной атрофией тканей.
- Неоднородная повышенная эхогенность, которая также становится следствием атрофических процессов. Однако следует учитывать, что данный показатель является абсолютной нормой для людей, имеющих проблему ожирения, и для пожилых.
- Неоднородность паренхимы и неровность краёв — при хроническом панкреатите это обычное явление. Из-за деформации, вызванной фиброзом, контуры органа становятся нечёткими и имеющими так называемые зазубрины.
- Расширение Вирсунгова протока: в идеале его диаметр составляет 2 мм, но при наличии хронического воспаления этот размер может составить 3 мм. При последующих проверках положительная динамика, как правило, не наблюдается.
- Наличие кистозных образований или камней — патологии, часто сопровождающее хронический панкреатит.
Проявления на УЗИ острого воспаления поджелудочной железы
Несмотря на то, что ультразвуковое исследование является достаточно информативной методикой, по одному её результату ставить диагноз нельзя. Определить природу заболевания можно только вкупе с информацией, полученной из лабораторных анализов и других способов инструментальной диагностики.
Так или иначе, выделяют ряд признаков, которые явно указывают на наличие в ПЖ острого воспалительного процесса:
- Существенное увеличение размеров ПЖ;
- Нечётко очерченные границы органа;
- Повышенная эхогенность в местах поражений, которая свидетельствует об уплотнении этих зон;
- Неоднородность структуры паренхимы;
- Расширение протоков ПЖ, чаще всего это происходит при реактивном течении болезни;
- Присутствие в органе пузырьков, заполненных жидкостью;
- Наличие сопутствующих осложнений: кист, псевдокист, новообразований;
- Воспаление близлежащих с ПЖ органов: их увеличение и отёчность.
Насколько эффективна процедура УЗИ?
Ультразвуковое исследование даёт возможность получить нужную информацию, касающуюся состояния поджелудочной железы. В результате проведения данного вида диагностики изучаются многие параметры органа, благодаря чему врач может судить о наличии или отсутствия воспалительного процесса.
Несмотря на точность этой процедуры, специалисты не ограничиваются лишь её сведениями. Для определения точного диагноза врач ориентируется на лабораторные анализы, клиническую картину, анамнез, результаты внешнего осмотра больного. Кроме того, если посредством УЗИ выявляются какие-либо нарушения ПЖ, пациента направляют на дообследование, например, КТ или МРТ.
Как должен выглядеть здоровый орган?
Нормальные показатели поджелудочной железы являются одинаковыми как для женщин, так и для мужчин.
На ультразвуковом исследовании данного органа узист оценивает многие параметры.
- Форма ПЖ: в нормальном состоянии она имеет подобие английской буквы , всякое изменение свидетельствует об изолированном дефекте или же о других патологиях, которые оказывают негативное воздействие на ПЖ.
- Размеры органа. Длина ПЖ у взрослого человека варьируется от 14 до 22 см, а вес составляет от 70 до 80 г. Поскольку анатомически орган делится на 3 части, для параметров каждого из этих сегментов имеются свои нормы. Так, естественная длина головки не должна быть менее 25 мм и более 30 мм. Размеры тела колеблются от 15 до 17 мм, а хвост достигает в длину 20 мм.
- Диаметр Вирсунгова протока. Этот отдел поджелудочной предназначен для транспортировки панкреатического сока в пищеварительный тракт. 2 мм — это именно то значение, которое характерно для данного канала при отсутствии патологий. При воспалении показатель чаще всего увеличивается (до 3 мм), а вот сужение говорит о том, что проток снаружи чем-то сдавливается, например, камнем, кистой или опухолью.
- Ровные и чёткие контуры не только поджелудочной в целом, но и всех её частей в отдельности.
- Средняя плотность органа, которая должна примерно соответствовать плотности печени или селезёнки — этот параметр определяется равномерной эхогенностью, допускающей небольшие вкрапления.
- Зернистая структура паренхимы.
Приведённые показатели могут несколько варьироваться, что не является отклонением от нормы. В таком случае во внимание принимаются значения, которые определяются верхними границами.
Подготовка к процедуре
Для того чтобы результаты исследования были достоверными, к процедуре необходимо тщательно подготовиться. Специалисты рекомендуют придерживаться следующих правил:

- Не есть и не пить любую жидкость за 12 часов до выполнения ультразвуковой диагностики;
- Последний приём пищи должен быть лёгким, острая, жирная и жареная еда недопустима;
- За день до УЗИ из рациона необходимо исключить продукты, которые вызывают брожение в кишечнике, к таковым относится: капуста, бобовые, сладкие фрукты, сдобная выпечка, газированные напитки;
- Запрещено употреблять алкоголь или курить накануне проведения процедуры;
- Рекомендуется очистить кишечник посредством приёма слабительных препаратов или адсорбентов, однако, перед этим в обязательном порядке нужно проконсультироваться с доктором; в качестве альтернативы медикаментам можно избрать постановку клизмы;
- Отказ от приёма различных лекарств в день осуществления ультразвуковой диагностики: в этом вопросе рекомендуется проконсультироваться со своим доктором.
Нередко на полученные результаты влияет именно подготовка, по этой причине она должна быть качественной и добросовестной.
Процедура проведения
В выполнении исследования поджелудочной железы с помощью ультразвукового аппарата нет ничего сложного. Процедура включает в себя ряд этапов:
- Правильное расположение пациента на кушетке: ему необходимо лечь на спину и освободить живот от одежды;
- Нанесение на область брюшины специального гелеобразного вещества, которое способствует лёгкому скольжению датчика по поверхности кожи;
- Непосредственно сам осмотр: при помощи датчика и лёгких надавливающих движений изучается левый квадрат области живота; для полноты картины через некоторое время больного просят перевернуться на правую сторону или занять полусидячее положение, что облегчает визуализацию отдельных сегментов поджелудочной, в частности, её головки и тела;
- Оценка состояния ПЖ и её параметров: узист замеряет длину, размеры органа, изучает структуру, плотность и края поджелудочной, определяет диаметр Вирсунгова протока, а также наличие или отсутствие различных патологических образований в паренхиме; по ходу исследования сонолог диктует эти показатели медицинской сестре, которая фиксирует их в заключении;
- При необходимости выполняются фотографии отдельных участков — вероятнее всего, это понадобится доктору для дальнейшего изучения патологического процесса и определения его лечебной тактики;
В самом конце проведения процедуры пациенту выдаются результаты с подробным описанием той картины, которая была зафиксирована при помощи ультразвукового аппарата.
Анализ результатов
Заключение УЗИ содержит важнейшие сведения для специалиста: на основании полученной информации врач получает возможность подтвердить или опровергнуть изначально предполагаемый диагноз. При наличии у больного панкреатита, о котором свидетельствует проведённая процедура, доктор определяет серьёзность заболевания, а также его степень. В том случае, если картина не совсем понятна или даёт неполные данные, пациента направляют на дообследование (КТ или МРТ). Особенно более точная и обширная диагностика необходима при выявлении в поджелудочной железе новообразований.
Нормальные показатели
Больному совершенно не следует беспокоиться о состоянии здоровья своей поджелудочной, если в его заключении имеются следующие записи:
- Размер ПЖ — от 14 до 22 см (любой показатель, который вкладывается в это ограничение);
- Хорошо визуализирующиеся сегменты: головка органа, тело, хвост;
- Размер головки не более 30 мм, тела — не более 17 мм, хвоста — до 20 мм;
- Однородная зернистая структура паренхимы;
- Ровные и чёткие края стенок поджелудочной;
- Вирсунгов проток — не расширен, его диаметр составляет 2 мм;
- Отсутствие анэхогенных включений;
- Равномерная эхогенность и средняя плотность органа.
Однако даже такой результат УЗИ в обязательном порядке следует показать специалисту. Если явных изменений в ПЖ не наблюдается, а болевые ощущения по-прежнему беспокоят больного, значит, обследование необходимо продолжить. Вероятнее всего, причина кроется в какой-то другой патологии, запускать которую крайне не рекомендуется, ведь несвоевременное лечение порой чревато самыми плачевными последствиями.
Отклонения от нормы
Характер любых нарушений, в первую очередь зависит от степени тяжести заболевания. И если на начальной стадии патологического процесса эти изменения могут быть незначительными или слабо выраженными, то та картина, которая визуализируется при тяжёлой форме панкреатита, изобилует целым набором отклонений. Кроме того, узисту легче определить острое течение заболевания, чем хроническое, поскольку при обострении параметры поджелудочной изменены довольно сильно.
В целом к таким нарушениям относится:
- Значительное увеличение размеров ПЖ, отёчность;
- Нечёткость границ стенок, неясность контуров органа;
- Неоднородность структуры ПЖ;
- Уплотнения, о которых сигнализирует повышенная эхогенность;
- Расширение Вирсунгова протока до 3 мм;
- Наличие жидкости в брюшной полости;
- Осложнения: киста, псевдокиста, некротические очаги, опухоль;
- Увеличение рядом находящихся органов.
Несколько иными признаками характеризуется хроническая форма заболевания:
- Размер ПЖ, наоборот, уменьшается — это связано с фиброзом и атрофическими изменениями тканей, что происходит в результате длительного течения болезни;
- Неоднородная структура паренхимы — на это указывают многочисленные гиперэхогенные включения, являющиеся очагами фиброза;
- Изменение очертаний ПЖ в связи с втягиванием внешних участков;
- Расширение Вирсунгова протока (свыше 2 мм), который в дальнейшем не сужается — как правило, об этом свидетельствуют последующие результаты УЗИ.
Заключение после проведения УЗИ-диагностики

После того, как результат обследования методом ультразвука получен на руки, необходимо обратиться за консультацией к специалисту. Только доктор может поставить правильный диагноз и назначить лечение, соответствующее выявленному заболеванию.
Однако здесь следует у