У больного разлитой перитонит в результате перфоративной язвы желудка
Задача 10. Перфоративная язва желудка. Разлитой фибринозно — гнойный перитонит. Терминальная фаза. Полиорганная недостаточность.
Трехсуточный (более 72 часов) перитонит, сопровождающийся выраженной интоксикацией, привел к развитию глубоких функциональных и, по всей видимости, органических нарушений во всех органах и системах организма. От глубины этих нарушений и зависят шансы больного на выздоровление, в данной ситуации они минимальные.
Больному показана экстренная операция, но в данной ситуации она не может быть выполнена без интенсивной предоперационной подготовки, которая включает в себя восполнение ОЦП (Объема циркулирующей плазмы), подъем АД, восстановление хотя бы в минимальном объеме деятельности почек. Согласно современным представлениям: не выполнения такой подготовки у больных с токсической и терминальной фазой перитонита, почти наверняка приведет к гибели больного на операционном столе или в первые часы после операции. Подготовка проводится в течение 2-6 часов, включает переливание 1-2 литров растворов электролитов. Обычно за критерий готовности больного к операции берется восстановление диуреза т.е. появление хотя бы 200 — 300 мл. мочи. Непосредственно перед операцией больному В/В вводятся антибиотики.
Операция: Срединная лапаротомия. Ушивание перфоративного отверстия. Отмывание брюшной полости большим количеством теплого изотонического раствора. Учитывая крайнюю тяжесть и запущенность перитонита, еще на операционном столе должен быть решен вопрос о послеоперационной декомпрессии кишечника. Для этих целей может быть использована подвесная или Y- образная энтеростома, через которую проводится интубация тонкого кишечника длинным перфорированным трубчатым дренажем.
Принципиальный вопрос — это окончание операции. В данном случае должен использоваться открытый способ ведения брюшной полости. Обычно для этих целей используют метод «плановых релапаротомий» он же «перманентная санация брюшной полости». После завершения операции брюшная полость зашивается через все слои толстыми длинными лигатурами, которые завязываются «бантиком». Через 1-2 суток после операции больной вновь берется на операцию, лигатуры распускаются, брюшная полость вновь отмывается большим количеством теплого изотонического раствора или антисептиком. Всего допускается проведение до 3 таких санационных релапаротомий.
В послеоперационном периоде должна проводиться антибактериальная терапия (под контролем чувствительности), дезинтоксикационная терапия, стимуляция деятельности кишечника, компенсация водно-электролитных нарушений, проведение парентерального питания с возмещением энергетических и пластических потребностей организма, адекватное обезболивание, лечение осложнений и борьба с сердечной (постоянное введение миотоников — Допамина) и легочной (продленная ИВЛ) недостаточностью.
Задача 11. Учитывая характерную миграцию болей (симптом Кохера), у больного, скорее всего, острый деструктивный аппендицит, диффузный перитонит. Токсическая фаза.
Позднее обращение за медицинской помощью привело к развитию у больного распространенного перитонита. В задаче описана клиника диффузного перитонита, т.е. перитонита, охватывающего один или два этажа брюшной полости, но отмечается так же тенденция к переходу перитонита в разлитой. Учитывая сроки заболевания, можно утверждать, что реактивная стадия перитонита (до 24 часов) закончилась и начинает разворачиваться картина токсической фазы, в ближайшее время можно ожидать признаки нарушения деятельности различных органов и систем: парез кишечника, ОПН, дыхательные расстройства, повреждение и т.п. С учетом этого больному должна быть выполнена предоперационная подготовка, не более 2 — 3 часов, которая должна включать переливание электролитных растворов, а так же непосредственно перед операцией В/В введение антибиотиков.
Операция. В данной ситуации должна быть сделана широкая срединная лапаротомия. Устранение источника перитонита – аппендэктомия. Отмывание брюшной полости теплым изотоническим раствором. Вопрос о способе окончания операции решается на операционном столе. При этом учитывается: распространенность процесса по брюшной полости, количество выпота, его характер и запах, наличие фибрина на кишечных петлях. Надо учитывать, что аппендикулярный перитонит отличается своим неблагоприятным течением и поэтому лучше переоценить его опасность.
При наличии большого количества колибациллярного, зловонного выпота во всех отделах брюшной полости, фибрина на кишечных петлях, для дальнейшего лечения выбирают метод перманентной санации брюшной полости (подробней см. ответ к задаче 10).
Если распространение выпота ограничено только подвздошными областями, нет зловонного колибациллярного запаха, выпот гнойный, но без фибрина, плотно фиксированного к висцеральной и париетальной брюшине, тогда операцию можно ограничить дренированием брюшной полости через правую и левую подвздошные области при помощи «сигарных дренажей», серединная рана ушивается. В послеоперационном периоде больному должно быть придано полу-сидячие положение.
Задача 12. У больного имеется первичный перитонит, т.е. такой перитонит, который возникает при гематогенном заносе инфекции в брюшную полость из какого-то органа, расположенного за пределами брюшной полости. Самая частая причина первичного перитонита это пневмония (пневмококковый перитонит) у детей. Первичный перитонит не нуждается в дренировании, а лечится консервативно антибиотиками, брюшная полость осушается от выпота и ушивается. В послеоперационном периоде ребенок должен как можно раньше быть обследован на наличие у него пневмонии (Р-легких) и при верификации этого заболевания должно быть начато его лечение.
Задача 13.У больного развился правосторонний поддиафрагмальный абсцесс. Причина его возникновения- это плохо осушенный гнойный выпот между печенью и диафрагмой.
Для подтверждения диагноза можно использовать Обзорный Р-снимок брюшной полости (высокое стояние правого купла диафрагмы, сама диафрагма утолщается, ее контур становится неровным, смазанным). В тех случаях, когда в полости абсцесса имеется газ, можно увидеть уровень жидкости (гноя) на Р-снимке.
УЗИ и особенно КТ являются современными методами диагностики, которые позволяют с высокой точностью определить наличие гнойника между печенью и диафрагмой.
Лечение оперативное: для вскрытия и дренирования гнойника чаще всего используют лапаротомию со стороны передней брюшной стенки. При локализации гнойника по задней поверхности печени разрез проводят в проекции гнойника по поясничной области, (трансплевральный доступ) при этом выполняют резекцию Χ ребра.
В последние годы появился метод пункционного лечения гнойников с проведением иглы в полость гнойника под контролем УЗИ или КТ.
Задача 14. Диагноз: Перфоративная язва желудка (или ДПК). Разлитой перитонит. Реактивная стадия.
На наличие язвенной болезни у больного указывает анамнез – голодные боли, снятие болей препаратами, нейтрализующими действие соляной кислоты. Внезапное начало, «кинжальные» боли, выраженная ригидность передней брюшной стенки все это указывают на перфорацию полого органа, а исчезновение печеночной тупости при перкуссии и наличие Р-логического признака «свободного газа в брюшной полости», делают этот диагноз практически 100%.
У больного в результате попадания в брюшную полость агрессивного желудочного сока или желчи возникла резкая болевая реакция с признаками болевого шока (снижение АД, нитевидный пульс, бледность кожных покровов, холодный, липкий пот, вынужденное положение). Так как с момента перфорации прошло 6 часов, то в дальнейшем боли могут ослабевать, но будут нарастать признаки интоксикации (стадия мнимого благополучия). Клинически у больного имеется разлитой перитонит, сроки заболевания соответствуют реактивной фазе перитонита (до 24 часов).
Лечение: экстренная операция. Срединная лапаротомия. Объем операции должен быть ограничен ушиванием перфоративного отверстия. Резекция желудка, как радикальная операция в лечении язвенной болезни в настоящее время используется крайне редко, так как имеются эффективные средства консервативного лечения язвенной болезни. В настоящее время имеется тенденция отказываться от больших размеров лапаротомного доступа, а выполнять мини-доступы в 5-6 см непосредственно в области язвенного дефекта. Брюшная полость тщательно сушится от выпота, промывается теплым изотоническим раствором. При реактивной фазе перитонита, в случае, если ушивание язвы было сделано технически надежно, то операция может быть завершена без дренирования (ушивание наглухо). Если имелись технические сложности – плотные края язвы, большой размер перфоративного отверстия и т п., нужно дренировать брюшную полость, но достаточно одного трубчатого дренажа.
В послеоперационном периоде должна проводиться антибактериальная терапия, стимуляцая желудочно-кишечного тракта, дезинтоксикационная терапия и коррекция водно-электролитных нарушений. Обычно пребывание таких больных в отделении реанимации не превышает 1-х суток, исход благоприятный.
Дата добавления: 2015-05-30; просмотров: 1240; Опубликованный материал нарушает авторские права? | Защита персональных данных | ЗАКАЗАТЬ РАБОТУ
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Увлечёшься девушкой-вырастут хвосты, займёшься учебой-вырастут рога 10015 — | 7790 — или читать все…
Читайте также:
Источник
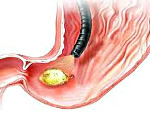
Прободная язва желудка – сквозное повреждение стенки желудка, возникающее на месте острой либо хронической язвы. Данное состояние относится к симптомокомплексу «острого живота». Клинически проявляется интенсивной болью в животе, доскообразным напряжением передней брюшной стенки, лихорадкой, тахикардией, рвотой. Поставить правильный диагноз помогут эзофагогастродуоденоскопия, УЗИ и КТ органов брюшной полости, обзорная рентгенография органов брюшной полости, диагностическая лапароскопия. Лечение преимущественно хирургическое, дополняется антисекреторной, дезинтоксикационной и антихеликобактерной терапией.
Общие сведения
Прободная язва желудка формируется в основном у лиц трудоспособного и пожилого возраста. К счастью, данное осложнение встречается достаточно редко – не более двух случаев на 10000 населения. Несмотря улучшение диагностики и усовершенствование антихеликобактерной терапии, частота перфораций при язвенной болезни с годами увеличивается. Среди всех осложнений язвенной болезни желудка перфоративная язва занимает не менее 15%, а в целом это состояние развивается у каждого десятого пациента с язвенным анамнезом. Среди больных с перфорацией желудка язвенного генеза мужчин в десять раз больше, чем женщин. Прободение желудка является одной из основных причин смертности при язвенной болезни. Исследования в области гастроэнтерологии показывают, что прободение язвы желудка развивается в три раза чаще, чем перфорация язвы ДПК. Ретроспективный анализ историй болезни указывает на то, что около 70% прободных язв являются «немыми», т. е. до перфорации никак клинически не проявляются.
Прободная язва желудка
Причины
К факторам риска данного состояния принадлежат наличие острой или хронической язвы желудка, верифицированную хеликобактерную инфекцию (у 60-70% пациентов). К более редким причинам формирования прободной язвы желудка относят нарушение деятельности желез внутренней секреции, атеросклероз, недостаточность кровообращения, тяжелые дыхательные расстройства с развитием ишемии внутренних органов.
Прободная язва желудка протекает в три стадии. Начальная стадия длится до 6 часов после прободения; в этой фазе кислый сок из желудка попадает в брюшную полость, вызывая сильное химическое повреждение брюшины, проявляющееся внезапной интенсивной болью в животе. Вторая фаза (6-12 часов после прободения) характеризуется интенсивной продукцией экссудата, который разбавляет соляную кислоту, что приводит к уменьшению боли в животе. В третьей фазе (от 12 часов до суток после прободения) развивается гнойный перитонит, формируются межкишечные абсцессы.
Прободные язвы желудка классифицируют по:
- этиологии (прободение хронической или острой язвы);
- расположению (на кривизне желудка, в антруме, кардии либо пилорусе, теле желудка);
- клинической форме (классическая – прорыв в свободную брюшную полость; нетипичная – в сальник, клетчатку забрюшинного пространства, отграниченную спайками полость; комбинация с желудочным кровотечением);
- стадии перитонита (химического, бактериального, разлитого гнойного).
Симптомы прободной язвы желудка
Прободной язве желудка присущи несколько признаков: язвенная болезнь желудка в анамнезе, внезапная интенсивная боль в животе, доскообразное напряжение брюшной стенки, значительная болезненность при пальпации живота. При опросе примерно каждый пятый пациент отмечает усиление болей в желудке за несколько дней до перфорации. Иррадиация боли зависит от положения прободной язвы желудка: в руку (плечо и лопатку) справа при пилородуоденальной язве, слева – при расположении дефекта в области дна и тела желудка. При прорыве язвы задней стенки желудка соляная кислота изливается в клетчатку забрюшинного пространства или сумку сальника, поэтому болевой синдром практически не выражен.
При осмотре обращает на себя внимание вынужденное положение с приведенными к животу коленями, страдальческое выражение лица, усиление боли при движениях. Поперечные борозды на прямых мышцах живота становятся более выраженными, происходит втягивание живота на вдохе (парадоксальное дыхание). Артериальная гипотония сопровождается брадикардией, одышкой. В первые часы заболевания отмечается выраженная болезненность при пальпации в эпигастральной области, которая в последующем распространяется на всю переднюю брюшную стенку. Симптомы раздражения брюшины резко положительные.
Диагностика
Всем пациентам с подозрением на прободную язву желудка показана ургентная консультация гастроэнтеролога и хирурга. Цель всех инструментальных исследований и консультаций (в том числе и врача-эндоскописта) – выявление свободной жидкости и газа в брюшной полости, язвенного дефекта и перфоративного отверстия.
Обзорная рентгенография органов брюшной полости в вертикальном и боковом положении позволяет выявить свободный газ в брюшной полости, серповидно расположенный над печенью или под боковой стенкой живота. Данное исследование информативно в 80% случаев. Для более точной диагностики используют КТ органов брюшной полости (98% информативности) – позволяет обнаружить не только свободную жидкость и газ, но и утолщение желудочной и дуоденальных связок, непосредственно саму прободную язву желудка.
Во время проведения УЗИ органов брюшной полости рекомендуется визуализировать не только газ и жидкость в брюшной полости, но и гипертрофированный участок желудочной стенки в области прободной язвы желудка. Ультразвуковое исследование является одним из самых точных и доступных методов выявления прикрытых перфораций.
Эзофагогастродуоденоскопия дает возможность установить диагноз прободной язвы желудка у девяти пациентов из десяти. Проведение ЭГДС особо показано больным с подозрением на прободную язву желудка, у которых не выявляется пневмоперитонеум (свободный газ в брюшной полости) во время рентгенографии – нагнетание воздуха в желудок во время исследования приводит к выходу газа в брюшную полость и положительным результатам повторного рентгенологического исследования. ЭГДС позволяет визуализировать двойные перфорации, кровотечение из язвенного дефекта, множественные изъязвления, малигнизацию язвы желудка. Также фиброгастроскопия помогает определить оптимальную тактику хирургического вмешательства.
Диагностическая лапароскопия является самым чувствительным методом обнаружения прободной язвы желудка, газа и выпота в свободной брюшной полости. Данное исследование показано всем пациентам с сомнительными выводами уже проведенных обследований (рентгенографии, УЗИ, ЭГДС, КТ органов брюшной полости). Дифференцировать прободную язву желудка необходимо с острым аппендицитом, холециститом, панкреатитом, аневризмой брюшной аорты, инфарктом миокарда.
Лечение прободной язвы желудка
Целью терапии прободной язвы желудка является не только спасение жизни пациента и устранение дефекта в стенке желудка, но и лечение язвенной болезни желудка, разлитого перитонита. В практике гастроэнтеролога и хирурга встречаются случаи консервативного ведения прободной язвы желудка. Консервативное лечение используется только в двух случаях: при декомпенсированной соматической патологии и категорическом отказе больного от операции. Условия для проведения консервативного лечения: менее двенадцати часов от перфорации, возраст не более 70 лет, отсутствие напряженного пневмоперитонеума, стабильная гемодинамика. В комплекс консервативного лечения включают обезболивание, введение антибиотиков и антисекреторных препаратов, антихеликобактерную и дезинтоксикационную терапию.
В оперативном лечении прободной язвы желудка выделяют три основных подхода: закрытие перфорации, иссечение язвы желудка, резекция желудка. У большей части пациентов осуществляется закрытие перфорации путем его тампонады, прикрытия сальником или ушивания. Показания к закрытию прободной язвы желудка: бессимптомная перфорация, длительность заболевания более 12 часов, наличие признаков перитонита, крайне тяжелое состояние пациента. Начало лечения позже, чем через сутки от перфорации, в три раза увеличивает летальность. Улучшить результаты операции по закрытию перфорации позволяет антихеликобактерная и антисекреторная терапия в послеоперационном периоде.
Иссечение прободной язвы желудка производится только у каждого десятого больного. Данная операция показана при наличии стеноза желудка, кровотечения, язвы с каллезными краями, больших размеров перфорации, при подозрении на малигнизацию язвы (иссечение нужно для проведения патоморфологического исследования).
Резекция желудка может производиться у пациентов с прободной язвой при невозможности осуществления более простой операции и проведения послеоперационной антихеликобактерной и антисекреторной терапии. Обычно такие показания возникают при осложненном течении язвенной болезни (калезная, пенетрирующая и пептическая язва; множественные язвы), подозрении на злокачественный процесс, повторной перфорации язвы желудка, огромных размерах перфоративного отверстия (более 2 см).
Примерно у 10% пациентов применяются малоинвазивные методики хирургического вмешательства: лапароскопическое и эндоскопическое лечение язвы желудка. Использование лапароскопических операций позволяет достоверно снизить частоту послеоперационных осложнений и летальности. Различные методики операций могут комбинироваться между собой (например, лапароскопические с эндоскопическими) и с ваготомией (селективная проксимальная ваготомия, стволовая ваготомия, эндоскопическая ваготомия).
Если во время операции ваготомия не проводилась, в послеоперационном периоде назначается противоязвенная терапия (ингибиторы протонной помпы и блокаторы Н2-гистаминовых рецепторов, антихеликобактерные препараты).
Прогноз и профилактика
Прогноз при прободной язве желудка зависит от многих факторов. Риск летального исхода значительно повышается при возрасте пациента старше 65 лет, тяжелой сопутствующей патологии (онкозаболевания, СПИД, цирротическая трансформация печени), больших размерах перфоративного отверстия, длительном анамнезе прободной язвы желудка до операции. 70% летальных исходов при язвенной болезни желудка обусловлены прободной язвой желудка. Единственным методом профилактики данного состояния является своевременное выявление и лечение язвенной болезни желудка.
Источник


