Тупая боль в правом подреберье панкреатит
На чтение 4 мин. Опубликовано 25.02.2019
Как правило, пациенты с таким симптомом, как боль в правом подреберье спереди, чаще всего обращаются к гастроэнтерологу. На то есть свои причины, поскольку появление неприятных ощущений в этой зоне обычно указывает на поражение печени и желчного пузыря.

Тем не менее, боли в правом боку спереди могут быть связаны и с другими патологиями пищеварительной системы, о чем и пойдет речь в данной статье.
Болезни печени и желчевыводящей системы
Чаще всего с различными болями в правом подреберье спереди сталкиваются люди с острыми и хроническими заболеваниями органами билиогепатодуоденальной системы. Она включает в себя печень, желчный пузырь, желчевыводящие пути и поджелудочную железу, через которые они проходят.
Характер дискомфорта при этом может быть самым разнообразным:
- Резкая острая боль под правым ребром спереди, нередко отдающая в поясницу, спину и даже в плечо – частый спутник желчнокаменной болезни и дискинезии желчевыводящих путей.
- Если внезапно появились распирающие, тянущие и даже жгучие болезненные ощущения, то это может указывать на воспаление желчного пузыря, или острый холецистит.
- Тупые, распирающие, как правило, несильно выраженные боли в правом подреберье спереди могут сопровождать различные заболевания печени, включая острые вирусные гепатиты, алкогольную болезнь и даже цирроз.
Стоит обратить пристальное внимание, если дискомфорт приобретает пульсирующий и постоянно нарастающий характер. Особую опасность эта симптоматика приобретает в том случае, если с каждым часом состояние больного только ухудшается, а живот стал как доска.
Хотя иногда эта клиника наблюдается при острых кишечных инфекциях, чаще всего она указывает на острую хирургическую патологию органов брюшной полости (например, перфорацию язвы желудка), требующую экстренной операции.
Заболевания поджелудочной железы
Самое распространенное заболевание этого органа – острый панкреатит, типичными симптомами которого являются:
- опоясывающие боли вверху живота;
- обильная рвота «фонтаном»;
- полная потеря аппетита и даже отвращение к пище;
- жидкий зловонный стул (стеаторея);
- стремительное ухудшение общего самочувствия.
Обычно панкреатит развивается после употребления алкоголя, особенно в сочетании со слишком жирной пищей. В некоторых случаях он проявляется только небольшой точечной болью в правом подреберье спереди, а у части пациентов может протекать и вовсе бессимптомно, что представляет особую опасность.
Все проблемы от позвоночника
Как это ни странно, живот может заболеть после физической нагрузки, особенно после поднятия больших тяжестей. Чаще с этим сталкиваются женщины средних лет, хотя на практике «срывают спину» и стар, и млад.
Остеохондроз – ведущая причина всевозможных болей, связанных с физнагрузкой. При этом заболевании происходит медленное разрушение межпозвоночных дисков и сдавление спинномозговых нервов.
Нервные корешки постоянно раздражаются и головной мозг воспринимает это как болевой импульс. Если патологический процесс локализуется в нижне-грудном отделе позвоночника, то клинически он может проявляться болью в правом подреберье впереди.
Подробнее об этом вы можете прочитать в статье «Если болит живот после поднятия тяжести».
Как это лечится
Подходы к лечению болей под правым ребром зависят исключительно от причины их появления. В домашних условиях поставить правильный диагноз практически невозможно, поэтому наиболее целесообразным решением будет обратиться к врачу или вызвать скорую помощь.
Если правый бок болит из-за спазма гладкой мускулатуры желчного пузыря, то в качестве обезболивающего средства можно принять любой спазмолитик – например, Но-Шпу или Дюспаталин.
Принимать стандартные противовоспалительные препараты (ибупрофен, парацетамол, кеторол и другие) при болях в животе категорически запрещено!
При подозрении на острый панкреатит с обращением к врачу медлить не стоит. Это состояние относится к категории жизнеугрожающих, и промедление может привести к крайне опасным осложнениям. Перед приездом докторов можно принять спазмолитик; принимать пищу нельзя.
Наконец, следует сказать о том, чем лечить боль в правом подреберье впереди, вызванную защемлением спинномозгового нерва из-за чрезмерных нагрузок. Лучший способ снять болевой синдром – лечь на ровную твердую поверхность (на пол), закинув руки за голову. Обычно в этой позе дискомфорт проходит самостоятельно через 5-7 минут.

Если это не помогло, то нужно аккуратно прощупать позвоночник между грудной клеткой и поясницей и найти точку, при нажатии на которую боль усиливается. На эту зону следует нанести любую обезболивающую мазь. В последующем рекомендуются регулярные занятия физкультурой.
Источник
Боли при панкреатите – важный симптом, позволяющий с высокой точностью установить причину заболевания. В зависимости от характера и локализации болевых ощущений можно определить не только стадию недуга, но и точное расположение очага поражения.
Какие боли бывают
Интенсивность и характер болевых ощущений при панкреатите зависят от стадии заболевания, времени суток, наполненности желудка.
Так, непрекращающиеся ноющие боли преследуют человека в начале обострения. Как правило, они появляются после приема пищи, однако, порой можно наблюдать возникновение спазмов в ночное время.
Если развитие панкреатита совпало с обострением язвенной болезни 12-перстной кишки, характер боли меняется – она становится режущей, жгучей, локализуется в области больного органа и появляется в утренние часы. Эта патология характеризуется также возникновением так называемых голодных болей.
Порой, описывая врачу свое состояние, пациент затрудняется в определении локализации спазмов. Это связано с тем, что при остром панкреатите клиническая картина сильно размыта: опоясывающие боли могут ощущаться не только в области живота, но и в пояснице. Зачастую болят даже руки и ноги, хотя далекому от медицины человеку очень трудно представить, как связаны конечности с поджелудочной железой. Выяснить причину этих странных ощущений может только врач.
Где бывают
Живот
Самые сильные спазмы при панкреатите возникают в брюшной полости. Именно здесь находится воспаленная поджелудочная железа. Болевые ощущения распространяются по всей верхней части живота. К ним присоединяются боли в области желудка и нижней части живота, очень часто колет в правом боку. Эти неприятные ощущения сопровождают начальную стадию обострившегося панкреатита.
Кишечник
Плохо переваренная пища, скопившаяся в области тонкой кишки, раздражает слизистую оболочку кишечника и провоцирует развитие воспалительного процесса. Возникает сильный дисбактериоз, в результате которого, человек резко худеет. Происходящие в кишечнике процессы становятся причиной многих дискомфортных ощущений, среди которых преобладает болевой синдром.
Спина
Обострение панкреатита может спровоцировать появление отека поджелудочной железы и ее протоков, в результате которого, происходит ущемление тканей, прилегающих к больному органу. По нервным окончаниям, которые окружают поджелудочную железу, болевой синдром распространяется на другие участки тела, особенно часто отдавая в поясницу и промежность.
Задний проход
При обострении панкреатита нарушается весь пищеварительный процесс. Из-за неполноценной переработки пищи возникает воспаление в нижних отделах кишечника, развиваются признаки диареи или запора. Появляется боль – как в процессе опорожнения кишечника, так и после него, локализуясь в области заднего прохода. Ощущения настолько мучительные, что человек невольно начинает сдерживать позывы к дефекации, тем самым только ухудшая положение.
Область подреберья
В зависимости от того, какую часть поджелудочной железы охватывает воспалительный процесс, боли могут локализоваться справа или слева, а в некоторых случаях отдавать и в грудную клетку.
При поражении всего тела поджелудочной железы боль захватывает всю эпигастральную область: треугольник, вершины которого находятся на груди и обоих подреберьях. Похожие ощущения наблюдаются при сердечном приступе, однако, опытному врачу нетрудно определить посредством пальпации, что данный синдром связан именно с поджелудочной железой.
Если боль ощущается только справа, это значит, что воспаление затронуло головку поджелудочной железы, а если слева – хвост.
Конечности
Неполадки в работе желудочно-кишечного тракта отражаются на общем состоянии здоровья человека. При панкреатите остро ощущается дефицит необходимых микроэлементов и витаминов, из организма вымывается кальций и прочие важные минералы, следствием чего становится возникновение артрита и артроза. Поэтому не стоит удивляться, если при панкреатите болят коленные или локтевые суставы: это результат медленного разрушения костных тканей.
Голова
Дисфункция поджелудочной железы вызывает общую интоксикацию организма. Патологические изменения, затрагивающие кровеносную и нервную системы, возникают из-за гнилостных процессов, протекающих в кишечнике, и постоянной нехватке питательных веществ. Именно по этой причине подавляющее число больных панкреатитом жалуется на резкие перепады кровяного давления и сильнейшую мигрень, приступы которой длятся порой по двое-трое суток.
Как долго длится приступ
Продолжительность приступов панкреатита, их интенсивность и месторасположения могут варьироваться в зависимости от того, насколько сильно поражена поджелудочная железа и какая из ее частей воспалена. Начало первичных симптомов обычно приходится на окончание приема пищи или сразу после него. Такие боли продолжаются практически непрерывно. Развитие вторичных симптомов начинается спустя 2 часа от момента, когда началось обострение.
Симптомы
Первый признак острого панкреатита – боль, обычно локализующаяся под ложечкой и подреберье. Если поражение затронуло всю железу, боль приобретает опоясывающий характер. При этом поднимается температура, наблюдается тахикардия, снижается артериальное давление. Возможно появление одышки и исчезновение слюны, а также выделение густого липкого пота. Кожа лица бледнеет, приобретает землисто-серый оттенок, черты лица заметно заостряются. При особо тяжелых формах заболевания у пациента даже после прекращения приступа не появляется румянец, возникает цианоз.
Кроме этих признаков, существуют и другие, по которым опытный врач сразу определит воспаление поджелудочной железы:
- Живот вздут – это связано с расслаблением мышечных тканей брюшной полости;
- При легком надавливании на область живота не возникает напряжения мышц либо оно очень слабо;
- Присутствует парез кишечника и желудка – не работают мышцы, отвечающие за его сокращения.

На ранних стадиях панкреатита у больного могут наблюдаться такие явления, как частая смена запоров и диареи. Чаще всего такие перемены в состоянии кишечника возникают после употребления спиртных напитков, кислой, соленой или трудноперевариваемой пищи.
Характер боли при панкреатите
Для острого панкреатита характерно возникновение болевых ощущений вскоре после воздействия на поджелудочную железу провоцирующего фактора: острой пищи, напитка или лекарственного препарата. Вначале несильные, боли быстро нарастают. Облегчение не приносит ни смена позы, ни попытка встать и походить по комнате. Ни на боку, ни в позе эмбриона, ни полусидячем положении, откинувшись на подушку, легче не становится. Если же человек попробует лечь на спину, боль станет совершенно невыносимой. Единственное положение, в котором болевой синдром немного уменьшается, – сидя, с наклоном вперед.
Как правило, во время приступа панкреатита больные жалуются на боль в животе – точнее, верхней его части, что соответствует эпигастральной области. Неприятные ощущения могут смещаться к левому или правому подреберью. В редких случаях может возникнуть резкая боль за грудиной со смещением влево, охватывающая левую руку, спину или нижнюю челюсть, а иногда и все одновременно. Чтобы отличить ее от приступа стенокардии, потребуются интуиция и знания опытного врача.
При хроническом панкреатите характер болей изменяется. Они становятся периодическими, схваткообразными, разной интенсивности, но обычно очень сильными – порой настолько, что приводят к психическим расстройствам.
Особенно опасным признаком считается внезапное исчезновение боли, в особенности если до этого она была чрезвычайно интенсивной. Это говорит о том, что уже начался некроз тканей поджелудочной железы и больному срочно требуется хирургическое вмешательство.
Первая помощь
Первый приступ панкреатита сможет настичь человека совершенно неожиданно, когда он находится дома, в гостях или на рабочем месте. Самому больному и людям, которые окружают его, очень важно не поддаваться панике и сделать все, чтобы облегчить его состояние.
- Сразу же вызовите скорую помощь.
- Во время приступа больной нуждается в полном покое – как физическом, так и эмоциональном. Лучше всего отвести его в изолированную комнату поближе к ванной и туалету, ограничив туда доступ всем, кроме врача.
- Боли станут значительно слабее в положении сидя, подавшись вперед.
- Облегчить боль помогает поверхностное дыхание, перемежающееся периодами задержки.
- Больному не следует поддаваться уговорам что-нибудь съесть или выпить (кусочек маринованной селедки, рюмку водки и т.д.), это только ухудшит его состояние.
- Если больного тошнит, можно попытаться вызвать рвоту силой воображения: представив большую кастрюлю густого жирного борща или подтаявший кусок торта с масляным кремом. Если этого недостаточно, можно нажать пальцами на корень языка, – облегчение наступит сразу.
- Даже если боль очень сильна, следует воздерживаться от приема анальгетиков: большинство из них может только ухудшить состояние больного и помешать правильной постановке диагноза.
- Снять сильный спазм поможет инъекция папаверина, дротаверина или но-шпы. От приема таблетированных средств во время приступа рвота может только усилиться.
- Прикладывать к животу пакет или грелку со льдом ни в коем случае нельзя! Воздействие холода приведет к усилению спазмов сосудов и ухудшению состояния тканей больного органа.
- Больному следует давать много воды без газа, комнатной температуры, – по четверти стакана каждые 30-45 минут.
Чем быстро снять боль
Быстро устранить болевые ощущения при остром панкреатите можно с помощью:
- Новокаина;
- Кетанова;
- Омнопона;
- Трамадола;
- Фентанила.
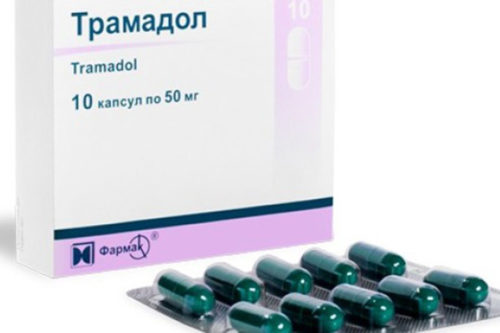
Помимо обезболивающих препаратов, больному назначают антидепрессанты, нейролептики и транквилизаторы, чтобы облегчить эмоциональное состояние больного. Введение обезболивающих средств сочетается с приемом антибиотиков, спазмолитиков и других препаратов. Применяемые комплексно, эти меры помогают достаточно быстро избавить больного от боли и облегчить общее состояние.
Болевой синдром, возникший из-за обострения хронического панкреатита, можно снять следующими препаратами:
- Баралгином;
- Диклофенаком;
- Ибупрофеном;
- Метамизолом;
- Парацетамолом.
Они же применяются в тех случаях, когда необходимо устранить боль во время хронического панкреатита. Дозировку каждого препарата определяет врач, ориентируясь на возраст больного и информацию о том, какие заболевания сопутствуют воспалению поджелудочной железы.
Боль станет значительно слабее, а вскоре исчезнет совсем, если больной будет соблюдать диету.
- Лучшее средство от болей, возникающих во время обострения, – голодание. Больному необходимо воздерживаться от приема пищи в течение трех дней, употребляя только некрепкий остуженный чай с ложечкой меда и минеральную воду без газа. На четвертый день можно понемногу есть – жидкую кашу, суп-пюре, обезжиренное молоко.
- Применять для обезболивания различные настойки на спирту категорически запрещается! Они не только не облегчает состояние больного, но, напротив, могут усугубить его из-за раздражающего действия спирта на воспаленную поджелудочную железу.
- Йога и средства нетрадиционной медицины могут оказаться полезны, однако, применять их нужно только после консультации с лечащим врачом.
Диета при панкреатите
После выхода больного из трехдневного голодания ему необходимо соблюдать строгую диету, полностью исключающую жареную, жирную и острую пищу, большое количество соли и пряностей.
Допускаются:
- Жидкие и полужидкие каши, приготовленные на воде или нежирном молоке;
- Некрепкий куриный бульон (чтобы сделать его более аппетитным, за пять минут до окончания варки в него можно положить веточку укропа);
- Блюда из отварного мяса птицы;
- Мясные суфле, тефтели, паровые котлеты;
- Отварная рыба;
- Блюда из мяса и рыбы, запеченные в духовке (без поджаристой корочки);
- Овощные пюре;
- Запеченные и пюрированные сладкие фрукты.
Больному рекомендуется придерживаться принципов дробного питания: принимать пищу маленькими порциями несколько раз в день (4-6 плюс перекус перед сном).
Лечение панкреатита должно проходить только под контролем врача: бесконтрольный прием народных средств и медицинских препаратов может привести к ухудшению состояния вашего здоровья.
Отзывы
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву о том, как облегчить боль при панкреатите в комментариях, это также будет полезно другим пользователям сайта.
«Живу с панкреатитом двадцать лет. А ведь когда-то, пятнадцатилетней девчонкой, наслушавшись мрачных прогнозов врача о приближающемся диабете и смерти лет эдак через пять, совсем пала духом. Хотя, может, и не зря он меня так запугал: принимала таблетки строго по графику, два года сидела на строжайшей диете – только жидкие каши на воде, супы-пюре и – по большим праздникам – паровые котлетки. Похудела вдвое (с детства была толстушкой). Принимала баралгин, дротаверин, пила много минеральной воды без газа. Потом, конечно, стала есть все, но на жирное и жареное до сих пор не тянет. Пару раз за эти годы прихватывало поджелудочную, но до госпитализации не дошло. Диабета тоже до сих пор нет»
Яна
«Если у тебя панкреатит, главное – не нервничать. Стоит поволноваться – все, жди приступ. Переутомляться тоже вредно. Заметила: засижусь за работой дольше обычного – лучше сразу принять ношпочку или панкреатин, иначе придется потом дня три сидеть на минералке и месяц принимать серьезные лекарства»
Елена
Видео
Источник
Хронический панкреатит — медленно прогрессирующее воспаление поджелудочной железы, сопровождающееся нарушениями ее функций. Заболевание протекает с периодическими обострениями на фоне временных улучшений.
Главная функция поджелудочной железы– выработка панкреатического сока для переваривания пищи. Поэтому при ее воспалении в первую очередь нарушается процесс пищеварения. Панкреатит — очень распространенное заболевание — в мире им болеет каждая пятая женщина и каждый десятый мужчина.
Признаки
Первый признак — боль. При хроническом панкреатите может болеть где угодно. Все зависит от того, какая часть железы воспалена. Поджелудочная железа напоминает своим внешним видом длинного зверька (у нее есть головка, тело и хвост). Если «болеет» головка поджелудочной железы, то боль локализуется в правом подреберье, если тело, то — в подложечной области, если хвост, то — в левом подреберье. Опоясывающая боль, отдающая в спину, за грудину или левую лопатку возникает при воспалении всей железы. Случается даже, что боль отдает в подвздошные или паховые области, в левое бедро, в область копчика или промежность.
Боли бывают самые разные – тянущие, острые, постоянные или периодические. Обычно они возникают через 1-3 часа после еды, но бывают и через 10-15 минут. Поэтому многие страдающие хроническим панкреатитом предпочитают вообще не есть, чем терпеть выматывающую боль. После физической нагрузки тоже появляется боль из-за растяжения капсулы железы. При приступе панкреатита приходится сидеть с наклоном вперед, чтобы уменьшить боль. Она может сопровождаться признаками воспаления, парезом кишечника, тошнотой и рвотой.
Другие симптомы болезни связаны с нарушением внешней секреции, такими, как резкое снижение аппетита, метеоризм, частый и обильный стул, поносы или запоры, потеря в массе тела.
При недостаточности внутренней секреции, то есть уменьшении выработки инсулина, появляются признаки сахарного диабета: сухость во рту, жажда, непереносимость сахара.
Происходит разжижение стула, его количество увеличивается в объеме. Характерен панкреатический понос с выделением обильного кашицеобразного зловонного с жирным блеском кала, который тяжело смывается со стенок унитаза.
Температура тела, как правило, нормальная и несколько повышается при обострении. Возможна непостоянная легкая желтушность.
Очень редко (в 5% всех случаев) встречается латентный (безболевой) панкреатит. При нем наблюдаются диарея, стеаторея — «масляный стул», снижение массы тела, слабость, сахарный диабет.
Нередкая форма заболевания (11-30% всех случаев) – это калькулезный («каменный») панкреатит. При нем боль проявляется только в головке поджелудочной железы. Кроме того, его признаками являются: трудноизлечимые запоры, повышение уровня амилазы крови и мочи, желтуха. При камнеобразовании во всех отделах железы обычно наблюдаются быстро прогрессирующая внешнесекреторная недостаточность (поносы, вздутие живота и пр.) и сахарный диабет, а боли, как правило, не выражены.
Описание
Хронический панкреатит формируется постепенно на фоне:
- хронического холецистита
- желчнокаменной болезни
- бессистемного нерегулярного питания
- частого употребления острой и жирной пищи
- хронического алкоголизм
- язвы желудка или двенадцатиперстной кишки,
- атеросклеротического поражения сосудов поджелудочной железы
- инфекционных заболеваний
- интоксикаций свинцом, ртутью, фосфором, мышьяком
- травмы
- приема лекарств — иммуносупрессанты, антибиотики, сульфаниламиды, натрийуретики;
- сосудистых заболеваний
- болезней соединительной ткани
- стрессов.
Предрасполагающим моментом к развитию хронического панкреатита является застой секрета поджелудочной железы, вызванный механическим препятствием в выводных протоках железы.
В возникновении панкреатита большая роль принадлежит желчи. Считается, что желчные кислоты вызывают коагуляционный некроз железы. Кроме того, в желчи содержится лецитин, который под влиянием панкреатической фосфолипазы А превращается в лизолецитин, приводя к самоперевариванию поджелудочной железы.
Первая помощь
Обращение к врачу обязательно. При обострении хронического панкреатита необходимы голод, холод и покой. Это значит, что нужно оставаться в постели, 2-3 дня не есть вообще, только пить по 3-4 стакана травяных настоев в день (не больше!). На место, где болит, нужно приложить пузырь со льдом (удобнее – пакет с замороженными овощами). При сильной боли применять спазмолитики, в том числе селективные антагонисты кальция.
Диагностика
Главное в лечении панкреатита — устранение первопричины данного заболевания, которую установить иногда очень сложно. Для этого требуется тщательное комплексное обследование.
При диагностике хронического панкреатита прежде всего исключают опухоли поджелудочной железы, желчнокаменную болезнь, язвенную болезнь желудка и двенадцатиперстной кишки, хронический энтерит и другие заболевания ЖКТ.
Диагноз панкреатита ставится не только по клинической картине. Важны результаты анализов крови и мочи.
Эффективные и точные данные дает эхотомография или УЗИ. Иногда делают компьютерную томографию, при которой определяют размеры, форму, структуру поджелудочной железы, взаимоотношение с окружающими тканями, наличие в ней очагов воспаления, камней в протоках. Дуоденорентгенография выявляет деформации внутреннего контура петли двенадцатиперстной кишки и вдавления, обусловленные увеличением головки поджелудочной железы. Радиоизотопное сканирование показывает размеры и интенсивность тени поджелудочной железы.
Денситометрия дает возможность судить о плотности органа. С помощью ретроградной панкреато-холангиографии узнают о состоянии не только общего желчного, но и панкреатического протока.
Лечение
В начальных стадиях заболевания и при отсутствии тяжелых осложнений назначается консервативное лечение. В период обострения его желательно проводить в условиях стационара.
Первые два дня рекомендуется воздержаться от приема пищи и употреблять небольшое количество жидкости. Диетический режим в фазе обострения соответствует столу № 5а или №5 с суточным количеством белка 100-200 г (№ 5а) и 140-150 г (№ 5). Запрещаются крепкий чай, кофе, какао, шоколадные изделия.
Медикаментозная терапия должна быть комплексной и проводится в стационаре. Для устранения болей назначают анальгетики. Снять боли могут новокаиновые блокады, которые проводит врач.
Внешнесекреторная активность подавляется благодаря голодной диете, холинолитиками. Местно применяют холод. Для борьбы с самоперевариванием железы назначаются медикаменты, для выведения токсических продуктов и ферментов переливают электролитные растворы (Рингера и др.). Чтобы восстановить нарушенный белковый обмен переливают свежую нативную плазму или плазмозаменители. Назначают антигистаминные препараты.
Антибактериальную терапию проводят с помощью антибиотиков широкого спектра действия — тетрациклинов, которые хорошо выделяются в составе сока поджелудочной железы.
При инкреторной (инсулиновой) недостаточности, а также при снижении питания показана инсулиноглюкозная терапия. Назначаются также анаболические препараты внутримышечно, поскольку при этом подавляются панкреатические ферменты в крови, улучшается общее самочувствие, наблюдается некоторое снижение гипергликемии. При хроническом панкреатите отмечается дефицит витаминов, поэтому назначаются витамины А, С, В и группы В.
Для заместительной терапии назначают препараты сухой поджелудочной железы, содержащие ее ферменты по 1-2 таблетке 3 раза в день с каждым приемом пищи. Надо сказать, что заместительную терапию нужно назначать, если существует внешнесекреторная недостаточность железы. Если концентрация ферментов не снижена, назначение этих препаратов ошибочно.
Во время ремиссии показано санаторно-курортное лечение в Железноводске, Ессентуках, Боржоми, Трускавце на других курортах гастроэнтерологического профиля.
К сожалению, традиционное лечение панкреатита, заключающееся в голодании, заместительной (ферментативные препараты) и антибактериальной терапии, снятии болевого синдрома не может избавить от панкреатита навсегда. При панкреатите структура и функции поджелудочной железы нарушены и не восстанавливаются. Получается, что человек с хроническим панкреатитом обречен на пожизненный прием лекарств и пожизненную диету, при малейшем нарушении которой возможен рецидив, а следовательно, резкое снижение качества жизни. Поэтому больные и врачи ищут лечение, направленное на восстановление структуры и функций органа. Многим помогают натуропатия, гомеопатия, а также иглоукалывание. Но нужно найти проверенного специалиста.
Питание – часть комплексного лечения. Оно должно быть дробным, 5-6-разовым, небольшими порциями. Исключают алкоголь, в том числе, и пиво, маринады, соленья, жареную, жирную и острую пищу, крепкие бульоны. Диета должна содержать повышенное количество белков (стол № 5) в виде нежирных сортов мяса, рыбы, свежего нежирного творога, неострого сыра. Нельзя есть сырые фрукты и овощи. Грибы категорически противопоказаны. Содержание жиров в пищевом рационе должно быть ограничено до 70-80 грамм в сутки. Ограничивают углеводы, особенно при развитии сахарного диабета. Еда должна быть теплой. Кофе и чай, в том числе зеленый нужно исключить из своего рациона. Пить рекомендуется только натуральные соки, не содержащие сахар, а также травяные чаи и отвары сухих фруктов.
Допускаются молочные продукты, но с минимальным процентом жирности.
При панкреатите не допускается употребление острой пищи, различных консерваций, копченых и маринованных продуктов, газированных и алкогольных напитков, сладкого.
В целом, рацион больного панкреатитом должен быть построен из быстро переваривающихся продуктов.
Поджелудочная железа очень капризна, поэтому даже к назначенной врачом диете нужно подходить крайне осторожно, все, что разрешено, нужно есть по чуть-чуть, а в период ремиссии можно осторожно расширять диету – пробовать новые продукты и прекращать их есть при малейшем дискомфорте в животе.
Профилактика
Необходимо своевременное лечение заболеваний, влияющих на возникновение панкреатита, устранение возможности хронических интоксикаций, способствующих развитию этого заболевания (производственных, а также алкоголизма), обеспечение рационального питания и режима дня.
Чтобы панкреатита у вас не было, следует исключить стрессы, не злоупотреблять алкоголем, не переедать, не есть сильно жаренную, очень жирную и очень острую пищу, следить, чтобы питание было полноценным.
© Доктор Питер
Источник


