Тромбоз кишечника и острый панкреатит
Тромбоз воротной вены (ТВВ) – это процесс образования тромба вплоть до полной окклюзии просвета основного ствола и ветвей воротной вены с прогрессирующим нарушением кровотока в печени и ЖКТ. Прижизненные случаи тромбоза воротной вены впервые описали основоположники и корифеи русской медицины С.П. Боткин (1862) и Н.Д. Стражеско (1934) [1–3]. Среди зарубежных клиницистов первое описание ТВВ принадлежит Вalfur и Stewart (1868) на примере пациента со спленомегалией, асцитом и варикозно расширенными венами [1, 2]. К сожалению, четких статистических данных по данной патологии ни в нашей стране, ни за рубежом нет. По данным аутопсий, в США частота портальных тромбозов колеблется от 0,05 до 0,50% [4, 5]. В европейской популяции ТВВ обусловлено до 10% всех случаев портальной гипертензии, в то же время в развивающихся странах эта цифра достигает 40% [6, 7]. Частота ТВВ у больных циррозом печени (ЦП) и портальной гипертензией, по разным литературным данным, колеблется от 2 до 43% [4, 6]. При пересадке печени частота развития ТВВ варьирует от 2 до 26% [6]. Известно, что ТВВ часто возникает у больных гепатоцеллюлярной карциномой (до 30%). В 50% случаев причина остается неустановленной.
Клиническая картина зависит от локализации и протяженности ТВВ, быстроты его развития и природы предрасполагающего заболевания печени [8]. ТВВ может быть острым или хроническим, но прогноз всегда серьезный и часто неблагоприятный, т. к. его исходами являются либо желудочно-кишечные кровотечения, либо прогрессирование портальной гипертензии [4, 9].
Острый тромбоз быстро приводит к смерти либо вследствие печеночной недостаточности, либо из-за развития инфаркта кишечника (с развитием перитонита, полиорганной недостаточности), либо массивного кровотечения [4, 10]. Сочетание ТВВ с тромбозом брыжеечных вен в основной массе случаев приводит к смерти пациента.
Процесс может быть хроническим, когда заболевание развивается постепенно, т. е. кровоток в воротной вене не прекращается полностью, а лишь несколько снижается из-за тромба, который со временем растет и в последующем закрывает просвет частично или полностью. При хроническом, медленно текущем процессе кровь из органов брюшной полости устремляется в обход воротной вены по портокавальным анастомозам [3, 11]. Хронический ТВВ чаще протекает по типу некоторых других заболеваний органов брюшной полости и трудно диагностируется.
Патогенез ТВВ до конца не ясен. Возникновение ТВВ, как и других венозных тромбозов, может быть объяснено триадой Вирхова, включающей следующие элементы:
– травма стенки вены;
– снижение скорости кровотока в воротной вене: вследствие сдавления сосуда извне опухолью, рубцами, при хронической сердечной недостаточности, констриктивном перикардите, синдроме Бадда – Киари (тромбоз печеночных вен);
– повышение свертываемости крови [10, 12, 13] и/или изменение соотношения ее клеточных элементов (при миелопролиферативных заболеваниях, антифосфолипидном синдроме, после спленэктомии, в послеоперационном периоде, особенно у онкологических больных: сопровождают воспалительные заболевания, отмечаются на фоне приема пероральных контрацептивов) [13–15].
ТВВ может возникать при таких заболеваниях и клинических состояниях, как ЦП, рак печени и поджелудочной железы, аппендицит, хронический панкреатит, хронические воспалительные заболевания кишечника (язвенный колит, болезнь Крона), холангит, при гематологических заболеваниях, обусловливающих повышение свертываемости крови (полицитемия) [6, 7, 15–17], травмы, ожоги, сепсис, беременность / послеродовый период, прием оральных контрацептивов, трансплантация печени. В отдельную группу риска по возникновению ТВВ можно отнести женщин, у которых в последнем триместре беременности или в родах развилась эклампсия, которая сопровождается ДВС-синдромом – свертыванием крови во всех кровеносных сосудах, не исключая воротную вену.
Каждый тромбоз имеет 2 стадии: организация тромба и его реканализация – разрушение части тромба и возобновление кровотока по вене. Исход тромбоза различен и может идти по двум путям. В случае мелкого тромбоза может произойти аутолиз тромба под действием протеолитических ферментов лейкоцитов. Крупные тромбы подвергаются процессу замещения соединительной тканью, т. е. организации тромба. По мере того как тромботические массы замещаются соединительной тканью, в них появляются щели или каналы, выстланные эндотелием, происходит так называемая реканализация тромба. Позже выстланные эндотелием каналы превращаются в сосуды, содержащие кровь, в таких случаях говорят о васкуляризации тромба, что нередко восстанавливает проходимость сосуда для крови. Однако организaция тромба не всегда заканчивается его канализацией и васкуляризaцией. Возможны обызвествление тромба, его петрификация; в венах при этом иногда возникают камни – флеболиты [2, 4, 12, 18, 19].
Из всего вышеизложенного следует, что ТВВ является актуальной медицинской проблемой, т. к. четких алгоритмов диагностики и профилактики данного заболевания в настоящее время не существует, невзирая на мощный арсенал современных диагностических возможностей.
В нашей клинике мы неоднократно лечили и лечим пациентов с различными поражениями печени, однако случай тромбоза портальной вены мы встретили впервые.
Пациент Б.В.Н., 1967 г. р. (49 лет). Поступил в гастроэнтерологическое отделение нашей клиники 25.07.2016 г. с направительным диагнозом: острый панкреатит, болевая форма. Хронический гепатит алиментарно-токсического генеза, высокой степени активности.
Жалобы при поступлении на общую слабость, боли в правом подреберье, околопупочной области, тошноту, потерю аппетита.
История настоящего заболевания: в анамнезе язвенная болезнь 12-перстной кишки, последнее обострение 1 мес. назад, лечился по месту жительства. Внезапное ухудшение самочувствия 15.07.2016 г. после погрешности в диете, когда появились интенсивные боли в эпигастральной области, правом подреберье, общая слабость. Самостоятельно принимал ибупрофен, боли уменьшились. Обратился к врачу. Амбулаторно выполнено УЗИ брюшной полости: признаки реактивного панкреатита. Госпитализирован для уточнения диагноза, лечения.
Эпидемиологический анамнез: в течение 3-х лет в эндемичные районы не выезжал, живет и работает в Москве. Контактов с профессиональными вредностями, химическими и бытовыми ядами не имел, лекарственных препаратов регулярно не принимал. Со слов пациента известно, что ранее злоупотреблял спиртными напитками.
Аллергические реакции, лекарственную непереносимость каких-либо препаратов отрицает.
Перенесенные заболевания: детские инфекции, ОРВИ.
Состояние при поступлении: удовлетворительное. Сознание ясное. Телосложение правильное, нормального питания (рост – 168 см, вес – 85 кг). Т тела – 36,7° С. Кожные покровы смуглые, отмечается иктеричность склер. Выраженные отеки стоп, голеней. Периферических отеков, варикозного расширения вен нижних конечностей нет. Перкуторный звук легочный. В легких дыхание везикулярное, хрипов нет. ЧДД – 16/мин. Область сердца визуально не изменена. Границы относительной тупости – в пределах нормы. Тоны сердца звучные, ритм правильный. ЧСС – 78 уд/мин. АД – 120/80 мм рт. ст. Язык влажный, обложен белым налетом. Живот при пальпации мягкий, болезненный в верхней половине живота, симметричный. Симптомов раздражения брюшины нет. Печень и селезенка не пальпируются.
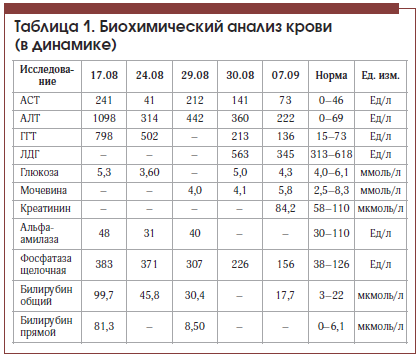
В отделении гастроэнтерологии у пациента выявлены высокий уровень трансаминаз: АлТ – 1098 Ед/л, АсТ – 241 Ед/л, щелочная фосфатаза – 383 Ед/л, ГГТ – 798 Ед/л, повышение уровня общего билирубина до 99,7 мкмоль/л (4 N), прямого – до 81,3 мкмоль/л (13 N). При этом альфа-амилаза – 48 Ед/л (в пределах нормы).
Диагноз пациента при поступлении был неясен. Проведены следующие обследования:
Анализ крови на ВИЧ, RW – не обнаружено.
Анализ крови на гепатиты: HBsAg, антитела к HCV – не обнаружено.
Анализ крови на белок и фракции – в пределах нормы.
Коагулограмма: все показатели коагулограммы при динамическом наблюдении оставались в пределах нормы.
Анализ мочи клинический – в пределах нормы.
Альфа-амилаза мочи: 114 (Норма: 0–700).
ЭКГ: синусовый ритм, ЧСС – 79 уд/мин. ЭОС – нормальная. Замедление внутрижелудочковой проводимости по правой ножке пучка Гиса. Признаки нагрузки на левый желудочек.
На рентгенограмме органов грудной клетки в 2-х проекциях легочные поля обычной пневматизации. Легочный рисунок не деформирован. Корни легких структурны. Тень сердца и аорты обычных формы и размеров. Синусы свободны.
УЗИ органов брюшной полости от 15.08.2016 г. (амбулаторно). Выраженный метеоризм. Желчный пузырь расположен в типичном месте, изогнут в области шейки, размеры – 7,8 × 2,1 см, стенка толщиной 0,3 см, содержимое гомогенное. Гепатикохоледох и внутрипеченочные желчные протоки не расширены. Ткань печени на видимых участках средней эхогенности, однородная, толщина правой доли – 13,2 см. Воротная вена – до 0,9 см. Поджелудочная железа в стандартном срезе, размеры: головка – 2,6 см, тело – 1,6 см, хвост – 2,6 см. Структура ее повышенной эхогенности, неоднородная, с участками сниженной эхогенности.
Заключение
: на момент исследования признаки реактивного панкреатита.
УЗИ органов брюшной полости от 19.08.2016 г. Желчный пузырь расположен в типичном месте, изогнут в шейке, размеры – 10,7 × 3,8 см, стенка толщиной 0,3 см, содержимое гомогенное. Холедох до 0,3 см, содержимое гомогенное. Внутрипеченочные желчные протоки не расширены. Ткань печени на видимых участках умеренно повышенной эхогенности, однородная, контуры ровные, четкие, толщина правой доли – 12,9 см, толщина левой доли – 9,0 см. Воротная вена – до 1,0 см. Желчные протоки долевые – до 0,5 см. Поджелудочная железа в стандартном срезе, форма обычная. Отмечается значительное диффузное утолщение паренхимы: головка – 3,3 см, тело – 1,6 см, хвост – 2,3 см. Контуры неровные, нечеткие, без признаков нарушения целостности. Паренхима гетерогенная, в области головы, по дорсальной поверхности гипоэхогенный участок размерами 2,2 × 1,7 см. Структуры железы дифференцированны, рисунок их нечеткий. Визуализированные фрагменты ГПП не расширены, стенки их с участками повышенной эхогенности. Признаков дополнительных организованных включений в проекции поджелудочной железы не выявлено. Селезенка размерами 8,9 × 3,7 см, структура ее средней эхогенности, однородная. Заключение: на момент исследования признаки диффузных изменений поджелудочной железы, наиболее выраженных в области головки, увеличения размеров желчного пузыря, признаки билиарной гипертензии.
МСКТ органов брюшной полости от 22.08.2016 г. (рис. 1, 2): на серии аксиальных томограмм брюшной полости печень с четким и ровным контуром, в размерах не увеличена (транслобарный размер – 223 мм, КВР правой доли – 143 мм, ККР/ПЗР левой доли – 64/81 мм) и не выходит за край реберной дуги (при исследовании на выдохе). Паренхима печени однородной структуры, плотностью +49 – +53 HU. Внутрипеченочные желчные протоки не расширены. Холедох – до 5,6 мм. Желчный пузырь определяется в типичном месте, стенка его толщиной до 7 мм, слоистой структуры. В просвете пузыря рентгеноконтрастных конкрементов не определяется. Смежная паравезикулярная и параколическая клетчатка вдоль печеночного угла ободочной кишки инфильтрирована. V. porta – 16,3 мм. Начиная от уровня ее деления на правую и левую ветви, в проекции просветов последней и ее сегментарных вен в левой доле печени, на фоне выраженного отека и расширения перипортальных пространств определяются гиперденсные включения (до +81 HU – вероятно, тромботические массы). Между НПВ и портальной веной единичный лимфатический узел однородной структуры и с четкими контурами размерами 24 × 19 мм. Поджелудочная железа с четким и волнистым контуром, толщина ее в области головки 36 мм, тела – 28 мм, хвоста – 24 мм. Дольчатость строения выражена удовлетворительно, практически не определяется на уровне головки железы. Паренхима железы неоднородной структуры, плотностью +25 – +35 HU. Панкреатический проток не расширен (не визуализируется). Парапанкреатическая клетчатка умеренно инфильтрирована, отечна вдоль головки железы. Селезенка обычных размеров, структура ее паренхимы однородная. Надпочечники Y-образной формы, толщина их структур до 4 мм, с наличием участков локального утолщения до 8 мм без изменений характеристик паренхимы слева в области тела. Почки обычных размеров, расположены в типичном месте. Полостная система не расширена. Паренхима однородной структуры, толщиной до 23 мм на уровне средних сегментов, с наличием уплотнений в проекции верхушек пирамидок с обеих сторон. Конкрементов в проекции ЧЛС не выявлено. Паранефральная клетчатка фиброзно перестроена с обеих сторон. Мочеточники осмотрены на протяжении до устьев. Просветы их не расширены. Конкрементов в проекции просветов не определяется. Магистральные сосуды не расширены. Лимфатические узлы не увеличены (единичный узел 10 мм в диаметре определяется парааортально на уровне отхождения ВБА, остальные узлы до 4–6 мм в длиннике, с четким контуром, правильной округлой или овальной формы, однородной структуры и плотности). Свободной жидкости в брюшной полости не выявлено.
Заключение:
КТ-картина не позволяет исключить тромбоз в системе портальной вены. Изменения поджелудочной железы соответствуют острому отечному панкреатиту с преимущественным поражением головки поджелудочной железы. Хронический холецистит. Нодулярная гиперплазия надпочечника слева.
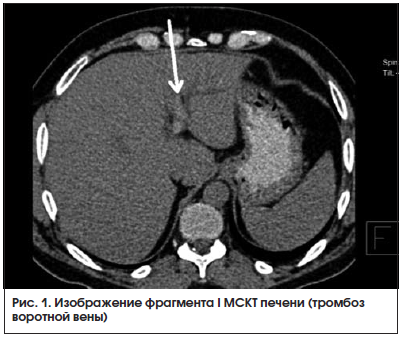

МСКТ органов брюшной полости от 06.09.2016 г. (в динамике на фоне лечения): на серии аксиальных томограмм брюшной полости: печень прежних размеров. Паренхима печени однородной структуры. Смежная паравезикулярная и параколическая клетчатка вдоль печеночного угла ободочной кишки инфильтрирована. V. porta – 15,0 мм, в одной из сегментарных вен левой ветви, на фоне умеренного отека и расширения перипортальных пространств определяется единичное гиперденсное включение (до +48 HU – вероятно, тромботические массы). Между НПВ и портальной веной единичный лимфатический узел однородной структуры и с четкими контурами размерами 21 × 12 мм.
Поджелудочная железа прежних размеров и структуры. Паренхима железы неоднородной структуры. Панкреатический проток не расширен (не визуализируется). Парапанкреатическая клетчатка незначительно инфильтрирована вдоль головки железы. Магистральные сосуды не расширены. Лимфатические узлы не увеличены (единичный узел 10 мм в диаметре определяется парааортально на уровне отхождения ВБА, остальные узлы до 4–6 мм в длиннике, с четким контуром, правильной округлой или овальной формы, однородной структуры и плотности). Свободной жидкости в брюшной полости не выявлено.
Заключение
: КТ-картина тромбоза в системе портальной вены с положительной динамикой. Хронический холецистит. При исследовании в динамике отмечаются значительное уменьшение количества тромботических масс в венах левой ветви портальной вены, умеренное улучшение денситометрических показателей паренхимы печени и поджелудочной железы с уменьшением размеров головки последней.
ЭГДС от 16.08.2016 г. Заключение: небольшая рубцовая деформация луковицы двенадцатиперстной кишки. Поверхностный гастродуоденит.
По результатам обследования в клинике был выставлен следующий диагноз:
Основной: острый панкреатит, болевая форма. Тромбоз воротной вены. Хронический алиментарно-токсический гепатит высокой степени активности.
Осложнения: синдром цитолиза, холестаза.
Сопутствующий диагноз: язвенная болезнь двенадцатиперстной кишки, ремиссия.
Пациент был переведен в хирургическое отделение, где осуществлялось дальнейшее лечение: диета ЩД 5; глюкозо-новокаиновая смесь + спазмолитики в/в капельно, платифиллин 0,2–2 мл в/м, р-р Рингера 500 мл в/в капельно, фамотидин 40 мг в/в капельно, эноксапарин 0,4 мл – по 0,4 мл п/к 2 р./сут, реополиглюкин 400 мл + гепарин 10 000 ЕД в/в 1 р./сут., панкреатин 10 000 Ед по 1 капс. х 3 р./сут.
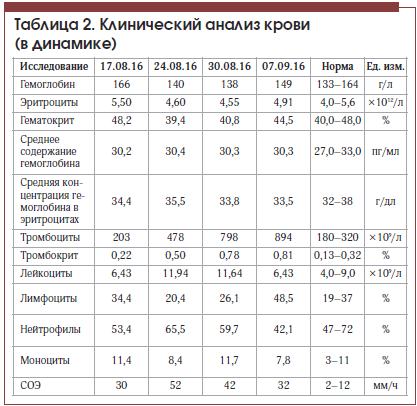
На фоне лечения в состоянии пациента отмечена положительная динамика: регрессировал болевой синдром в животе, уменьшилась общая слабость, улучшился аппетит, в анализе крови отмечено значительное снижение уровня трансаминаз, билирубина (табл. 1), по данным контрольной МСКТ отмечено значительное уменьшение количества тромботических масс в левой ветви портальной вены. Пациент был выписан в удовлетворительном состоянии под наблюдение гастроэнтеролога поликлиники. С учетом показателей тромбоцитов в серии анализов крови (табл. 2) пациенту показана консультация гематолога для уточнения генеза тромбоцитоза и диагноза эритремии.
Анализ данного клинического случая продемонстрировал, что у пациента с острым панкреатитом (с отеком головки поджелудочной железы), алиментарно-токсическим гепатитом, сопровождающимся холестазом, тромбоцитозом неуточненного генеза (возможно, дебют эритремии) развился ТВВ, который, безусловно, осложнил течение заболевания.
Диагностика ТВВ у данного пациента осуществлена благодаря полученным данным МСКТ на 2-й день пребывания в стационаре, что позволило начать адекватную терапию, включавшую антикоагулянты. Информативность КТ при данной патологии доходит до 85% и позволяет получить данные о состоянии стенок сосудов, характере и степени поражения печени (например, с формированием кавернозных узлов), показать протяженность тромбоза [9, 10].
Предотвращение развития ТВВ является сложной и нерешенной до конца проблемой. Профилактика этой крайне опасной патологии состоит в своевременном выявлении и лечении болезней, которые могут стать причиной ее возникновения (хронический панкреатит, хронические воспалительные заболевания кишечника: язвенный колит, болезнь Крона, цирроз и рак печени, поджелудочной железы), что позволит предотвратить неблагоприятные последствия, указанные выше, и снизить летальные исходы.
Источник
Экстренная медицина
Тромбоз и эмболия
По-видимому, сосудистые заболевания сами по себе не вызывают панкреатит, поскольку поджелудочная железа имеет хорошо развитую сеть коллатералей. Исключение составляет инсульт, развившийся внезапно или на фоне хронической сосудистой недостаточности, в частности при артериолосклерозе. При эмболии сосудов поджелудочной железы тромбом из сердца развивается панкреонекроз. Другой вид эмболии наблюдается при попадании в кровоток поджелудочной железы атероматозной бляшки. В этом случае холестериновые бляшки попадают также в почки, вызывая синдром злокачественной гипертензии, в периферические артериолы, что сопровождается синдромом «багрового пальца», и в поджелудочную железу (при этом возникают явления панкреатита). Частота эмболии атероматозной бляшкой сосудов почки составляет 62 %, поджелудочной железы — 52 %. Предполагается, что провоцирующими факторами могут быть лечение антикоагулянтами и проведение аортографии, поскольку эти факторы способствуют отрыву бляшек холестерина. Такого рода эмболию можно подозревать у больных с распространенным атеросклерозом аорты, артериальной гипертензией и недостаточностью кровоснабжения периферических артерий.
Острый панкреатит, связанный с тромбозом сосудов поджелудочной железы, возникает при таких заболеваниях, как системная красная волчанка и тромбоцитопеническая пурпура.
Васкулит
К развитию панкреатита могут приводить системные сосудистые поражения, такие как медикаментозный некротический ангиит, злокачественная гипертензия и узелковый пери-артериит.
Тяжелая гипотензия
Выраженная гипотензия, особенно у лиц пожилого возраста, может стать причиной ишемического панкреатита. Среди больных, умерших во время операции на сердце, при вскрытии у 16 % обнаружен панкреатит. В другой серии патолого-анатомических исследований у нескольких больных, погибших от инсульта, осложненного тяжелой гипотензией, выявлен панкреатит, не диагностированный при жизни. В нескольких случаях при длительном использовании сердечно-легочного аппарата также обнаружен панкреатит, по-видимому, связанный с сосудистыми осложнениями.
Разное
В редких случаях острый панкреатит может быть вызван сдавлением чревной артерии. По-видимому, механизм такого панкреатита не связан с ишемией, поскольку поджелудочная железа имеет хорошо развитую сеть коллатерального кровоснабжения. О сосудистой этиологии панкреатита можно думать при заболевании пожилых людей, у которых не выявлено каких-либо других причин заболевания. Не исключено, что иногда у них панкреатит связан с приемом диуретических препаратов, которые вызывают дегидратацию, системную гиповолемию и ишемию поджелудочной железы.
LiveInternetLiveInternet
—Рубрики
- кулинария (1139)
- Видеорецепты (328)
- разное (283)
- торты (248)
- выпечка (205)
- салаты (203)
- вторые блюда (200)
- заготовки (81)
- напитки (41)
- Для дневника и блогеров (919)
- Музыкально-поэтические композиции (904)
- Притчи и прочие умные мысли (128)
- своими руками (742)
- разное (386)
- лепка (151)
- плетение из газет (58)
- декупаж (57)
- шитье (46)
- декор бутылок (30)
- тильды (17)
- папье-маше (15)
- поделки из соленого теста (15)
- топиарии (9)
- скрапбукинг (8)
- пейп-арт (8)
- кинусайга (3)
- квиллинг (2)
- точечная роспись (2)
- батик (1)
- интересные факты (682)
- красота, здоровье (660)
- разное (200)
- уход за лицом (71)
- лечение травами (66)
- здоровое питание (64)
- похудение (55)
- уход за ногами (47)
- сосуды (40)
- уход за волосами (38)
- гимнастика и физические упражнения (29)
- онкозаболевания (25)
- уход за руками (25)
- проблемы кожи (21)
- чистки организма (19)
- печень (19)
- биологически активные точки (19)
- остеохондроз (14)
- лекарственные препараты (14)
- от простуды (13)
- сахарный диабет (12)
- сердце (12)
- зрение (12)
- гипертония (7)
- спина (7)
- щитовидная железа (4)
- иммунитет (4)
- Поджелудочная железа (3)
- нервы (1)
- полезные советы (381)
- Из жизни известных людей (346)
- музыка (330)
- видео (320)
- искусство (239)
- Для творчества (188)
- Смешно (150)
- Зверушки (98)
- Женские штучки (93)
- Мое хобби — видеомонтаж (72)
- Хорошие фильмы (52)
- Фотосессии звезд (47)
- Дизайн (41)
- Flash игры (6)
—Цитатник
Вечный православный календарь на каждый день Вам в дневник. Вечный православный календарь.ПРАВОСЛ.
лифтинг МАСКА белок, лимон. кислота, сода https://www.youtube.com/watch?v=D9Dy5ABr5iU
ВКУСНАЯ КАРТОШКА С МАСЛОМ В БАНКЕ. ОТПРАВЛЯЮ В ЕЩЕ ХОЛОДНУЮ ДУХОВКУ И ЖДУ 40 МИНУТ. Мик.
Крутой способ перенести изображение (мастер-класс) Всё как мы на Второй улице любим: простой.
Мопс из капрона мк &.
—Музыка
—Поиск по дневнику
—Подписка по e-mail
—Постоянные читатели
—Статистика
ПОЧЕМУ ОТРЫВАЕТСЯ ТРОМБ: СИМПТОМЫ И ПРОВОЦИРУЮЩИЕ ФАКТОРЫ
Наверняка вы слышали истории о том, что, казалось бы, здоровый на вид человек внезапно умер. А причиной стало то, что у него произошел отрыв тромба и «тромбанул в легкие», точнее артерию легких. Эти случаи внезапной смерти шокируют родных и близких людей. Что это значит? Можно ли обезопаситься от подобного исхода?
Чтобы понять, отчего такое возможно, нужно представить, что есть в организме сгусток, который ждет своего часа. Как отрывается тромб, смотрите на видео:
Для запуска патологического процесса необходимы следующие основные условия:
Тромб не должен полностью перекрывать просвет сосуда – не облитурирующий – тогда он может перемещаться беспрепятственно внутри сосуда. Чаще всего такой сгусток образуется в сосудах нижних конечностей и в полостях сердца.
Кровоток должен быть с достаточной скоростью, чтобы мог произойти отрыв тромба.
Как отрывается тромб
Опасность кровяного сгустка в том, что он способен перемещаться по кровеносной системе на достаточные расстояния. Еще одна особенность состоит в том, что эмбол может делиться на несколько более мелких по размеру кусочков, которые вызывают закупорку нескольких сосудов.
В качестве примера можно привести тромбоэмболию легочной артерии (ТЭЛА) – серьезное заболевание, часто приводящее к быстрой смерти пациента. Происхождение сгустка – вены ног.
Поэтому следует обратить особое внимание на варикоз и тромбофлебит вен нижних конечностей. Именно сгустки в глубоких венах голени приводят к тяжелому последствию — закупорке артерии легких.
Однако, сложно предугадать, почему произошла катастрофа именно в этот момент. Например, пациент после хирургической операции уже готовится у выписке, но тут вдруг возникает тромбоэмболия. Поэтому следует достаточно сил приложить для профилактики тромбоза и лечения тромбов.
Как распознать
Как понять, что тромб оторвался? Симптомы зависит от того, какой именно сосуд поражен. При закупорке артерии возникает острая нехватка кислорода и питательных веществ того органа, который этой артерией кровоснабжается. Сначала возникает ишемия, а затем некроз.
Чаще всего встречаются следующие варианты :
Когда поражается артерия головного мозга, возникает инсульт. Признаками становится нарушение чувствительности или двигательной активности конечностей, наступает паралич. Может перекосить лицо (оно становится не симметричным), изменяется речь, трудно выговаривать слова, глотать пищу.
Поражаются коронарные артерии — развивается инфаркт миокарда. Характерными признаками является боль за грудиной. Она может быть давящего, пекущего, сжимающего характера. Может быть только лишь в области сердца, а может отдавать в любую или обе руки, межлопаточную область, шею, нижнюю челюсть или живот.
При закупорке сосудов кишечника развивается мезентериальный тромбоз. Возникает боль в животе, некроз кишечника с развитием перитонита.
Тромбируется артерия руки или ноги — развивается гангрена конечности. Сначала пораженная конечность становится бледнее и холоднее, чем здоровая. А затем происходит некроз тканей.
Тромбоз артерии легких – очень опасное заболевание. Когда развивается такое поражение, человек начинает задыхаться. Затем синеет, перестает дышать. Начинается это, как правило, внезапно, на фоне полного благополучия. Если вдруг появились такие признаки, то срочно нужна помощь медиков. При остановке дыхания и сердцебиения следует делать массаж сердца и искусственную вентиляцию легких .
Бывает так, что тромб оторвался и перекрыл вену. Симптомы при этом тоже различаются в зависимости от того, какая именно вена поражена. Особенность сгустка в вене по сравнению с артерией в том, что нарушение оттока крови приводит в застойным явлениям и размножению микроорганизмов. Поэтому воспаляются сначала окружающие ткани, а затем может возникнуть заражение крови (сепсис).
Итак, чаще всего такие поражения:
Произошла закупорка вен ноги — конечность краснеет, отекает, болит.
При поражении воротной вены возникает цирроз печени, боль в животе.
Закупорились вены, несущие кровь от мозга — возникает боль в шее, головная боль, нарушение зрения.
Профилактика
Чтобы тромб в организме не образовался, необходимо следить за вязкостью крови. Если вы состоите в группе риска, то доктор может посчитать нужным назначить антиагрегантные препараты (например, аспирин). Их следует принимать регулярно. В случае пренебрежения пациента советам доктора может произойти тромбоз. Особенно опасно поражение артерии легких – это может привести к молниеносной смерти. Не следует и самостоятельно начинать прием данных лекарств, так как не всем они подходят. Обязательно проконсультируйтесь с вашим врачом.
Важную роль в образовании сгустка играет неподвижный образ жизни и вынужденное положение тела. Например, после операции необходимо соблюдать постельный режим, у многих людей работа связана с длительным стоянием, сидением. Поэтому следует периодически двигаться. При необходимости рекомендуется эластическое бинтование нижних конечностей. Полезно заниматься физическими упражнениями (каждый выбирает по своему усмотрению). Особенно хороши пешие прогулки и плавание.
Рацион должен состоять из той пищи, благодаря которой снижается уровень холестерина в крови. Следует употреблять много овощей, фруктов, зелени. Также в рационе должны присутствовать продукты, которые способствуют уменьшению свертываемости крови (свекла, зеленый чай, вишня). При соблюдении всех правил (поддержание вязкости крови, питание и подвижный образ жизни) предотвращают появление тромбов и их последствия. А при первых же симптомах оторвавшего сгустка следует обратиться за медпомощью!
Как бороться
Тактика лечения зависит от того, где тромб расположен. Если произошел тромбоз артерий, то необходимо делать срочное лизирование (растворение) эмбола. Так, например, при закупорке сосудов головного мозга возникает инсульт, сосудов сердца – инфаркт миокарда, сосудов кишечника – мезентериальный тромбоз. Для восстановления кровотока оптимальное время – не более двух часов с момента катастрофы. Применяют терапевтические и хирургические методы лечения.
Лечение артериальной закупорки, проводится с помощью лекарственных препаратов
Лекарственное лечение артериальной закупорки представляет собой прием препаратов, способствующих растворению тромба (тромболитиков) и облегчению симптомов. При процессе в венах тактика лечения может быть другой. Все зависит от того, какова степень опасности. Бывает так, что тромб перемещается свободно и беспрепятственно по вене (так называемый флотирующий тип), тогда устанавливают на вену выше тромба специальный фильтр. При отрыве тромба он не пройдет дальше .
Применяют также антикоагулянты (гепарин и др.) для стабилизации тромба. В результате происходит восстановление кровотока. Когда не помогают лекарства или отрыв тромба угрожает жизни, то применяют хирургические методы лечения. Все они направлены на восстановление кровотока. Главная задача – это механическое удаление тромба. Также проводят стентирование – устанавливают стент внутри сосуда, таким образом расширяя его просвет. Шунтирование – это создание дополнительного сосуда в обход закупоренному.
При имеющихся тромбах в сосудах или в полости сердца, то не стоит пускать на самотек этот факт. Следует принимать лекарства строго в той дозировке и периодичности, как назначил доктор. Старайтесь не залеживаться и не засиживаться на долгое время, ходите побольше пешком. Если необходимо, то применяйте тугое бинтование. Самолечением тоже заниматься не стоит. Может вы приверженец лечением народными методами или пиявками, то проконсультируйтесь с доктором, прежде чем начать какое-нибудь лечение.
Инфаркт и апоплексия поджелудочной железы: причины, симптомы, диагностика, лечение
Причины, патогенез. В ряде случаев, особенно при выраженном распространенном атеросклеротическом поражении сосудов у лиц пожилого и старческого возраста, иногда возникают тромбозы и инфаркты поджелудочной железы. Их причиной могут явиться и мелкие тромбы и эмболии из левого предсердия при пороках сердца (стеноз левого предсердно-желудочкового отверстия), при инфекционном эндокардите, эмболии из атероматозной бляшки и др. Считается (и это, как правило, и встречается в реальной жизни), что в этих случаях эмболы попадают и в различные другие органы: в почки, селезенку, печень и др. Полагают, что провоцирующими факторами при эмболии содержимым атероматозной бляшки могут быть лечение антикоагулянтами, проведение аортографии, поскольку эти факторы способствуют отрыву содержимого из атероматозных атеросклеротических бляшек. Такого рода эмболию можно подозревать у больных с распространенным тяжелым атеросклерозом (атероматозом,) аорты в сочетании с артериальной гипертензией.
Патоморфология. Апоплексия и инфаркт поджелудочной железы, по крайней мере в начале развития процесса, отличаются от острого геморрагического панкреатита по морфологическим критериям ограниченностью, строгой очаговостью геморрагического процесса. Ткань поджелудочной железы при инфаркте и апоплексии вне очага (очагов) кровоизлияния остается интактной, так же как и окружающая железу забрюшинная клетчатка. При геморрагическом панкреатите вся ткань поджелудочной железы находится в состоянии выраженного воспаления и некроза, пропитывается кровью (геморрагический панкреатит); геморрагическое пропитывание захватывает и окружающую поджелудочную железу забрюшинную клетчатку.
Симптомы, диагностика. Клиническая картина острых нарушений кровообращения поджелудочной железы типа кровоизлияния или тромбоэмболии ярка: основным симптомом является резчайшая боль в области расположения поджелудочной железы, сопровождающаяся коллаптоидным состоянием и резкой болезненностью в зоне расположения железы. Активность панкреатических ферментов в сыворотке крови и моче в первые часы обычно не меняется.
Неотложная бесконтрастная рентгенография брюшной полости может выявить отложения солей кальция в аорте, иногда — кальцинаты самой поджелудочной железы (следы прошлых кровоизлияний или эмболии), кальциевые отложения в результате длительно протекающего хронического панкреатита. При УЗИ в некоторых случаях можно выявить, помимо отека и нередко склероза (у лиц пожилого возраста), неравномерность ткани поджелудочной железы. Однако следует помнить о сильнейших болях, возникающих при поражении поджелудочной железы, которые сами по себе затрудняют выполнение хоть сколько-нибудь минимально длительного исследования, требующего хотя бы кратковременного совершенно неподвижного положения больного (без достаточно сильной аналгезии).
В дальнейшем без лечения прогноз во многих случаях плохой.
Лечение. Проводят в условиях хирургического отделения стационара по общим принципам лечения острого геморрагического панкреатита. В случаях нагноения и секвестрации участков геморрагического поражения поджелудочной железы показаны высокоактивные антимикробные препараты с широким спектром действия и оперативное лечение. Во всех случаях сосудистых поражений поджелудочной железы не следует упускать из виду состояние ее второй крайне важной функции — инкреторной, особенно в тяжелых случаях заболевания. Необходимо контролировать состояние углеводного обмена (чем тяжелее состояние больного, тем чаще — каждые 3-4 ч, затем ежедневно: анализы крови, мочи); при обнаружении каких-либо отклонений сразу проводить их коррекцию. При улучшении состояния больного проводят лечение основного заболевания и поражения поджелудочной железы (по принципам лечения подострого и хронического панкреатита).
Источники: https://extremed.ru/heart/100-digestive/4673-sosudistye, https://www.liveinternet.ru/users/raduga_podruga/post355113898/, https://m.ilive.com.ua/health/infarkt-i-apopleksiya-podzheludochnoy-zhelezy-prichiny-simptomy-diagnostika-lechenie_75874i15938.html
Источник

