Трансферы при язве желудка
Главная » Здоровье » Заболевания
Язва
ЯЗВЕННАЯ БОЛЕЗНЬ — хроническое рецидивирующее заболевание, основным признаком которого является образование дефекта (язвы) в стенке желудка или двенадцатиперстной кишки.
Язвы двенадцатиперстной кишки встречаются значительно чаще, чем язвы желудка. Преобладание дуоденальной локализации язв наиболее характерно для лиц молодого возраста и особенно для мужчин. Наиболее подвержены язвенной болезни люди, работа которых связана с нервно-психическим напряжением, особенно в сочетании с нерегулярным питанием (например, водители автотранспорта).
В возникновении заболевания играют роль многие факторы, в том числе нарушения режима и характера питания (например, систематическое употребление острой и грубой пищи, торопливая еда и еда всухомятку, большие перерывы между приемами пищи), курение, злоупотребление алкогольными напитками, крепким кофе, психоэмоциональные перегрузки (недостаточные отдых и сон, ненормированный рабочий день, стрессовые ситуации), физическое перенапряжение. Важное место отводится наследственным и конституциональным факторам. Спровоцировать развитие язвенной болезни может длительный прием лекарственных препаратов, неблагоприятно воздействующих на слизистую оболочку желудка и двенадцатиперстной кишки (ацетилсалициловой кислоты, глюкокоргикоидов, резерпина, кофеина и др.). Полагают, что важную роль в развитии язвенной болезни и ее рецидивирующем течении играет Helicobacter pylori, паразитирующий в слизистой оболочке желудка и повышающий ее чувствительность к воздействию соляной кислоты желудочного сока.
В основе язвенной болезни лежит нарушение равновесия между агрессивными свойствами желудочного содержимого и защитными возможностями слизистой оболочки желудка и двенадцатиперстной кишки. Причинами усиления кислотно-пептической агрессии могут быть увеличение секреции соляной кислоты и нарушение моторики желудочно-кишечного тракта, приводящее к длительной задержке кислого содержимого в выходном отделе желудка, слишком быстрому поступлению его в луковицу двенадцатиперстной кишки, дуоденогастральному рефлюксу желчи. Ослабление защитных свойств слизистой оболочки может происходить при уменьшении выработки желудочной слизи и ухудшении ее качественного состава, угнетении выработки гидрокарбонатов, входящих в состав желудочного и панкреатического сока, нарушении регенерации эпителиальных клеток слизистой оболочки желудка и двенадцатиперстной кишки, уменьшении содержания в ней простагландинов, снижении регионарного кровотока.
Клиническая картинаи течение. Ведущим симптомом язвенной болезни являются боли, возникающие чаще в подложечной области слева от срединной линии (при язвах тела желудка) или справа от нее (при язвах в области канала привратника и луковицы двенадцатиперстной кишки), нередко иррадиирующие в левую половину грудной клетки, область мечевидного отростка грудины, грудной или поясничный отдел позвоночника. Боли обычно четко связаны с приемом пищи. Так, при язвах тела желудка они появляются, как правило, через 30 — 60 мин после еды (ранние боли), при язвах канала привратника и луковицы двенадцатиперстной кишки — через 2 —3 ч (поздние боли), а также натощак («голодные боли»). Близки по механизму возникновения к «голодным» болям ночные боли (возникают обычно в период с 11 ч вечера до 3 ч утра), которые наблюдаются чаще при локализации язвы в двенадцатиперстной кишке. Боли купируются обычно антацидными, спазмолитическими средствами, при действии тепла, поздние и «голодные» боли прекращаются также после приема пищи, особенно молочной.
Типичным симптомом язвенной болезни является рвота кислым желудочным содержимым, возникающая на высоте болей и приносящая облегчение, в связи с чем больные иногда вызывают ее искусственно. Нередко отмечаются и другие диспептические расстройства (изжога, тошнота, отрыжка, запоры). Несмотря на хороший, а иногда даже повышенный аппетит, может отмечаться похудание в связи с тем, что больные часто ограничивают себя в еде, опасаясь возникновения или усиления болей. С другой стороны, нередко встречаются бессимптомные формы язвенной болезни; у таких больных заболевание обнаруживается случайно либо его первыми клиническими проявлениями бывают осложнения, что особенно характерно для лиц молодого и пожилого возраста.
Язвенная болезнь обычно протекает с чередованием обострений и ремиссий. Обострения нередко носят сезонный характер, возникая преимущественно весной и осенью; продолжительность их от 3 — 4 до 6 — 8 нед и более. Ремиссии могут длиться от нескольких месяцев до нескольких лет.
Осложнения: кровотечение, перфорация и пенетрация язв, перивисцерит, рубцово-язвенный стеноз привратника, малигнизация язвы.
Наиболее частое осложнение, возникающее у 15—20% больных, — кровотечение. Клинически оно проявляется рвотой содержимым, напоминающим кофейную гущу и (или) черным дегтеобразным стулом (мелена). Появление в рвотных массах примеси неизмененной крови может указывать На массивный характер кровотечения или низкую секрецию соляной кислоты. Иногда кровотечение может вначале проявиться общими симптомами желудочно-кишечного кровотечения — слабостью, головокружением, падением АД, бледностью кожи и др., тогда как его прямые признаки, например мелена, появляются лишь через несколько часов.
Перфорация язвы возникает у 5—15% больных, чаще у мужчин, оказываясь у некоторых больных первым симптомом заболевания. Предрасполагающими факторами могут быть физическое перенапряжение, прием алкоголя, переедание. Признак перфорации язвы — острые («кинжальные») боли в подложечной области, нередко сопровождающиеся развитием коллапса, рвотой. Внезапность и интенсивность боли не бывают выражены в такой степени ни при каком другом заболевании. Мышцы передней брюшной стенки резко напряжены («доскообразный» живот), отмечаются выраженная болезненность при пальпации, симптомы раздражения брюшины (симптом Щеткина — Блюмберга), исчезновение печеночной тупости. В исходе (иногда после кратковременного периода мнимого улучшения) развивается картина разлитого перитонита.
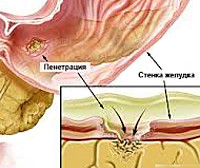
Пенетрация — проникновение язвы за пределы стенки желудка или двенадцатиперстной кишки в окружающие органы (поджелудочную железу, малый сальник, печень и желчные пути и др.). Проявляется утратой прежней периодичности болей, которые становятся постоянными, иррадиируют в ту или другую область (например, в поясничную при пенетрации язвы в поджелудочную железу). Температура тела поднимается до субфебрильных цифр, отмечается лейкоцитоз, увеличение СОЭ.
Стеноз привратника развивается в результате рубцевания язв, расположенных в пилорическом канале или начальном отделе двенадцатиперстной кишки, а также, у больных, перенесших операцию ушивания прободной язвы этой области. Больные жалуются на дискомфорт в подложечной области, отрыжку с запахом сероводорода, рвоту (иногда пищей, принятой накануне). При осмотре выявляются «шум песка», видимая судорожная перистальтика. Прогрессирование процесса приводит к истощению больных, тяжелым нарушениям водно-электролитного баланса.
Малигнизация, которая характерна для язв желудка, может сопровождаться изменением симптоматики, например утратой периодичности и сезонности обострений и связи болей с приемом пищи, потерей аппетита, нарастанием истощения, появлением анемии.
Диагноз основывается на данных анамнеза, клинической картины, результатах осмотра, лабораторного и инструментального исследований. При сборе анамнеза обращают внимание на предшествующие заболевания (например, гастрит, дуоденит), нервно-эмоциональные нагрузки, в том числе связанные с профессиональной деятельностью, нарушения питания, курение, злоупотребление алкоголем, сезонность обострений, отягощенную наследственность. При оценке жалоб больных наибольшее значение придают периодичности и характерному ритму болей.
При пальпации живота во время обострения часто удается выявить локальную болезненность в эпигастральной области, нередко в сочетании с умеренной резистентностью мышц передней брюшной стенки. Перкуторно там же определяется ограниченная зона болезненности. Болезненность может отмечаться слева или справа от позвоночника при надавливании на него в области X грудного, I поясничного позвонков.
Важное место в диагностике язвенной болезни занимает анализ кала на скрытую кровь. Повторные положительные результаты реакций Грегерсена и Вебера (при исключении других причин кровопотери) могут служить подтверждением обострения заболевания.
Одним из основных методов диагностики язвенной болезни, а также ее осложнений является рентгенологическое исследование. Рентгенодиагностика заболевания основывается в основном на выявлении прямых рентгенологических признаков — ниши и рубцово-язвенной. деформации пораженной стенки желудка или двенадцатиперстной кишки. Ниша является рентгенологическим изображением язвенного дефекта в стенке полого органа, заполненного рентгеноконтрастным веществом, и краевого вала, обусловленного воспалительными и функциональными изменениями прилежащих к язве тканей.
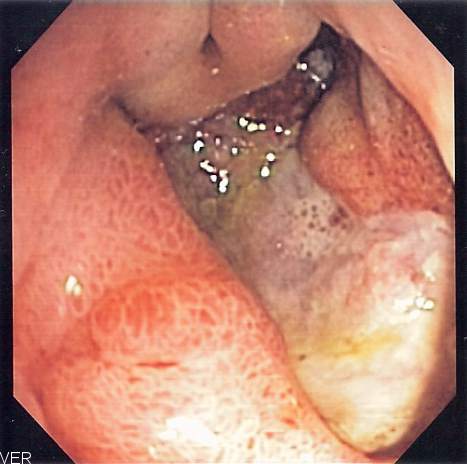
Ведущую роль в диагностике язвенной болезни и ее осложнений играет эндоскопическое исследование. Оно позволяет подтвердить или отвергнуть диагноз, точно определить локализацию, форму, глубину и размеры язвенного дефекта, оценить состояние дна и краев язвы, уточнить сопутствующие изменения слизистой оболочки, а также нарушения моторной функции желудка и двенадцатиперстной кишки, обеспечивает возможность контроля за динамикой процесса. Специальные методики позволяют выявить Helicobacter pylori в биоптатах слизистой оболочки желудка и двенадцатиперстной кишки.
Дифференциальный диагноз проводят в первую очередь с хроническими холециститом и панкреатитом. При первом боли обычно возникают после приема жирной или жареной пищи, локализуются в правом подреберье, не имеют четкой периодичности, не уменьшаются после приема антацидных средств. При хроническом панкреатите боли локализуются преимущественно в левом или правом подреберье в виде «полукольца» или бывают опоясывающими, усиливаются вскоре после еды, сопровождаются нарушением функции кишечника. В том и в другом случае отсутствует сезонность обострений.
Лечение. Больным с неосложненным течением язвенной болезни в большинстве случаев проводится консервативная терапия. При обострении заболевания больных госпитализируют в гастроэнтерологическое или общетерапевтическое отделение. В стационаре им обеспечивается лечебно-охранительный режим с максимальным ограничением физических и эмоциональных нагрузок. При стихании обострения пациентов переводят в реабилитационное (загородное) отделение. В поликлинике осуществляют диспансеризацию и противорецидивное лечение.
Питание должно быть дробным (5 — 6 раз в сутки), пища — механически и химически щадящей. Большинству больных как в период обострения, так и в процессе дальнейшего, в том числе противорецидивного, лечения показана диета № 1. Из рациона питания традиционно исключают жареные блюда, сырые овощи и фрукты, содержащие грубую растительную клетчатку (капусту, груши, персики и др.), маринады, соления, копчености, крепкие бульоны, специи, газированные напитки, кофе, какао.
Пища должна содержать достаточное количество белка и витаминов. Наиболее предпочтительны молоко и молочные продукты, по утрам яйцо всмятку и овсяная или манная каша. Мясо и рыбу употребляют в виде блюд, приготовленных на пару, яблоки, свеклу, морковь, черную смородину — только протертыми.
Применяют холинолитики периферического действия (атропин подкожно или внутрь, метацин, платифиллин парентерально и внутрь, а также селективный м-холинолитик гастроцепин, обладающий меньшим побочным действием). У больных с локализацией язвы в двенадцатиперстной кишке, а также с язвами желудка, протекающими на фоне сохраненной и повышенной секреции соляной кислоты, холинолитики периферического действия часто комбинируют с антацидными средствами (окисью магния, карбонатом кальция, нитратом висмута, гидроокисью алюминия и фосфатом алюминия, входящими в состав препаратов альмагель, алмагель-А и фосфалюгель), которые целесообразно применять через 1,5 — 2 ч после еды, приурочивая их эффект к моменту возникновения болей.
Наиболее эффективны противоязвенные средства: блокаторы Н2-рецепторов гистамина, оказывающие выраженное антисекреторное действие (циметидин по 200 мг 3 раза в день и 400 мг на ночь, ранитидин по 150 мг 2 раза в день, фамотидин по 20 мг 2 раза в день или 40 мг на ночь). Эти средства, однако, следует продолжать принимать в поддерживающих дозах (по 400 мг циметидина или 150 мг ранитидина вечером) и после рубцевания язвы в течение 1,5 — 2 мес. Быстрое прекращение приема блокаторов Н2-рецепторов гистамина при достижении эффекта может привести к развитию «синдрома отмены», заключающегося в рецидивировании болезни, иногда с гастродуоденальным кровотечением и перфорацией язвы вследствие повышения желудочной секреции. Избежать «синдрома отмены» позволяет назначение холинолитических средств, и в первую очередь гастроцепина, в комбинации с антацидными препаратами в момент прекращения поддерживающей терапии блокаторами Н2-рецепторов гистамина. По эффективности Н2-гистаминовым блокаторам не уступает омепразол, который назначают внутрь в суточной дозе 20 — 40 мг (в 1 — 2 приема); важная его особенность — отсутствие «синдрома отмены».
Широкое применение при язвенной болезни нашли препараты, способствующие повышению защитных свойств слизистой оболочки гастродуоденальной зоны — сукралфат, представляющий комплекс сульфатированной сукрозы и гидроокиси алюминия (назначают по 1 г 3—4 раза в день за 1 ч до или через 2 ч после еды и на ночь), и де-нол — коллоидный субцитрат висмута (назначают по 0,24 г 2 раза в день за 1 ч до или через 2 ч после приема пищи). При приеме внутрь эти препараты образуют комплекс с некротическими массами зоны язвенного кратера, создающий барьер для кислотно-пептического фактора. Они также способствуют уменьшению активности пепсина, увеличению выработки слизи, ускорению регенерации эпителиальных клеток, повышению содержания простагландинов в слизистой оболочке желудка; де-нол, кроме того, угнетает жизнедеятельность Helicobacter pylori. При выявлении в слизистой оболочке желудка и двенадцатиперстной кишки Helicobacter pylori к терапии де-нолом, ранитидином или омепразолом добавляют антибактериальные средства — амоксициллин, метронидазол, тетрациклин.
При труднорубцующихся язвах желудка и двенадцатиперстной кишки используют гипербарическую оксигенацию, лазерную терапию (5 —10 сеансов по 1—3 мин 2 — 3 раза в неделю). Применяются также различные способы местного воздействия на язву через эндоскоп: механическое очищение дна и краев язвы, промывание язвенного дефекта спиртом и колларголом, орошение язвы антибиотиками, облепиховым маслом, солкосерилом и другими , препаратами, введение веществ, блокирующих нервные окончания (например, раствора новокаина) и образующих пленку на поверхности язвы (гастрозоля, лифузоля и др.).
Физиотерапевтическое лечение можно назначать лишь при стихании обострения и отсутствии признаков кровотечения. Рекомендуются тепловые процедуры (грелки, припарки, парафиновые и озокеритовые аппликации), электрофорез 3 — 5% раствора новокаина, микроволновое излучение и др.
На бальнеологических курортах лечение показано не ранее чем через 2—3 мес после стихания обострения. Помимо основного лечебного фактора — минеральных вод, — используют грязе- и торфолечение, хвойно-морские ванны, климатические факторы.
Оперативное лечение проводят по абсолютным и относительным показаниям. К абсолютным показаниям относятся перфорация язвы, профузное кровотечение, декомпенсированный стеноз привратника, малигнизация язвы. Относительными показаниями служат пенетрирующие гастродуоденальные язвы, каллезные язвы желудка, грубые рубцово-язвенные деформации желудка и двенадцатиперстной кишки, сопровождающиеся нарушением эвакуаторной функции желудка, а также повторные кровотечения. Вопрос об оперативном лечении ставится также при часто рецидивирующем течении язвенной болезни, длительно не заживающих язвах желудка и двенадцатиперстной кишки. При пенетрирующих язвах операция может быть выполнена в плановом порядке, а при прободении язвы единственным надежным методом лечения является экстренная операция.
В послеоперационном периоде всем больным, оперированным по поводу язвенной болезни, проводят инфузионную терапию (в день операции и в первые два дня после нее больной обычно получает внутривенно капельно 1,5 — 2 л жидкости) под контролем данных лабораторных исследований и диуреза. Адекватность проведения инфузионной терапии имеет особое значение для больных, оперированных по поводу пилородуоденального стеноза, а также при развившихся после операции нарушениях эвакуации из желудка.
В первые дни послеоперационного периода больным дважды в сутки производят контрольное зондирование желудка. Лицам с нарушенной эвакуацией из желудка показана постоянная аспирация содержимого желудка через желудочный зонд. «
Прием жидкости в ограниченном количестве (до 500 мл) разрешается, как правило, уже в первый день после операции (не считая дня операции). Со 2 —3-го дня больной может пить практически без ограничения. Пищу дают со 2 —3-го дня (диета № 0) каждые 2 —3 ч малыми порциями. Постепенно диету расширяют, и на 6—7-й день больные получают диету № 1А с исключением блюд, приготовленных на цельном молоке; питание дробное — 6 раз в сутки.
Оперированным больным показана двигательная активность. Движение ногами (как пассивное, так и активное) разрешается сразу же при пробуждении после наркоза. Начиная с первого дня послеоперационного периода, назначается дыхательная гимнастика. Вставать с постели при отсутствии противопоказаний (тяжесть общего состояния, угроза рецидива кровотечения из ушитой язвы, дренирование брюшной полости) разрешается на 2 — 3-й день после операции. При благоприятном течении процесса швы снимают на 7 —8-й день, выписывают больных из стационара после органосохраняющих операций с ваготомией на 10-й день, после резекции желудка (антрумэктомии) — на 12 —14-й день.
Прогноз зависит во многом от возраста и пола больного, локализации язвенного дефекта, особенностей течения осложнений, сопутствующих заболеваний, условий труда и быта. При своевременном распознавании и полноценном комплексном лечении в случае отсутствия осложнений он, как правило, благоприятный, возможно полное выздоровление.
Профилактика направлена на устранение возможных этиологических факторов язвообразования: отказ от курения и алкоголя, организация режима труда и отдыха, правильного питания. Больные язвенной болезнью должны находиться под диспансерным наблюдением. Противорецидивное лечение должно быть комплексным, длительным (курсы продолжительностью 1,5 — 2 мес в течение не менее 5 лет с момента последнего обострения). При обычном течении заболевания противорецидивные курсы проводятся 2 раза в год в период наиболее вероятного возникновения рецидива, т.е. весной и осенью, при частых и длительных обострениях — 3—4 раза в год.
Взято с https://zabolevaniya.ru/
Источник