Тошнит от сладкого при панкреатите
При панкреатите употребление сладостей значительно ограничивается. Воспаленная поджелудочная железа не способна справляться с такой нагрузкой и необходимостью повышенного продуцирования ферментов для переработки сахаров, растительных жиров, поступающих в организм вместе с лакомствами.
На фоне обострения панкреатита сладкое полностью исключается из рациона. При переходе болезни на стадию ремиссии разрешается постепенно включать в свое меню небольшое количество некоторых наиболее безобидных сладостей.
Чем вредно сладкое для поджелудочной железы?
Сладкие лакомства поднимают настроение, помогают справиться с депрессией, раздражительностью, активизируют работу головного мозга, быстро восполняют запасы энергии. Однако даже при отменном здоровье употреблять такие продукты следует в умеренном количестве, так как бесконтрольное поедание вкусностей причиняет значительный вред организму, и это не только ожирение, повреждение зубной эмали, но и расстройство кишечника.
Как влияет сладкое на поджелудочную железу и почему его нужно ограничивать, объясняют следующие особенности физиологических процессов:
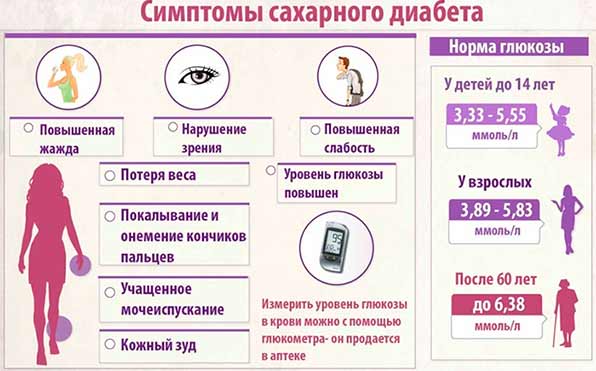
- Сладкие продукты повышают уровень глюкозы в крови. Это приводит к стимуляции выработки поджелудочной инсулина. Если человек будет употреблять очень много сахара, со временем поджелудочная может не справиться с таким количеством необходимой выработки фермента, что приведет к развитию сахарного диабета.
- Особенно вредны для ПЖ любые десерты с жировой начинкой (вафли, печенье-сендвич, торты и пр.). Они оказывают на орган значительную нагрузку, так как кроме инсулина требуют повышенной выработки липазы, которая отвечает за расщепление жиров.
- Большинство сладких продуктов содержит в своем составе красители, загустители и ароматизаторы, которые сильно раздражают слизистые оболочки пищеварительных органов.
Болит поджелудочная от употребления сладкого именно по причине такой ферментной нагрузки и раздражения слизистой оболочки вредными химическими компонентами, которые содержат в себе лакомства.
К сожалению, сегодня, чтобы удешевить производство, повысить спрос на продукцию или продлить срок ее хранения многие производители в изобилии насыщают свои изделия стабилизаторами, ароматизаторами, красителями, усилителями вкуса. Накопление таких компонентов приводит к травмированию, раздражению тканей органов ЖКТ, что сопровождается развитием таких диспепсических симптомов как:
- вздутие внутри живота;
- тошнота;
- метеоризм;
- повышенное газообразование;
- нарушение стула.
Употребление большого количества сладких продуктов создает благоприятные условия для развития патогенной микрофлоры, особенно грибков. Они не только раздражают слизистые оболочки органов пищеварения, но и отравляют организм продуктами своей жизнедеятельности, что негативно отображается на всех органах ЖКТ.
Следует отметить, что функционирование поджелудочной тесно связано с желудком и кишечником. Нарушение их работоспособности негативно сказывается и на самой железе. Чрезмерное поедание лакомств раздражает стенки кишечника, что приводит к ухудшению пищеварительных процессов, нарушению всасывательных способностей органа, вздутию живота, метеоризмам, кишечным коликам, запору.
В результате органы недополучают полезные вещества, а метеоризм и вздутие осуществляют давление на воспаленную поджелудочную (так как органы находятся очень близко), что приводит к развитию болевых ощущений и их усилению, резей в верхней области живота.
Особенности употребления сладкого при панкреатите

Панкреатит имеет две формы: острую и хроническую. Возможность порадовать себя лакомствами при остром и хроническом заболевании имеют свои нюансы.
В стадию обострения
При остром панкреатите и на протяжении месяца после купирования его приступов кушать сладкое категорически запрещается в любых видах и формах. Почему нельзя сладкое при остром панкреатите, объясняется следующими факторами:
- При воспалении паренхиматозного органа нарушается отток пищеварительных ферментов в кишечник, поэтому они активизируются в железе и разрушают ее ткани. Для защиты органа от травмирования нужно максимально снять с него нагрузку и подавить ферментную активность.
- Содержат много углеводов. Накопление углеводов приводит к нарушению обмена веществ, отложению жировых клеток.
- Большинство лакомств имеют в своем составе молочные продукты, яйца. Для переработки молочных продуктов нужен фермент лактаза, а его недостаточность при панкреатите в условиях употребления такой еды приводит к несварению, раздражению кишечника, коликам, метеоризмам, вздутию живота, нарушению стула, что еще больше усугубляет состояние больного. Яичные продукты в условиях значительного снижения иммунитета могут спровоцировать развитие аллергии.
- Жировые начинки стимулируют выработку фермента липазы.
- Химические добавки в виде ароматизаторов, загустителей и стабилизаторов, усилителей вкуса, консервантов или красителей сильно раздражают слизистую поджелудочной, в разы усиливая воспалительный процесс.
- Сладкие продукты создают благоприятные условия для развития патогенных бактерий, которые раздражают ткани органа и отравляют организм токсическими продуктами своей жизнедеятельности.
Сладкое стимулирует выработку поджелудочной инсулина, который необходим для расщепления глюкозы, это имеет два последствия:
- повышается нагрузка на орган, травмируются его ткани;
- развивается риск развития сахарного диабета, так как поджелудочная во время болезни не способна справляться с нагрузками, кроме того большинство выработанного инсулина просто не доходит до кишечника (по причине отечности, закупорки поджелудочного протока) и для расщепления глюкозы ферментов не хватает.
По этим причинам при остром воспалении даже чаи и отвары следует пить без сахара.
При хронической форме

Сладости при панкреатите на стадии стойкой ремиссии можно вводить в свой рацион не раньше, чем через месяц после купирования острых приступов болезни, при условии полного отсутствия панкреатических симптомов и болей.
Начинать пробовать лакомства следует с небольших кусочков, при положительной реакции организма в первые два месяца их введения разрешается в день съедать не более 50 грамм вкусностей.
При этом на стадии введения желательно не мешать разные сладкие продукты. То есть в первую неделю попробовать один сорт, через неделю – другой. Это необходимо для того, чтобы в случае проявления аллергии либо ухудшения самочувствия, точно знать, с каким лакомством придется повременить. Если тот или иной продукт вызвал расстройство, пробовать его заново рекомендуется не раньше, чем через месяц.
Правила введения в рацион сладостей
Основные рекомендации к употреблению сладостей при хроническом панкреатите:
- Готовить лакомства дома на основе свежих, натуральных продуктов – сладких ягод, овощей и фруктов. При этом сахар лучше заменять фруктозой, медом или другими сахарозаменителями.
- Перед покупкой тщательно изучать состав продуктов, чтобы они не содержали ароматизаторов, консервантов, усилителей вкуса, красителей.
- Покупать только свежие вкусности, без следов повреждения, плесени или налета.
- Не употреблять слишком сладкие лакомства, вкусности с кислыми фруктами, особенно лимоном, орехами (в небольшом количестве через три месяца после купирования острого панкреатита допускаются грецкие, кедровые орехи, фисташки), некоторыми сухофруктами, алкоголем.
- Не употреблять лакомства с пряностями.
- Отказаться от лакомств с жировыми начинками.
- Отказаться от сдобной выпечки.
- Не кушать сладкое на голодный желудок и после шести вечера — так лакомства содержат много углеводов, организм не успеет сжечь калории до сна.
- Не съедать за один день больше 30-60 грамм сладкого (в зависимости от степени сладости продукта) и не кушать вкусности каждый день подряд.
Такие правила помогут предупредить рецидив острого воспаления поджелудочной.
Выбор сорта сладостей при ремиссии
Какие сладости можно есть при панкреатите, — очень актуальный вопрос для сладкоежек, страдающих панкреатитом, ведь отказаться от таких вкусностей очень тяжело, а хронический панкреатит может длиться годами.
Разрешено

К разрешенным сладостям на стадии стойкой ремиссии и при хронической форме воспаления поджелудочной относятся:
- не сдобная выпечка;
- сушки, баранки, сухое, галетное печенье;
- зефир;
- пастила;
- фруктовые муссы и желе;
- фруктовый мармелад;
- конфеты птичье молоко без глазури;
- мед;
- суфле;
- безе;
- повидло из яблок;
- джем, конфитюр.
С чем можно пить чай при панкреатите зависит от тяжести заболевания, осложнения его диабетом. При диабетической болезни сахар нужно заменять фруктозой или другими сахарозаменителями, мед разрешается в небольшом количестве (одна- три чайных ложек). Если панкреатит не осложнен СД, к чаю можно добавлять немного сахарного песка, но не более одной чайной ложки на чашку.
В выпечку также рекомендуется добавлять сахарозаменители. Если панкреатит носит не тяжелый характер, можно использовать и сахар, в количестве не более 50-100 грамм (в зависимости от порции выпечки).
Запрещено

Даже на стадии ремиссии и при хронической форме панкреатита запрещено употреблять:
- вафли с начинкой;
- мороженое;
- шоколадные конфеты с помадкой, а также леденцы, ириски;
- сладости в глазури, с жирными орехами, пряностями, жировой начинкой;
- торты;
- пирожные;
- сгущенное молоко;
- шоколад.
С осторожностью при панкреатите можно употреблять халву, но только натуральную, без орехов, глазури, пряностей и в количестве не более 30 грамм в день, не чаще двух раз в неделю.
Загрузка…
Источник
Очень часто люди замечают, что после сладкого болит поджелудочная железа. Беспокоит боль тупого и ноющего характера, сосредоточена она в животе и в левом подреберье, отдает в сердце, спину, область между лопаток. Иногда болевой синдром сопровождается тошнотой, рвотой, диареей. Подобные симптомы возникают после употребления тортов и пирожных, шоколада и конфет, сладких фруктов в больших количествах. При сильных болях после приема кондитерских изделий нужно сначала снять болевые ощущения, а затем переходить на голодание и обильное питье.

Сущность проблемы
Основная функция поджелудочной железы (ПЖ) заключается в выработке ферментов и гормонов, участвующих в процессе переваривания пищи, расщепляя ее до полезных веществ, которые в дальнейшем усваиваются организмом и способствуют обмену глюкозы в организме.
Панкреатит — это воспаление поджелудочной железы, которое сопровождается атрофией тканей органа и их фиброзом (заменой живых клеток ткани на келоидные соединения), что приводит к недостаточности ПЖ и имеет очень серьезные последствия для человека.
При лечении панкреатита используются следующие методы:
- Медикаментозное. Это симптоматическая терапия, направленная на снятие признаков (болеутоляющие, противорвотные и противодиарейные препараты); лекарственные средства, снимающие недостаточность поджелудочной железы (ферменты, гормоны); медицинские препараты, необходимые для излечения патологий, спровоцировавших воспаление ПЖ; назначение витаминных комплексов.
- Оперативное — хирургическое вмешательство, которое применяется в тех случаях, когда другие методы лечения не эффективны.
- Одним из важных методов лечения заболевания является диетотерапия, основанная на четком понимании того, что можно при панкреатите употреблять в пищу, а что нельзя. Она должна быть направлена на уменьшение нагрузок на пораженную железу, которая при употреблении тяжелой пищи начинает усиленно работать, провоцируя выработку большего количества ферментов, скапливающихся в поджелудочной железе и начинающих разъедать ее стенки. В результате железа воспаляется и начинает болеть.
Принципы питания
Основные принципы диетического рациона больного панкреатитом — это отказ от жирной, сладкой, острой, жареной пищи, крепкого кофе, алкоголя и газированных напитков, наваристых мясных и рыбных бульонов, консервантов. При панкреатите сладкое противопоказано. Это связано с тем, что в шоколаде и сладостях содержится большое количество глюкозы, которая очень быстро всасывается в кровь. Для переработки сахара ПЖ начинает усиленно синтезировать инсулин, нагрузка на орган увеличивается, он перестает справляться со своей функцией.
Как часто Вы сдаете анализ крови?
Непереработанный сахар скапливается в крови, развивается сахарный диабет.
Соблюдение строгой диеты, а особенно отказ от сладкого очень трудно дается людям, которые привыкли каждый день съедать шоколад или пирожное. Им приходится менять свои пищевые пристрастия. Вопрос о том, можно ли сладкое при панкреатите, вызывает много споров у представителей медицины. При острых и хронических формах заболевания, когда пораженному органу требуется передышка, лучше полностью воздержаться от употребления сладкой пищи и даже сахара. Наиболее опасны в таких случаях сдобные выпечки, кремовые торты, пирожные, которые содержат не только жиры, но и легкоусвояемые углеводы. Такого вида сладости можно потреблять только при здоровой ПЖ.
Однако по истечении определенного срока или в период ремиссии можно постепенно включать в рацион определенные виды сладостей. По истечении 30 дней с начала обострения заболевания можно добавить в рацион питания ягодные и фруктовые муссы, желе и пудинги, приготовленные дома с использованием ксилита.
Однако при потреблении сладких блюд необходимо придерживаться следующих правил:
- начинать употребление сладкого только после консультации с лечащим врачом-диетологом;
- разрешены сладости с «полезным» сахаром (фруктозой и сахарозой);
- предпочтение отдается легким десертам, приготовленным в домашних условиях из свежих фруктов, без ароматизаторов и добавок;
- при приобретении сладостей в супермаркетах нужно внимательно изучить состав продукта и избегать блюд, содержащих ароматические добавки, красители, загустители и другие добавки;
- стараться покупать продукцию с содержанием фруктозы (с заменителями сахара на фруктовой или ягодной основе);
- нельзя употреблять кондитерские изделия из масляных, сливочных кремов, шоколад, пряности, а также продукты с содержанием алкоголя или цитрусовых;
- употребляемая в пищу продукция должна быть свежей.
Главное — это избегать чрезмерного употребления десертной пищи, чтобы избежать ситуаций, когда поджелудочная железа будет работать с перегрузкой.
Подведение итогов и выводы
При заболеваниях ПЖ из сладкого можно включить в питание сахар-песок, мед из трав, джемы, муссы, яблочную пастилу, конфеты из суфле, зефир, мармелад, несдобную выпечку, фруктовые и ягодные помадки, белковое суфле, безе, домашние десерты из вареного сахара. Также можно есть при панкреатите в умеренном количестве различные орешки в сахарной оболочке и цукаты, сухофрукты, варенья и джемы.
Из фруктов наиболее предпочтительными будут несладкие фрукты (кисло-сладкие яблоки, груша, банан, клубника, черника, некоторые сорта винограда). Для диеты в качестве питья подходят компоты и кисели, сваренные без сахара. Нельзя забывать про обильное питье.
Если при поглощении какого-либо продукта из разрешенного списка возникла боль, необходимо прекратить его потребление.
Нельзя употреблять при панкреатите шоколадные изделия и конфеты, сгущенное молоко, мороженое, халву, леденцы, карамельки и ириски, торты и пирожные, выпечку из сдобного теста, вафли, фрукты с повышенным содержанием сахарозы (виноград, инжир, финики), цитрусовые, клюкву. Противопоказаны сладкие газированные напитки и соки.
Важно знать, какие сладости можно употреблять, а какие строго противопоказаны при заболеваниях поджелудочной железы, а также помнить, что нельзя злоупотреблять даже разрешенными сладкими изделиями. Сладости при панкреатите лучше начинать есть постепенно, небольшими порциями, не более 50 г в день.
Источник
Заболевания поджелудочной железы, в числе прочих панкреатит, не проходят бесследно для работы пищеварительной системы. Проявляются симптомы по-разному: при острых приступах заболевания у больного постоянно присутствует тошнотворное чувство, периодически понос. У больных с хроническим панкреатитом иногда возникают болевые ощущения в боках. Не обходится без легкого чувства тошноты, из-за которой снижается аппетит.
Тошнота при панкреатите – явление постоянное, как жалуются 95% больных. Рассмотрим, из-за чего возникает состояние, как бороться с проявлением.
Причины тошноты при панкреатите
Возникновение чувства тошноты и рвоты связано с внутренним отравлением организма. Пищеварительные ферменты, биологически активные вещества, в норме помогающие железе переваривать пищу, начинают вырабатываться в чрезмерном количестве, отравляя ЖКТ, выходя за рамки и влияя на работу органов выделительной системы.
Чаще тошнота возникает после приёма пищи. Часть продуктов усваивается организмом хуже остальных, отдельные способны усилить спазмы. Протоки поджелудочной железы сужаются сильнее, в результате ферменты, необходимые для обработки пищи в кишечнике, возвращаются в место выработки, в поджелудочную железу, приступая к перевариванию тканей органа.
К факторам риска относят пищу:
- жареную;
- острую;
- с изобилием клетчатки;
- кофе;
- газированные напитки.
Употребление продуктов из списка не проходит бесследно для поджелудочной железы. От тяжести еды и размера порции зависит вероятность возникновения тошноты либо рвоты.
Какой бывает тошнота
Проявления болезни у пациентов индивидуальны. Панкреатит – не исключение. Тошнота считается типичным признаком, выражается по-разному. У части пациентов тошнота проявляется единожды, больше не беспокоя, для прочих становится непрекращающимся ночным кошмаром.
Характер рвоты и тошноты при панкреатите:
- отличается по периодичности (постоянная или эпизодическая);
- приходит параллельно с болевым синдромом (возникает одновременно с болью либо после);
- вызывается факторами риска (перечислены выше);
- происходящая рвота редко приносит облегчение.
В зависимости от силы проявления симптома тошноты больной выбирает способ борьбы с неприятностью. Некоторые считают, что предпринимать ничего не следует. Растерявшись, пациент способен принять ненужную таблетку либо нарушить разрешенную дозу лекарства.
Прежде лучше проконсультироваться с врачом. Как временно справиться с тошнотой либо оказать посильную медицинскую помощь, говорится в статье.
Как избавиться от чувства тошноты
Если больного преследуют опасения, что рвота при остром панкреатите – явление постоянное, логично задуматься, как обезопаситься от неприятных ощущений.
Меры предосторожности
Как предотвратить тошноту при панкреатите:
- соблюдать диету, режим питания (питаться в строго установленное время, в установленной врачебными предписаниями мере);
- следить за комнатной температурой: больному нельзя перегреваться, переохлаждаться, предостерегая неприятные ощущения и явления.
Диета и режим питания крайне важны. В случае острого панкреатита, чтобы рвота не беспокоила, желательно не есть, не пить ничего, кроме минеральной воды либо отвара из шиповника. Рекомендация избавит от риска обезвоживания, предотвратит возможные приступы тошноты.
После первых дней обострения вводите в рацион легкоусваиваемую пищу:
- вегетарианские супы (исключая запрещённые при панкреатите овощи);
- каши на воде (для вкуса добавьте малую дозу масла, по желанию);
- нежирное мясо/рыбу;
- творог;
- кисели (с низкой концентрацией сока);
- пудинги.
Потребуется обязательно исключить продукты, напрягающие ЖКТ.
Иногда организм защищается от излишнего приёма пищи, ставит психологический блок, снижая аппетит. Больной способен прислушаться к выставленному блоку или наоборот, начинает преодолевать подобное состояние. 2-3-хдневное пребывание без пищи либо попытки разбудить аппетит при помощи вкусных блюд не помогают: облегчение для кишечника описанные приёмы не приносят.
Несмотря на протесты пищеварительной системы, требуется придерживаться лечебной диеты, назначенной лечащим врачом. Организм обязан получать энергию для функционирования, либо состояние человека резко ухудшится.
Если в подобном некомфортном состоянии больной ощутит потребность выкурить сигарету либо принять дозу алкоголя, лучше гнать назойливые мысли прочь. Никотин, алкоголь вызывают у организма одинаково негативную реакцию, приведут к последствиям гораздо неприятнее рвоты при панкреатите.
Если пациент находится на стадии ремиссии, ощущая тошноту, налицо повод временно вернуться к строгой диете.
Что делать, если больной чувствует тошноту
Известен ряд вариантов избавления от тошноты при остром панкреатите:
- На целый день желательно отказаться от еды, пить исключительно минеральную воду.
- Кроме минеральной воды, разрешается воспользоваться отваром шиповника либо разбавить кипятком лимонный сок. Лимон при панкреатите нельзя, уменьшив концентрацию веществ сока, способных спровоцировать пищеварительные затруднения, получится временно избавиться от рвоты и тошноты.
- Рекомендуется прилечь, расслабиться, приложить к левому боку лёд. в отсутствие льда подойдет смоченное холодной водой полотенце. Отдельные врачи советуют прикладывать холод ближе к спине. Попробуйте оба варианта, применив результативный.
Рекомендация: приступ рвоты – способ избавится от нагрузки, приносящий облегчение. После окончания рвотного приступа прополощите рот, выпейте минеральной либо подкисленной воды (к примеру, раствор лимонного сока), полежите в прохладе и полном покое.
Периодически принимайте обезболивающий препарат спазмолитик, если характер рвоты непереносим. Подойдёт Но-шпа. Таблетка может не подействовать, примените инъекцию. Если результат окажется положительным, зафиксируйте результат, в будущем воспользовавшись проверенным способом.
Забота об организме при остром приступе – работа лечащего врача. Записавшись на приём, больной получит консультацию профессионала, осведомлённого о состоянии пациента. Самолечение навредит при подобном серьёзном заболевании.
Если приступ панкреатита настолько силен, остается лишь вариант вызова скорой помощи, потребуется обеспечить максимально щадящую транспортировку. До прибытия кареты желательно лежать в прохладном помещении, в полном покое, с приложенным к боку (либо спине) холодным компрессом.
Воспаление поджелудочной железы (то есть панкреатит) – достаточно распространенное во всем мире заболевание желудочно-кишечного тракта. Спровоцировать его могут самые разнообразные факторы. Тошнота при панкреатите – один из ведущих симптомов.
Панкреатит – общие понятия
Практически все пищеварительные процессы в человеческом организме происходят при непосредственном участии поджелудочной железы. Именно ферменты, которые содержит панкреатический сок, обеспечивают необходимое расщепление и дальнейшее усвоение основных пищевых компонентов: углеводов, белков и жиров.
Панкреатит – это развитие в поджелудочной железе воспалительных и дистрофических процессов. Происходит нарушение оттока панкреатического сока, ферменты скапливаются и поступают в двенадцатиперстную кишку. В результате этого они разрушают непосредственно саму железу. Это достаточно тяжело протекающее заболевание, с большим количеством летальных исходов, которое может протекать в острой и хронической форме.
Панкреатит чаще всего поражает человека молодого или среднего возраста, преимущественно женщин. Пусковыми факторами воспалительно-некротического процесса в поджелудочной железе могут быть желчнокаменная болезнь, обильная жирная, жареная, острая пища, большая доза алкоголя, ряд лекарственных препаратов, психо-эмоциональный стресс, различных травматических повреждений ткани железы.
Как острый, так и хронический процесс требует немедленной консультации и лечения у специалиста, так как, возможно, будет необходимо хирургическое вмешательство. Достаточно высок процент осложнений и даже смертельных исходов, поэтому нужно обращать внимание даже на самые незначительные признаки панкреатита.
Признаки острого панкреатита
Первый и один из самых главных признаков панкреатита – это боль. Появление боли связано с агрессивным действием пищеварительных ферментов на ткань поджелудочной железы. Когда происходит омертвение значительной части поджелудочной железы (панкреонекроз), боль становится просто невыносимой для человека. Боль при панкреатите, как правило, не уменьшается, а только усиливается, не зависит от положения тела, не поддается медикаментозной коррекции. Боль при панкреатите преимущественно локализуется в верхней части живота, носит опоясывающий характер (как обруч), может иррадиировать (отдаваться) в область сердца, спину.
Тошнота – это начальный признак панкреатита. Появляется тошнота, как правило, сразу после обильного приема вредной пищи или алкоголя. Неприятные ощущения за грудиной и в эпигастрии предшествуют рвоте. Рвота при панкреатите повторная (несколько раз), обильная — сначала пищей, затем с желчью. Тошнота и рвота при панкреатите – это результат общей интоксикации и непосредственного раздражающего действия панкреатических ферментов в пищеварительном тракте.
Человек при развитии острого панкреатита чувствует себя очень плохо. Кроме тошноты, рвоты и абдоминальной боли его беспокоит ощущение перебоев в работе сердца, может быть понос, который сменится запором. Человек очень бледный, язык обложен белым налетом, слизистая ротовой полости сухая.
Признаки хронического воспаления
Хронический процесс в поджелудочной железе – значительно менее агрессивный процесс, чем острый панкреатит, однако, также не должен оставаться без внимания. Все провоцирующие факторы, относящиеся к панкреатиту острому, актуальны и для хронического процесса.
Для хронического панкреатита также характерны тошнота, рвота, болевой синдром. Тошнота связана с приемом излишне острой или жирной пищи, носит постоянный характер, после эпизода рвоты не исчезает.
Боль при хроническом воспалении поджелудочной железы также имеет опоясывающий характер, но интенсивность боли меньше. Человек также может ощущать боль тупого, ноющего характера в левой лопатке, правом подреберье, околопупочной области.
Помимо тошноты человек с хроническим панкреатитом жалуется на неприятный горький вкус во рту, отрыжку или изжогу, вздутие живота, немотивируемый понос (в каловых массах содержатся непереваренная пища и большое количество жиров). Длительно протекающий хронический панкреатит приводит к появлению постоянной слабости и усталости, снижению работоспособности, потере массы тела, в некоторых случаях – развитию сахарного диабета.
Лечение тошноты и других симптомов панкреатита
При остром панкреатите нужно срочно обратиться к врачу. Лечение острого панкреатита может быть как консервативным, так и оперативным (хирургическим) – все зависит от тяжести процесса в поджелудочной железе и времени развития болезни.
Если тошнота и боль в животе совершенно нестерпимы, можно принять парацетамол или спазмалитик (например, но-шпа), но эффекта от этих препаратов, скорее всего не будет. Лучше до врачебного осмотра постараться обеспечить покой поджелудочной железе: человеку нельзя принимать никакую пищу, на живот нужно положить пузырь со льдом, транспортировку в лечебное учреждение надо осуществлять в максимально щадящем режиме.
Медикаментозная коррекция при остром или обостренном хроническом панкреатите включает внутривенное введение солевых растворов (Регидрон, Рингера ацетат, Натрия хлорид), обезболивающих средств (Промедол, Анальгин) и спазмолитиков (Папаверин, Но-шпа). При стихании воспаления показан регулярный прием препаратов, которые подавляют секрецию панкреатических ферментов (Креон, Фестал, Контрикал, Гордокс) и антацидов (Альмагель, Гевискон).
При выраженном болевом синдроме используют в основном опиоидные наркотические анальгетики, в России это Промедол. Другой опиоид — Морфин в России не используют, так как считается, что он может затруднять отток желчи, вызывая спазм сфинктера Одди. В Швеции Морфин является основным препаратом для купирования боли при любых болях в животе. В России широко используют спазмолитики, например, содержащие дротаверин (но-шпа), или комбинированные средства, содержащие нестероидные противовоспалительные средства и спазмолитики (спазмалгон, спазган), в Швеции данных препаратов нет.
Для больных с хроническим панкреатитом лечение начинается с правильного образа жизни: исключаются значительные физические и эмоциональные нагрузки, рекомендуется правильное чередование труда и отдыха, полноценный сон.
Из своего рациона человек с хроническим панкреатитом должен исключить жирное и жареное мясо, рыбу, наваристые супы и каши, свести к минимуму употребление специй. Пища должна быть преимущественно вареной или изготовленной на пару. В некоторых случаях хороший эффект дает прием травяных сборов (ромашка, мята, зверобой, пустырник).
Необходимо практически постоянно использовать лекарства, улучшающие пищеварительные процессы, снижающие выраженность тошноты и рвоты – это ферменты поджелудочной железы (Креон) и вещества, оказывающие блокирующее действие на центральные и периферические рвотные рецепторы (Ондансетрон, Домперидон).
Тошнота при панкреатите встречается довольно часто, поэтому регулярные рвотные позывы, возникающие в течение дня преимущественно после приема пищи, можно рассматривать как один из симптомов, указывающих на неблагополучие поджелудочной железы.
Если пройти обследование и приступить к лечению, тошнота пройдет. Но выздоровление займет несколько недель, поэтому будет полезно узнать, что делать и какими безопасными средствами можно снять тошноту.
Почему тошнит при воспалении поджелудочной железы?
Панкреатит – это воспаление поджелудочной железы. При воспалительных процессах орган не может нормально функционировать, в его работе происходит сбой – ферменты, которые производит железа, не попадают в двенадцатиперстную кишку, а активизируются внутри самой поджелудочной. В результате происходит разрушение ее тканей.
Процесс сопровождается неприятными симптомами: в основном, это боль в левой части живота, отдающая в спину тошнота и рвота. Почему тошнит при панкреатите?
Усиленная выработка пищеварительных ферментов, которые не могут выполнять свою функцию, приводит к тому, что вещества попадают кровеносную систему. Начинается процесс интоксикации организма.
Важно! Он усугубляется тем, что в желудке находится большое количество пищи, которая не переваривается. Неудивительно, что тошнота при хроническом панкреатите появляется преимущественно после переедания, употребления жирной тяжелой пищи или алкоголя.
Важный диагностический признак, позволяющий врачу предположить проблему именно в поджелудочной железе: рвота не приносит больному облегчения. Если при обычном отравлении после приступа рвоты человек чувствует себя лучше, то, когда тошнит при панкреатите, этого не происходит. При этом приступы рвоты могут повторяться неоднократно. В рвотных массах можно обнаружить примеси желчи.
Как избавиться от тошноты при панкреатите и холецистите?
Поскольку тошноту вызывает повышенная активность ферментов, необходимо приостановить их выработку. Поэтому для того, чтобы избавиться от тошноты, нужно прекратить прием пищи. Первые несколько часов рекомендуется даже не пить воду. В дальнейшем, если рвота уже началось, прием жидкости будет необходим. Это нужно для устранения обезвоживания организма. Пить можно чистую воду либо отвар шиповника.
Внимание! Больному стоит занять положение лежа, и слегка подтянуть колени к груди. При приступах панкреатита эта поза помогает облегчить состояние. Лучше всего выбрать для отдыха хорошо проветренное помещение. Также можно приложить к левой части живота холодный предмет, например, смоченное прохладной водой полотенце. Это снизит активность поджелудочной железы.
Неплохо снимают неприятные ощущения противорвотные препараты. Они обладают сильным воздействием, поэтому конкретное средство и его дозировку должен определять врач. Это же относится к лекарствам, регулирующим выработку пищеварительных ферментов.
Панкреатит нередко сочетается с болезнями других органов ЖКТ, например, с холециститом – воспалением желчного пузыря. Как избавиться от тошноты при панкреатите и холецистите? Если проблема ухудшения состояния кроется в желчном пузыре, показан прием спазмолитических препаратов. Они снимут спазм желчевыводящих путей. Можно выпить немного минеральной воды без газа, и приложить холод к правому подреберью.
После купирования тошноты и рвоты необходимо строго придерживаться диеты, ведь именно неправильное питание провоцирует приступы панкреатита и холецистита. Помимо знаний, как убрать тошноту при панкреатите, нужно знать, как не допустить ее вновь.
Важно! Из ежедневного меню необходимо исключить жирные жареные блюда, колбасную продукцию, маринады, жирное мясо, кондитерские изделия. Наиболее предпочтительный способ приготовления – варка, варка на пару, тушение. Есть нужно 4-5 раз в день, небольшими порциями.
Советы врачей
При длительной рвоте организм стремительно теряет жидкость. Это отрицательно сказывается на работе всех его систем, нарушается электролитный баланс.
Если больного госпитализируют, ему будет назначена капельница, которая поможет устранить дефицит питательных веществ.
Чем снять тошноту при панкреатите в домашних условиях? Когда период рвоты уже закончился, избавиться от дискомфорта поможет простая вода с добавлением лекарственных отваров – ромашки, тысячелистника, череды, брусники.
Лучше всего, чтобы безопасность употребления таких отваров подтвердил врач. Ни в коем случае нельзя добавлять воду сок лимона, это повысит кислотность в желудке и ухудшит состояние больного.
Важно! Если в рвотных массах есть примеси крови, появились нестерпимые боли, наблюдается бледность кожи, падение артериального давления, спутанность сознания, необходимо вызвать скорую помощь. Возможно, что помочь сможет только экстренное хирургическое вмешательство.
Тошнота при заболевании поджелудочной железы – классический симптом, сигнализирующий, что работа пищеварительной системы в организме нарушена. Для установления точного диагноза необходимо пройти обследования – сдать общий анализ крови и мочи, сделать УЗИ поджелудочной. Вовремя начатое лечение позволит избежать возможных серьезных осложнений, представляющих угрозу для жизни – например, приступа острого панкреатита или панкреонекроза.
Полезное видео
No related posts.
No related posts.
Источник

