Стандарты диагностики острого панкреатита
2.1.
Общие
положения:
2.1.1.
В соответствии с классификацией
острого панкреатита
(Атланта,
1992 г.) следует
выделять:
I.
Острый панкреатит
а)
легкий
б)
тяжелый
II.
Острое скопление жидкости (в ткани
поджелудочной железы и парапанкреатической
клетчатке) – острый интерстициальной
панкреатит.
III.
Панкреонекроз:
а)
стерильный
б)
инфицированный
IV.
Панкреатическая ложная киста.
V.
Панкреатический абсцесс.
2.1.2.
Следует
выделять
три фазы
течения острого деструктивного
панкреатита,
каждой из которых соответствует
определенная клиническая форма
заболевания:
I
фаза –
ферментативная
(первые 5
суток от начала заболевания)
– происходит формирование
некроза
поджелудочной железы различной
протяженности.
Максимальный
срок формирования панкреонекроза
составляет трое
суток без последующего его прогрессирования.
При тяжелом
панкреатите
период формирования панкреонекроза
может
сократиться
до 24-36 часов.
Выделяют
две клинические
формы: тяжелый
и легкий
(нетяжелый) острый панкреатит.
II
фаза –
реактивная
(до 2 недель
заболевания)
– формирование
очагов
некроза.
Клиническая
форма данной
фазы – парапанкреатический
инфильтрат.
III
фаза –
расплавления
и секвестрации
(начинается
с 3-й недели заболевания и может длиться
несколько месяцев).
Возможны
2 варианта
этой фазы:
а)
асептическое
расплавление и секвестрация (возможно
образование кист и свищей);
б)
септическое
расплавление и секвестрация (развитие
гнойных осложнений).
2.1.3.
Больных с диагнозом «тяжелый
острый панкреатит»
по возможности следует госпитализировать
в многопрофильные
стационары.
2.1.4.
Одной из главных
задач хирурга
при поступлении
больного в стационар
является ранняя
диагностика тяжелого острого панкреатита,
результат лечения которого во многом
зависит от сроков и полноты проводимых
лечебных мероприятий.
2.1.5.
При оценке степени тяжести больных
следует использовать определение
признаков
тяжелого панкреатита:
а)
клинические:
—
перитонеальный синдром;
—
нестабильная гемодинамика – тахи-
(более 120 уд/мин) или брадикардия (менее
70 уд/мин); снижение систолического АД
ниже 100 мм рт.ст.;
—
олигоурия (менее 250 мл за последние 12
часов);
—
энцефалопатия (заторможенность или
возбуждение, делирий);
—
наличие кожных симптомов (гиперемия
лица, мраморность и другие);
б)
общий анализ
крови:
—
гемоглобин выше 150 г/л;
—
лейкоцитоз выше 14х109/л;
в)
биохимическое
исследование крови:
—
декстроза выше 10 ммоль/л;
—
мочевина выше 10 ммоль/л;
г)
ЭКГ – ишемия миокарда или выраженные
метаболические нарушения.
Наличие
хотя бы двух
признаков
позволяет диагностировать тяжелый
острый панкреатит.
2.1.6.
Больные с тяжелым
острым панкреатитом должны
госпитализироваться в
отделения реанимации и интенсивной
терапии
(!), с
легким – в
хирургические отделения.
2.1.7.
Больные с вклиненным
камнем большого дуоденального сосочка
нуждаются в
срочном
восстановлении пассажа желчи и
панкреатического сока в двенадцатиперстную
кишку. Оптимальным методом лечения
таких больных является эндоскопическая
папиллосфинктеротомия.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Содержание
- Приказ Минздрава РФ
- Описание
Названия
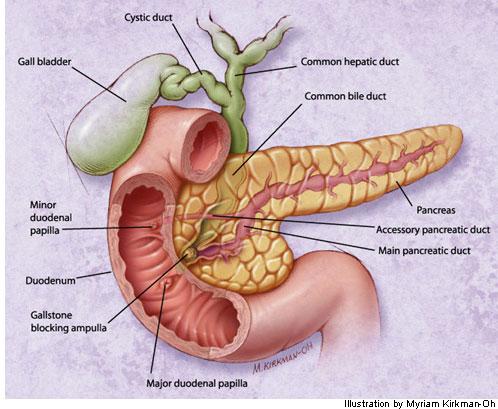
Стандарт медицинской помощи больным с острым панкреатитом.
Приказ Минздрава РФ
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ И СОЦИАЛЬНОГО РАЗВИТИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ.
ПРИКАЗ от 4 сентября 2006 года N 635.
Об утверждении стандарта медицинской помощи больным с острым панкреатитом.
В соответствии со 39 Основ законодательства Российской Федерации об охране здоровья граждан от 22 июля 1993 года N 5487-1 (Ведомости Съезда народных депутатов Российской Федерации и Верховного Совета Российской Федерации, 1993, N 33, 1318; Собрание законодательства Российской Федерации, 2003, N 2, 167; 2004, N 35, 3607).
Приказываю:
1. Утвердить прилагаемый стандарт медицинской помощи больным с острым панкреатитом.
2. Рекомендовать руководителям государственных и муниципальных учреждений здравоохранения использовать стандарт медицинской помощи больным с острым панкреатитом при оказании скорой медицинской помощи.
Заместитель Министра.
В. Стародубов.
УТВЕРЖДЕН.
Приказом.
Министерства здравоохранения.
И социального развития.
Российской Федерации.
От 4 сентября 2006 года N 635.
Описание
1 Модель пациента.
Категория возрастная. Взрослые, дети.
Нозологическая форма. Острый панкреатит.
Код по МКБ-10: K85.
Фаза. Острое состояние.
Стадия. Первое обращение.
Осложнения. Вне зависимости от осложнений.
Условия оказания. Скорая медицинская помощь.
1,1 Диагностика.
| Код | Наименование | Частота предоставления | Среднее количество |
| A01,05,001 | Сбор анамнеза и жалоб общетерапевтический | 1 | 1 |
| A02,30,001 | Термометрия общая | 1 | 1 |
| A01,30,010 | Визуальный осмотр общетерапевтический | 1 | 1 |
| A01,31,011 | Пальпация общетерапевтическая | 1 | 1 |
| A01,30,016 | Перкуссия общетерапевтическая | 1 | 1 |
| A02,12,001 | Исследование пульса | 1 | 1 |
| A02,10,002 | Измерение частоты сердцебиения | 1 | 1 |
| A02,12,002 | Измерение артериального давления на периферических артериях | 1 | 1 |
| A05,10,001 | Регистрация электрокардиограммы | 0,2 | 1 |
| A05,10,004 | Расшифровка, описание и интерпретация электрокардиографических данных | 0,2 | 1 |
| A09,05,023 | Исследование уровня глюкозы в крови с помощью анализатора | 1 | 1 |
1,2 Лечение из расчета 30 минут.
| Код | Наименование | Частота предоставления | Среднее количество |
| A01,05,001 | Сбор анамнеза и жалоб общетерапевтический | 1 | 1 |
| A02,12,001 | Исследование пульса | 1 | 1 |
| A02,10,002 | Измерение частоты сердцебиения | 1 | 1 |
| A02,12,002 | Измерение артериального давления на периферических артериях | 1 | 1 |
| A25,15,001 | Назначение лекарственной терапии при заболеваниях поджелудочной железы | 1 | 1 |
| A11,02,002 | Внутримышечное введение лекарственных средств | 1 | 1 |
| A11,12,003 | Внутривенное введение лекарственных средств | 0,5 | 1 |
| A09,05,023 | Исследование уровня глюкозы в крови с помощью анализатора | 1 | 1 |
| F 05,01,02 | Транспортировка пациента службой скорой медицинской помощи вне медицинского учреждения (организации) | 1 | 1 |
1,2 Лекарственные препараты.
| Фармакотерапевтическая группа | АТХ группа* | Международное непатентованное наименование | Частота назначения | ОДД** | ЭКД*** |
| ________________ * Анатомо-терапевтическо-химическая классификация. ** Ориентировочная дневная доза. *** Эквивалентная курсовая доза. | |||||
| Средства для лечения заболеваний желудочно-кишечного тракта | 0,5 | ||||
| Противорвотные средства | 0,5 | ||||
| Метоклопрамид | 1 | 10 мг | 10 мг | ||
| Анальгетики, нестероидные противовоспалительные препараты, средства для лечения ревматических заболеваний и подагры | 0,5 | ||||
| Ненаркотические анальгетики и нестероидные противовоспалительные средства | 1 | ||||
| Кеторолак | 0,3 | 30 мг | 30 мг | ||
| Лорноксикам | 0,3 | 8 мг | 8 мг | ||
| Метамизол натрия+питофенон+ фенпивериния бромид | 0,4 | 5 мл | 5 мл | ||
| Растворы, электролиты, средства коррекции кислотного равновесия, средства питания | 0,5 | ||||
| Электролиты, средства коррекции кислотного равновесия | 1 | ||||
| Натрия хлорида | 1 | 400 мл | 400 мл | ||
| Средства, влияющие на кровь | 0,5 | ||||
| Растворы и плазмозаменители | 1 | ||||
| Декстроза | 1 | 400 мл | 400 мл | ||
| Гормоны и средства, влияющие на эндокринную систему | 0,1 | ||||
| Неполовые гормоны, синтетические субстанции и антигормоны | 1 | ||||
| Октреотид | 1 | 0,1 мг | 0,1 мг | ||
| Средства, влияющие на сердечно-сосудистую систему | 1 | ||||
| Антиангинальные средства | |||||
| Нитроглицерин аэрозоль | 0,7 | 0,4 мг | 0,8 мг | ||
| Нитроглицерин | 0,3 | 0,5 мг | 1,0 мг | ||
Текст документа сверен по:
Рассылка.
Источник
Шифр
К 85
Определение
Острый
панкреатит (ОП)
– это острый воспалительный процесс в
поджелудочной железе (ПЖ) с различными
патологическими изменениями в других
регионарных тканях или отдельных органах
и системах.
Распространенные формы панкреонекроза

Тяжелый
ОП (ТОП)
сочетается с органной недостаточностью
и/или местными осложнениями, такими как
некроз, абсцесс, псевдокиста. Абдоминальные
проявления включают нарастание болевого
синдрома, болезненности при пальпации,
вздутие живота, уменьшение активности
или исчезновение перистальтических
шумов, симптомы раздражения брюшины.
Может определяться инфильтрат в
эпигастральной области. Реже определяются
экхимозы на боковых стенках живота
и/или вокруг пупка (симптомы
Grey—TurnerиCullen).
ТОП характеризуется наличием 3 и более
критериев по шкале Ranson
или 8 и более критериев по шкале APACHE-II.
Легкий
ОП (ЛОП) проявляется
минимальной дисфункцией железы и полным
выздоровлением, а также полным отсутствием
описанных признаков ТОП.
«Острое
скопление жидкости»
наблюдается в ранних стадиях ОП и
располагается в — или возле ПЖ, всегда
отсутствует стенка в виде грануляционной
или фиброзной ткани. Такое скопление
жидкости представляет собой раннее
проявление развития острых псевдокист
или абсцессов ПЖ. В одних случаях
происходит рассасывание этих скоплений,
в других – прогрессирование до псевдокист
или абсцессов.
Панкреонекроз
(ПН)
– это диффузные или отграниченные
участки нежизнеспособной паренхимы
ПЖ, которые обычно сопровождаются
некрозом перипанкреатической жировой
клетчатки. ПН может быть мелко-, средне-,
крупноочаговым, поражать правую или
левую половину ПЖ. В особо тяжелых
случаях отмечается тотальное поражение
железы. Чем обширнее ПН, тем больше риск
его инфицирования и нагноения.
Присоединение инфекции и нагноение
увеличивает летальность почти в 3 раза.
Источником инфекции являются бактериальное
загрязнение вследствие транслокации
микроорганизмов из тонкой кишки, а также
необоснованные ранние открытые
оперативные вмешательства при стерильных
ПН. Различают раннее (через 5-7 суток) и
позднее инфицирование (после 2 недели
с момента заболевания).
Псевдокисты
(ПК)
– это скопление секрета ПЖ, ограниченное
фиброзной стенкой или грануляционной
тканью, возникает вследствие ОП.
За
рубежом и в России в крупных лечебных
учреждениях используется классификация
ОП, принятая на симпозиуме в Атланте
(США) в 1992 г.
Классификация оп – Атланта, 1992 г.
Клинические | Морфология |
Обычно | Легкая Перипанкреатические Тяжелая Обширные |
Согласно
этой классификации выделяют:
I.
Отечный (интерстициальный) ОП
II.
Панкреонекроз стерильный
—
по характеру некротического поражения:
а)
жировой
б)
геморрагический
в)
смешанный
—
по масштабу (распространенности)
поражения:
а)
мелкоочаговый
б)
крупноочаговый
в)
субтотально-тотальный
—
по локализации:
а)
головчатый
б)
хвостовой
в)
с поражением всех отделов ПЖ
Необходимо
отметить, что при стерильном ПН возможна
такая форма ОП как инфильтрат, требующий
консервативного лечения.
III.
Инфицированный панкреонекроз
Соседние файлы в папке attachments
- #
- #
- #
- #
- #
22.05.20153.41 Mб24Стандарты хир.помощи Екатеринбург 2009.rtf
- #
Источник
1. Стандарты диагностики острого панкреатита:
1.1. Обязательные методы диагностики острого панкреатита, определяемые в течение первых2-х часов от поступления больного в хирургический стационар:
Экстренные (у больных с легким и тяжелым острым панкреатитом):
— клиническое обследование: сбор анамнеза; осмотр, пальпация, аускультация, перкуссия живота; пульс, определение АД;
— ректальное обследование;
— определение группы крови и Rh-фактора;
— общий анализ крови: гемоглобин, эритроциты, лейкоциты, лейкоцитарная формула, СОЭ, включая тромбоциты;
— общий анализ мочи;
— альфа-амилаза крови;
— альфа-амилаза мочи;
— определение глюкозы крови;
— биохимическое исследование крови: билирубин и его фракции, АлАТ, АсАТ, мочевина, общий белок, креатин, электролиты: (K, Na, Ca, Cl);
— обзорная рентгенография или рентгеноскопия брюшной полости;
— обзорная рентгенография или рентгеноскопия грудной клетки;
— УЗИ органов брюшной полости;
— ЭКГ;
— оценка степени тяжести больных (APACHE II, Ranson, Glasgow, MOF, Красногоров В.Б. и соавт., Багненко С.Ф., и соавт., Третьяк С.И. и соавт., и другие).
1.2. Обязательные методы диагностики острого панкреатита, определяемые в течениепервых 24-48 часов от поступления больного в хирургический стационар:
Срочные (как правило, у больных с тяжелым панкреатитом, панкреонекрозом):
— лапароскопия (видеолапароскопия) – по показаниям после УЗИ;
— лапароцентез (при отсутствии условий для лапароскопии) — по показаниям после УЗИ;
— пункция плевральной полости — по показаниям после ренгеноскопии или рентгенографии грудной клетки;
— при пункции плевральной полости, лапароцентезе или лапароскопии необходимо выполнить следующие исследования экссудата: антибиотикограмма, альфа-амилаза, атипичные клетки и другие анализы;
— исследование плазменного (коагуляционного) гемостаза:
— время свертывания крови (по Ли-Уайту);
— определение активированного частичного тромбопластинового времени (далее-АЧТВ)
— факторы свертывания крови;
— протромбиновый индекс;
— концентрация фибриногена в плазме и другие показатели;
— эзофагогастродуоденоскопия.
1.3. Обязательные методы диагностики острого панкреатита, определяемые в течение 72 часов от поступления больного в хирургический стационар:
КТ или МРТ брюшной полости (при тяжелом остром панкреатите, подозрении на инфицированный некроз, псевдокисту или абсцесс поджелудочной железы).
1.4. Обязательные методы диагностики острого панкреатита, кратностьвыполнения которых определяется характером патологии и течением заболевания (обследование в динамике лечения):
1.4.1. Динамическое УЗИ брюшной полости;
1.4.2. Повторная КТ или МРТ брюшной полости;
1.4.3. Рентгеноскопия или рентгенография грудной клетки.
1.5. Обязательные методы диагностики острого панкреатита, определяемые на 2, 3, 7, 14 сутки от поступления, по показаниям и при выписке из хирургического стационара:
Общий ан крови (гемоглобин, эритроциты, лейкоциты, лейкоцитарная формула, СОЭ).
1.6. Обязательные методы диагностики острого панкреатита, определяемые ежедневно в течение первых 5 суток, на 7, 14 сутки от поступления, по показаниям и при выписке из хирургического стационара:
1.6.1. Альфа-амилаза крови;
1.6.2. Альфа-амилаза мочи.
1.7. Обязательные методы диагностики острого панкреатита, определяемые на 2, 3, 7, 14 сутки от поступления, по показаниям и при выписке из хирургического стационара:
Биохимическое исследование крови: билирубин и его фракции, АлАТ, АсАТ, мочевина, общий белок, креатин, электролиты (K, Na, Ca, Cl).
1.8. Обязательные методы диагностики острого панкреатита, определяемые на 7, 14 сутки от поступления, по показаниям и перед выпиской из хирургического стационара:
Исследование плазменного (коагуляционного) гемостаза:
— время свертывания крови (по Ли-Уайту);
— АЧТВ;
— тромбиновое время (ТВ);
— протромбиновый индекс (ПТИ);
— концентрация фибриногена в плазме.
1.9. Дополнительные методы диагностики острого панкреатита (по показаниям) в хирургическом стационаре:
1.9.1.Тонкоигольная аспирационная биопсия с бактериологическим и гистологическим исследованием аспирата;
1.9.2. Бактериологическое исследование крови;
1.9.3. Кислотно — основное состояние (КОС) крови: бикарбонаты стандартные, буферные основания, водородный показатель (рН), парциальное давление кислорода (рО2), парциальное давление углекислого газа (рСО2) и другие,
1.9.4. С-реактивный белок;
1.9.5. Средние молекулы;
1.9.6. Трипсин и липаза крови;
1.9.7. Показатели иммунной системы крови (Т- и В-лимфоциты, иммуноглобулины класса A, M, G, ЦИК, интерлейкины и другие);
1.9.8. Прокальцитонин;
1.9.9. Эндоскопическая ретроградная холангиопанкреатография и другие дополнительные (по показаниям) методы обследования.
2. Стандарты лечения острого панкреатита:
2.1. Общие положения:
2.1.1. В соответствии с классификацией острого панкреатита (Атланта, 1992 г.) следует выделять:
I. Острый панкреатит
а) легкий
б) тяжелый
II. Острое скопление жидкости (в ткани поджелудочной железы и парапанкреатической клетчатке) – острый интерстициальной панкреатит.
III. Панкреонекроз:
а) стерильный
б) инфицированный
IV. Панкреатическая ложная киста.
V. Панкреатический абсцесс.
2.1.2. Следует выделять три фазы течения острого деструктивного панкреатита, каждой из которых соответствует определенная клиническая форма заболевания:
I фаза – ферментативная (первые 5 суток от начала заболевания) – происходит формирование некроза поджелудочной железы различной протяженности.
Максимальный срок формирования панкреонекроза составляет трое суток без последующего его прогрессирования. При тяжелом панкреатите период формирования панкреонекроза может сократиться до 24-36 часов.
Выделяют две клинические формы: тяжелый и легкий (нетяжелый) острый панкреатит.
II фаза – реактивная (до 2 недель заболевания) – формирование очагов некроза. Клиническая форма данной фазы – парапанкреатический инфильтрат.
III фаза – расплавления и секвестрации (начинается с 3-й недели заболевания и может длиться несколько месяцев).
Возможны 2 варианта этой фазы:
а) асептическое расплавление и секвестрация (возможно образование кист и свищей);
б) септическое расплавление и секвестрация (развитие гнойных осложнений).
2.1.3. Больных с диагнозом «тяжелый острый панкреатит» по возможности следует госпитализировать в многопрофильные стационары.
2.1.4. Одной из главных задач хирурга при поступлении больного в стационар является ранняя диагностика тяжелого острого панкреатита, результат лечения которого во многом зависит от сроков и полноты проводимых лечебных мероприятий.
2.1.5. При оценке степени тяжести больных следует использовать определение признаков тяжелого панкреатита:
а) клинические:
— перитонеальный синдром;
— нестабильная гемодинамика – тахи- (более 120 уд/мин) или брадикардия (менее 70 уд/мин); снижение систолического АД ниже 100 мм рт.ст.;
— олигоурия (менее 250 мл за последние 12 часов);
— энцефалопатия (заторможенность или возбуждение, делирий);
— наличие кожных симптомов (гиперемия лица, мраморность и другие);
б) общий анализ крови:
— гемоглобин выше 150 г/л;
— лейкоцитоз выше 14х109/л;
в) биохимическое исследование крови:
— декстроза выше 10 ммоль/л;
— мочевина выше 10 ммоль/л;
г) ЭКГ – ишемия миокарда или выраженные метаболические нарушения.
Наличие хотя бы двух признаков позволяет диагностировать тяжелый острый панкреатит.
2.1.6. Больные с тяжелым острым панкреатитом должны госпитализироваться в отделения реанимации и интенсивной терапии (!), с легким – в хирургические отделения.
2.1.7. Больные с вклиненным камнем большого дуоденального сосочка нуждаются в срочном восстановлении пассажа желчи и панкреатического сока в двенадцатиперстную кишку. Оптимальным методом лечения таких больных является эндоскопическая папиллосфинктеротомия.
2.2. Стандарты лечения легкого (нетяжелого) острого панкреатита (базисная терапия):
2.2.1. Голод (не менее 2-4 суток) с постепенным переходом на режимы лечебного питания;
2.2.2. Локальная гипотермия (холод на живот);
2.2.3. Зондирование желудка и аспирация желудочного содержимого;
2.2.4. Анальгетики:
— наркотические при выраженном болевом синдроме (тримепередин п/к или в/в по 1 мл 1% или 2% через 6 часов) [Морфин – противопоказан (примечание автора)];
— ненаркотические (один из лекарственных средств: метамизол в/м или в/в по 2 мл 50% раствора через 6-8 часов; трамадол по 50-100 мг в/в или в/м через 6-8 часов);
2.2.5. Введение одного из спазмолитических лекарственных средств — папаверина гидрохлорида 2 мл 2% р-ра в/м, дротаверина по 40-80 мг 1-3 раза в сутки в/м, в/в или п/к
2.2.6. М-холиноблокаторы (атропина сульфат при отсутствии противопоказаний п/к 0,1% р-р по 1 мл 2 раза в день; платифиллин п/к по 1 — 2 мл 0,2% р-ра 2 раза в день);
2.2.7. Инфузионная терапия в объеме до 40 мл на 1 кг массы телабольного. Объем инфузионной терапии может меняться в зависимости от клинической ситуации. Форсированный диурез по показаниям.
Следует применять:
— базисные инфузионные растворы: солевые (0,9% р-р хлорида натрия и другие растворы), 5% или 10% р-ры декстрозы;
— сбалансированные полиионные растворы (1,5% раствор реамберина и другие);
— плазмозаменители (неорондекс, декстран, поливинилпирролидон и другие),
2.2.8. Лечение легкого панкреатита может быть усилено:
2.2.8.1. назначением одного из антисекреторных лекарственных средств (ингибиторов протонной помпы: омепразол 20 мг 2 раза в день), Н2-блокаторов (фамотидин в/в или внутрь по 20 мг через 12 часов);
2.2.8.2. обволакивающих и адсорбирующих средств – гидроокись алюминия и магния по 1 мерной ложке внутрь за 30 минут до еды и вечером 4 раза в день и других;
2.2.8.3. антиферментными лекарственными средствами: овомин в/в (медленно) первоначальная доза 1500-1800 АТЕ/кг; поддерживающая доза 750-800 АТЕ/кг через 6 часов;
2.2.8.4. назначением одного из антибиотиков (ампициллин 1 г в/м через 4-6 часов, оксациллин 1 г в/м через 4-6 часов и другие);
2.2.9. При рвоте — метоклопрамид в/м или в/в по 10 мг 3-4 раза в сутки;
2.2.10. Продолжительность базисной терапии при легком остром панкреатите составляет 3-7 суток.
2.2.11. Требования к результатам лечения легкого острого панкреатита: купирование болевого синдрома, отсутствие изменений показателей крови, свидетельствующих о наличии активного воспалительного процесса, нормализация температуры тела.
2.2.12. При отсутствии эффекта от проводимой базисной терапии в течение 6-8 часов следует констатировать тяжелый панкреатит, перевести больного в отделение реанимации и интенсивной терапии, где продолжить терапию по стандартам лечения тяжелого острого панкреатита (см. ниже).
Рекомендуемые страницы:
Воспользуйтесь поиском по сайту:
Источник

