Симптомы и лечение панкреатита у женщины лечение
Воспаление поджелудочной железы встречается достаточно часто и может носить как острый, так и латентный характер. Симптомы панкреатита у женщин хоть и имеют некоторые особенности, но не слишком отличаются от проявления заболевания у мужчин. Основа эффективного лечения заключается в том, чтобы как можно раньше диагностировать болезнь и обратиться за медицинской помощью, не дожидаясь дальнейшего развития патологии.

Воспаление поджелудочной железы встречается достаточно часто и может носить как острый, так и латентный характер.
Особенности проявления признаков
Панкреатит — заболевание, которое в скрытой форме может расцениваться как простое расстройство пищеварения. Однако острый приступ имеет характерные признаки.
При острой форме
Прежде всего приступ панкреатита характеризуется возникновением острой, жгучей боли в верхней части живота и в левом подреберье. Часто она отдает в левую лопатку или в спину. У женщин нередко боль иррадиирует в левую руку, нижнюю челюсть или шею. Болевые ощущения могут быть настолько сильными, что пострадавшая способна получить облегчение только в положении сидя с наклоном тела вперед. Кроме нестерпимой боли, приступ панкреатита характеризуется сильной тошнотой с последующей неукротимой многократной рвотой.
Если в желудке не осталось пищи, в рвотных массах присутствует желчь.
Чаще всего состояние сопровождается диареей, вздутием живота, повышенным газообразованием и метеоризмом. Учащается пульс, давление может упасть до критического. Если больной вовремя не оказать помощь, за счет рвоты и диареи наступает быстрое обезвоживание, что приводит к кожным изменениям — покровы становятся бледными или синюшными, холодными на ощупь, появляется сильная испарина. Температура повышается до 38°С.
Острое состояние при панкреатите часто сопровождается паникой, нервным возбуждением, в тяжелом состоянии у женщины может случиться потеря сознания на фоне болевого шока.
Приступ не поддается лечению анальгетиками и спазмолитиками, поэтому нужно срочно вызвать бригаду скорой помощи и отправить пострадавшую в больницу.
В хронической стадии
При хроническом течении панкреатит может напоминать о себе периодическими диспептическими расстройствами пищеварения, несильными тупыми или тянущими болями с локализацией в левом подреберье и в области эпигастрия. Заболевание принимает волнообразное течение. Разрыв между обострениями может составлять как короткое, так и продолжительное (до нескольких лет) время.
Признак панкреатита — ощущение переполненности желудка после еды, тошнота, изжога, которая может появляться и на пустой желудок.
Больные часто жалуются на отрыжку, на нерегулярный стул. Запоры могут сменяться поносами вне зависимости от приема пищи.

При панкреатите запоры могут сменяться поносами вне зависимости от приема пищи.
На фоне плохого пищеварения у страдающих панкреатитом отмечается потеря аппетита, снижение массы тела, общее ухудшение самочувствия, анемия.
Нередки нервные расстройства, раздражительность, вспыльчивость.
В большинстве случаев хронический панкреатит без своевременного правильного лечения приводит к нарушению обмена веществ и возникновению сахарного диабета.
При обострении
Хроническое течение может сопровождаться периодическими приступами, особенно после приема алкоголя или употребления нездоровой пищи. У женщин обострение панкреатита нередко наступает в результате несбалансированного питания при различных диетах. Состояние сопровождается симптомами, характерными для острой формы заболевания.
Лечение симптомов панкреатита у женщин
Нужно помнить, что адекватное лечение при панкреатите может определить только врач. Чтобы получить более полную картину заболевания, медицинский работник назначает ряд анализов и аппаратных исследований. Нередко для повышения эффективности лечения требуется консультация узких специалистов: гастроэнтеролога, эндокринолога, хирурга.

Нередко для повышения эффективности лечения требуется консультация узких специалистов: гастроэнтеролога, эндокринолога, хирурга.
Оперативное вмешательство
Чаще всего панкреатит, особенно на начальных стадиях заболевания, лечат консервативными методами, не прибегая к инвазивному вмешательству. Для операции должны быть важные основания, но медики считают, что хирургия — крайняя мера для избавления от патологии.
Лечебная диета
Правильно организованное питание — основа для лечения панкреатита. Если на ранней стадии начать соблюдать строгую диету, то можно предотвратить дальнейшее развитие патологии и избежать длительной медикаментозной терапии.
Больной нужно отказаться от целого ряда продуктов: исключить острую, жирную, жареную пищу, полуфабрикаты, копчености, соусы, соления и маринады.
Необходимо полностью убрать из рациона алкоголь, т. к. он раздражает больные органы.
Важно ограничить количество сладостей, шоколада, газированных напитков.

Больному рекомендуется пить большое количество чистой воды (из расчета 30 мл на 1 кг массы тела).
При панкреатите рекомендуется употреблять в пищу отварные или сваренные на пару или запеченные овощи, каши, протертые и слизистые супы. Рекомендуется пить большое количество чистой воды (из расчета 30 мл на 1 кг массы тела). Лучше не есть слишком горячую или холодную пищу. Режим питания должен быть строгим, порции — небольшими.
Рекомендуем почитать — Тофизопам: лучшее средство от неврозов.
Медикаментозная терапия
Нужно помнить, что самолечение при панкреатите недопустимо. Бесконтрольный прием различных препаратов может привести к непредсказуемым последствиям и ухудшить самочувствие больного.
Лекарства должен назначать врач.
Если необходимо, специалист может направить пострадавшую в стационар, где ей проведут диагностику и назначат капельницы, внутривенные и внутримышечные уколы, таблетки, а также подберут диету. Чаще всего это происходит при обострении заболевания.
Медики предупреждают, что острое состояние в условиях стационара несложно снять за сутки, в то время как дома без медицинской помощи приступ может продолжаться неопределенный период и приносить невыносимые страдания.

Для лечения панкреатита больным врач может назначить спазмолитики. К примеру, препарат Но-шпа.
Для лечения больным назначают:
- анальгетики и спазмолитики — Но-шпу, Атропин, Платифиллин, Аминофиллин;
- ферменты — Креон, Мезим, Фестал, Дигестал, Панцитрат;
- антациды — Маалокс, Альмагель, Фосфалюгель;
- пробиотики — Пробифор, Бифиформ.
При необходимости больным назначают антибиотики. На начальных стадиях заболевания и в период ремиссии пользу могут принести средства народной медицины (отвары и настои целебных трав).
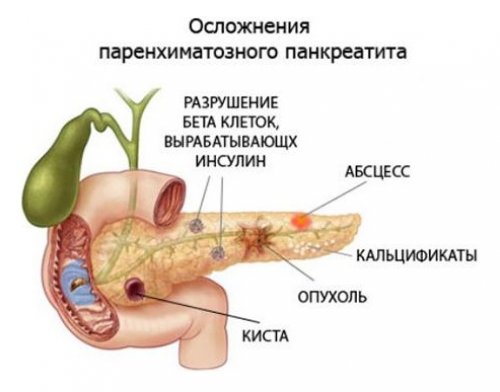
Осложнение воспалительного процесса
При тяжелом течении панкреатита, если не принять адекватные меры, могут возникнуть такие осложнения, которые приведут к тяжелым поражениям внутренних органов, а в отдельных случаях и к летальному исходу:
- панкреатогенный шок — это состояние, при котором резко падает давление и учащается сердечный ритм, а также снижается жизнедеятельность всех систем организма;
- перитонит;
- кровотечение в желудке и других органах пищеварительной системы;
- панкреонекроз;
- геморрагический или крупноочаговый некроз;
- поражение печени и почек;
- отек головного мозга.

При тяжелом течении панкреатита, если не принять адекватные меры, могут возникнуть такие осложнения, которые могут привести к кровотечению в органах пищеварения.
Любое из этих осложнений может привести к необратимым для организма последствиям, если больная своевременно не получит медицинскую помощь.
Профилактика
От заболевания панкреатитом не застрахован никто. Но если соблюдать некоторые правила, можно отсрочить возникновение патологии на долгие годы. Необходимо помнить следующее:
- сбалансированное питание — основа здоровья. Полезные продукты должны преобладать над вредными. Следует ограничить до минимума жирное и жареное, консервы, полуфабрикаты, колбасы. Нужно питаться дробно, небольшими порциями, в установленные часы;
- перед тем как сесть на диету для похудения, рекомендуется посоветоваться с врачами;
- необходимо периодически принимать витамины и витаминные добавки;
- отказаться от вредных привычек, особенно от неумеренного употребления алкоголя. Полностью исключить курение;
- заниматься профилактикой заболеваний желудочно-кишечного тракта и мочеполовой системы.
При возникновении сахарного диабета требуется следить за уровнем сахара в крови и периодически консультироваться с врачом.

Можно отсрочить развитие панкреатита, если отказаться от вредных привычек.
Симптомы панкреатита при беременности
Возникновение панкреатита при беременности могут спровоцировать хронические заболевания желчевыводящих путей, повышение уровня холестерина, изменение вкусовых пристрастий, бесконтрольный прием витаминов. Сложность в диагностике составляет то, что главные факторы — тошноту, рвоту, понос, ухудшение самочувствия — нередко принимают за токсикоз.
Установлению диагноза способствует функциональная диагностика.
Острый приступ может представлять угрозу для плода, поэтому, если беременная почувствовала себя плохо, появились и другие симптомы обострения панкреатита, необходимо сразу же вызвать бригаду скорой помощи.
Прогноз жизни
По статистике, от острой формы панкреатита при отсутствии медицинской помощи умирает 15% больных. При возникновении осложнений, например панкреонекроза, летальными оказываются 70% случаев. При своевременной медицинской помощи в острых случаях и при дальнейшем амбулаторном лечении и правильном питании врачи оценивают шансы на долгую жизнь как высокие.
Хронический панкреатит. Какие симптомы? Как лечить? Что можно и что нельзя есть?
Симптомы панкреатита у женщины
Источник
Симптомы воспаления поджелудочной железы у женщин нередко остаются без внимания. Воспаление поджелудочной железы серьезное заболевание. Приступ панкреатита может стать причиной смерти. Питание при заболевании поджелудочной железы должно быть сбалансированным, содержать больше белка.
 Женщины встречаются с панкреатитом не так часто, как мужчины. Однако прекрасная половина тоже страдает от этого недуга. Панкреатит у женщин проявляется иногда остро, иногда течение болезни хроническое.
Женщины встречаются с панкреатитом не так часто, как мужчины. Однако прекрасная половина тоже страдает от этого недуга. Панкреатит у женщин проявляется иногда остро, иногда течение болезни хроническое.
Повышенную раздражительность, слабость, приступы тошноты связывают с ПМС, поэтому к врачу обращаются, когда становится совсем уж плохо. Между тем, от состояния поджелудочной железы зависит молодость и здоровье женщины, тембр ее голоса.
Кого выбирает панкреатит и почему?
Чаще всего женщины становятся жертвами недуга из-за болезни печени и/или желчного пузыря. Гепатиты, цирроз печени, желчнокаменная болезнь осложняют работу поджелудочной. Заброс желчи в железу может послужить началом острого панкреатита или обострения хронического. Второй по значимости провоцирующий фактор – беременность.
Изменение гормонального фона провоцирует спазмы желчных протоков, ухудшает отток желчи из пузыря. Из-за застоя желчи в пузыре образовываются конкременты, способные травмировать протоки или закупорить их вовсе. Третья причина – алкоголизм. Также панкреатит может развиться на фоне травмы.
Важно! Причины панкреатита у взрослых связаны с образом жизни. В группе риска находятся лица, подверженные алкоголизму, действию токсических веществ и постоянным стрессам.
Постоянное изнурение организма диетами также сказывается на нормальном функционировании железы.
 Отказ от белковой пищи истощает жизненно важный орган, нарушает выработку ферментов. Также приверженность женщин к сладкой рафинированной еде приводит к поражению поджелудочной и гипогликемии.
Отказ от белковой пищи истощает жизненно важный орган, нарушает выработку ферментов. Также приверженность женщин к сладкой рафинированной еде приводит к поражению поджелудочной и гипогликемии.
Получается порочный круг – чем больше женщина съест сладкого, тем больше ей требуется.
Нарушается выработка инсулина, поджелудочная железа реагирует воспалительным процессом. Поэтому стоит исключить из своего рациона такие лакомства, как глазурованные сырки, шоколадные батончики, бисквиты длительного хранения, сладкую газированную воду. Тем более что никакой пищевой ценности они собой не представляют, а являются пищевым балластом.
Симптомы воспаления поджелудочной железы
Острое и хроническое течение болезни имеют разную симптоматику. Симптомы панкреатита у женщин схожи с признаками болезни у мужчин. Признаки панкреатита у женщин впервые могут проявиться во время беременности. Рвота и тошнота сопутствуют токсикозу беременных, вот почему нужно знать, как проявляется заболевание.
Стрессы, нервные перегрузки, галопирующий темп жизни давно привычны для людей, но плохо сказываются на работе внутренних органов. Перед экзаменом или важной встречей ноет в животе, появляется расстройство стула. Это не просто нервы, так реагирует на нервное потрясение поджелудочная железа. Впервые симптомы заболевания поджелудочной железы у женщин проявляются задолго до первого приступа острого панкреатита или обострения хронического.

Первые признаки воспаления поджелудочной железы у женщин свидетельствуют о расстройстве пищеварительной системы:
- горечь во рту по утрам;
- расстройство стула – поносы чередуются со стойкими запорами;
- повышенное слюноотделение;
- появление ноющей боли в левом подреберье или по центру живота;
- метеоризм, урчание в животе, отрыжка пищей и воздухом.
Симптомы и признаки хронического панкреатита
 Симптомы хронического панкреатита у женщин не могут остаться незамеченными. Первые признаки воспалительного процесса усиливаются, появляются новые:
Симптомы хронического панкреатита у женщин не могут остаться незамеченными. Первые признаки воспалительного процесса усиливаются, появляются новые:
- снижение аппетита – не всегда. При недостатке сахара в организме (гипогликемии) напротив, может возникать внезапное острое чувство голода;
- стойкая тошнота в течение многих дней. Мысль о еде вызывает позывы на рвоту, обостряет тошноту;
- язык обложен беловато-серым налетом;
- ноющая боль в подреберье усиливается, становится нестерпимой при физической нагрузке, особенно наклонах вперед. В состоянии покоя утихает;
- нездоровый сероватый цвет кожи. Кожа и волосы сухие, в плохом состоянии из-за постоянной интоксикации и обезвоживания;
- кал с примесью слизи, содержит неперетравленные пищевые волокна;
- температура 36,8-37. В период обострения повышается до 38;
- боль отдает в спину, возникает чувство стянутости живота;
- после еды чувство, будто подавился – между лопаток ком;
- похудение. Свидетельствует о прогрессировании заболевания;
- рвота, иногда с примесью желчи. Облегчения после рвоты не наступает.
Внимание! Рвота может быть признаком острого панкреатита или сахарного диабета. Промедление с обращением к врачу может привести к летальному исходу.
Симптомы воспаления поджелудочной железы у женщин также нередко свидетельствуют о поражении нервной системы. Отмечаются головокружение, неустойчивость настроения, нарушение равновесия, общая истощенность.
Признаки острого приступа
 Острый приступ панкреатита обычно настигает спустя 2 часа после еды. Больному очень плохо, боль охватывает невыносимая. Часто болит за грудиной, выступает холодный пот, поэтому похоже на инфаркт миокарда.
Острый приступ панкреатита обычно настигает спустя 2 часа после еды. Больному очень плохо, боль охватывает невыносимая. Часто болит за грудиной, выступает холодный пот, поэтому похоже на инфаркт миокарда.
Приступ можно спутать также с приступом желчнокаменной или мочекаменной болезни. Для больных панкреатитом характерна поза с подтянутыми к груди коленями, они корчатся, стараясь найти наиболее безболезненную позу.
Другие выраженные симптомы острого панкреатита таковы:
- тошнота;
- рвота без облегчения состояния;
- повышенная температура;
- жажда и сухость во рту;
- спутанность сознания, галлюцинации, возбужденность;
- после длительного обезвоживания сонливость, слабость;
- сильная опоясывающая боль;
- повышенное давление сменяется гипотонией вследствие сильной интоксикации.
Влияние на беременность
Панкреатит поджелудочной железы во время беременности чаще всего встречается в хронической форме. Острая форма заболевания встречается гораздо реже. Летальность в этом случае меньше 1% . Если приступ острого панкреатита случился в первом или втором триместре беременности, его лечат обычным путем, но не применяя в терапии многие лекарственные средства, могущие отрицательно повлиять на плод и течение беременности.
 Если ситуация позволяет, необходимое хирургическое вмешательство откладывают на послеродовой период. В первые два месяца беременности приступ панкреатита может привести к выкидышу. Приступ на последних сроках беременности может стать показанием к преждевременным родам.
Если ситуация позволяет, необходимое хирургическое вмешательство откладывают на послеродовой период. В первые два месяца беременности приступ панкреатита может привести к выкидышу. Приступ на последних сроках беременности может стать показанием к преждевременным родам.
Врачи сходятся во мнении, что панкреатит не влияет на вынашиваемость плода. Однако, пациентки с патологией желчевыводящих протоков и желчного пузыря на 20% чаще остальных рождают преждевременно. В связи с этим, женщин с диагнозом «панкреатит поджелудочной железы» ставят на учет с момента подтверждения беременности и наблюдают в течение всего периода.
Диагностика
Симптомы холецистита и панкреатита схожи, примерно такая же симптоматика сопровождает мочекаменную болезнь. Для успешного лечения необходима дифференциальная диагностика (метод исключения симптомов, неподходящих под болезнь).
Диагностику проводит врач гастроэнтеролог, хирург или терапевт. Расспросив подробно, где болит, какой характер боли, врач первым делом подтверждает или исключает признаки острого панкреатита. Затем у пациентки спрашивают, не болеет ли она вирусным гепатитом, дискинезией желчевыводящих путей, желчнокаменной болезнью. Выясняется, не страдает ли женщина хроническим алкоголизмом, и какова ее наследственность.

Пальпация живота проводится для предварительного оценивания состояния поджелудочной железы и постановки вероятного диагноза. После этого проводят следующие лабораторные исследования:
- общий анализ крови на определение воспалительного процесса в организме;
- биохимия крови для определения уровня глюкозы и амилазы (фермент, показывающий наличие воспаления в поджелудочной железе) и печеночных проб;
- анализ мочи на уровень диастазы;
- биохимическое исследование кала на предмет непереваренных частиц пищи, примеси слизи, и, возможно, наличие бактерий.
Дополнительно проводят УЗИ или КТ (компьютерная томография). Эти исследования позволяют оценить степень воспаления поджелудочной железы и участок, подверженный воспалительному процессу. Во время лапароскопии (удаления желчного пузыря) одновременно оценивают состояние поджелудочной железы.
Амилаза панкреатическая: норма в крови
Одним из основных показателей для диагностики панкреатита является показатель содержания амилазы. Амилаза – фермент, вырабатывающийся поджелудочной и слюнными железами для переваривания пищи.

Норма содержания фермента в крови меняется с возрастом, но не зависит от пола.
Нормальные показатели амилазы в крови:
возраст | Показатели, ед/л |
До года | <8 |
1-10 | <30 |
10-20 | <40 |
20-70 | <125 |
От 70 | <160 |
Превышение нормального уровня панкреатической амилазы свидетельствует о воспалительном заболевании поджелудочной железы. Причем количество фермента не связано с тяжестью заболевания. Этот фермент также выводится с мочой, анализ на количество его содержания называется диастазой мочи. Норма содержания амилазы панкреатической в крови у женщин 20-50 лет составляет 50-65 ед/л.
Лечение у женщин
Лечение панкреатита у женщины происходит успешнее, чем у мужчины, если только она не страдает от алкоголизма. Это связано с тем, что женщины, в основном, более сознательны и терпеливы. Большинство женщин стойко относятся к ограничениям в питании, а пережитый стресс усилит их внимание к собственному здоровью и питанию. Поэтому прогноз благоприятен.
 Симптомы и лечение взаимосвязаны: при острой симптоматике обязателен стационар, хроническое течение болезни нередко позволяет проводить лечение в домашних условиях. Основные составляющие лечения поджелудочной железы – это голод и холод. Лечебное голодание назначают на 2-3 суток, в зависимости от тяжести приступа. На живот кладут холод для снятия отечности поджелудочной железы.
Симптомы и лечение взаимосвязаны: при острой симптоматике обязателен стационар, хроническое течение болезни нередко позволяет проводить лечение в домашних условиях. Основные составляющие лечения поджелудочной железы – это голод и холод. Лечебное голодание назначают на 2-3 суток, в зависимости от тяжести приступа. На живот кладут холод для снятия отечности поджелудочной железы.
Лечение медицинскими препаратами включает использование:
- ферментов. Препараты Креон, Панзинорм, Панкреатин помогают работе поджелудочной железы;
- препараты для снижения активности поджелудочной железы, например, Контрикал. Обычно вводят при помощи капельницы;
- прокинетиков, ускоряющих продвижение пищи по пищеварительному тракту для устранения брожения;
- спазмалитиков и анальгетиков для купирования болевого синдрома. Применяют Спазмалгон, Папаверин, Но-шпу;
- антибиотиков – редко. Назначают, если в желчи присутствует инфекция;
- противорвотные, например, Церукал;
- слабительные или противодиарейные;
- комплекс поливитаминов для восстановления сил и улучшения аппетита, такой как Дуовит, Супрадин.
Правильное питание при заболевании поджелудочной железы
Питание должно быть сбалансированным, содержащим необходимые питательные вещества и витамины. Один прием пищи равняется 200 граммам, в день положено 5-6 приемов с интервалом 2,5-3 часа.
 Диета №5 составлена с учетом необходимых требований для поджелудочной железы. Суточная энергетическая ценность составляет 2500-2600 ккал. Содержание жиров и углеводов в рационе сокращают, а белков увеличивают.
Диета №5 составлена с учетом необходимых требований для поджелудочной железы. Суточная энергетическая ценность составляет 2500-2600 ккал. Содержание жиров и углеводов в рационе сокращают, а белков увеличивают.
После обострения полезны блюда, приготовленные на пару: суфле, котлеты, тефтели. Каши готовят полувязкими, из рисовой, гречневой и овсяной крупы.
Пшенная, кукурузная, ячменная, перловая каши тяжелы для пищеварительной системы, и запрещены при панкреатите. Нежирные сорта рыбы показаны в виде отварного целого куска либо паровых котлеток. Молочные супы и супы на насыщенном бульоне есть нельзя, а вот на овощном бульоне и в виде пюре рекомендованы. В готовую еду допустимо положить чайную ложку сметаны или сливочного масла, прямо в тарелку. Класть жиры во время готовки в кастрюлю нельзя.
Осторожно! Последствия нарушения диеты могут быть самыми плачевными. В этом случае вероятно развитие панкреонекроза – отмирание активных тканей железы.
Список запрещенных при панкреатите продуктов:
- бобовые, в том числе шоколад;
- газированные напитки;
- капуста, редиска, шпинат, щавель;
- специи;
- свежая выпечка;
- жирные сорта мяса, птицы, рыбы, сыра;
- кислые фрукты и ягоды;
- соленья и маринады;
- грибы.
Все продукты, излишне стимулирующие деятельность желчного пузыря, могут послужить к обострению болезни.
Важно! Алкоголь категорически запрещен при панкреатите. Изменения в железе необратимы и способны привести к летальному исходу!
Соблюдение диеты и прочих предписаний врача, умеренная физическая активность позволят вести обычный образ жизни. Навсегда требуется исключить алкоголь, чтобы сохранить здоровье железы и избежать обострений. Важным фактором сохранения здоровья является также спокойствие духа, умение противостоять негативным воздействиям на психику.
Полезное видео
Источник