Симптомы диабета при панкреатите
Панкреатогенный сахарный диабет — эндокринное заболевание, которое возникает на фоне первичного поражения поджелудочной железы различного генеза (чаще хр. панкреатита). Проявляется диспепсическими расстройствами (изжогой, диареей, периодическими болями в эпигастрии) и постепенным развитием гипергликемии. Диагностика базируется на исследовании гликемического профиля, биохимии крови, УЗИ, МРТ поджелудочной железы. Лечение включает диету с пониженным содержанием жиров и «быстрых» углеводов, назначение ферментных и сахароснижающих препаратов, отказ от алкоголя и табакокурения. После проведения радикальных операций назначают заместительную инсулинотерапию.
Общие сведения
Панкреатогенный сахарный диабет (сахарный диабет 3 типа) — вторичное нарушение метаболизма глюкозы, развивающееся как следствие поражения инкреторного аппарата поджелудочной железы (ПЖ). Заболевание возникает у 10-90% пациентов с хроническим панкреатитом. Такая вариабельность данных связана со сложностью прогнозирования развития эндокринной дисфункции ПЖ и трудностью дифференциальной диагностики патологии. После перенесенного острого панкреатита риск формирования сахарного диабета 3 типа составляет 15%. Болезнь поражает чаще лиц мужского пола, чрезмерно употребляющих алкоголь, жирную пищу.
Панкреатогенный сахарный диабет
Причины панкреатогенного сахарного диабета
Заболевание развивается при нарушении эндокринной и экзокринной функции ПЖ. Выделяют следующие причины повреждения островкового аппарата железы:
- Хроническое воспаление ПЖ. Частые обострения панкреатита увеличивают риск развития диабета. Хроническое воспаление вызывает постепенное разрушение и склерозирование островков Лангерганса.
- Операции на поджелудочной железе. Частота послеоперационного диабета варьирует от 10% до 50% в зависимости от объема операции. Чаще всего болезнь развивается после проведения тотальной панкреатэктомии, панкреатодуоденальной резекции, продольной панкреатоеюностомии, резекции хвостовой части ПЖ.
- Прочие заболевания ПЖ. Рак поджелудочный железы, панкреонекроз вызывают нарушение эндокринной функции с формированием стойкой гипергликемии.
Существуют факторы риска, провоцирующие возникновение панкреатогенного диабета у пациентов с дисфункцией поджелудочной железы. К ним относятся:
- Злоупотребление алкоголем. Систематическое употребление спиртных напитков в несколько раз повышает риск возникновения панкреатита алкогольного генеза с формированием транзиторной или стойкой гипергликемии.
- Нарушение питания. Излишнее употребление пищи, богатой жирами, легкоусвояемыми углеводами способствует развитию ожирения, гиперлипидемии и нарушения толерантности к глюкозе (предиабета).
- Длительный прием медикаментов (кортикостероидов) часто сопровождается возникновением гипергликемии.
Патогенез
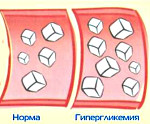
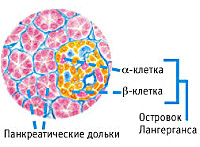
Эндокринная функция ПЖ заключается в выделении в кровь инсулина и глюкагона. Гормоны продуцируются островками Лангерганса, расположенными в хвосте железы. Длительные внешние воздействия (алкоголь, медикаменты), частые приступы обострения панкреатита, оперативное вмешательство на железе приводит к нарушению инсулярной функции. Прогрессирование хронического воспаления железы вызывает деструкцию и склероз островкового аппарата. В период обострения воспаления формируется отек ПЖ, возрастает содержание трипсина в крови, который оказывает ингибирующее действие на секрецию инсулина. В результате повреждения эндокринного аппарата железы возникает вначале преходящая, а затем и стойкая гипергликемия, формируется сахарный диабет.
Симптомы панкреатогенного сахарного диабета
Патология чаще возникает у лиц худощавого или нормального телосложения с повышенной возбудимостью нервной системы. Поражение ПЖ сопровождается диспепсическими явлениями (диарея, тошнота, изжога, метеоризм). Болезненные ощущения при обострении воспаления железы локализуются в зоне эпигастрия и имеют различную интенсивность. Формирование гипергликемии при хроническом панкреатите происходит постепенно, в среднем через 5-7 лет. По мере увеличения продолжительности болезни и частоты обострений возрастает риск развития СД. Диабет может дебютировать и при манифестации острого панкреатита. Послеоперационная гипергликемия формируется одномоментно и требует коррекции инсулином.
Панкреатогенный диабет протекает в легкой форме с умеренным повышением глюкозы крови и частыми приступами гипогликемии. Пациенты удовлетворительно адаптированы к гипергликемии до 11 ммоль/л. Дальнейшее повышение глюкозы в крови вызывает симптомы диабета (жажда, полиурия, сухость кожных покровов). Панкреатогенный СД хорошо поддается лечению диетотерапией и сахароснижающими препаратами. Течение болезни сопровождается частыми инфекционными и кожными заболеваниями.
Осложнения
У пациентов с СД 3 типа редко возникает кетоацидоз и кетонурия. Для больных панкреатогенным диабетом характерны частые непродолжительные приступы гипогликемии, которые сопровождаются чувством голода, холодным потом, бледностью кожных покровов, чрезмерным возбуждением, тремором. Дальнейшее падение уровня глюкозы крови вызывает помутнение или потерю сознания, развитие судорог и гипогликемической комы. При длительном течении панкреатогенного диабета формируются осложнения со стороны других систем и органов (диабетическая нейропатия, нефропатия, ретинопатия, ангиопатия), гиповитаминозы А, Е, нарушение метаболизма магния, меди и цинка.
Диагностика
Диагностика панкреатогенного сахарного диабета затруднительна. Это объясняется длительным отсутствием симптомов диабета, сложностью распознавания воспалительных заболеваний ПЖ. При развитии болезни часто игнорируют симптомы поражения ПЖ, назначая только сахароснижающую терапию. Диагностика нарушения углеводного обмена проводится по следующим направлениям:
- Консультация эндокринолога. Важную роль играет тщательное изучение истории болезни и связи диабета с хроническим панкреатитом, операциями на ПЖ, алкоголизмом, метаболическими нарушениями, приемом стероидных препаратов.
- Мониторинг гликемии. Предполагает определение концентрации глюкозы натощак и через 2 часа после еды. При СД 3 типа уровень глюкозы натощак будет в пределах нормы, а после еды повышен.
- Оценка функции ПЖ. Проводится с помощью биохимического анализа с определением активности диастазы, амилазы, трипсина и липазы в крови. Показательны данные ОАМ: при панкреатогенном СД следы глюкозы и ацетона в моче обычно отсутствуют.
- Инструментальные методы визуализации. УЗИ брюшной полости, МРТ поджелудочной железы позволяют оценить размеры, эхогенность, структуру ПЖ, наличие дополнительных образований и включений.
В эндокринологии дифференциальная диагностика заболевания проводится с сахарным диабетом 1 и 2 типа. СД 1 типа характеризуется резким и агрессивным началом болезни в молодом возрасте и выраженными симптомами гипергликемии. В анализе крови обнаруживаются антитела к бета-клеткам ПЖ. Отличительными чертами СД 2 типа будут являться ожирение, инсулинорезистентность, наличие С-пептида в крови и отсутствие гипогликемических приступов. Развитие диабета обоих типов не связано с воспалительными заболеваниями ПЖ, а также оперативными вмешательствами на органе.
Лечение панкреатогенного сахарного диабета
Для наилучшего результата необходимо проводить совместное лечение хронического панкреатита и сахарного диабета. Требуется навсегда отказаться от употребления алкогольных напитков и табакокурения, скорректировать питание и образ жизни. Комплексная терапия имеет следующие направления:
- Диета. Режим питания при панкреатогенном диабете включает коррекцию белковой недостаточности, гиповитаминоза, электролитных нарушений. Пациентам рекомендовано ограничить потребление «быстрых» углеводов (сдобные изделия, хлеб, конфеты, пирожные), жареной, острой и жирной пищи. Основной рацион составляют белки (нежирные сорта мяса и рыбы), сложные углеводы (крупы), овощи. Пищу необходимо принимать небольшими порциями 5-6 раз в день. Рекомендовано исключить свежие яблоки, бобовые, наваристые мясные бульоны, соусы и майонез.
- Возмещение ферментной недостаточности ПЖ. Применяются медикаменты, содержащие в разном соотношении ферменты амилазу, протеазу, липазу. Препараты помогают наладить процесс пищеварения, устранить белково-энергетическую недостаточность.
- Прием сахароснижающих препаратов. Для нормализации углеводного обмена хороший результат дает назначение препаратов на основе сульфанилмочевины.
- Послеоперационная заместительная терапия. После хирургических вмешательств на ПЖ с полной или частичной резекцией хвоста железы показано дробное назначение инсулина не более 30 ЕД в сутки. Рекомендованный уровень глюкозы крови — не ниже 4,5 ммоль/л из-за опасности гипогликемии. При стабилизации гликемии следует переходить на назначение пероральных сахароснижающих препаратов.
- Аутотрансплантация островковых клеток. Осуществляется в специализированных эндокринологических медцентрах. После успешной трансплантации пациентам выполняется панкреатотомия или резекция поджелудочной железы.
Прогноз и профилактика
При комплексном лечении поражения ПЖ и коррекции гипергликемии прогноз заболевания положительный. В большинстве случаев удается достичь удовлетворительного состояния пациента и нормальных значений сахара крови. При тяжелых онкологических заболеваниях, радикальных операциях на железе прогноз будет зависеть от проведённого вмешательства и реабилитационного периода. Течение болезни отягощается при ожирении, алкоголизме, злоупотреблении жирной, сладкой и острой пищей. Для профилактики панкреатогенного сахарного диабета необходимо вести здоровый образ жизни, отказаться от спиртного, при наличии панкреатита своевременно проходить обследование у гастроэнтеролога.
Источник
Панкреатит (хронический) – заболевание поджелудочной железы воспалительного характера, которое сопровождается нарушением ее функций (экзокринной и эндокринной). Панкреатит сопровождается множеством симптомов и синдромов, одним из которых является сахарный диабет.
Механизм развития
Воспалительное явление затрагивает функции поджелудочной железы: нарушается выделение панкреатического сока в просвет 12 перстной кишки (экзокринная) и выделение инсулина в кровь (эндокринная). Вследствие нехватки инсулина в циркулирующей крови избыточное количество глюкозы не может перейти в печень и мышцы, поэтому разрушает клетки и рецепторы. Повреждение клеток и воспринимающих рецепторов приводит к развитию диабета 2 типа, когда количество инсулина достаточно, но нарушается его восприимчивость (относительная недостаточность).
Если же воспаление вызвало значительное уменьшение количества панкреатических клеток, вырабатывающих инсулин (из-за замещения жировой или соединительной тканью), то происходит постепенное зарождение сахарного диабета 1 типа (абсолютная недостаточность).
Однако не всегда хронический панкреатит вызывает сахарный диабет, а диабет запускает развитие панкреатита. Осложнение любого заболевания можно предупредить. Стоит лишь соблюдать правильное питание, а в некоторых случаях диета будет являться необходимым лечением.
В классическом примере развитие сахарного диабета происходит после хронизации панкреатита. Это может наступить спустя 5 лет. Однако правильное питание, диета и лечение способны отсрочить осложнение сахарным диабетом или ликвидировать его вовсе.
Клиника
Для начала пациента тревожат боли в левой подреберной области. Характер их режущий, появление боли связано с приемом пищи и возникает спустя 2 часа, когда пища поступила в 12-перстную кишку и нуждается в панкреатическом соке. В начальные месяцы-годы панкреатит характеризуется сменой обострения болей и затишьем. При несоблюдении правильного питания боли принимают постоянный характер. Панкреатит переходит в хронический.
Следующим этапом идут неприятные симптомы, связанные с желудочно-кишечным трактом. Обычно они проявляются в виде метеоризма, изжоги, диареи. Практически всегда появляется нарушение аппетита. Эти симптомы связаны с тем, что воспалительный процесс затрагивает все большее количество панкреатических клеток, которые выделяют панкреатический сок. Недостаток сока ведет к неперевариваемости пищи, что сопровождается метеоризмом, изжогой и диареей. Диета поможет справиться с симптомами.
Наблюдается также пониженное содержание глюкозы в крови, так как выделение инсулина приобретает выбрасывающий характер (за один выброс выделяется излишнее количество гормона).
По мере замещения секретирующей ткани поджелудочной железы рубцовой (соединительной), количество панкреатических клеток, вырабатывающих инсулин, снижается. Этот процесс приводит к недостаточному количеству инсулина в крови, а, значит, повышенному содержанию глюкозы.
В последней стадии происходит манифестация сахарного диабета. Определенный тип зависит от преобладающего поражения. Либо панкреатических клеток очень мало (1 тип), либо рецепторы клеток тканей перестают воспринимать глюкозу (2 тип).
Панкреатит и сахарный диабет 2 типа
Хронический панкреатит в 35% случаев приводит к возникновению сахарного диабета 2 типа. Особенно это актуально для людей с избыточным весом, так для них гипергликемия (повышенное содержание глюкозы в крови) входит в ежедневное состояние.
Однако правильное питание, диета и лечение панкреатита на начальных этапах его развития может не допустить развития такой болезни, как сахарный диабет второго типа.
Чрезмерная гликемия отрицательно сказывается на состоянии всех клеток организма. Сахар разрушающе действует на все структуры, вызывая некротические процессы, которые не имеют обратного действия.
Диета, подразумевающая снижение потребления быстрых углеводов, которые являются источником огромного количества глюкозы, снизит шансы развития сахарного диабета 2 типа в несколько раз. Кроме того, нормальная гликемия не будет действовать разрушительно на клетки поджелудочной железы и развитие панкреатита будет менее стремительным.
Поджелудочная железа
Нормальная жизнедеятельность и функционирование поджелудочной железы во время панкреатита или сахарного диабета невозможно. В ряде случаев, неправильное питание и лечение, или его отсутствие, способствует тому, что поджелудочная железа перестает функционировать, погибает и требуется хирургическое ее удаление.
После развития воспаления ткань замещается на соединительную и жировую, нормальные клетки сдавливаются, уменьшаются в размерах, атрофируются, перестают выделять сок и инсулин в кровь и в итоге погибают. Гибель клеток приводит к развитию диабета 1 типа. К сожалению, некроз клеток поджелудочной железы невозможно остановить. Однако правильное питание и диета могут отсрочить процесс.
Лечение
Лечение панкреатита и диабета сводится к тому, что необходимо остановить разрушительные процессы в железе. Для этого необходимо принимать гормональные препараты, статины, которые облегчат работу железы и снизят скорость развития гибели клеток. Эти препараты может назначить только врач, а самостоятельный их прием чреват серьезными последствиями! Сахарный диабет 1 типа также требует ежедневного приема инсулина.
Диета
Необходимо снизить потребление жиров, быстрых углеводов, сладостей, мучных изделий. Эти продукты повышают сахар в крови и поджелудочная железа выделяет большее количество инсулина, а, значит, «напрягается», что отрицательно сказывается на ее жизненном сроке.
Убрать из рациона яблоки, цитрусовые, специи, копчёности. Они еще больше раздражают слизистую желудка и кишечника и только усугубляют симптомы желудочно-кишечного тракта.
Обязательно прием пищи должен быть 4-5 разовый, для того, чтобы панкреатический сок выделялся в определенное время в определенном количестве.
Питание должно быть сбалансированным, рациональным, содержать должное количество витаминов, минералов для того, чтобы не усиливались уже имеющиеся осложнения и не появлялись заболевания, связанные с недостаточностью питания.
Правильное питание и диета – верный путь в долгой жизни поджелудочной железы, которая не будет беспокоить осложнениями и неприятными симптомами. Сахарный диабет – осложнение хронического панкреатита в большинстве случаев, однако своевременное лечение и профилактика могут отсрочить появление этого симптома и даже усилить регенерацию панкреатических клеток железы.
Источник
Сахарный диабет разных типов и такое заболевание поджелудочной железы, как панкреатит, взаимно обуславливают друг друга. При неправильном лечении любого из них, другое может развиться в виде осложнения. Поэтому важно знать, каковы симптомы панкреатита, отягощённого диабетом, и что делать, чтобы предотвратить заболевания. Об этом – в статье.
Взаимосвязь и механизм развития
Такие заболевания, как сахарный диабет и панкреатит, тесно взаимосвязаны и могут обуславливать друг друга.
Диабет при панкреатите
При развитии панкреатита нарушаются функции поджелудочной железы, одной из которых является выделение инсулина в кровь. При нехватке этого гормона в крови, накапливается избыточное количество глюкозы, которая разрушает рецепторы. Как следствие, инсулина в организме достаточно, но снижается восприимчивость к нему, и возникает диабет 2 типа.
В ином случае развитие панкреатита может привести к уменьшению количества клеток, которые вырабатывают инсулин. Из-за этого развивается диабет 1 типа.
Диабет развивается преимущественно на фоне хронического панкреатита, которому человек подвержен 5 и более лет.
Панкреатит при диабете
Диабет 2 типа приводит к трудностям в расщеплении углеводов. Даже при достаточном количестве инсулина, клетки остаются невосприимчивыми к нему. Это создаёт дополнительную нагрузку на поджелудочную железу. Возникает панкреатит.

Симптомы панкреатита
При разных типах диабета наблюдается следующая общая симптоматика панкреатита:
- Режущие боли в левой части тела. Они локализуются преимущественно под рёбрами. Проявляются в течение 2 часов после приёма пищи.
- Временной характер болей. Наблюдается в период 1-2 месяца после начала развития заболевания. Обострение боли сменяется периодом её «затихания».
- Расстройство желудочно-кишечного тракта. Появляются тошнота и рвота, изменение стула, повышенное газообразование. Пропадает аппетит.
- Периодическое резкое снижение количества сахара в крови. Это происходит, потому что время от времени выделяется избыточное количество инсулина.
При обнаружении первых симптомов заболевания необходимо в срочном порядке обратиться за помощью к специалисту.
Методы диагностики
Среди методов диагностики панкреатита выделяют:
- Опрос больного. Выясняются наблюдаемые симптомы и общее состояние человека.
- Измерение уровня сахара в крови. Это должно проводиться регулярно. При повышении уровня сахара следует предпринять соответствующие меры. Лучше всего, если под рукой всегда будет присутствовать специальный прибор (глюкометр) для проведения анализа в домашних условиях.
- Проведение УЗИ. Данная процедура поможет вовремя обнаружить изменение структуры поджелудочной железы.
- Задействование компьютерной томографии. Целью метода является своевременное обнаружение изменения размеров поджелудочной и плотности её тканей.
- Диагностика с помощью глотания зонда. Проводится при подозрении на панкреатит. Позволяет исследовать химический состав желудочного сока и вовремя выявить патологию.
- Проверка с использованием рентгеновских лучей. Также для этой процедуры применяют раствор брома. Во время исследования желудочно-кишечного тракта, зоны, подверженные заболеванию, будут более тёмного цвета, по сравнению со здоровыми.
- Исследование продуктов дефекации и мочеиспускания. В продуктах испражнения не должно быть крови или тёмных сгустков, моча – прозрачная, без осадка в виде хлопьев.
- Анализ ферментов поджелудочной. Диагноз ставится, если их уровень отклоняется от нормы.

Лечение панкреатита при диабете
Терапия может быть назначена исключительно лечащим врачом, самолечение не приносит должного эффекта и может быть опасным для здоровья.
Существует несколько групп препаратов, которые могут использоваться для лечения панкреатита при диабете разного типа:
- Ферментные препараты. Они необходимы для устранения проблем, связанных с расстройством пищеварения. К этой группе относят Мезим-форте 10000 и Пангрол 20000.
- Лекарства, устраняющие избыточное газообразование. Благодаря этим средствам, больной справляется со вздутием живота и коликами. Часто советуют Эспумизан.
- Таблетки для коррекции сахара в крови. Как правило, рекомендуется приём Метформина, Манинила или Сиофара.
- Витамины. Позволяют скорректировать обменные процессы в организме. Популярным средством является Витирон.
- Гепатопротекторы. Лекарства, необходимые для сохранения и восстановления клеток печени. За счёт их приёма предотвращается развитие сопутствующих осложнений. Советуют обратить внимание на Берлитион.
- Анальгетики. Необходимы для снятия болевых ощущений. Они должны быть созданы без применения наркотических средств. Как правило, больным советуют приём Анальгина.
- Статины. Уменьшают уровень холестерина в крови. Подходящий препарат подбирается индивидуально.
- Энзимы. С их помощью восстанавливается нормальный углеводный обмен. Проверенным средством является Панкреатин.
При диабете 1 типа больной должен ежедневно получать необходимую дозу инсулина.
В некоторых случаях лечение является невозможным без проведение операции, в ходе которой больному трансплантируются клетки, вырабатывающие инсулин. При этом поджелудочная железа может быть полностью или частично удалена.
В условиях правильного и своевременного лечения прогноз является благоприятным для больных с панкреатитом, отягощённым сахарным диабетом. Во многих случаях восстановить нормальное выполнение функций поджелудочной железы удаётся, благодаря правильному питанию о принципах которого можно узнать далее.
Диета
Без коррекции питания невозможно добиться стойкого результата.
Существуют специальные диеты, которые могут применяться при описанных заболеваниях. При панкреатите советуют стол № 5, а при диабете – № 9.
Общие правила, которых необходимо придерживаться при составлении рациона и приготовлении пищи:
- Учёт дневной нормы калорий. Она не должна превышать 2500 Ккал для мужчин и 2000 – для женщин.
- Деление пищи на несколько приёмов. В норме нужно разделить дневную норму на 3-5 раз.
- Употребление небольшими порциями. Вес 1 порции должен быть около 300 г и содержать все необходимые элементы.
- Допустимая кулинарная обработка. Блюда должны быть приготовлены на пару или сварены, некоторые продукты допускается употреблять в сыром виде.
- Оптимальная температура пищи. Еда не должна быть холодной или горячей, чтобы не допускать температурных перепадов внутри желудка.
- Не наедаться на ночь. Это создаёт дополнительную нагрузку на поджелудочную. Вечером тоже лучше ограничиться лёгким перекусом.
- Выделять время приёмам пищи. Следует забыть о перекусах «на ходу». Еду следует употреблять за столом, тщательно и неторопливо пережевывая.
- Ограничить количество жиров и белков. Дневная норма жиров – 120 г, белков – 200 г.
- Употреблять овощи и фрукты только после термической обработки. Это особенно важно в период обострений.
- Измельчать продукты. Можно готовить пюре. Их употребление исключает раздражение слизистой.

Из меню следует исключить:
- Быстрые углеводы. К ним относятся различные сладости и кондитерские изделия.
- Алкоголь. Создаёт высокую нагрузку на поджелудочную железу.
- Продукты, провоцирующие выработку соляной кислоты. К ним относятся острые блюда, копчёности и консерванты.
- Кислые фрукты. Они способствуют появлению расстройства желудка.
- Чеснок и лук. Их употребление может привести к раздражению стенок желудка и усилению болей.
- Какао. Сюда относят продукты, которые могут его содержать, в том числе – шоколад.
- Большинство каш. В частности, овсяную, манную и рисовую.
Во время ремиссии перечисленные продукты позволено употреблять в очень небольших количествах.
К продуктам, которые рекомендованы к обязательному употреблению, относятся:
- Содержащие большое количество протеинов. Среди них постные сорта мяса, бобовые и орехи.
- Гречка. Данную крупу можно использовать в кашах или супах. Она легче усваивается.
- Сухарики. Их лучше размачивать в тёплом молоке или чае. Они не вредят слизистой и позволяют разнообразить питание.
- Молочные продукты. Обогащают организм полезными микроэлементами.
- Растительные жиры. Их примерами являются подсолнечное и оливковое масло. Благодаря им происходит нормализация жирового обмена.
Как предотвратить заболевание?
Основными методами профилактики являются:
- Коррекция избыточного веса. Возникновению панкреатита в большинстве случаев подвержены люди, которые имеют лишние килограммы.
- Отказ от вредных привычек. Следует не только перестать употреблять алкоголь, но и избавиться от пристрастия к кофеину и никотину.
- Правильное питание. Прежде всего, нужно отказаться от фастфуда. Простая коррекция рациона убережет от необходимости более жесткой диеты.
- Увеличение активности. Даже обыкновенные пешие прогулки на длинные расстояния, способствуют снижению риска развития проблем с поджелудочной при диабете.
- Уменьшить количество стрессов. Нервное перенапряжение негативно отражается на работе всего организма. Поэтому важно обучиться техникам расслабления и успокоения. Для этого может применяться элементарная дыхательная гимнастика.
- Укрепление иммунитета. Его снижение может привести к появлению дополнительных осложнений. Очень важно употреблять сезонные овощи и фрукты, содержащие необходимые витамины.
- Лечение сопутствующих патологий. Их запускание приводит к усугублению заболеваний.
О причинах панкреатита, осложнённого диабетом, симптомах и основных правилах питания, вы можете узнать в представленном видео:
Для устранения симптомов панкреатита, в первую очередь, необходимо скорректировать питание. Это помогает избежать развития такого серьёзного заболевания, как диабет. К сожалению, методов излечения диабета не существует, но при соблюдении мер профилактики и контроля своего состояния, можно избежать осложнений и снизить проявления болезни.
РЕКЛАМА
Источник

