Схема лечения при обострении панкреатита
Схема лечения панкреатита формируется с учетом степени сложности и особенностей протекания заболевания. Воспаление поджелудочной железы бывает острым и хроническим. В первом случае, при адекватном лечении, работу органа пищеварительной системы можно быстро нормализовать. При хронической форме панкреатита, когда обострения болезни чередуются с ремиссией (ослабление или полное исчезновение симптомов патологии), функции поджелудочной железы не перестают снижаться. Без комплексной терапии, которая включает в себя лечебную диету, прием медикаментов и полный покой, добиться выздоровления невозможно.
Острый панкреатит
Степень сложности острого панкреатита (тяжелая или легкая) устанавливается лечащим врачом путем осмотра пациента и изучения результатов анализов. После чего специалист составляет индивидуальную схему лечения, основная цель которой заключается в предотвращении некроза (отмирания) тканей поджелудочной железы. Такое состояние может повлечь за собой серьезные осложнения, связанные с общим здоровьем организма:
- почечная недостаточность;
- резкое снижение верхнего артериального давления;
- нарушение работы органов дыхания.
Терапия тяжелого острого панкреатита
При остром течении заболевания поджелудочной железы высока вероятность осложнений, поэтому больного с панкреатитом срочно госпитализируют. Развитие воспалительного процесса может сопровождаться инфицированием тканей железы бактериями, которые обитают в тонкой кишке или попадают с потоком крови. При инфицированном панкреатите прогноз на выздоровление неблагоприятен. Чтобы исключить отмирание тканей поджелудочной железы и предупредить абсцесс, больному прописывают антибиотикотерапию.
Антибиотики подбирают, учитывая:
- путь проникновения инфекции;
- количество инфекционных агентов;
- вид болезнетворных микробов.
Осложненный инфекцией панкреатит лечат с помощью антибиотиков бета-лактамной группы (пенициллины, карбапенемы, цефалоспорины). Их применение вызывает гибель бактерий и останавливает воспалительный процесс.
Врачи категорически не рекомендуют самостоятельно лечить панкреатит антибиотиками. Этот тип лекарств имеет много побочных эффектов, среди которых – аллергический лекарственный панкреатит, при котором воспаление железы развивается вдвое быстрее и протекает острее. Данное состояние способны спровоцировать такие препараты, как «Метронидазол», «Тетрациклин», сульфаниламидные лекарственные средства.
При тяжелом остром панкреатите помимо антибиотиков назначают лекарства, которые помогают поддерживать в норме работу поджелудочной железы:
- Антациды — нейтрализуют действие соляной кислоты, которая повышает активность ферментов, разрушающих ткани поджелудочной («Маалокс», «Фосфалюгель», «Ренни»).
- Альгинаты — нормализуют кислотность желудка путем связывания и удаления соляной кислоты («Ламиналь», «Гевискон»).
- Ферментные средства — снимают болевой синдром и компенсируют нехватку естественных пищеварительных ферментов («Мезим», «Панзикам», «Гастенорм Форте»).
Хирургическое вмешательство при тяжелом остром панкреатите показано в таких случаях:
- Обнаружение камней в желчных протоках. Операция проводится на протоке поджелудочной железы, так как желчные камни очень часто попадают именно туда.
- Скопление патологической жидкости в тканях железы или вокруг нее. Применяется чрескожное наружное дренирование, устанавливается 1 или несколько катетеров.
- Наличие псевдокист и абсцессов. Если новообразование находится в теле или головке железы, то проводится эндоскопическое дренирование, если патология локализуется в хвосте органа, то прибегают к цистогастростомии.
Ускорить выздоровление помогает правильное питание при панкреатите. В первые дни болезни пациенту прописывают лечебное голодание. Чтобы организм больного не ослаб, ему вводят внутривенно специальные питательные растворы. По истечении 1-4 дней питательные смеси начинают доставлять в желудок больного с помощью зонда.
Спустя несколько дней пациент начинает есть самостоятельно. Питание включает в себя слизистые супы, жидкие каши, пюре из овощей, кисель из сухих фруктов. Еда должна подаваться в теплом виде небольшими порциями до 8 раз в день.
Терапия легкого острого панкреатита
Лечение легкой формы воспаления направлено на восстановление потерянной организмом жидкости и снятие обострения. Причиной обезвоживания организма при панкреатите становится непрекращающаяся рвота. Она возникает в результате нарушения работы пищеварительных органов.
Из-за постоянной тошноты восполнить необходимый объем жидкости путем естественного употребления невозможно. Проблема решается применением инфузионной терапии (капельное введение внутривенно или под кожу электролитных растворов). Одновременно с инфузией электролитов используются лекарственные препараты с противорвотным эффектом «Церукал», «Домперидон», «Тримебутин». Их вводят внутривенно или внутримышечно.
Помимо противорвотных лекарств, лечение панкреатита проводится препаратами, компоненты которых способны остановить кровоточивость паренхимы железы. Снижение объема крови, которая циркулирует в сосудах, грозит отмиранием тканей органа. Не допустить некротизацию железы позволяет переливание крови.
При отеке поджелудочной пациенту, помимо указанных выше лекарственных средств, назначают диуретики (мочегонные средства) и прописывают покой и голод.
Хроническое течение
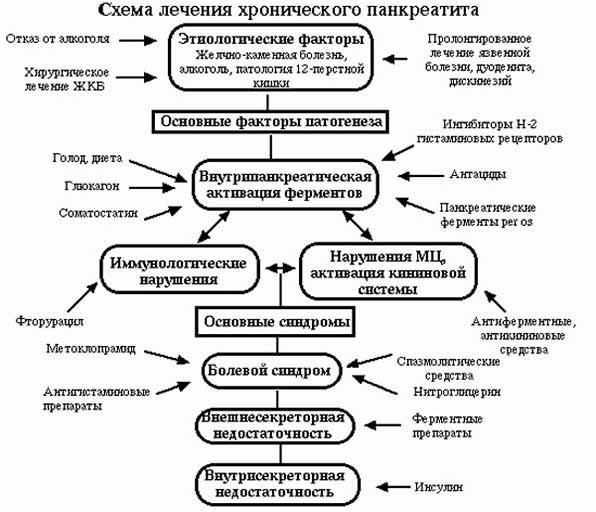
Схема лечения хронического панкреатита формируется с учетом следующих пунктов:
- Лечебное питание.
- Медикаментозное лечение.
- Хирургическое вмешательство (редко).
Так как причины, провоцирующие хроническое воспаление поджелудочной железы, чаще всего различны, то и назначенное доктором лечение, как правило, носит индивидуальный характер. Снять обострение хронического панкреатита и добиться устойчивой ремиссии помогают лекарственные средства.
Анальгетики
Основным симптомом хронического панкреатита является болевой синдром, который чаще всего локализуется в верхней левой части живота, реже – в эпигастральной области. Для снятия боли пациентам назначают такие обезболивающие препараты в таблетках, как «Анальгин», «Баралгин», «Пенталгин». В сложных клинических случаях эти препараты прописывают больному в виде инъекций.
Врачи не рекомендуют в качестве обезболивающего принимать ацетилсалициловую кислоту. Лекарство обладает хорошим анальгезирующим эффектом, но в то же время способно стать причиной внутреннего кровотечения.
Спазмолитики
В период обострения хронического панкреатита именно с помощью препаратов-спазмолитиков больных удается избавить от постоянной боли в верхней области живота. Обычно для снятия спастических расстройств применяют сосудорасширяющие спазмолитики.
Самыми назначаемыми средствами являются таблетки «Но-шпа» и «Папаверин». Особенность этих лекарств в том, что они не имеют возрастных ограничений и серьезных побочных эффектов. С целью немедленного и продолжительного купирования болевого синдрома практикуется введение спазмолитиков («Платифиллин») раз в сутки внутримышечно.
Ферментативные препараты
Хроническое воспаление поджелудочной железы сопровождается недостаточностью пищеварительных ферментов. С целью нормализации работы системы пищеварения пациентам назначается ферментная терапия.
Недостаточность поджелудочной железы восполняют с помощью двухоболочечных («Креон», «Панцитрат») и однооболочечных («Панкреатин», «Мезим») лекарственных средств. Первые считаются самыми эффективными в плане доставки ферментов к месту назначения. Применение вторых необходимо при постоянной боли в области поджелудочной. Однооболочечные таблетки наделены способностью снижать активность поджелудочной железы, снимать отечность ее тканей и предупреждать атаки на собственные клетки.
Без рекомендаций врача не стоит принимать какие-либо ферментные лекарственные средства. Некоторые из них, в частности, «Фестал» и«Панзинорм», противопоказаны при хроническом панкреатите, так как в их составе содержится компонент желчи, стимулирующий выработку панкреатического секрета и тем самым усиливающий боли в животе.
Антиферментные препараты
Пациентам, у которых наблюдается отечность железы и повышение амилазы (фермент поджелудочной железы, разлагающий гликоген и крахмал) в крови и моче, назначают антиферментное лечение.
Такие лекарства изготовлены с использованием действующего вещества апротинина («Трасилол», «Апротинин», «Гордокс»). Их вводят в организм внутривенно или с помощью капельниц на протяжении 7-10 дней с целью снижения активности ферментов железы, которые провоцируют воспаление и некроз тканей органа.
Антибиотики
Вне острых приступов антибиотикотерапия противопоказана.
При хроническом панкреатите, с целью погашения очага воспаления в самой поджелудочной железе, пациентам прописывают лечение антибиотиками. Эффективными лекарственными средствами являются «Имипенем», «Ципрофлоксацин», «Цефтриаксон».
В период ремиссии больному прописывают лечебную диету и прием ферментных препаратов.
Средства для регуляции секреторной функции
Добиться снижения секреции соляной кислоты, что необходимо для облегчения хронического панкреатита, позволяют лекарства, тормозящие выработку железой гистамина. Это вещество способствует увеличению секреции желудочного сока, в результате чего панкреатит еще больше обостряется.
Для регулирования секреторной функции применяется два вида лекарств: Н2-блокаторы («Ранитидин», «Фамотидин») и ингибиторы протонного насоса (ИПН) — более современные препараты «Омепразол», «Рабепразол». Ингибиторы при длительном приеме отрицательно воздействуют на структуру костей, увеличивают вероятность их перелома.
Седативные препараты
К группе лекарств, обладающих успокаивающим эффектом, относят «Амитриптилин» и «Доксепин». Их назначают при выраженном хроническом болевом синдроме с целью усиления эффекта анальгетиков и снятия депрессивного состояния у больных панкреатитом.
Гормональные препараты
При осложнении хронического панкреатита, вызванного аутоиммунным процессом или появлением кист, лечение проводят с помощью системных кортикостероидов («Преднизолон», «Кортизон»). Данный тип лекарств быстро снимает воспаление, но их длительное применение влечет за собой последствия в виде увеличения массы тела и остеопороза – снижения плотности костей.
Препараты при обострении патологии
При обострении панкреатита пациенту назначают лекарства, которые способны снять боль и подавить активность пищеварительных ферментов поджелудочной железы. С этой целью используют препараты из следующих групп:
- антациды («Альмагель», «Маалокс»);
- спазмолитики («Но-шпа», «Папаверин»);
- легкие антибактериальные средства («Ампициллин», «Амоксициллин»).
Диета при хроническом панкреатите
Заболевание поджелудочной железы не поддается полному излечению. Чтобы симптомы патологии тревожили больного как можно реже, он должен принимать медикаменты, назначенные доктором, и соблюдать диету с ограничением жиров животного происхождения.
В меню больного включают:
- овощи, которые не повышают кислотность желудочного содержимого и не вызывают газообразование (картофель, свекла, морковь);
- кисель, компот, желе из сухофруктов;
- гречневую, рисовую, овсяную кашу;
- кефир, ряженку, простоквашу, творог, твердый сыр с минимальным процентом жирности;
- минеральную воду «Славяновская», «Ессентуки No17».
Питание больного должно быть дробным. Пища употребляется в теплом виде небольшими порциями по 5-8 раз в день в одно и то же время. Блюда должны готовиться только путем отваривания или тушения.
Лечение народными средствами
Домашние лекарства, приготовленные по народным рецептам, применяют в комплексе с медикаментами. При хроническом панкреатите врачи рекомендуют поддерживать здоровье поджелудочной железы эфирными маслами:
- Наружное применение. Смешивают по 2 капли масел герани, апельсина, мяты. Втирают в область поджелудочной 3-4 раза в день.
- Прием вовнутрь. Вегетарианские пустые капсулы наполняют теми же маслами (по 5 капель каждого). Принимают вовнутрь до 3 раз в день.
Терапия эфирными маслами длится 21 день, затем делается перерыв на срок, который устанавливает врач.
Особенности лечения во время беременности
Заболевания поджелудочной у беременных лечат только на стационаре. На первом этапе лечения панкреатита им вводят внутривенно большое количество специальных жидкостей, необходимых для разбавления крови с целью подавления агрессивной активности ферментов поджелудочной железы. Затем назначают улучшающие пищеварение ферментные препараты («Мезим», «Креон»).
Для выведения застоявшейся желчи беременным прописывают лекарства только животного или растительного происхождения («Холосас», «Холивер»). Во время лечения беременным женщинам рекомендуется пить отвар шиповника и щелочную воду. Количество жидкости назначает врач.
Самолечение во время беременности может привести к потере ребенка и нарушению работы основных систем организма. По этой же причине не рекомендуется проводить лечение народными средствами.
При гнойной форме панкреатита, с распространением патологии на другие органы, врачи принимают решение о необходимости хирургического вмешательства. Оперирование поджелудочной железы проводится только после прерывания беременности в первом триместре или досрочных родов – после 35 недель.
Источник
На сегодняшний день гастроэнтерологи отмечают рост такого тяжелого заболевание, как хронический панкреатит. Обусловлено это многими факторами, которые не лучшим образом влияют на состояние поджелудочной железы.
Современная медицина использует целый ряд лечебных методов, помогающих снизить активность дальнейшего развития патологического процесса. Итак, как лечить хронический панкреатит, по какой схеме выполняются медицинские мероприятия, и какие при этом используются методы?
Немного об этиологии хронической формы панкреатита
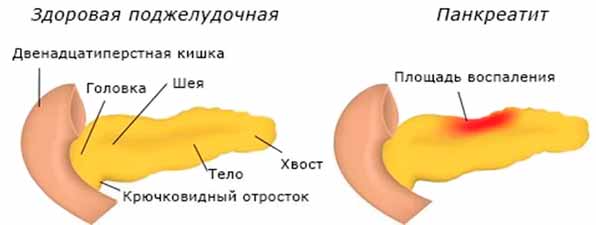
Под хроническим панкреатитом подразумевается воспалительное явление, локализующееся в поджелудочной железе. Для этой формы болезни характерно медленное развитие, при котором отмечаются патологические трансформации в структуре органа, при их наличии нормальные ткани железы замещаются жировыми. Понижается производство ферментов, гормонов, начинают образовываться кистеобразные опухоли, в протоках появляются жировые и белковые пробки.
Как правило, заболевание развивается в следствии:
- Желчнокаменной патологии.
- Чрезмерного употребления алкоголя.
Кроме этого, спровоцировать панкреатит могут:
- Гепатит B, C.
- Гастрит.
- Колит.
- Цирроз.
- Хронический энтерит.
- Холецистит.
- Курение.
- Травма железы.
- Язва.
- Болезни почек.
- Патологии 12-ти перстной кишки.
- Присутствие камней.
- Паротит.
- Повышенное присутствие жиров в крови.
- Некоторые лекарства.
- Наследственность.
Воспаление ПЖ хронической формы чаще всего диагностируется у людей среднего, либо пенсионного возраста, однако в последнее время этот недуг значительно «помолодел».
Хронический панкреатит может быть:
- Первичным.
- Вторичным.
В результате негативного воздействия вышеуказанных факторов на железу, запускается воспалительный механизм. При этом его присутствие имеет постоянный характер, а само течение болезни обладает крайним непостоянством: периоды ремиссий сменяются обострениями. Основной негативный смысл этого процесса в том, что он затрагивает здоровые ткани поджелудочной железы, которые подвергаясь этому агрессивному влиянию, рано или поздно понемногу отмирают. Вместо них формируется соединительная субстанция, которая несет вред человеческому организму.
Через некоторое время, в зависимости от того, насколько уменьшилось число нормальной ткани железы, существенно ослабевает и рабочая активность органа, а при тяжелом течении недуга они могут исчезнуть полностью.
На вопрос пациентов, восстанавливается ли поджелудочная железа при хроническом панкреатите, врачи отвечают однозначно — с каждым последующим обострением болезни возникает осложнение, а сам патологический процесс является необратимым.
Какие симптомы характерны для болезни?
Самый первый и основной симптом панкреатита, вне зависимости от его формы (острый, хронический), это – боль. Место ее локализации во многом зависит от того, в какой части поджелудочной железы происходит воспаление. Поэтому болезненность может чувствоваться как в правом, так и левом подреберье, либо под ребрами посередине (под ложечкой).
Болезненная симптоматика чаще всего дает о себе знать приблизительно через час после употребления жирной либо острой пищи. При попытке лечь в постель, дискомфорт усиливается, при этом может отдавать вниз живота, плечо или в область сердца. Уменьшить болезненное проявление помогает сидящая поза с легким наклоном туловища вперед, при этом ноги поджимаются к грудной клетке.
Ввиду того, что при панкреатите нарушается работа железы, соответственно уменьшается производство ферментов, необходимых для нормального пищеварительного процесса. Вследствие этого наблюдается цепная реакция – отмечается сбой в функционировании всех органов ЖКТ, поэтому при рецидиве болезни проявляется следующая клиника:
- Рвота.
- Тошнота.
- Изжога.
- Отрыжка.
- Снижение аппетита.
Врачи подчеркивают, что боль при хроническом воспалении может и отсутствовать. Как правило, она бывает у тех больных, которые постоянно плотно кушают. Переедание провоцирует отечность тканей больной железы.
Также стоит учитывать и такой фактор, как наличие других патологий, к примеру, гастрит, язва. Их характерные симптомы также могут наблюдаться и при обострении хронического воспаления.
Современные методы и схемы лечения хронического панкреатита
Следует сказать, схема лечения этой патологии имеет индивидуальный подход для каждого конкретного случая, исходя из особенностей ее протекания и состояния самого пациента. Только после обстоятельного обследования, гастроэнтеролог и, возможно, хирург предопределят возможные эффективные способы лечебного вмешательства.
Цель всех лечебных методов и схем направлена:
- На снижение симптоматических проявлений болезни.
- На предупреждение возникновения осложнений.
- На поддержание функций железы ферментативными препаратами.
- На укрепление организма при помощи витаминотерапии.
- На стабилизацию эндокринной функции.
- На профилактику последующих обострений.
Основные методы лечения панкреатита хронической формы:
- Медикаментозная терапия.
- Диета с малым присутствием жиров.
- Оперативное вмешательство (по показаниям).
- Рецепты нетрадиционной медицины.
Лечение патологии осуществляется в условиях стационара в отделении терапии либо хирургии.
Лекарственный метод

Консервативное лечение хронического воспаления железы во многом зависит от самочувствия больного. Медицинская помощь при рецидиве хронического панкреатита немного отличается от той, которая предоставляется врачами при присутствии острого панкреатита, хотя обе патологические формы имеют одинаковую этиологию, однако их дальнейшее развитие отличается. Исходя из этого, лечебная методика выполняется по различным схемам.
Медикаментозное лечение хронической формы панкреатита целесообразно, если у человека отсутствуют осложнения, при которых показана хирургическая операция. К таковым относят:
- Уменьшение протока железы.
- Наличие кисты.
- Присутствие камней в протоке органа.
Если у больного присутствует вторичный панкреатит, важным моментом является грамотно подобранная комплексная терапия, которая поможет убрать провоцирующий фактор, приведший к заболеванию, например, холецистит, язва, гастрит и так далее.
Для снятия мускулатурного спазма ЖКТ назначаются средства спазмолитического воздействия:
- Спазмалгон.
- Но-шпа.
- Кетанов.
Для купирования боли рекомендованы анальгетики:
- Трамадол.
- Седалгин-нео.
- Буторфанол.
- Фортал.
Для снижения воспаления прописываются противовоспалительные препараты, и принимаются меры по воздействию на иннервацию:
- Диклофенак.
- Амитриптилин.
- Анальгин.
- Доксепин.
- Пироксикам.
Если это необходимо, осуществляется блокировка солнечного сплетения, кроме этого допустимо назначение антиоксидантов, действие которых направлено на подавление секреторной функции железы и устраняющие обструкцию желчного протока. Очень хорошо зарекомендовал себя препарат Сандостатин, который эффективно задерживает секрецию ПЖ, уменьшает количество выбрасываемого секретина и холецистокинина.
В первое время приступа болезни показано полное голодание. Для поддержания организма назначается энтеральное питание (при помощи капельниц внутривенно вводят глюкозу и физиологический раствор, которые помогают устранить интоксикационный синдром).
Для понижения вероятности развития различных инфекций рекомендуется прием антибиотиков, однако перед их употреблением в обязательном порядке выполняется тестирование организма на их восприимчивость.
Медицинские шаблоны подразумевают применение заместительного лечения, помогающее снять излишнюю нагрузку на железу. Препараты этого типа должны:
- Содержать повышенное количество липазы.
- Иметь достаточно крепкую оболочку.
- Быть небольшого размера.
- Не содержать в себе желчных кислот.
В том случае, когда ферментозаместительная терапия не дает ожидаемого эффекта, то для устранения болезненности назначаются:
- Парацетамол.
- Мелоксикам.
- Ибупрофен.
- Напроксен.
- Целекоксиб
В случае наличия сахарного диабета, больному показаны инсулиновые инъекции, а также лекарства, понижающие присутствие сахара в кровяной жидкости.
Лечение оперативным путем
Операции при хроническом панкреатите назначаются, если недуг сопровождается серьезнейшими осложнениями. В данном случае оперативный метод используется:
- Если у больного диагностированы кистеобразные опухоли, выполняется оперативная манипуляция по их раскрытию и удалению их содержимого.
- Если необходимо провести отсечение некоторой части железы, которая была поражена воспалением.
- Если требуется дренирование кисты при помощи лапароскопической фенестрации.
- Если расширен проток ПЖ и присутствуют камни. Оперативный метод позволяет убрать камни, тем самым обеспечивая корректный отток сока в кишечник.
В случае развития панкреатита в головке ПЖ хирургическое вмешательство направлено на стабилизацию вывода желчи в кишечник. По терапевтическим стандартам показана лапароскопия, исключающая традиционное рассечение брюшной полости. Вместе этого производят несколько маленьких проколов, их размер не больше 1 см, через которые вводится камера и при помощи специальных инструментов выполняется операция.
В послеоперационный период пациент находится под врачебным присмотром. Если у него наличествует сахарный диабет, то понадобится контроль со стороны эндокринолога, который будет наблюдать за присутствием сахара в крови.
Метод диеты и народных рецептов

Важную роль в лечении хронического воспаления играет соблюдение строжайшей диеты, полный отказ от жареных, острых и жирных блюд. Прием пищи должен быть частым и маленькими порциями до 5-6 раз в сутки.
В период обострения некоторое время рекомендуется придерживаться лечебного голодания и принципов диеты №5П.
Блюда готовят с небольшим количеством соли, исключая острые и пряные специи, соусы и маринады. Для приготовления супов за основу берут овощной отвар или диетический бульон из куриного филе. На второе подают тушеные, отварные или приготовленные на пару блюда, исключая добавление запрещенных продуктов: жирные сорта рыбы и мяса, бобовые культуры, кислые ягоды и фрукты в свежем виде, соленья и консервы, свежую выпечку, сладости и пр.
Наиболее полезны блюда из картофеля, цветной капусты, свеклы, сладких яблок, кабачков и тыквы, не жирные кисломолочные продукты, а так же кисели из овса или не кислых ягод.
Хорошо себя зарекомендовали свежевыжатые соки некоторых овощей:
- Капусты.
- Картофеля.
- Моркови.
Курение и алкоголь абсолютно противопоказаны.
В отношении вопроса, можно ли вылечить хронический панкреатит с помощью народных средств, врачи делают акцент на том, что все настойки, отвары и тому подобное призваны укреплять эффект медикаментозных средств и диеты. Навсегда исцелиться от хронической патологии невозможно, но убрать, снизить частоту ее обострений вполне под силу, как медицине, так и самому пациенту.
Среди трав следует отметить одуванчик, фиалка трехцветная, чистотел, ромашка, горец птичий, но лучше всего действуют комплексные сборы на основе разных растений. Так, хорошо зарекомендовал себя монастырский сбор с уникальным составом.
- В течение трех недель перед приемом пищи выпивают по ½ стакана настоя из смеси 1 ст.л. бессмертника и цветков ромашки на 200-250 мл. кипятка. Травы нужно настоять в течение 30 минут, после чего процедить.
- В течение четырех недель ежедневно принимайте по стакану настоя из бессмертника. Для его приготовления 5-7 грамм сухоцветов заливают 500 мл. крутого кипятка и настаивают всю ночь.
- В течение двух месяцев принимайте натощак по 0,5 чайной ложки порошка семян расторопши, но не более трех раз в сутки. Курс повторяют два раза в год.
- В течение месяца натощак принимают по 50 мл. теплого настоя из листьев золотого уса. На 2,5-3 стакана кипятка берут три листа растения, проваривают 10 минут и оставляют настаиваться на всю ночь.
Однако в моменты обострения болезни любой формы необходимо приостановить прием всех этих растительных лекарств. Дело в том, что некоторые из них способны раздражать воспаленный орган, тем самым усугубляя самочувствие человека и течение рецидива. Варианты нетрадиционной медицины следует использовать только после устранения обострения и только с разрешения врача.
Вероятность положительного прогноза
При тщательном соблюдении всех предписаний специалистов по профилактике хронического панкреатита, болезнь протекает в более легкой форме, тем самым создавая предпосылки для благоприятного исхода.
Если пациент легкомысленно относится к рекомендациям врачей, не придерживается ограничений в питании, употребляет спиртные напитки, не принимает назначенные лекарства, то риск развития осложнений и осложнений возрастает в несколько раз, в некоторых случаях способны привести не только на операционный стол, а и к летальному исходу.
Как уже упоминалось выше, развитию панкреатита хронической формы способствует ряд заболеваний ЖКТ, печени, почек и кишечника, поэтому при их наличии не следует запускать их течение, а своевременно лечить.
Заключение
При первых же симптомах, указывающих на воспаление ПЖ, следует немедленно обращаться за консультацией к гастроэнтерологу или другим специалистам.
Только своевременное диагностирование при помощи лабораторных и аппаратных способов могут помочь обстоятельно изучить течение болезни, на основании которого и будет назначено максимально эффективное лечение, подразумевающие применение медикаментозных, хирургических и других методов.
Загрузка…
Источник

