Сдвиг лейкоцитарной формулы влево при панкреатите
Сдвиг
лейкоцитарной формулы влево –
появление в периферической крови
повышенного количества молодых форм
нейтрофилов – палочкоядерных и юных.
Наблюдается при активной борьбе организма
с возбудителем. Благоприятный признак
течения болезни.
Сдвиг лейкоцитарной формулы вправо
Сдвиг
вправо –
проявление старения популяции нейтрофилов
без пополнения молодыми формами. В мазке
крови только сегментноядерные нейтрофилы
с признаками старения (гиперсегментация
ядра).
Клиническое
значение
При
различных патологических состояниях
лейкоцитарная формула может претерпевать
значительные изменения: увеличение или
уменьшение содержания какого-либо вида
лейкоцитов или появлении клеточных
форм, в норме в периферической крови не
встречающихся.
Увеличение
количества базофилов обозначается как
базофилия, эозинофилов – как эозинофилия,
нейтрофилов – как нейтрофилия или
нейтрофилез, лимфоцитов – как лимфоцитоз,
моноцитов – как моноцитоз. Уменьшение
соответствующих видов клеток — эозинопения,
нейтропения, лимфопения и моноцитопения.
Увеличение
или уменьшение количества отдельных
видов лейкоцитов может быть абсолютным
и относительным. Изменение процентного
содержания не всегда соответствует
колебанию абсолютных величин, что
необходимо принимать во внимание при
анализе лейкоцитарной формулы.
Базофилия —
увеличение количества базофилов
наблюдается при хроническом миелолейкозе,
полицитемии, гипотиреозе, нефрите,
сахарном диабете, при длительном
рентгеновском воздействии, у женщин в
начале менструаций.
Эозинофилия встречается
при аллергических заболеваниях
(бронхиальная астма, крапивница, отек
Квинке, вазомоторный ринит), глистных
инвазиях, хроническом миелолейкозе,
некоторых инфекциях (скарлатина, оспа).
Уменьшение
количества эозинофилов в периферической
крови (эозинопения)
или полное их отсутствие (анэозинофилия)
наблюдается в начальном периоде острых
инфекций, воспалительных процессов,
инфаркта миокарда. Появление эозинофилов
в крови в таких случаях является хорошим
признаком.
Увеличение
количества нейтрофилов в периферической
крови (нейтрофилез)
отмечается при острых воспалительных
заболеваниях, гнойных процессах,
различных интоксикациях, опухолях.
Сдвигом
лейкоцитарной формулы вправо называется
увеличение количества более зрелых
нейтрофилов (сегментоядерных)
–сегментоядерный
нейтрофилез.
Сдвиг
лейкоцитарной формулы влево –появление
незрелых нейтрофилы с круглым ядром –
метамиелоцитов (юные нейтрофилы), или
их предшественников – миелоцитов. При
этом степень выраженности нейтрофилеза
и его характер могут указывать на тяжесть
процесса, приведшего к изменению
периферической крови.
Незначительный
нейтрофилез с небольшим сдвигом влево
обычно указывает на легкое течение
заболевания, а значительный – на тяжелое.
В последнем случае в периферической
крови появляются нейтрофилы
с токсической зернистостью и
вакуолизацией цитоплазмы.
Нейтропения наблюдается
при ряде инфекционных заболеваний
(брюшной тиф), вирусных инфекциях (грипп),
при действии ионизирующей радиации,
после рентгенотерапии, при гемобластозах.
Временное уменьшение количества
нейтрофилов в периферической крови
встречается у больных, принимающих
некоторые медикаменты (бутадион,
цитостатические препараты).
Лимфоцитозчасто
наблюдается при заболеваниях,
сопровождающихся нейтропенией, и
является в таких случаях относительным.
Абсолютный
лимфоцитоз встречается
при инфекционном мононуклеозе, хроническом
лимфолейкозе, туберкулезе и некоторых
детских инфекциях (корь, краснуха,
ветряная оспа, коклюш).
В
раннем детском возрасте и после приема
внутрь большого количества жиров может
отмечаться физиологический лимфоцитоз.
Лимфоцитопения может
встречаться у больных с нейтрофилезом,
т. е. является относительной.
Абсолютная
лимфоцитопения наблюдается
при всех заболеваниях, сопровождающихся
замещением лимфоидной ткани другими
клеточными элементами (лимфогранулематоз,
лимфосарком, острый и хронический
миелоидный лейкоз), а также при уремии,
тяжелых септических процессах,
туберкулезе, при лучевой болезни,
длительном приеме гормонов.
Моноцитозсвидетельствует
о развитии патологических иммунных
процессов в организме. Увеличение
количества моноцитов в периферической
крови с одновременным увеличением
нейтрофилов наблюдается при затяжном
септическом эндокардите, нагноительных
процессах. Абсолютный моноцитоз
характерен для инфекционного мононуклеоза,
при котором он развивается как
специфическая реакция на вирус.
Моноцитопения встречается
при тяжелых септических заболеваниях
и гипертоксических формах инфекционных
процессов.
5.
Понятие о гемостазе. Сосудисто-тромбоцитарный
и коагуляционный гемостаз. Факторы и
фазы свертывания крови. Тромбоциты и
их роль в гемокоагуляции. Взаимодействие
свертывающей и противосвертывающей
систем крови. Фибринолиз.



Свертывание
крови (гемокоагуляция) является защитным
механизмом организма, направленным на
сохранение крови в сосудистой системе.
В результате свертывания кровь из
жидкого состояния переходит в желеобразный
сгусток за счет превращения фибриногена
(растворимого в воде белка плазмы) в
фибрин (не растворимый в воде белок).
Первые шаги по раскрытию механизма
свертывания крови были открыты физиологом
А.А. Шмидтом (1863-1864). Он обнаружил некоторые
факторы свертывания, признал ферментативную
природу реакций и их фазность. По
современным представлениям в процессе
свертывания крови принимают участие
много факторов: плазменные, тромбоцитарные,
сосудистого эндотелия и субэндотелия,
а также форменные элементы.
![]()
В
свертывании крови принимают участие
много факторов
Они
получили название – факторы свертывания
крови.
Содержатся
в плазме крови, форменных элементах
(эритроцитах, лейкоцитах, тромбоцитах)
и в тканях.
По
международной номенклатуре они
обозначаются арабскими цифрами и
латинскими
буквами (от слова пластинка). Важнейшими
из них являются:

Огромное
значение в адгезии тромбоцитов играет
фактор Виллебранда, содержащийся в
плазме и α-гранулах пластинок, а также
фибронектин. Фибронектин обнаружен,
как в сосудистой стенке, так и в α-гранулах
тромбоцитов.
Необходимо
отметить, что адгезия резко усиливается
при реакции «освобождения» кровяных
пластинок, когда фибронектин и фактор
Виллебранда покидают тромбоциты и
поступают непосредственно в плазму
крови. Адгезия и агрегация тромбоцитов,
как уже указывалось, зависит от соотношения
тромбоксанов, выделяемых из кровяных
пластинок, и простациклина, синтезируемого
преимущественно эндотелием сосудистой
стенки (рис. 14).
Важная
роль в агрегации кровяных пластинок
принадлежит фактору, активирующему
тромбоциты (ФАТ), который синтезируется
лейкоцитами, мононуклеарами, макрофагами,
тромбоцитами, сосудистой стенкой.
Таким
образом, тромбоциты, осуществляя адгезию,
агрегацию и реакция «освобождения»
активно участвуют в образовании и
консолидации тромбоцитарной пробки,
запускают процесс свертывания крови,
чем способствуют остановке кровотечения.

Процесс
свертывания крови и его значение.
У
здорового человека кровотечение из
мелких сосудов при их ранении
останавливается за 1-3 мин. Этот первичный
гемостаз почти целиком обусловлен
сужением сосудов и
механической
закупоркой их агрегатами тромбоцитов
и получил название сосудисто-тромбоцитарного
гемостаза,
который складывается из ряда
последовательных процессов:
Сосудисто-тромбоцитарный
механизм гемостаза.
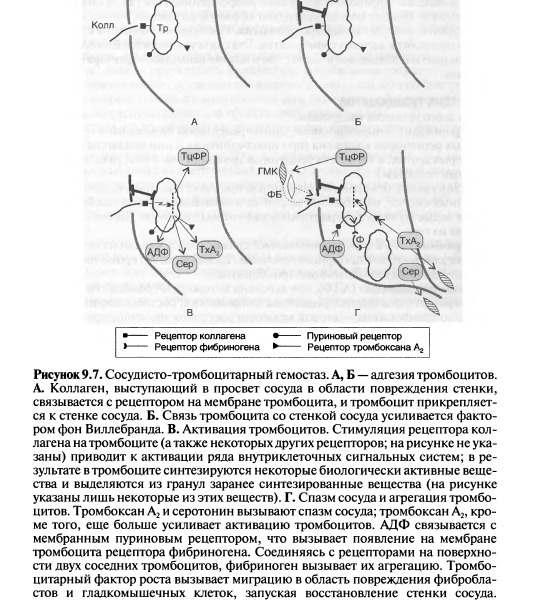
Остановка
кровотечения за счет сосудисто-тромбоцитарного
механизма гемостаза осуществляется
следующим образом.
1)
Рефлекторный спазм поврежденных сосудов.
Обеспечивается сосудосуживающими
веществами, освобожденными из тромбоцитов
(серотонин, адреналин, норадреналин).
Спазм приводит к временной остановке
или уменьшению кровотечения.
• 2)
Адгезия тромбоцитов (приклеивание к
месту травмы). В месте повреждения стенка
сосуда становится заряженной
положительно.
Отрицательно заряженные тромбоциты
прилипают к обнажившимся волокнам
коллагена базальной
мембраны.
Адгезия завершается за 3-10 сек.
• 3)
Обратимая агрегация (скучивание)
тромбоцитов. Стимулятором является
«внешняя» АДФ, выделяющаяся из
поврежденного сосуда и «внутренняя»
АДФ, освобождающаяся из тромбоцитов и
эритроцитов. Образуется рыхлая
тромбоцитарная пробка, пропускающая
через себя плазму крови.
Сосудисто-тромбоцитарные
реакции обеспечивают гемостаз лишь в
микроциркуляторных сосудах, однако
тромбоцитарные тромбы не выдерживают
высокого давления и вымываются. В таких
сосудах гемостаз может быть достигнут
путем образования фибринового тромба.
Его образование осуществляется
ферментативным коагуляционным механизмом,
протекающим в 3 фазы .
Фаза
I. Формирование протромбиназы.
Различают
внешнюю (тканевую) и внутреннюю (кровяную)
систему. Внешний путь запускается
тканевым тромбопластином, который
выделяется из стенок поврежденного
сосуда и окружающих тканей. Во внутренней
системе фосфолипиды и другие факторы
поставляются самой кровью. Тканевая
система (тканевая протромбиназа)
образуется за 5-10 сек.
тромбоцитарная
5-10
мин. протромбиназы
эритроцитарная
Толчком
для образования тканевой протромбиназы
служит повреждение стенок сосудов с
выделением из них в кровь тканевого
тромбопластина. В формировании тканевой
протромбиназы участвуют плазменные
факторы VII, V, X, и Ca++.
Кровяная
протромбиназа образуется медленнее.
Инициатором ее образования являются
обнажающиеся при
повреждении
сосуда волокна коллагена. Начальной
реакцией является активация фактора
Хагемана при контакте с данными волокнами.
После этого он с помощью активированного
им калликреина и кинина активирует
фактор XI, образуя с ним комплекс- продукт
контактной активации. К этому времени
происходит разрушение эритроцитов и
тромбоцитов, на фосфолипидах, которых
завершается образование комплекса
фактор XII + фактор XI.
Эта
реакция самая продолжительная, на нее
уходит 5-7 мин. из 5-10 мин. всего времени
свертывания. Под влиянием
фактора
XI активизируется фактор IX, который
реагирует с фактором VIII и Ca. Образующийся
кальциевый комплекс, адсорбируется на
фосфолипидах, образуя последний комплекс
фактор X +фактор V + Ca++ и завершение
образования кровяной протромбиназы.
Фаза
II. Появление протромбиназы
свидетельствует о начале II фазы
свертывания крови – образование тромбина
( 2-5 сек.) Протромбиназа адсорбирует
протромбин и превращает его в тромбин
при участии факторов V, X и Ca++.
Фаза
III. Превращение фибриногена в фибрин в
3 этапа.
Тромбин
1). Фибриноген → фибрин-мономер Ca 2).
Фибрин-мономер → полимеризация и
образование фибрин — полимера (растворимый
фибрин «S» ). 3). Образуется окончательный
нерастворимый фибрин «1» при участии
фактора XIII и фибриназы тканей, тромбоцитов
и эритроцитов. Завершается образование
кровяного тромба.
Таким
образом, свертывание крови представляет
собой цепной ферментативный процесс,
в котором на матрице фосфолипидов
последовательно активируются факторы
свертывания и образуются их комплексы.
Фосфолипиды клеточных мембран выступают
как катализаторы взаимодействия и
активации факторов свертывания, ускоряя
течение
гемокоагуляции.
Коагуляционный
механизм гемостаза.
Процесс
свертывания крови (гемокоагуляция)
заключается в переходе растворимого
белка плазмы крови фибриногена в
нерастворимое состояние –фибрин. В
результате процесса свертывания кровь
из жидкого состояния переходит в
студнеобразное, образуется сгусток,
который закрывает просвет поврежденного
сосуда.
Кровяные
пластинки (тромбоциты): размеры, строение,
функции, продолжительность жизни.
Тромбоциты
представляют собой свободно циркулирующие
в крови безъядерные фрагменты
цитоплазмы гигантских
клеток красного костного мозга —
мегакариоцитов. Размер тромбоцитов
2—3 мкм,
их количество в крови составляет
200-300х109л.
Каждая пластинка в световом микроскопе
состоит из двух частей: хромомера,
или грануломера (интенсивно
окрашенная часть), и
гиаломера (прозрачная часть). Хромомер
находится в центретромбоцита и содержит
гранулы, остатки органелл (митохондрии,
ЭПС), а также включения гликогена.
Гранулы
делятся на четыре
вида.
1.
а-гранулы содержат фибриноген, фибропектин,
ряд факторов свертывания крови, ростовые
факторы, тромбоспондин (аналог
актомиозинового комплекса, участвует
в адгезии и агрегации тромбоцитов) и
другие белки. Окрашиваются азуром, давая
базофилию грануломера.
2.
Второй тип гранул называется плотными
тельцами, или 5-гранулами. Они содержат
серотонин, гистамин (по-ступающие в
тромбоциты из плазмы), АТФ, АДФ, кальцин,
фосфор, АДФ вызывает агрегацию тромбоцитов
при повреждении стенки сосуда и
кровотечении. Серотонин стимулирует
сокращение стенки поврежденного
кровеносного сосуда, а также вначале
активирует, а затем ингибирует агрегацию
тромбоцитов.
3.
λ-гранулы — типичные лизосомы. Их
ферменты выбрасываются при ранении
сосуда и разрушают остатки неразрешенных
клеток для лучшего прикрепления тромба,
а также участвуют в растворении
последнего.
4.
Микропероксисомы содержат пероксидазу.
Их количество невелико.
Кроме
гранул в тромбоците есть две системы
канальцев: 1) канальцы, связанные с
поверхностью клеток. Эти канальцы
участвуют в экзоцитозе гранул и
эндоцитозе. 2) система плотных трубочек.
Образуется за счет деятельности комплекса
Гольджи мегакариоцита.
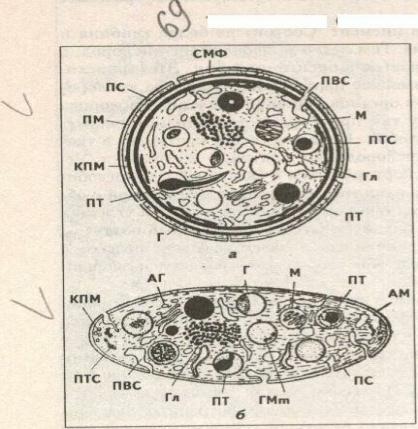
Рис.
Схема ультраструктуры тромбоцита:
АГ
— аппарат Гольджи, Г — А-гранулы, Гл —
гликоген. ГМт — гранулярные микротрубочки,
КПМ — кольцо периферических микротрубочек,
ПМ — плазматическая мембрана, СМФ —
субмембранные микрофиламенты, ПТС —
плотная тубулярная система, ПТ — плотные
тельца, ЛВС — поверхностная вакуолярная
система, ПС — примембраммый слой кислых
гликозаминогликанов. М — митохондрии
(по Уайту).
Источник
Сдвиг в лейкоцитарной формуле свидетельствует об изменениях в балансе лейкоцитов, при чем в различную сторону. Лейкоциты разделяются в себе на 5 типов, определение соотношения каждого вида и их количества позволяют уточнить диагноз и определить причины заболеваний.

Что такое лейкоцитарная формула
Лейкоцитарной формулой называется процентное отношение лейкоцитов (белых кровяных телец) к общему количеству крови, представляется в процентах. Определяется это соотношение при проведении анализа крови.
Благодаря лейкорамме специалисты могут поставить диагноз, сделать прогноз по типу и стадии, текущего и дальнейшего течения заболевания. Также удается рассчитать вероятность выздоровления при определенном курсе лечения, по необходимости сменить его.
Общий анализ крови рекомендуется к сдаче 1 раз в год. Если в теле присутствует острое, тяжелое заболевание, то возможно учащение сдачи крови. В таком случае регулярность сдачи зависит от необходимости и течения болезни.
Преимущественно показаниями для сдачи анализа являются заболевания вирусного, грибкового либо инфекционного происхождения. Также кровь сдается при патологии печени, почек, сердца, селезенки, а также костного, головного мозга. Возможен забор крови после серьезных повреждений организма или перед операционным вмешательством.
В рамках лейкоцитарной формулы определяются пропорции между всеми типами лейкоцитов. Всего существует 5 видов, каждый имеет свои характерные особенности и сферы воздействия:
- Лимфоциты. Основная их задача заключается в качественной работе иммунной системы. Они в себе также разделяются B-лимфоциты влияют на выделение антител, которые необходимы при проникновении в организм инородных тел, также благодаря им создается иммунная память. T-лимфоциты выступают мерой борьбы против клеток рака, а также некоторыми сторонними организмами.
- Моноциты. Благодаря действию моноцитов достигается поглощение посторонних клеток, процесс называется фагоцитоз. По сути отвечают за одну из функций иммунной системы, помогают скорее восстанавливаться поврежденным или больным тканям.
- Эозинофилы. Данные лейкоциты учувствуют в определении реакции организма на раздражители. Они выступают противопаразитарной защитной функцией. Именно из-за этих веществ возникает аллергия, так как вырабатывают гистамин;
- Базофилы. Они имеют специфическую роль, используются в качестве транспорта для моноцитов и нейтрофилов. Благодаря этому компоненту формируется фагоцитарная функция организма. Также отвечает за реакцию на аллергены.
- Нейтрофилы. Эти компоненты выступают одной из составляющей функции поглощения инородных объектов. Дополнительно нейтрофилы стимулируют выработку веществ, которые борются с бактериями. Обычно сдвиг в лейкограмме происходит из-за этих компонентов.
Методы определения количественного и процентного отношения отдельно взятого вида лейкоцитов могут быть разными. Всего существует 2 основных способа, каждый обладает своими особенностями:
- Первый способ заключается в помещении под микроскоп сотни клеток и подсчет каждой составляющей. Преимущество метода заключается в большой информативности, так как можно отделить палочкоядерные, а также сегментоядерные нейтрофилы. Недостаток в ограниченном количестве исследуемого образца, подсчет реально провести в 2 сотнях клеток, но не более.
- Второй способ более прост в выполнении, процедура имеет автоматический характер. Используется оборудование — гематологический анализатор, который может провести подсчет лейкоцитов в 2000 клеток. При этом большая часть анализаторов не учитывает различие между нейтрофилами.
Для людей с возрастом более 16 лет нормальными показателями будут считаться:
- Лимфоциты — 19-37%;
- Моноциты — 3-11%;
- Молодые нейтрофилы — 1-6%;
- Зрелые нейтрофилы — 47-72%;
- Базофилы — 0-1%;
- Эозинофилы — 0,5-5%.
Организм детей и взрослых значительно отличается, что следует учитывать при лейкограмме.
Детский организм имеет некоторые существенные отличия в показателях, при этом организм переживает несколько этапов кардинального изменения содержания лейкоцитов. Процесс перестроения крови на прямую связан с трансформацией организма и изменениями гормонального фона, но в целом процесс изучен недостаточно. Преимущественно изменения отмечаются после рождения, а наибольшие изменения при половом созревании.

Для новорожденного нехарактерно образование большого количества лейкоцитов, обычно их мало, а в период первого года жизни их количество стремительно возрастает. В первые 3 года жизни соотношение белых телец может значительно меняться, преимущественно по внешним причинам, но нередко изменения наступают из-за активного роста. В дальнейшем соотношение нормализуется и подвергается значительным изменениям при половом созревании.
Причины сдвига
Для качественного изучения анализа необходимо последовательно оценивать соотношение различных разновидностей лейкоцитов. Изначально необходимо оценить соотношение каждой отдельно взятой разновидности и общего количества. Также проводится сравнение с симптоматикой и типом болезни.
Рассмотрим основные причины повышения, а также понижения каждого лейкоцита:
- Повышение лимфоцитов может указывать на бактериальные, а также вирусные болезни: грипп, ветрянка, туберкулез, гепатит. Также может указывать на начальную стадию СПИДа, герпес, онкологические заболевания лимфоузлов и костного мозга, туберкулез, сифилис, удаленная селезенка, беременность, употребление некоторых пероральных контрацептивов, стрессы, вредные привычки, отравления.
- Снижение лимфоцитов: печеночная и почечная недостаточность, поздние стадии СПИДа, красная волчанка, синдром Иценко-Кушинга, лимфогранулематоз, экзема, сильное облучение радиацией, дерматит, иммунодефицит, болезни аутоиммунной системы, химиотерапия.
- Повышение моноцитов провоцируется: острыми формами бактериального, вирусного и грибкового поражения, сифилисом, туберкулезом, аутоиммунными болезнями, некоторыми видами рака, лейкозом, паразитарными инфекциями, у детей может изменяться при смене зубов, у девушек при молочнице, отравлении хлором.
- Понижение моноцитов: болезни с гнойными проявлениями, анемия, заболевания кроветворящих органов, радиационное облучение, химиотерация, стрессы, недостаток питания, лечение глюкокортикостероидами, после родов.
- Повышение эозинофилов: аллергические заболевания, дерматиты, болезни ЖКТ и легких, экзема, паразитарные болезни, в начале месячных, синдром Лефлера, некоторые виды рака, онкология, которая сопровождается некрозом, иммуннодефицит, передозировка аспирином или йодом, терапия антибиотиками, обморожение и ожоги.
- Снижение эозинофилов: стрессовое состояние, шок, нарушение режима сна, послеинфарктное состояние, беременность, роды, бактериальные болезни, воспаление аппендицита, ожоги, период после операционного вмешательства, употребление кортикостероидов.
- Повышение базофилов: недостаток железа, колит, язва, ветрянка, диабет, анемия, лейкоз, микседема, отравления, аллергия, прием гормональных препаратов, начальный этап менструации, отравление.
- Понижение базофилов: острая стадия инфицирования, пневмония, гипертиреоз, опухоли, продуцирующие выработку гормонов, гипертиреоз, сильная аллергическая реакция, стресс, физические нагрузки, истощение тела, в начале беременности, терапии при помощи кортикостероидов, небольшое воздействие радиации.
- Повышение нейтрофилов: инфицирование бактериями, инфаркт, панкреатит, перитонит, поражение ожогами, образование очагов некроза, гангрена, сепсис, сальмонеллез.
- Понижение нейтрофилов: арганулоцитоз, инфицирование бактериями, вирусами, преимущественно хронической формы, рак костного мозга, поражение радиацией, употребление цитостатиков, пищевое отравление испорченными злаками.
Сдвиг лейкограммы вправо
Сдвигом принято считать изменение в отношении молодых, а также зрелых нейтрофилов. Сдвиг имеет вид шкалы, линия, которая начинается с молодых (слева) и доходит до зрелых (справа). Таким образом сдвиг формулы вправо означает преобладание зрелых, сегментоядерных нейтрофилов.
Увеличение количества зрелых клеток указывает на слабый или неэффективный лейкопоэз (процедура выработки и созревания клеток). Сдвиг вправо свидетельствует об угнетении обновления крови, а из-за этого она не способна к правильному функционированию.

Смещение отношения вправо указывает на слабость защитной функции организма, то есть иммунитет не способен полноценно сопротивляться бактериальному поражению. Также угнетается захват стенками сосудов. Возможно образование недостатка эозинофилов или лимфоцитов.
Причины для сдвига множественные, при это диагностика проводится не только на основании анализа крови, выполняются дополнительные обследования. Самые распространенные причины:
- заболевания почек, селезенки и печени;
- вливание донорской крови;
- лучевая болезнь;
- анемия различной этиологии;
- лучевая болезнь;
- проведение химиотерапии;
- употребление кортикостероидов или анаболиков.
Благодаря выявлению сдвигов удается дифференцировать направленность и степень поражения или узнать о прогрессе в лечении, к примеру, изменение коэффициент может указывать на выздоровление. При терапии анемии сдвиг является важным фактором для выздоровления.
Сдвиг лейкограммы влево
Сдвиг влево указывает на существенное изменение соотношения молодых нейтрофилов под зрелыми. В нормальном состоянии палочкоядерные нейтрофилы занимают всего лишь 5-6% от всего количества белый телец крови, в это же самое время сегментоядерные нейтрофилы занимают значительно большее количество, их может насчитывать от 47% до 72%.
При снижении количества зрелых частиц и увеличении молодых речь идет о сдвиге влево. Также возможно наличие незрелых клеток (миелоцитов или метамиелоцитов), из которых в будущем появятся нейтрофилы. В нормальном состоянии организма такие вещества не попадают в кровоток, но, если присутствует дефицит или уничтожено много нейтрофилов, костный мозг распоряжается выделять недозрелые клетки в кровь. При наличии незрелых клеток отмечают сдвиг влево с омоложение.
Омоложение белых телец свидетельствует о серьезных проблемах в организме:
- наличие метастазов в сосудах или костном мозге;
- кома;
- миелофиброз;
- лейкоз.
Обычно причинами левого сдвига выступают:
- воспалительные реакции;
- интоксикация;
- патологические изменения кислотно-щелочного баланса;
- большая потеря крови, возможно были наружные или внутренние повреждения, или операционное вмешательство;
- заболевания, которые сопровождаются некрозами;
- сильные физические нагрузки.
Если в крови присутствует определенное количество молодых клеток, а возможно и недозрелых миелоцитов, то это свидетельствует об ослаблении организма, особенно его защитной функции. Иммунная система ослаблена и не способна нормально сопротивляться вторжению инородных организмов. При этом явлении необходим постоянный контроль состояния здоровья лечащим врачом.

Величины сдвига
Благодаря величине сдвига можно определить силу ответа и реакцию костного мозга на болезнь или раздражителя. При воспалении, которое имеет единичные, локальные очаги, увеличивается уровень нейтрофилов до 10*109/л. Если воспаление приобрело обширный масштаб, то характерным уровнем считается до 20*109/л, в конечном счете, при генерализированном воспалении максимум до 60*109/л.
Индекс сдвига
Благодаря показателю можно более просто диагностировать заболевание и узнать форму, стадию развития болезни. Индекс указывает на состояние изменения зрелости клеток. Индекс получается при использовании формулы:
ИС = (М + ММ + ПЯ) / СЯ, где
ИС — индекс сдвига, М — миелоциты, ММ — метамиелоциты, ПЯ — молодые клетки, СЯ — зрелые клетки.
Значение в норме, если оно составляет 0,06.
Бластный криз
Бластный криз — это чрезмерно высокий уровень содержания молодых клеток в лейкоцитной формуле, такая ситуация характеризует наличие исключительно бластных форм клеток. Используется для определения формы острого лейкоза, это клинический признак метастазов в костном мозге, возможен рецидив хронического лейкоза.
Краткое описание лекоцитарной формулы вы можете ознакомиться, посмотрев это видео.
Источник


