Сахарный диабет панкреатит сколько живут
Хроническое эндокринное заболевание сахарный диабет характеризуется корреляционной зависимостью патологии обмена веществ и дисбаланса гормонального фона. По мере прогрессирования болезни деструктивному воздействию подвергается не только внутрисекреторная система, но и весь организм. Разрушительный процесс является необратимым, избавиться от заболевания невозможно.
Обретая статус неизлечимого больного, каждый диабетик озадачивается вопросами о качестве и продолжительности жизни. Сколько живут с сахарным диабетом, зависит от характера течения болезни, соответствия проводимой терапии, соблюдения диабетических правил и норм пациентом. К летальному исходу приводит не сама эндокринная патология, а множественные острые и хронические осложнения, спровоцированные гипергликемией (высокой концентрацией глюкозы в крови) и отсутствием контроля над диабетом.
Осложнения как причина смертности диабетиков
Диабетические осложнения являются основной причиной инвалидности и преждевременной смерти. Раннее развитие сопутствующих диабету патологий способно сократить продолжительность жизни пациента на десяток лет. Осложнения могут иметь затяжной хронический характер либо развиваться в форсированном режиме (острые осложнения).
Хронические диабетические осложнения
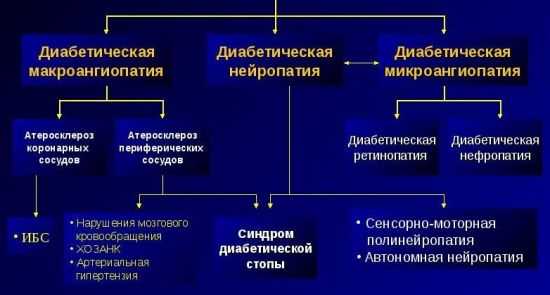
Главный удар принимает система мелких и крупных сосудов. Их перманентное повреждение приводит к развитию диабетической ангиопатии. Основные составляющие сосудистой системы: артерии, несущие кровь, обогащенную кислородом от сердца на периферию, вены, по которым кровь поступает к сердцу, чтобы насытиться кислородом, капилляры, отвечающие за обмен кислорода и углекислого газа в тканях.
Причиной ангиопатии (структурной деструкции сосудов) при сахарном диабете является разрушительное воздействие на эндотелий (внутренний слой сосудистой стенки) ядовитых продуктов обмена глюкозы и холестерина, образующихся вследствие сбоя липидного, углеводного, белкового обмена и высокой концентрации глюкозы в крови. Повреждение сосудов приводит к нарушению кровоснабжения и трофики (процесса клеточного питания), ухудшению состояния гладкомышечных и коллагеновых волокон, снижению сенсорности (чувствительности) нервных рецепторов.
Ангиопатия имеет две формы проявления:
- микроангиопатия — разрушение мелких сосудов (капилляров) и нарушение капиллярного кровотока,
- макроангиопатия – повреждение структуры крупных кровеносных сосудов (вен и артерий) и нарушение кровообращения.
Виды ангиопатии и последствия
| Название | Локализация | Форма | Последствия |
| ретинопатия | ретинальные сосуды сетчатки глаз | микроангиопатия | катаракта (помутнение хрусталика), полная утрата зрения |
| нефропатия | почечный аппарат | микроангиопатия | гломерулосклероз (утрата фильтрационной функции почечных клубочков), почечная недостаточность |
| атеросклероз | церебральные, коронарные, периферические артерии | макроангиопатия | ИБС (ишемическая болезнь сердца), инфаркт, синдром диабетической стопы |
| ангиопатия нижних конечностей | ноги | смешанная | трофическая язва, диабетическая стопа, гангрена нижних конечностей |
| энцефалопатия | головной мозг | микроангиопатия | инсульт, деменция (приобретенное слабоумие) |
Из-за повреждений сосудистой системы нарушается проводимость периферических нервов в конечностях и внутренних органах. Развивается диабетическая нейропатия, поражающая соматические и висцеральные нервные волокна.
Последствия осложнения проявляются в зависимости от его локализации:
- органы желудочно-кишечного тракта – затрудненное пищеварение, дисфагия (нарушение процесса глотания), диарея, рвота, болевой синдром, интенсивное газообразование,
- мочеполовая система — ишурия (задержка мочеиспускания), эректильная дисфункция, инконтиненция (недержание мочи),
- эпидермис (кожа) — гипергидроз (повышенная потливость), дегидрация (обезвоживание) ангидроз (дефицит пота), замедление регенерации, нейропатическая гангрена.
Начало развития хронических осложнений приходится на период, когда сахарный диабет переходит в субкомпенсированную стадию и компенсаторный механизм утрачивает способность противостоять заболеванию. В стадии декомпенсации наблюдается значительный прогресс сопутствующих патологий.
Хронические осложнения сахарного диабета
Кроме перечисленных осложнений, большой опасности подвергается печень. Диабетикам 1 типа инсулин назначается с момента постановки диагноза. В декомпенсированной стадии 2 типа болезни клетки поджелудочной железы постепенно отмирают и лечение без инсулина становится невозможным. Вследствие нестабильности инсулинового уровня нарушаются процессы обмена в клетках печени (гепатоцитах). Развивается печеночная недостаточность.
Заслуживают внимание и онкологические заболевания. В ослабленном хронической патологией организме многократно увеличивается количество свободных радикалов, способствующих активации раковых клеток. Онкологические процессы чаще всего возникают в органах пищеварения, в эндокринной и мочеполовой системах. Чем раньше проявляются диабетические осложнения, тем короче становится срок, который диабетик может прожить. Полностью уберечь организм от последствий диабета практически невозможно, но затормозить их развитие диабетику вполне по силам.
Острые диабетические осложнения
Острым состоянием у людей с диабетом является диабетический криз, обусловленный резким падением или повышением показателей сахара в крови. Опасность осложнений заключается в их стремительном развитии. Виды критических состояний следующие.
Гипергликемический криз имеет три разновидности: лактатацидотический (характеризуется скоплением молочной кислоты в тканях нервной системы и плазме крови), кетоацидоатический (развивается на фоне высокой концентрации ацетоновых тел и предельного дефицита инсулина), гиперосмолярный (является следствием плохого контроля над заболеванием). Гипогликемический криз — снижение глюкозы в крови до отметки в 2,8 ммоль/л, когда человек утрачивает сознание и рефлексы. При отсутствии экстренной помощи состояние криза заканчивается комой, из которой больному не всегда удается выйти.
Важно! Острые состояния при диабете могут оборвать жизнь внезапно.
Факторы, влияющие на развитие осложнений и длительность жизни
Раннее развитие хронических осложнений, следовательно, преждевременный летальный исход сахарного диабета, может спровоцировать ряд условий:
Декомпенсированный диабет
- никотиновая и алкогольная зависимость,
- нарушение правил диетического питания (частые «срывы», употребление запрещенных продуктов, переедание),
- гиподинамический образ жизни,
- несоблюдение врачебных рекомендаций (отказ от лечения, пренебрежение назначенной дозировкой сахароснижающих препаратов при диабете 2 типа и инсулиновых инъекций при первом типе патологии).
- игнорирование хронических заболеваний поджелудочной железы и сердечно-сосудистой системы в анамнезе.
По сути, это те причины, по которым люди с сахарным диабетом сами себе укорачивают срок жизни. По медицинским данным большинство пациентов, которые, получив диагноз диабет, продолжают жить обычной жизнью, не соблюдая условия лечения, с трудом дотягивают до пятидесятилетнего возраста. Риск раннего развития патологий, сопровождающих диабет и острых состояний, возникает у детей.
Инсулинозависимый (ювенильный) диабет 1 типа формируется в детском и юношеском возрасте, в силу наследственной предрасположенности к заболеванию или развитию аутоиммунных процессов в организме. В большинстве случаев диагноз ставится, когда заболевание уже прогрессирует, и ребенку сразу назначается диетотерапия и инсулиновые инъекции. Без непрерывного родительского наблюдения дети не всегда способны контролировать свое питание, показатели сахара, дозировку инсулина и его своевременное введение.
Статистика смертности
В списке летальных исходов от последствий диабета лидирующие позиции принадлежат сердечно-сосудистым осложнениям. Выживаемость диабетиков после перенесенного инфаркта в три раз ниже, чем у людей, не страдающих диабетом. В процентном отношении от болезней сердца умирает 65% пациентов с инсулиннезависимым типом болезни и 35% с патологией 1 типа. Средний возраст скончавшихся от инфаркта по гендерной принадлежности: 50 лет – для мужской половины диабетиков, и 65 лет – для женской.
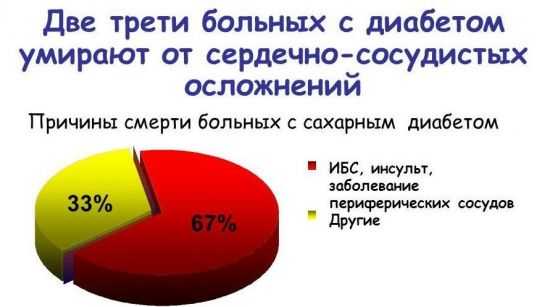
На втором месте по количеству смертей находится острое нарушение кровоснабжения головного мозга, иначе инсульт. Поврежденные микроангиопатией и атеросклеротическими бляшками сосуды не могут сохранить нормальное кровообращение. Практически все диабетики страдают гипертонической болезнью, которая, перейдя в третью (выраженную) степень тяжести, приводит к внутримозговому кровоизлиянию. Гипертонию также можно отнести к причинам инфаркта.
Третью позицию по числу летальных исходов занимает гангрена нижних конечностей. На ее формирование оказывают влияние микро- и макроангиопатия, прогрессирующий атеросклероз, хронические дерматозы, вызванные слабой регенерацией кожи из-за высокого сахара, остеопороз и диабетическая остеоартропатия (истощение костной структуры из-за недостатка питания). Некроз тканей возникает из-за комплексного воздействия осложнений.
Прогноз выживаемости
Назвать точную цифру количества отведенных диабетику лет никто не возьмется. По данным исследований, на продолжительность жизненного цикла больного диабетом влияет:
- гендерная принадлежность,
- тип патологии,
- образ жизни пациента,
- индивидуальные особенности течения болезни,
- наличие ранних осложнений.
По среднестатистическим данным пациент с инсулинозависимым типом заболевания живет около 30 лет (с момента выявления диабета). Медицинская статистика указывает на следующие цифры сокращения срока жизни при первом типе диабета:
- диабетики женского пола – на 19 — 20 лет,
- мужчины – на 10 — 12 лет.
Инсулиннезависимый тип заболевания диагностируется, как правило, у взрослых мужчин и женщин, перешагнувших сорокалетний рубеж. Средняя продолжительность жизни пациентов с диабетом второго типа, по отношению к практически здоровым людям, укорачивается на 5 – 8 лет. По отношению к диабетикам с первым типом заболевания инсулинрезистентные больные живут на 10 — 17 лет дольше.
Как продлить жизнь и улучшить ее качество
Основным параметром длительности жизненного цикла у людей с диабетом является уровень контроля над заболеванием. Чтобы повысить качество жизни и увеличить ее продолжительность, следует научиться управлять эндокринной патологией. Для этого необходимо жестко следить за показателями глюкозы в крови. Замеры сахара производятся несколько раз в сутки: до и после еды, при повышенном аппетите (полигафии), после физических нагрузок, перед сном и после пробуждения (в отдельных случаях – в ночное время). Регулярно в период введения в рацион нового продукта или блюда.
Следует регулярно посещать эндокринолога с целью профилактического осмотра, а также при возникновении новых симптомов. Незначительное, на первый взгляд, недомогание может быть признаком развития осложнения болезни. Необходимо строго соблюдать диабетический режим и рацион. Правильное питание является основой качественного лечения. Диабетики первого типа должны строго учитывать количество съеденных ХЕ (хлебных единиц), при обоих типах патологии нельзя употреблять продукты с высоким ГИ (гликемическим индексом).
Необходимо следить за количеством калорий (особенно пациентам второго типа диабета, страдающим ожирением). Не пренебрегать физической активностью. Гиподинамия – одна их причин развития хронических осложнений. Систематические занятия посильными видами спорта помогут затормозить застойные явления и насытят кровь кислородом. Нагрузки должны быть дозированными, согласованными с медицинским специалистом по ЛФК (лечебной физкультуре).
Важно неукоснительно соблюдать рекомендации врача по лечению медицинскими препаратами (не пропускать прием сахароснижающих медикаментов и инсулиновые инъекции, не превышать назначенную дозу, не менять самостоятельно схему терапии). Самолечение может привести к развитию коматозного состояния и преждевременному летальному исходу!

Фотография медали Джослина, которую вручают диабетикам с 50-летним стажем
Следует поддерживать психоэмоциональное состояние на высоком уровне. Больные сахарным диабетом должны изначально настроиться на длительную борьбу с патологией. Успех лечения зависит от самого пациента и его настроя. При необходимости, можно обратиться за помощью к психотерапевту. Необходимо пройти обучение в «Школе диабета», где преподаватели подробно ознакомят с методиками компенсации диабета, диетотерапией, алгоритмом действия при развитии острых состояний и т.д. и т.п.
Справка: В 1948 году была учреждена награда Джослина, вручаемая диабетикам, имеющим стаж четверть века. С 1970 награждались пациенты уже с 50-летним стажем. В 1996 году 65 человек были награждены как диабетики, прожившие с болезнью 75 лет. Из российских граждан в 2013 награду получила женщина-диабетик с 50-летним стажем болезни Надежда Данилина.
Тест: на определение риска сахарного диабета 2 типа

Источник
 Поджелудочная железа – это паренхиматозный орган смешанной секреции, выполняющий следующие функции:
Поджелудочная железа – это паренхиматозный орган смешанной секреции, выполняющий следующие функции:
- выработка пищеварительного сока, необходимого для переваривания еды,
- образование гормонов, которые влияют на функционирование клеток организма (инсулин, глюкагон, соматостатин).
При нарушении работы поджелудочной возникает опасный недуг – панкреатит, прогноз которого зависит от определенных факторов. По статистике, взрослые мужчины страдают им чаще, чем женщины, и он может сократить длительность жизни человека.
Виды панкреатита
Выделяют 2 вида недуга:
- острый,
- хронический.
Острый панкреатит возникает впервые. Воспалительный процесс длится непродолжительное время и затрагивает клетки паренхимы, которые в результате повреждаются активированными ферментами.
Выделяют следующие типы острой формы:
- интерстициальный,
- геморрагический,
- гнойный,
- панкреонекроз.
Хронический панкреатит возникает после многократных повторений острой формы заболевания, но при начальных изменениях симптомы часто отсутствуют. Панкреатит беспокоит больных довольно продолжительное время, в результате чего ткань паренхимы замещается на рубцы, и ее поверхность становится поврежденной.
Выделяют следующие формы хронического вида:
- алкогольный,
- билиарный,
- токсический,
- инфекционный,
- ишемический,
- идиопатический.
Что влияет на продолжительность жизни при панкреатите?
Далёкие от медицины люди часто не знают, от чего зависит продолжительность жизни человека, имеющего в своем анамнезе панкреатит.
Наиболее значимыми причинами являются:
Сколько живут с хроническим панкреатитом?
Продолжительность жизни часто сокращается на 10–20 лет. Это связано с тем, что при неработающей железе организм не справляется с дополнительной нагрузкой.
Каковы прогнозы лечения заболевания?
Согласно статистике, с острой формой и тяжелым течением заболевания летальный исход наступает в 30% случаев. У 15% людей наступает выздоровление, а оставшихся ожидает повторное обострение патологии (рецидив). Пациент с хронической формой и легким течением при адекватной терапии может прожить столько же, сколько и здоровый человек.
По данным наблюдений европейских специалистов, выживаемость людей в течение первых 10 лет заболевания составляет 70%, 20 лет – 45%. При появлении осложнений или необходимости проведения оперативного вмешательства она снижается. Если в пораженном органе развивается злокачественная опухоль, прогнозирование пропорционально уменьшается на 4% за 20 лет при условии того, что лечение проведено правильно.
Если больной ведет здоровый образ жизни и отказался от употребления алкоголя, то первые 10 лет он проживет в 80% случаев. Когда человек игнорирует все врачебные рекомендации, не соблюдает диету и не избавляется от вредных привычек, средняя продолжительность жизни выявляет снижение показателя в 2 раза.
Причина смертности при панкреатите
Болезнь характеризуется тяжестью течения и высоким риском наступления летального исхода. Чем опасно это состояние, и почему умирает пациент, рассмотрим далее.
Панкреонекроз
Панкреонекрозом называют осложнение, при котором происходит отмирание частей или всей поджелудочной железы. Основная причина такого состояния заключается в повреждении органа собственными ферментами и возникновении воспалительных процессов. Провоцирующими факторами считаются злоупотребление алкоголем, калькулезный холецистит, травмы брюшной полости и ранее перенесенные хирургические вмешательства.
Панкреонекроз отличается далеко не высокой выживаемостью: в 40–70% случаев наступает летальный исход. Если помощь не оказывается своевременно, показатель существенно возрастает.
Рак поджелудочной железы
Характеризуется агрессивным течением и быстрым распространением по всему организму. В большинстве случаев приводит к смерти. Если рак был обнаружен на операбельной стадии, проводится хирургическое вмешательство, при котором полностью удаляется орган или его больная часть. Причинами рака чаще всего являются: курение, неправильное питание, чрезмерный прием алкоголя, нарушение пищеварительной функции, генетические факторы.
Летальность после операции
Хирургическое вмешательство на поджелудочной отличается сложностью и высокими показателями смертности. Удаление органа связано с трудностями, так как он находится в близости с крупными сосудами, почками и обладает общим кровотоком с 12-перстной кишкой. Высокоактивные ферменты нередко переваривают ткань паренхимы, и на нее довольно сложно накладывать швы.
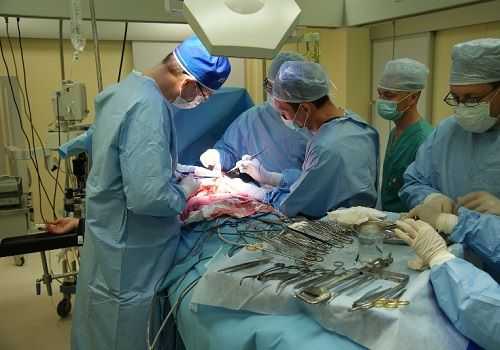
Пациенту приходится соблюдать постельный режим, проводя много времени в лежачем положении. Все это грозит развитием осложнений в послеоперационный период, из-за чего повышается угроза летального исхода. Если операция прошла успешно, пациента ждет долгий путь восстановления.
Как продлить срок жизни?
Несмотря на опасность патологии, существуют способы, позволяющие улучшить примерный прогноз и подарить пациенту дополнительные годы жизни.
Профилактика и образ жизни
Помимо приема препаратов, которые лечащий доктор указывает в истории болезни, нужно придерживаться правил, предупреждающих прогрессирование недуга и риск возникновения осложнений. Благодаря соблюдению этих рекомендаций пациент проживет намного дольше.
Нужно уделять внимание не только физическому здоровью, но и психологическому. Специалисты советуют людям с патологией изменить свой образ жизни, избегать нервного перенапряжения и своевременно проходить врачебные осмотры.
Несмотря на положительные отзывы о применении средств народной медицины, предварительно всё-таки стоит проконсультироваться с лечащим врачом во избежание осложнений.
Рекомендуется придерживаться следующих правил:
- полностью исключить алкоголь, сигареты и наркотические вещества,
- умеренное занятие спортом,
- распорядок дня должен включать в себя полноценный ночной сон,
- выработка положительного настроя и устойчивости к стрессу.
Диета
Больные в домашней обстановке могут справиться с болью и тошнотой, уменьшив нагрузку на пищеварительную систему:

Выделяют список запрещенных блюд, из-за которых поджелудочный сок начинает усиленно вырабатываться. Крайне нежелательно принимать в пищу следующие продукты:
- мясо и рыба жирных сортов,
- еда в консервированном виде,
- колбасные изделия,
- молочные продукты с высоким содержанием жира,
- икра,
- соусы, включая майонез, кетчуп,
- бобовые,
- овощи – томаты, щавель, капуста и редис,
- кислые фрукты,
- злаковые продукты – пшено, кукуруза и ячмень,
- кондитерские изделия.
Вредные привычки
Злоупотребление спиртным является основной причиной развития недуга и его осложнений. В результате возникает спазм протоков, блокировка оттока желчи, что провоцирует воспалительный процесс. Этанол разрушает клетки паренхимы, приводя к появлению на ней рубцов и нарушению кровообращения. Орган истощается, и происходит выраженное расстройство функции пищеварения. Чтобы остаться живым, алкоголик должен прекратить употребление спиртных напитков.
Курение также оказывает разрушительное воздействие на поджелудочную: вредная привычка провоцирует усиленную выработку ферментов, которые при отсутствии еды поражают ткани паренхимы. Содержащиеся в сигарете токсические вещества могут вызвать злокачественные новообразования, сахарный диабет, нарушения в работе сердца и легких, что значительно уменьшает срок жизни. Избавление от вредной привычки – важное условие для успешной терапии.
Чтобы жить как можно дольше, больному придется приложить немало сил: принимать медикаменты, соблюдать диету и выполнять все меры профилактики заболевания.
Помните: вы проживете дольше, если будете точно и постоянно выполнять все врачебные рекомендации.
Тест: на определение риска сахарного диабета 2 типа

Источник


