Ремиссия после обострения панкреатита

Хронический панкреатит в стадии ремиссии характеризуется снижением интенсивности процессов поражения поджелудочной железы, а также отсутствием симптоматических признаков. Данный период сам по себе не наступает, для его достижения необходимо применение специальных терапевтических процедур с применением определенных групп медикаментозных препаратов, средств народного лечения, а также соблюдение специальной диеты до ремиссии и во время нее. В материалах представленной статьи рассмотрим подробнее, период наступления ремиссия при панкреатите, сколько нужно для этого времени, что она представляет собой, ее признаки, а также основные принципы поддержания поджелудочной железы, предотвращающие возникновение повторного обострения.
Стадия ремиссии хронического панкреатита
Ремиссией называется тот продолжительный период времени, на протяжении которого у пациента полностью отсутствуют симптомы и признаки развивающейся болезни.
Основной задачей пациентов при наступлении данного периода является применение современной методики профилактического лечения панкреатического заболевания.
Назначается применение патогенетической терапии при отсутствии признаков обострения патологии для нормализации секреторной функциональности желудка, стимулировании регенерационных процессов в поджелудочной железе, а также для ликвидации дискинезии в полости желчного пузыря и желчных протоков, для чего также назначается специальная белковая диета с уменьшенным количеством жиров и углеводов.

Признаки ремиссии
Существует две разновидности периодов ремиссий:
- Период полной ремиссии, характеризующийся полным отсутствием признаков заболевания.
- Период частичной ремиссии, при котором сохраняются отдельные симптоматические признаки, напоминающие о постепенно развивающейся патологии.
Период полной ремиссии также подразделяется на два подвида:
- Стойкий период, для которого характерно стойкое состояние пациента и полное отсутствие признаков панкреатической патологии на протяжении от половины года до 3-5 лет.
- Нестойкий период, характеризующийся нестабильным состоянием и поочередной сменой периодов ремиссии и обострений.
Могут ли быть боли в этом периоде?
Период ремиссии хронической формы панкреатического поражения поджелудочной железы характеризуется отсутствием симптоматических признаков, а это означает, что и болезненные ощущения также не беспокоят людей на протяжении всего срока ослабления болезни, что в значительной мере повышает уровень и качество жизнедеятельности людей с данной патологией.
Ремиссия: устойчивость стадии, возможны ли новые приступы
Панкреатическое поражение поджелудочной железы, имеющее хроническую форму развития, относится к заболеванию прогрессирующего характера, это означает, что наступивший период ремиссии с течением времени может смениться обострением заболевания. В результате этого, начинают развиваться патологические метаморфизмы в виде диффузного и очагового поражения паренхиматозной железы.
Спустя определенный промежуток времени, происходит частичное замещение железистых тканей поджелудочной железы на фиброзные, причем пациент начинает ощущать снижение интенсивности проявляющихся симптомов, но уровень функциональности пораженного органа уже становится меньше. С течением времени, поджелудочная железа полностью перестает вырабатывать панкреатические ферментативные компоненты, необходимые для обеспечения нормальных процессов переваривания пищи.
Стоит отметить, что при панкреатической патологии хронического характера в полости железы отсутствие симптоматических признаков и болезненных ощущений может также означать развитие осложнения болезни.
Как выйти на стадию ремиссии? Сколько требуется времени?
Выход больного из стадии острой формы панкреатической патологии либо из стадии обострения хронической разновидности болезни должен осуществляться в условиях стационара в хирургическом либо реанимационном отделении под четким руководством лечащего врача.
Длительность лечения острой патологии напрямую зависит от степени поражения паренхиматозного органа и от наличия параллельно протекающих патологий. При обострении хронической разновидности болезни может понадобиться для лечения не менее 2-3 дней для устранения острой болезненности, ликвидации интоксикационных процессов и проведения полного анамнеза. После чего, пациента выписывают домой, где ему необходимо продолжать лечение патологии, согласно предписанной схеме. Назначается обязательная диетотерапия, заключающаяся в соблюдении специальной диеты со столом №5.
При острой форме панкреатического заболевания необходимо более продолжительный курс госпитализации, продолжительность которого может варьироваться от 10 дней до 2-х месяцев.

При наступлении стойкой ремиссии соблюдение диетического рациона питания назначается на срок от 5 и более лет.
Очень важно! При панкреатическом поражении паренхиматозного органа полностью исключить употребление алкоголесодержащей продукции.
Народные способы поддержания поджелудочной во время ремиссии
Оказать эффективную поддержку пораженному паренхиматозному органу в период стойкой ремиссии помогут следующие рецепты от народных целителей:
- Применение самого популярного метода с использованием продукта пчеловодческого дела – натурального меда, способствующего усилению интенсивности регенерационных процессов. Мед рекомендуется к употреблению в количестве 5 гр, или 1 чайной ложки в растворенном виде с молоком за полчаса до еды.
- Ускорить процессы по оттоку желчи поможет прием отвара из шиповника, который также оказывает профилактический эффект против развития холецистической патологии. Принимать его необходимо по одному стакану при приеме пищи.
Не менее эффективными считаются настои из целебных трав, таких как:
- люцерна;
- золотой ус;
- календула;
- бессмертник;
- горькая полынь;
- ромашка;
- укроп и тд.
Важно помнить, что полностью устранить панкреатическую патологию народными средствами не получится, но регулярное их применение будет способствовать увеличению периода ремиссии и уменьшению частоты обострений.
Принципы диетического питания для избежания осложнений
Принципы диеты при ремиссии панкреатита заключаются в следующем:
- обеспечить организм всеми необходимыми веществами;
- соблюдение термического и химического метода щажения;
- обеспечение дробности питания;
- максимальный уровень ограничения продуктов с повышенным уровнем содержание жиров;
- тщательное пережевывание продуктов питания;
- предупреждение возникновения перегрузки функционирования пораженного органа.

Приготовление блюд необходимо осуществлять методом тушения, отваривания либо запекания в духовке, жарить категорически запрещено.
Но, перед готовкой какого либо блюда, необходимо знать о том, что разрешено есть, согласно диете в стадии ремиссии при панкреатите, а какие ингредиенты необходимо полностью исключить из рациона питания.
Перечень рекомендуемых продуктов и блюд
- Овощные культуры: цветные разновидности капусты, картошка, морковь, тыква и свекла.
- Фруктовые культуры: абрикосы, яблоки, сливы, бананы.
- Молочные изделия: все разновидности кисломолочных продуктов, цельное молоко и творог.
- Хлебобулочные изделия: сушеный хлеб из пшеничной муки, сухарики из белых сортов хлеба, макароны не более 2–х раз в неделю.
- Разновидности круп: гречка, рис, овсянка, манка и пшеничная крупа.
- Рыбные продукты: нежирные разновидности рыбного мяса в отваренном либо запеченном виде.
- Мясные изделия: куриное мясо и мясо индейки без кожи, а также говядина, баранье и кроличье мясо.
- Жидкость: слабый чайный напиток, компот из сухофруктов, фруктово-ягодный сок, отвар шиповника.
- В минимальном количестве разрешено употреблять сиропы и варенье.
Запрещенные продукты
К списку запрещенных продуктов, способных вызвать острый панкреатит либо обостренную фазу хронической патологии, относятся следующие ингредиенты:
- все копчения и соления, а также замаринованные продукты и острая еда;
- обжаренные продукты питания;
- консервы;
- алкогольные и газированные напитки;
- соки, фруктовые и ягодные культуры с повышенным уровнем кислотности;
- крепкий чай и кофе;
- бородинский хлеб;
- выпечка и кондитерские сладости;
- рыбный и мясной бульон.
Профилактика и лечебная физкультура
Когда наступает ремиссия при панкреатите, рекомендуется лечебные гимнастические упражнения.
Первичные задачи ЛФК направлены на достижение следующих результатов:
- в улучшении процессов кровообращения в зоне ЖКТ, что оказывает положительный эффект на пищеварительные процессы;
- предупреждение застоев в области ЖКТ;
- нормализации движения сока, секретируемого желудком.
При неполной и полной фазе ремиссии рекомендовано выполнение следующих разновидностей упражнений:
- спокойный ритм хождения;
- проделывание легких массажных движений на животе;
- упражнения на дыхание из курса йоги, или гимнастических упражнений по Стрельниковой.
Значительно улучшить историю болезни и продлить период ремиссии поможет отдых в условиях курортных санаториев с предоставлением лечебных процедур.
Не стоит забывать, что даже в продолжительном ремиссионном периоде при нарушении диеты и употреблении алкогольной продукции может начаться обострение панкреатической патологии, способствующее еще большему поражению паренхиматозного органа.
Список литературы
- Винокурова Л. В., Трубицына И. Е. Особенности клинического течения и терапии хронического панкреатита в зависимости от стадии заболевания. Лечащий врач, 2010 г. № 2, стр. 48–51.
- Гастроэнтерология и гепатология: диагностика и лечение. Руководство для врачей под ред. А. В. Калинина, А. И. Хазанова. М. Миклош, 2007 г.
- Максимов, В. А. Клинические симптомы острого и хронического панкреатита. Справочник врача общей практики. 2010 г. № 3 стр. 26–28.
- Минушкин О.Н. Масловский Л.В. Евсиков А.Е. Оценка эффективности и безопасности применения микронизированных полиферментных препаратов у больных хроническим панкреатитом c внешнесекреторной недостаточностью поджелудочной железы РМЖ, раздел «Гастроэнтерология» №17 2017 г. стр. 1225-1231.
- Жукова E.H. Сравнительная оценка различных диагностических критериев при обострении хронического панкреатита. Российский гастроэнтерологический журнал 1998 г. №1.
Источник
Но, прежде чем начать, ставим лайки и подписываемся на канал. Спасибо!
Хронические и острые панкреатиты оказывают неблагоприятное воздействие на организм в целом и нередко приводят к повреждениям других жизненно важных органов, поэтому важно знать, чем лечить поджелудочную железу в период обострения и в фазе ремиссии, чтобы избежать в будущем серьезных и необратимых осложнений.
Симптомы обострения поджелудочной железы
Термином «панкреатиты» обозначают заболевания поджелудочной железы воспалительного характера, приводящие к необратимым изменениям данного органа. Хронический панкреатит имеет стадийное течение:
- Фаза ремиссии – бессимптомное или малосимптомное течение болезни, выражающееся умеренным болевым синдромом в левой части живота преимущественно после приема «тяжелой» (пряной, жирной) пищи и в периоды голода.
- Стадия обострения панкреатита. Симптомы ярко выражены и проявляются в совокупности друг с другом.
Частота эпизодов обострения зависит от степени тяжести болезни, проявляясь от 2 раз в год до непрерывного рецидивирующего течения.
При панкреатите поджелудочной железы обострении проявляются следующие симптомы:
- болевой синдром: боли, локализованные в левом подреберье, распространяющиеся на эпигастральную область, или опоясывающие, усиливающиеся в положении лежа. Иногда пациенты жалуются только на боль в спине;
- снижение и отсутствие аппетита;
- длительная тошнота;
- рвота, не приносящая облегчения;
- диарея до 6 раз в сутки;
- маслянистый, кашицеобразный объемный стул;
- урчание в животе, повышенное газообразование;
- потеря массы тела;
- малокровие;
- эндокринные нарушения: сухость кожи, стоматит.
Боли — основной признак воспаления поджелудочной железы. Они носят продолжительный характер, усиливаются через 30 минут после приема пищи.
Могут возникать приступообразно, продолжаясь от нескольких часов до 3 суток, либо иметь постоянный характер.
Если все симптомы указывают на обострение панкреатита, лечение в домашних условиях нецелесообразно и может быть опасно для жизни. Больному требуется квалифицированная медицинская помощь в лице врача-гастроэнтеролога, который подскажет, чем лечить поджелудочную железу в период обострения.
_____________________________________________________________________________________
Проект НетГастриту создавался с целью предоставления людям точной и актуальной информации медицинской тематики. Статьи пишутся профессионалами и, к сожалению, затраты на развитие тормозят развитие проекта. Если Вы хотите нас поддержать воспользуйтесь формой ниже.
Сделаем мир лучше вместе. Спасибо за внимание.
_____________________________________________________________________________________
Принципы лечения воспаления поджелудочной железы
Если поджелудочная железа обострилась, следует немедленно вызвать врача, не пытаясь купировать приступ самостоятельно анальгетиками. В большинстве случаев терапия проводится в условиях стационара.
Основные лечебные мероприятия при обострении панкреатита включают в себя:
- Голод до 3 дней с последующим переводом больного на диетическое питание. При необходимости назначается внутривенное введение глюкозы и физраствора.
- Купирование болевого синдрома и снятие спазмов.
- Заместительная ферментная терапия – прием лекарств, содержащих ферменты поджелудочной железы.
При наличии осложнений прибегают к методам хирургического лечения.
Медикаментозная терапия поджелудочной железы в период обострения
Фармакотерапия при обострении панкреатита разрешает следующие задачи:
- Как успокоить боль?
- Как снять воспалительный процесс?
Для решения этих целей применяется комбинированная лекарственная терапия:
- анальгетики: парацетамол, анальгин;
- спазмолитики: баралгин, но-шпа, папаверин;
- антисекреторные лекарства: омепразол, и антациды: гефал, маалокс, фосфалюгель;
- синтетический гормон соматостатина – окреотид;
- полиферментные препараты: панкреатин, креон;
- прокинетики: домперидон, тримебутин.
Внимание: принимать медикаментозные препараты можно только по назначению врача. Большинство лекарств требует внутривенного введения в условиях стационара.
Диетотерапия для поджелудочной железы в период обострения
Важной целью лечения панкреатита в фазе обострения является иммобилизация секреции панкреатического сока. Для этого пациенту показан голод в течение 1 – 3 дней с момента начала болезни. Разрешается пить до 2 литров жидкости в сутки.
Переход к естественному питанию производится постепенно – медленно расширяется рацион пищи и увеличивается ее объем.
В периоде ремиссии пациенту необходимо придерживаться диеты до 2 месяцев. Общее потребление калорий должно соответствовать 2500- 2800 в сутки, разделенных на 5 – 6 приемов пищи. С этой целью назначается стол №5 по Певзнеру.
Видео — Обострение поджелудочной железы
Профилактика обострений панкреатита
Купирование приступа воспаления поджелудочной железы не означает полного выздоровления. Больному хроническим панкреатитом, перенесшему обострение, требуется диспансерное наблюдение у терапевта или гастроэнтеролога в течение года.
Комплекс профилактических мер включает в себя:
- диетическое питание;
- реабилитация в санаториях с минеральными водами в течение 3 – 4 недель;
- физиотерапия;
- фитотерапия;
- прием полиферментных препаратов (панкреатин, креон) курсами в течение 4 – 6 недель;
- по показаниям прием желчегонных лекарств и спазмолитиков;
- полный отказ от алкоголя и курения.
При своевременном обращении к врачу при обострении панкреатита и дальнейшем выполнении врачебно-профилактических рекомендаций прогноз исхода заболевания в большинстве случаев благоприятный.
Источник
 Если врачи не диагностируют признаки панкреатита долгое время, значит наступила ремиссия
Если врачи не диагностируют признаки панкреатита долгое время, значит наступила ремиссияКогда хроническое течение заболевания поджелудочной железы приобретает более легкую форму, то есть может наблюдаться ослабление симптоматики или полное ее исчезновение, медики фиксируют: «хронический панкреатит: ремиссия».
Ремиссия хронического панкреатита: признаки
Панкреатит — патология, обусловленная наличием воспалительного процесса в поджелудочной железе. В случае, когда симптоматика панкреатита наблюдается длительный период, или периоды покоя сменяются резким обострением, то заболевание относят к хронической форме.
При хроническом панкреатите ремиссия характеризуется отсутствием у пациента симптомов достаточно длительное время. Существуют несколько видов ремиссионного периода:
- полная ремиссия — наблюдается полное исчезновение каких-либо признаков заболевания;
- неполная (частичная) ремиссия — некоторые симптомы патологии сохраняются и могут периодически о себе напоминать.
 Первый признак ремиссии — отсутствие боли в животе
Первый признак ремиссии — отсутствие боли в животе
Ремиссию полного типа можно распределить на несколько видов:
- Стойкая ремиссия — наблюдается полное отсутствие симптомов или признаков патологии. Длительность такой ремиссии может быть от полугода до 2 лет;
- Ремиссия нестойкого характера. В такие периоды обострение патологии чередуются с затиханием процесса, при этом промежуток между ними может быть достаточно коротким.
Следовательно, ремиссия хронического панкреатита будет означать отсутствие признаков болезни, а также болевых приступов.
Выходим на стадию ремиссии: методы лечения
Выход пациента в стойкую ремиссию при хроническом панкреатите из стадии обострения осуществляется под контролем лечащего врача-терапевта или гастроэнтеролога. Чаще всего это происходит в стационарном отделении хирургии для максимального контроля за состоянием пациента.
 Гастроэнтеролог в условиях стационара осуществляет полный контроль за состоянием больного
Гастроэнтеролог в условиях стационара осуществляет полный контроль за состоянием больного
Длительность терапии, проводимой в условиях стационара, будет зависеть от тяжести патологии и осложнений, возникающих на фоне болезни. В случае обострения панкреатита в хронической форме рекомендуется провести в стационаре не менее 3 дней для устранения признаков интоксикации и болевого синдрома. Дальнейшее лечение пациента проводится в домашних условиях при строгом соблюдении схемы терапии и рекомендаций врача. В обязательном порядке пациент придерживается диеты.
В случае диагностирования у пациента стеатореи (избыточное выделение жиров с калом) назначают прием ферментных препаратов: Креон, Панкреатин. Возможно назначение средств, в составе которых есть желчь, например, Фестал. Дозирование медикаментов назначается для каждого больного в индивидуальном порядке, что зависит от степени стеатореи и количества выделяемого жира. Как правило, длительность лечения занимает много времени, в некоторых случаях назначается пожизненный прием ферментных средств. В тяжелых случаях дополнительно рекомендуется прием витаминов А, Е, К, В и медикаментов для улучшения моторики кишечника.
 В зависимости от осложнений назначают дополнительные медикаменты
В зависимости от осложнений назначают дополнительные медикаменты
Панкреатит в острой форме потребует более длительного восстановления, поскольку, как правило, сопровождается осложнениями. В данном случае необходимо обеспечить полный покой поджелудочной, поэтому полностью исключается обычное питание, оно заменяется внутривенным. Время, проведенное в стационаре может варьироваться от 10 до 30 дней.
Стойкая ремиссия наблюдается через 5-6 месяцев после медикаментозной терапии. В данный период разрешается переход от диеты №5П к №5. Также необходимо исключить курение и бесконтрольный прием лекарственных средств.
Важно! Основное назначение в стадии ремиссии при панкреатите — полный отказ от употребления алкоголя.
Ремиссия: устойчивость стадии и возможные приступы
Панкреатит хронического типа относят к патологиям, имеющим прогрессирующее течение. Это означает, что стадии ремиссии могут чередоваться с приступами обострения болезни. В ходе чего могут наблюдаться патологические процессы в виде диффузных и очаговых образований. Через некоторое время нормальная слизистая железы заменяется фиброзной тканью, пациент ощущает ослабление симптоматики, однако функциональность органа снижается. Со временем железа полностью прекращает выработку ферментов, необходимых для нормального пищеварения.
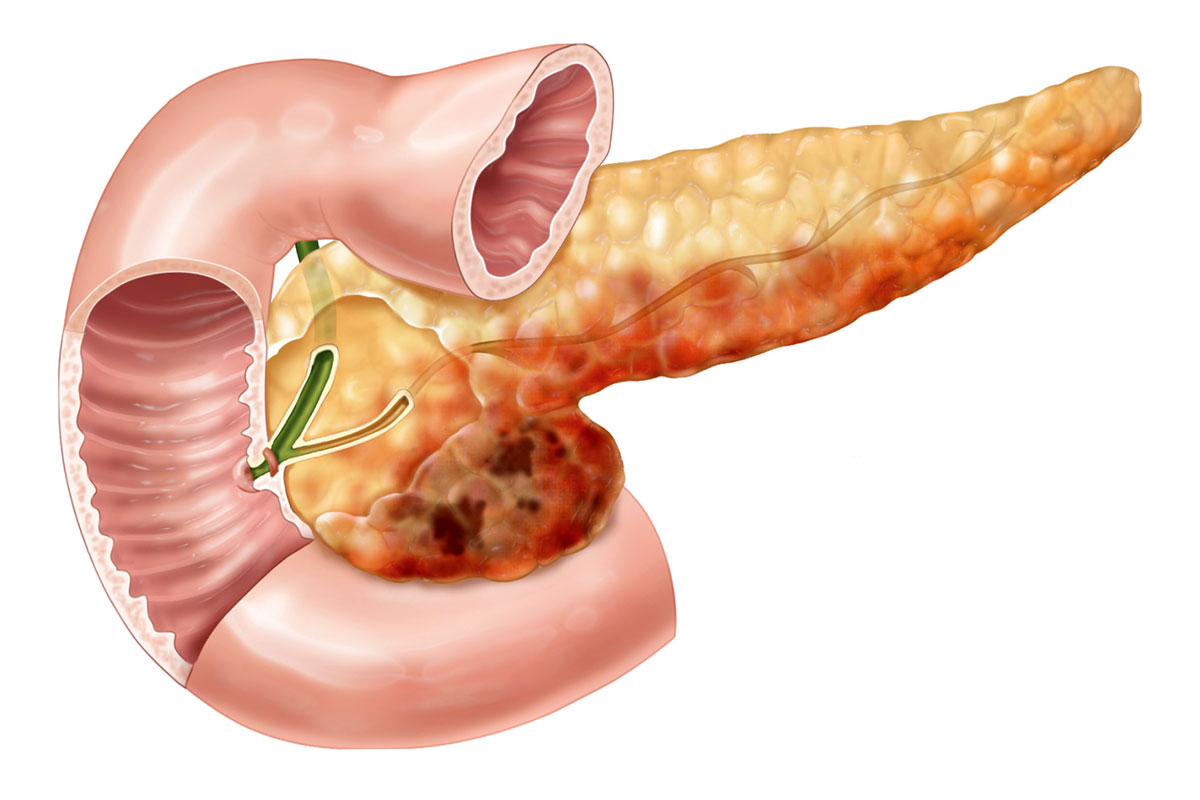 При хроническом панкреатите отсутствие симптомов может означать и осложнения, при которых пациент также не чувствует боль
При хроническом панкреатите отсутствие симптомов может означать и осложнения, при которых пациент также не чувствует боль
Что должен делать пациент с хроническим панкреатитом
Как правильно выйти в ремиссию при хроническом панкреатите, что для этого необходимо делать и каким задачам следовать, рассмотрим далее.
Задача пациентов с диагнозом хронический панкреатит состоит в следующем:
- увеличить временной промежуток ремиссии, а также ее стойкость;
- максимально сократить стадии обострения заболевания, добиться их минимального количества.
Что необходимо для решение вышеперечисленных задач:
- пройти курс терапии с применением медикаментозных средств, далее поддерживающее лечение с использованием ферментных препаратов;
- строгое соблюдать диету, назначенную лечащим врачом;
- минимизировать физические нагрузки, а также психоэмоциональное перенапряжение, избегать стрессов.
Питание в период ремиссии
Как уже говорилось выше, ремиссия при хроническом панкреатите предусматривает соблюдение диеты — изначально №5П, а далее №5. Эти виды диет являются лечебными, поэтому самостоятельно отменять их категорически запрещается.
В меню запрещается самостоятельно включать продукты питания, например, копчености, пельмени, кофейные напитки, алкоголь. Что именно будет включать диета №5, подробно опишет лечащий врач, в том числе он определит необходимое количество пищи в день.
Совет! Если вас пригласили в гости или в кафе, не стесняйтесь уточнять состав предлагаемых угощений. В случае, когда отведать блюда невозможно, ограничьтесь употреблением фруктов и воды.
При данном заболевании не стоит рисковать. Не забывайте себе напоминать, что несоблюдение диеты ухудшает течение болезни и провоцирует ее дальнейшее прогрессирование.
 Соблюдение диеты важно не только при приступах болезни, но и в период ремиссии
Соблюдение диеты важно не только при приступах болезни, но и в период ремиссии
Хронический панкреатит и спорт
Важно! Любые физические нагрузки при панкреатите острого типа, а также при хроническом в стадии обострения, строго противопоказаны. Больной должен находиться в состоянии покоя.
При патологии без явных признаков обострения рекомендуется курс лечебной физкультуры. В частности, она показана в период ремиссии. В данном случае ЛФК является важной частью реабилитации.
Задача лечебной физкультуры заключается в следующем:
- улучшение кровообращения в области ЖКТ, что будет положительно влиять на процесс пищеварения;
- предотвращение застоя в отделах желудочно-кишечного тракта;
- улучшение движения желудочного сока.
В стадии ремиссии (как полной, так и частичной) при хроническом панкреатите рекомендуют такие виды ЛФК:
- спокойная ходьба;
- легкий массаж области ЖКТ (поглаживание от центра живота к левому боку);
- различные дыхательные упражнения, например, из йоги или гимнастики Стрельниковой.
 Расслабляющие занятия йогой совместно с дыхательной гимнастикой пойдут на пользу
Расслабляющие занятия йогой совместно с дыхательной гимнастикой пойдут на пользу
Все дыхательные упражнения рекомендуется проводить несколько раз в день (утром и вечером), их можно сочетать с ходьбой или массажем живота. Отметим, что все упражнения при выполнении не должны провоцировать дискомфорт или болевые ощущения.
Профилактические меры относительно обострения заболевания должны включать непрерывное соблюдение диеты, правильного образа жизни и рекомендаций врача. Достаточно весомую роль в продлении ремиссии, улучшении общего состояния здоровья играет лечение, проводимое в санаторно-курортных учреждениях.
Источник


