Реферат по теме панкреатит
Кировская
государственная медицинская академия
Министерство
здравоохранения и федерального развития
Российской
Федерации
Выполнила:
студентка
группы 417
лечебного
факультета
Лобанова
Александра Сергеевна
Заведующий
кафедрой:
Доктор
мед.наук, профессор,
Никитин
Н.А.
Преподаватель:
Кандидат
мед.наук, доцент,
Коршунова
Т.П.
Киров
— 2011 год.
Оглавление:
Главы:
Актуальность
проблемы……………………………………………………3Общие
вопросы по проблеме:
2.1
. Анатомо-физиологические аспекты………………………….3
2.2.
Классификации………………………………………………….9
2.3.
Современные теории этиопатогенеза………………………..11
2.4.
Общая синдромология и семиотика…………………………19
2.5.
Методы диагностики…………………………………………21
2.6.
Дифференциальная диагностика…………………………….27
2.7.
Современные методы лечения……………………………….30
2.8.
Методы и средства реабилитации……………………………37
2.9.
Исходы, осложнения, прогноз………………………………..37
2.10.
Меры профилактики…………………………………………38
3.
Выводы…………………………………………………………………….39
4.
Список литературы……………………………………………………….40
Актуальность проблемы.
Проблема
острого панкреатита является одной из
актуальнейших в экстренной хирургии.
Это связано не только с тем, что заболевание
очень распространено, но и с тем, что
оно сложно в диагностике и в выборе
лечебной тактики. Несмотря на то, что
клиническая картина и характер
морфологических изменений в поджелудочной
железе при остром панкреатите описаны
около 300 лет назад, и в последние годы
возникают и исчезают различные концепции
этиологии и патогенеза этого заболевания,
предлагаются и отвергаются разнообразные
тактико-технические направления лечения.
В
последние годы вопросы лечебной тактики
у больных острым панкреатитом подверглись
существенным изменениям: стала более
целенаправленной и патогенетически
обоснованной консервативная терапия,
унифицированы показания к отдельным
методам инструментальной диагностики
и различным видам хирургических
вмешательств. Более широкое применение
получили прямые операции на поджелудочной
железе при деструктивных формах острого
панкреатита.
Общие вопросы по проблеме:
. Анатомо-физиологические аспекты.
Поджелудочная
железа представляет собой образование
треугольно-призматической формы. Тело
её обычно имеет три отчётливо выраженные
поверхности: переднюю, заднюю и нижню
ю, головка и хвост — только две: переднюю
и заднюю. На нижней поверхности головки
по верхнему краю нижней горизонтальной
части ДПК располагается крюковидный
отросток. Масса — 70-90 г. Длина железы
составляет в среднем 16-17см, ширина в
области головки – 5 см, в области тела
— 3,5 см, в области хвоста — 0,6-2 см. Расположена
на уровне I L позвонка на границе брюшной
полости и забрюшинного пространства,
топографо-анатомически тесно связана
с забрюшинными органами и сосудами:
правыми почечными сосудами и началом
воротной вены, верхними брыжеечными
сосудами, аортой и началом грудного про
тока, селезёночной и нижней брыжеечной
венами, солнечным сплетением, левыми
почкой, надпочечником и почечными
сосудами.
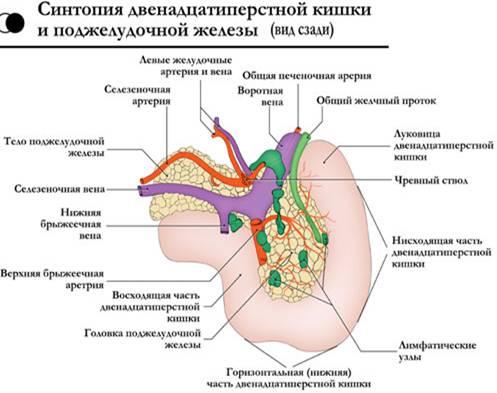
Собственная
фасция поджелудочной железы представляет
собой полупрозрачную пластинку, которая
неодинаково окружает её различные
отделы. Головку эта фасция окружает со
всех сторон и сращена с прилегающей
стенкой двенадцатиперстной кишки. Тело
и хвост покрыты собственной фасцией
только сзади, сверху и снизу. Поджелудочная
железа тесно прилежит к массе рыхлой
забрюшинной клетчатки.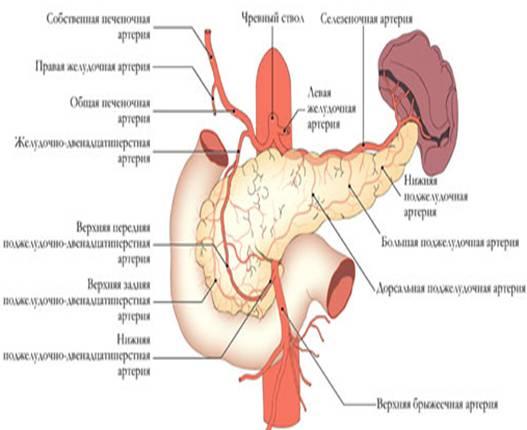
Кровоснабжение
поджелудочной железы осуществляется
из трёх истоков: 1) a. gastro duodenalis, которая
исходит из a. hepatica, 2) a. pancreatoduodenalis inferior,
3) a. lienali s, снабжающей кровью преимущественно
тело и хвост поджелудочной железы. (см.
рис)
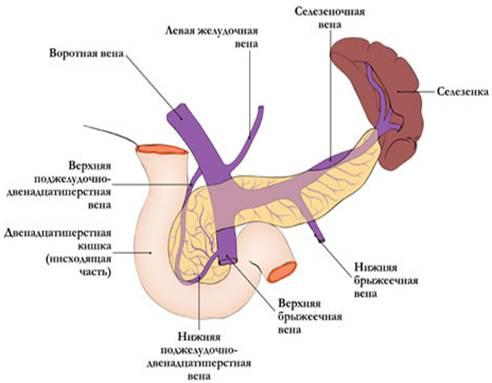
Отток
крови проходит по верхней панкреатодуоденальной
вене, впадающей в систему верхней
брыжеечной вены, нижней панкреатодуоденальной
вене, впадающей либо в верхнюю брыжеечную,
либо в тощекишечную вену. Из тела и
хвоста кровь по мелким панкреатическим
венам оттекает через селезёночную вену
в воротную.
Лимфатические
сосуды железы образуют густую сеть,
анастомозируя с лимфатическими сосудами
желчного пузыря и общего желчного
протока. Так же лимфа течёт к надпочечникам,
печени, желудку, селезёнке. Иннервация
поджелудочной железы осуществляется,
в основном, левым блуждающим нервом и
постганглионарными волокнами левых
чревных нервов, в то время, как внепечёночные
желчные пути иннервируются правыми
блуждающими чревными нервами. Принято
считать, что все подходящие к поджелудочной
железе нервы смешанные — симпатические
и парасимпатические.
Протоковая
система поджелудочной железы представлена
панкреатическими и добавочными протоками,
причём, главный и добавочный проток
либо анастомозируют, либо открываются
раздельно на большом и малом сосочках
двенадцатиперстной кишки. Бывает, что
главный и добавочный протоки анастомозируют,
но добавочный не открывается в
двенадцатиперстную кишку.
Физиология
поджелудочной железы.
Поджелудочная
железа характеризуетсяальвеолярно-ацинозным
строением, состоит из многочисленных
долек, отделённых друг от друга прослойками
соединительной ткани. Каждая долька
складывается из секреторных эпителиальных
клеток разнообразной формы: треугольной,
округлой и цилиндрической. В этих клетках
образуется панкреатический сок.
Среди
клеток железистой паренхимы поджелудочной
железы имеются особые клетки, которые
группируются в виде скоплений и носят
название островков Лангерганса. Величина
островков варьирует от 50 до 400 мкм в
диаметре. Общая масса их составляет 1-2
% массы железы взрослого человека.
Островки Лангерганса богато снабжены
кровеносными сосудами и не имеют выводных
протоков, то есть обладают внутренней
секрецией, выделяют гормоны в кровь,
принимают участие в регуляции углеводного
обмена.
Поджелудочная
железа обладает внутренней и внешней
секрецией.Внешняя секрециясостоит в
выделении в двенадцатиперстную кишку
панкреатического сока, который играет
большую роль в процессе пищеварения.
За сутки поджелудочная железа вырабатывает
от 1.500 до 2.000 мл панкреатического сока,
имеющего щелочной характер (рН 8,3-8,9) и
строгое соотношение анионов (155 ммоль)
и катионов (СО2 карбонатов, бикарбонатов
и хлоридов). В состав сока входят ферменты:
трипсиноген, амилаза, липаза, мальтаза,
лактаза, инвертаза, нуклеаза, ренин,
сычужный фермент и в очень небольшом
количестве — эрепсин.
Трипсиноген
представляет собой сложный фермент,
состоящий из трипсиногена, химотрипсиногена,
карбоксипептидазы, расщепляющих белки
до аминокислот. Трипсиноген выделяется
железой в недеятельном состоянии,
активируется в кишечнике энтерокиназой
и переходит в активный трипсин. Однако,
если этот фермент соприкасается с
цитокиназой, выделяющейся из клеток
поджелудочной железы при их гибели, то
активация трипсиногена может наступить
и внутри железы.
Липаза
внутри железы не активна и активируется
в двенадцатиперстной кишке солями
желчных кислот. Она расщепляет нейтральный
жир на жирные кислоты и глицерин.
Амилаза
выделяется в активном состоянии. Она
участвует в переваривании углеводов.
Амилаза вырабатывается не только
поджелудочной железой, но также слюнными
и потовыми железами, печенью и лёгочными
альвеолами.
Инкреторная
функция поджелудочной железы обеспечивает
регуляцию водного обмена, принимает
участие в жировом обмене и регуляции
кровообращения.
Механизм
панкреатической секреции двойной —
нервный и гуморальный, действует
одновременно и синергично.
В
первой фазе пищеварения выделение сока
происходит под влиянием стимулов с
блуждающего нерва. Выделяющийся
панкреатический сок при этом содержит
большое количество ферментов. Введение
атропина уменьшает выделение
панкреатического сока. Во второй фазе
пищеварения секреция железы стимулируется
секретином — гормоном, который выделяется
слизистой оболочкой двенадцатиперстной
кишки. Выделяющийся панкреатический
сок при этом имеет жидкую консистенцию
и содержит небольшое количество
ферментов.
Внутрисекреторная
деятельность поджелудочной железы
состоит в выработке четырёх гормонов:
инсулина, липокаина, глюкагона и
калликреина (падутина).
Островки
Лангерганса содержат 20-25% А-клеток,
которые являются местом образованияглюкагона.
Остальные 75-80% составляют В-клетки,
которые служат местом синтеза и
депонированияинсулина. D-клетки являются
местом образованиясоматостатина, а
С-клетки -гастрина.
Основную
роль в регуляции углеводного обмена
выполняетинсулин, который снижает
уровень сахара крови, способствует
отложению гликогена в печени, поглощению
его тканями и уменьшению липемии.
Нарушение продукции инсулина вызывает
повышение сахара крови и развитие
сахарного диабета.Глюкагон — антагонист
инсулина. Он вызывает распад гликогена
в печени и выделение глюкозы в кровь и
может являться второй причиной развития
диабета. Функция этих двух гормонов
тонко координируется. Секреция их
определяется уровнем сахара в крови.
Таким
образом, поджелудочная железа является
сложным и жизненно важным органом,
патологические изменения которого
сопровождаются глубокими нарушениями
пищеварения и обмена веществ.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник

План:
- Введение
- 1 Классификация
- 2 Этиология
- 3 Клинические проявления
- 4 Диагностика
- 5 Лечение
- 5.1 Тактика
- 5.2 Хронический панкреатит
Введение
Панкреатит (лат. pancreatitis, от др.-греч. πάγκρεας — поджелудочная железа + -itis — воспаление) — группа заболеваний и синдромов, при которых наблюдается воспаление поджелудочной железы. При воспалении поджелудочной железы ферменты, выделяемые железой, не выбрасываются в двенадцатиперстную кишку, а активизируются в самой железе и начинают разрушать её (самопереваривание). Ферменты и токсины, которые при этом выделяются, могут попасть в кровоток и серьёзно повредить другие органы, такие, как сердце, почки и печень. Острый панкреатит — это очень серьёзное состояние организма, которое требует незамедлительного лечения. Причём, как правило, в случае острого панкреатита обязательно требуется лечение в больнице под наблюдением врачей.
1. Классификация
По характеру течения различают:
- острый панкреатит
- острый рецидивирующий панкреатит
- хронический панкреатит
- обострение хронического панкреатита
Чаще всего хронический панкреатит является результатом перенесенного острого панкреатита. Градация между острым рецидивирующим и обострением хронического панкреатита весьма условны. Проявление панкреатического синдрома (амилаземия, липаземия болевой синдром) менее чем через 6 месяцев от начала заболевания считается рецидивом острого панкреатита, а более 6 месяцев — обострением хронического.
По характеру поражения железы (объём поражения железы — размер участка некроза железы), различают:
1. Отечная форма (некроз единичных панкреатоцитов без образования островков некроза).
2. Деструктивная форма (панкреатонекроз), который может быть:
- Мелкоочаговый панкреонекроз.
- Среднеочаговый панкреонекроз.
- Крупноочаговый панкреонекроз.
- Тотально-субтотальный панкреонекроз.
Термин «Панкреатонекроз» является скорее патологоанатомическим, нежели клиническим, ввиду чего использовать его в качестве диагноза не совсем верно. Под термином тотально-субтотальным панкреонекрозом понимается деструкция железы с поражением всех отделов (головка, тело, хвост). Абсолютно тотальный панкреонекроз не встречается.
Согласно классификации острого панкреатита, предложенной В. И. Филиным в 1979 г., различают следующие фазы:
1. Ферментативная фаза (3-5 суток).
2. Реактивная фаза (6-14 суток).
3. Фаза секвестрации (с 15х суток).
4. Фаза исходов (6 месяцев и более от начала заболевания).
За основу взяты клинические проявления острого панкреатита.
А. Д. Толстой несколько изменил данную классификацию с морфологической классификацией, в результате получилась клинико-морфологическая классификация острого панкреатита, которая будет приведена позже.
По летальности различают:
1. Раннюю летальность (в результате полиорганной недостаточности).
2. Позднюю летальность (в результате гнойно-септических осложнений деструктивного панкреатита — гнойно-некротического парапанкреатита).
2. Этиология
Наиболее частыми причинами панкреатита являются желчекаменная болезнь. Также причинами панкреатита могут быть отравления, травмы, вирусные заболевания, операции и эндоскопические манипуляции. Большие дозы витаминов А и Е могут так же стать причиной обострения хронического панкреатита. Врожденный панкреатит.
3. Клинические проявления
Клинические проявления острого и хронического панкреатита различаются. Часто после перенесенного острого панкреатита образуются псевдокисты поджелудочной железы, которые относят к хроническому панкреатиту. На фоне хронического панкреатита возможно возникновение острого панкреатита, что не эквивалентно обострению хронического панкреатита.
Среди типичных признаков острого панкреатита: интенсивная боль в эпигастрии, боль внезапная, сильная, постоянная в верхней половине живота. Иррадиация в левую половину туловища. Рвота — неукротимая, с примесью желчи и не приносящая облегчения.
При увеличении головки поджелудочной железы — возможна механическая желтуха (нарушение оттока желчи, приводящее к накоплению желчных пигментов в крови и тканях организма), сопровождающаяся желтизной кожи, окраской мочи в тёмный цвет и осветлением кала.
4. Диагностика
Диагностика острого и хронического панкреатита значительно различаются. См. основные статьи, посвященные этим заболеваниям.
Узи, ФГС и лапароскопия.
5. Лечение
5.1. Тактика
Лечение зависит от степени тяжести заболевания. Если не развиваются осложнения, в виде поражения почек или легких, то острый панкреатит проходит. Лечение направлено на поддержание жизненных функций организма и предотвращение осложнений. Пребывание в больнице может быть необходимым, так как требуется внутривенное введение препаратов.
Если формируются ложные кисты поджелудочной железы, их можно удалить хирургическим путем.
Если проток поджелудочной железы или желчный проток блокируются желчным камнем, то острый приступ обычно продолжается только несколько дней. В серьезных случаях, человеку может потребоваться внутривенное питание (парентеральное питание) от 3 до 6 недель, пока поджелудочная железа восстанавливается. В легких случаях болезни парентеральное питание не применяется.
После пребывания в больнице пациенту рекомендуется не употреблять алкоголь и соблюдать щадящую диету. Когда острый панкреатит проходит, врач определяет причину, что может предотвратить приступы в будущем. У некоторых людей причина приступа ясна, но у других нужно проводить исследования.
5.2. Хронический панкреатит
Облегчить боль — это первый шаг при лечении хронического панкреатита. Следующий шаг: это планирование диеты, которая ограничивает содержание углеводов и жиров, поступающих с едой.
Врач может назначить принимать панкреатические ферменты с едой, если поджелудочная железа не выделяет их достаточно. Иногда необходимы инсулин или другие препараты, чтобы контролировать уровень глюкозы в крови.
Люди с панкреатитом должны прекратить употреблять спиртные напитки, придерживаться специальной диеты и регулярно принимать лекарственные препараты в соответствии с назначениями врача.
скачать
Данный реферат составлен на основе статьи из русской Википедии.
Синхронизация выполнена 11.07.11 00:20:34
Похожие рефераты: Острый панкреатит, Хронический панкреатит.
Категории: Заболевания по алфавиту, Заболевания жёлчного пузыря желчевыводящих путей и поджелудочной железы.
Текст доступен по лицензии Creative Commons Attribution-ShareAlike.
Источник
Àíàëèç àñåïòè÷åñêîãî âîñïàëåíèÿ äåìàðêàöèîííîãî òèïà, â îñíîâå êîòîðîãî ëåæàò íåêðîáèîç ïàíêðåàòîöèòîâ è ôåðìåíòíàÿ àóòîàãðåññèÿ ñ ïîñëåäóþùèì íåêðîçîì è äèñòðîôèåé æåëåçû. Îáçîð ïðè÷èí, êëèíè÷åñêèõ ïðîÿâëåíèé, ëå÷åíèÿ è ïðîôèëàêòèêè îñòðîãî ïàíêðåàòèòà.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
Ðàçìåùåíî íà https://www.allbest.ru/
Ñîäåðæàíèå
Ââåäåíèå
1. Ïðè÷èíû îñòðîãî ïàíêðåàòèòà
2. Êëèíè÷åñêèå ïðîÿâëåíèÿ
3. Äèàãíîñòèêà
4. Ëå÷åíèå è ïðîôèëàêòèêà
Çàêëþ÷åíèå
Ëèòåðàòóðà
Ââåäåíèå
Îñòðûé ïàíêðåàòèò — ôåðìåíòàòèâíîå ïîðàæåíèå ïîäæåëóäî÷íîé æåëåçû. Ýòîò ïðîöåññ íîñèò àâòîêàòàëèòè÷åñêèé õàðàêòåð è çà÷àñòóþ çàêàí÷èâàåòñÿ ñàìîïåðåâàðèâàíèåì îðãàíà.
Îñòðûé ïàíêðåàòèò ÿâëÿåòñÿ ïîëèýòèîëîãè÷åñêèì çàáîëåâàíèåì, âîçíèêàþùèì âñëåäñòâèå ïîâðåæäåíèÿ àöèíîçíûõ êëåòîê ïîäæåëóäî÷íîé æåëåçû, ãèïåðñåêðåöèè ïàíêðåàòè÷åñêîãî ñîêà è çàòðóäíåíèÿ îòòîêà åãî ñ ðàçâèòèåì îñòðîé ãèïåðòåíçèè â ïðîòîêàõ ïîäæåëóäî÷íîé æåëåçû (ïàíêðåàòè÷åñêèõ ïðîòîêàõ), ÷òî ìîæåò ïðèâåñòè ê àêòèâàöèè ôåðìåíòîâ â ñàìîé æåëåçå è ðàçâèòèþ îñòðîãî ïàíêðåàòèòà.
Ïîâðåæäåíèå àöèíîçíûõ êëåòîê ìîæåò ïðîèñõîäèòü ïðè çàêðûòîé òðàâìå æèâîòà, îïåðàòèâíûõ âìåøàòåëüñòâàõ íà îðãàíàõ áðþøíîé ïîëîñòè, îñòðî âîçíèêàþùèõ ðàññòðîéñòâàõ êðîâîîáðàùåíèÿ â ïîäæåëóäî÷íîé æåëåçå (ïåðåâÿçêà, òðîìáîç, ýìáîëèÿ, ñäàâëåíèå ñîñóäîâ è äð.), ýêçîãåííûõ èíòîêñèêàöèÿõ (ùåëî÷àìè, êèñëîòàìè è äð.), òÿæåëûõ àëëåðãè÷åñêèõ ðåàêöèÿõ, çíà÷èòåëüíûõ àëèìåíòàðíûõ íàðóøåíèÿõ è äð.
Ïîðàæåíèå ïîäæåëóäî÷íîé æåëåçû êàê ñëåäñòâèå âîçäåéñòâèÿ íåáëàãîïðèÿòíûõ ôàêòîðîâ êëèíè÷åñêè ìîæåò ïðîÿâëÿòüñÿ îò íåçíà÷èòåëüíûõ áîëåâûõ îùóùåíèé äî òÿæåëåéøåãî ôåðìåíòàòèâíîãî øîêà.
Ñðåäè áîëüíûõ ïðåîáëàäàþò æåíùèíû: ýòî, ïî-âèäèìîìó, ñâÿçàíî ñ áîëåå âûñîêîé ÷àñòîòîé âñòðå÷àåìîñòè ó íèõ æåë÷íîêàìåííîé áîëåçíè è íàðóøåíèé æèðîâîãî îáìåíà. Çíà÷èòåëüíàÿ ÷àñòü áîëüíûõ — ëèöà ïîæèëîãî è ñòàð÷åñêîãî âîçðàñòà.
1. Ïðè÷èíû îñòðîãî ïàíêðåàòèòà
 íàñòîÿùåå âðåìÿ ïðè÷èííûå ôàêòîðû ñòðîãî ïàíêðåàòèòà ïðèíÿòî äåëèòü íà äâå îñíîâíûå ãðóïïû:
1. Âûçûâàþùèå çàòðóäíåíèå îòòîêà ïàíêðåàòè÷åñêîãî ñîêà è âíóòðèïðîòîêîâóþ ãèïåðòåíçèþ;
2. Ïðèâîäÿùèå ê ïåðâè÷íîìó ïîðàæåíèþ àöèíàðíûõ êëåòîê.
 ñâÿçè ñ ýòèì ðàçëè÷àþò ïàíêðåàòèò ãèïåðòåíçèîííî-ïðîòîêîâîé è ïåðâè÷íî-àöèíàðíîé ôîðì
Íàèáîëåå òÿæåëûå ôîðìû îñòðîãî ïàíêðåàòèòà ó ÷åëîâåêà ðàçâèâàþòñÿ ïðè ñî÷åòàíèè 3 ôàêòîðîâ:
· Îñòðîé âíóòðèïðîòîêîâîé ãèïåðòåíçèè;
· Ãèïåðñåêðåöèè;
· Âíóòðè êàíàëüöåâîé àêòèâàöèè ïàíêðåàòè÷åñêèõ ôåðìåíòîâ.
Âîçáóæäåíèå áëóæäàþùåãî íåðâà îáóñëàâëèâàåò ãèïåðñåêðåöèþ ïàíêðåàòè÷åñêîãî ñîêà è ñïàçì ñôèíêòåðà Îääè è ñòàç â ñèñòåìå ïàíêðåàòè÷åñêèõ ïðîòîêîâ. Îñîáåííî ÷óâñòâèòåëüíà çîíà áîëüøîé äóîäåíàëüíîé ïàïèëëû. Òðàâìà ýòîé çîíû âî âðåìÿ îïåðàòèâíûõ âìåøàòåëüñòâ íà æåë÷åâûâîäÿùèõ ïóòÿõ, æåëóäêå, 12-òèïåðñòíîé êèøêå, ãîëîâêå ïîäæåëóäî÷íîé æåëåçû íåðåäêî çàêàí÷èâàåòñÿ âîçíèêíîâåíèåì îñòðîãî ïîñëåîïåðàöèîííîãî ïàíêðåàòèòà.
Ïîìèìî áèëèàðíî-ïàíêðåàòè÷åñêîãî ðåôëþêñà ïðè÷èíîé ïàíêðåàòèòà ìîæåò îêàçàòüñÿ äóîäåíî-ïàíêðåàòè÷åñêèé ðåôëþêñ.
Ó ÷åëîâåêà ïîâûøåííîå äàâëåíèå â 12-òèïåðñòíîé êèøêå ìîæåò îòìå÷àòüñÿ ïðè äóîäåíîñòàçå, ìåõàíè÷åñêîé äóîäåíàëüíîé íåïðîõîäèìîñòè, âûçâàííîé êîëüöåâèäíîé ïîäæåëóäî÷íîé æåëåçîé, ðóáöîâûì ñòåíîçîì è îïóõîëüþ, ÿçâåííîé áîëåçíüþ è äèâåðòèêóëîì, àðòåðèîìåçåíòåðèàëüíîé íåïðîõîäèìîñòüþ, ñèíäðîìîì ïðèâîäÿùåé ïåòëè è äð.
Îñòðàÿ ïàíêðåàòè÷åñêàÿ ãèïåðòåíçèÿ êàê ïðè÷èíà îñòðîãî ïàíêðåàòèòà â óñëîâèÿõ ãèïåðñåêðåöèè ðàçâèâàåòñÿ ïðè îñòðîé èëè õðîíè÷åñêîé íåïðîõîäèìîñòè ïàíêðåàòè÷åñêèõ ïðîòîêîâ.
Ýòè âèäû íåïðîõîäèìîñòè âûçûâàþòñÿ âðîæäåííûìè è ïðèîáðåòåííûìè äåôîðìàöèÿìè è ñóæåíèÿìè, ìåòàïëàçèåé ýïèòåëèÿ, çàêóïîðêîé ïðîòîêîâ ñëèçüþ, çàìàçêîé è êàìíÿìè, à òàêæå ñäàâëåíèå èõ âíå- è âíóòðè ïàíêðåàòè÷åñêèìè îáðàçîâàíèÿìè.
Ïðè÷èííûìè ôàêòîðàì 2 ãðóïïû, äåéñòâóþùèìè â óñëîâèÿõ íîðìàëüíîãî âíóòðè ïðîòîêîâîãî äàâëåíèÿ è ïðèâîäÿùèìè ê ïåðâè÷íîìó ïîðàæåíèþ àöèíàðíûõ êëåòîê, ÿâëÿþòñÿ: ðàññòðîéñòâî êðîâîîáðàùåíèÿ â ïîäæåëóäî÷íîé æåëåçå, àëëåðãèÿ, ìåòàáîëè÷åñêèå íàðóøåíèÿ, ãîðìîíàëüíûå ñäâèãè, ðàçëè÷íûå òîêñè÷åñêèå âîçäåéñòâèÿ, èíôåêöèè è òðàâìà.
Ðîëü àëëèìåíòàðíîãî ôàêòîðà â ïðîèñõîæäåíèè îñòðîãî ïàíêðåàòèòà ìîæåò áûòü ðàññìîòðåíà â 3-õ àñïåêòàõ:
Áåëêè, æèðû, àëêîãîëü è äð. Âûçûâàþò âûðàæåííóþ ñåêðåöèþ ïàíêðåàòè÷åñêîãî ñîêà, áîãàòîãî áåëêîì è áåäíîãî áèêàðáîíàòàìè, ÷òî ïðè íåàäåêâàòíîì îòòîêå ìîæåò ñëóæèòü ïðè÷èíîé ðàçâèòèÿ àëëèìåíòàðíîãî ïàíêðåàòèòà;
Óñèëåííàÿ ñåêðåòîðíàÿ äåÿòåëüíîñòü àöèíàðíûõ êëåòîê ïðè ÷ðåçìåðíûõ ïèùåâûõ ðàçäðàæåíèÿõ èëè áåëêîâî-äåôèöèòíîì ïèòàíèè ñîïðîâîæäàåòñÿ íåîáðàòèìûìè ïîâðåæäåíèÿìè âíóòðèêëåòî÷íûõ îðãàíîèäîâ è ðàçâèòèåì ìåòàáîëè÷åñêîãî ïàíêðåàòèòà;
×ðåçìåðíîå óïîòðåáëåíèå ïðåèìóùåñòâåííî áåëêîâîé è æèðíîé ïèùè îáóñëàâëèâàåò ñåíñèáèëèçàöèþ îðãàíèçìà áåëêîâûìè ìåòàáîëèòàìè, ÷òî ñîçäàåò áëàãîïðèÿòíûå óñëîâèÿ äëÿ ðàçâèòèÿ àëëåðãè÷åñêîãî ïàíêðåàòèòà.
Îñîáóþ ôîðìó ïðåäñòàâëÿåò îñòðûé ïàíêðåàòèò, ñâÿçàííûé ñ âðîæäåííûì èëè ïðèîáðåòåííûì íàðóøåíèåì æèðîâîãî îáìåíà ñ ðåçêî âûðàæåííîé ãèïåðëèïåìèåé. Áîëüøîå çíà÷åíèå èìååò ïîñòîÿííàÿ ãèïåðëèïåìèÿ, ñîïóòñòâóþùàÿ õðîíè÷åñêîìó àëêîãîëèçìó, ðàçëè÷íûì àíåìèÿì, ìåõàíè÷åñêîé æåëòóõå è äðóãèì ïàòîëîãè÷åñêèì ñîñòîÿíèÿì. Îñòðûé ïàíêðåàòèò ïðè ãèïåðëèïåìèè ðàçâèâàåòñÿ âñëåäñòâèå æèðîâîé ýìáîëèè ñîñóäîâ ïîäæåëóäî÷íîé æåëåçû.
2. Êëèíè÷åñêèå ïðîÿâëåíèÿ
 çàâèñèìîñòè îò ôàçû ðàçâèòèÿ ïàòîëîãè÷åñêîãî ïðîöåññà ìîæíî âûäåëèòü 4 ôîðìû îñòðîãî ïàíêðåàòèòà: îñòðûé èíòåðñòèöèàëüíûé, ñîîòâåòñòâóþùèé ôàçå îòåêà (ñåðîçíîãî, ãåìîððàãè÷åñêîãî, ñåðîçíî-ãåìîððàãè÷åñêîãî), îñòðûé íåêðîòè÷åñêèé, âûðàæàþùèé ôàçó îáðàçîâàíèÿ íåêðîçà (ñ ãåìîððàãè÷åñêèì êîìïîíåíòîì èëè áåç íåãî); èíôèëüòðàòèâíî-íåêðîòè÷åñêèé è ãíîéíî-íåêðîòè÷åñêèé, ñîîòâåòñòâóþùèé ôàçå ðàñïëàâëåíèÿ è ñåêâåñòðàöèè íåêðîòè÷åñêèõ î÷àãîâ.
×àùå çàáîëåâàþò æåíùèíû â âîçðàñòå 30-60 ëåò. Çàáîëåâàíèå íà÷èíàåòñÿ ÷àùå ïîñëå îáèëüíîé åäû. Âíåçàïíî âîçíèêàåò áîëü ðàñïèðàþùåãî õàðàêòåðà, îáû÷íî î÷åíü èíòåíñèâíàÿ. Ëîêàëèçàöèÿ áîëè ðàçíîîáðàçíà è çàâèñèò îò îñíîâíîé ëîêàëèçàöèè èçìåíåíèé ïîäæåëóäî÷íîé æåëåçû: ýïèãàñòðèé, ïîäðåáåðüÿ, ÷àùå áîëü èìååò îïîÿñûâàþùèé õàðàêòåð. Ðâîòà íåóêðîòèìàÿ, íå ïðèíîñÿùàÿ îáëåã÷åíèÿ.  íà÷àëå çàáîëåâàíèÿ òåìïåðàòóðà íîðìàëüíàÿ èëè ñóáôåáðèëüíàÿ. Ïîëîæåíèå òåëà âûíóæäåííîå — ñ ïðèâåäåííûìè ê æèâîòó íîãàìè. Îòìå÷àåòñÿ öèàíîç êîæíûõ ïîêðîâîâ, ìîæåò áûòü èñòåðè÷íîñòü, òàõèêàðäèÿ, ñíèæåíèå ÀÄ. Èíîãäà îòìå÷àåòñÿ îãðàíè÷åííûé öèàíîç â áîêîâûõ îòäåëàõ æèâîòà (ñèìïòîì Ãðåÿ Òåðíåðà) èëè â îáëàñòè ïóïêà (ñèìïòîì Êóëëåíà), îáóñëîâëåííûé ðàñïðîñòðàíåíèåì õèíèíîâûõ ñèñòåì ïî çàáðþøèííîé êëåò÷àòêå èëè êðóãëîé ñâÿçêå ïå÷åíè. ßçûê îáëîæåí áåëûì íàëåòîì, ñóõîâàò. Æèâîò íåñêîëüêî âçäóò.  íà÷àëå çàáîëåâàíèÿ æèâîò ìÿãêèé, ìîæåò áûòü ëåãêîå íàïðÿæåíèå ìûøö â ýïèãàñòðèé è áîëåçíåííîñòü ïî õîäó ïîäæåëóäî÷íîé æåëåçû (ñèìïòîì Êåðòå). Äîâîëüíî ÷àñòî îïðåäåëÿåòñÿ áîëåçíåííîñòü â ëåâîì ðåáåðíî-ïîçâîíî÷íîì óãëó (ñèíäðîì Ìåéî- Ðîáñîíà). Ñèìïòîìû ðàçäðàæåíèÿ áðþøèíû ñòàíîâÿòñÿ ïîëîæèòåëüíûìè ïðè ðàçâèòèè ïàíêðåîíåêðîçà (ôåðìåíòàòèâíûé ïåðèòîíèò) èëè ãíîéíûõ îñëîæíåíèé.
Äëÿ îáëåã÷åíèÿ âûáîðà òàêòèêè ëå÷åíèÿ, îáúåìà èíôóçèîííîé òåðàïèè è ïðàâèëüíîé èíòåðïðåòàöèè ôîðìû ïàíêðåàòèòà âûäåëÿþò ëåãêóþ, ñðåäíþþ è òÿæåëóþ ñòåïåíè èíòîêñèêàöèè.
Ëåãêàÿ ñòåïåíü (âñòðå÷àþùàÿñÿ îáû÷íî ïðè ñåðîçíîì îòåêå ïîäæåëóäî÷íîé æåëåçû) õàðàêòåðèçóåòñÿ óäîâëåòâîðèòåëüíûì îáùèì ñîñòîÿíèåì áîëüíîãî, óìåðåííûìè áîëÿìè â ýïèãàñòðèè, òîøíîòîé, îäíîêðàòíîé ðâîòîé, îòñóòñòâèåì ñèìïòîìîâ ðàçäðàæåíèÿ áðþøèíû, íåèçìåíåííûì öâåòîì êîæíûõ ïîêðîâîâ, ÷àñòîòîé ïóëüñà â ïðåäåëàõ 88-90 óäàðîâ â ìèíóòó, íîðìàëüíûì èëè ñëåãêà ïîâûøåííûì ÀÄ.
Ñðåäíÿÿ ñòåïåíü èíòîêñèêàöèè (íàáëþäàåòñÿ ïðè ìåëêîî÷àãîâîì íåêðîçå æåëåçû) ïðîÿâëÿåòñÿ óïîðíûìè áîëÿìè â ýïèãàñòðèè, êîòîðûå íå èñ÷åçàþò ïðè ïðèìåíåíèè ñïàçìîëèòèêîâ è àíàëüãåòèêîâ, áëåäíîñòüþ è öèàíîòè÷íîñòüþ êîæíûõ ïîêðîâîâ, ïîâòîðíûìè ðâîòàìè, íàïðÿæåíèåì ìûøö â ýïèãàñòðàëüíîé îáëàñòè, ÷àñòîòîé ïóëüñà äî 100-110 óä/ìèí, ïàäåíèåì ÀÄ íèæå èñõîäíîãî óðîâíÿ, ïîâûøåíèåì ïåðèôåðè÷åñêîãî è ñíèæåíèåì öåíòðàëüíîãî âåíîçíîãî äàâëåíèÿ, ñíèæåíèåì äèóðåçà, ïîäúåìîì òåìïåðàòóðû òåëà äî 38` Ñ.
Òÿæåëàÿ ñòåïåíü èíòîêñèêàöèè (âîçíèêàåò ïðè ðàñïðîñòðàíåííîì íåêðîçå æåëåçû) îòëè÷àåòñÿ òÿæåëûì îáùèì ñîñòîÿíèåì áîëüíîãî, æåñòîêèìè áîëÿìè â ýïèãàñòðàëüíîé îáëàñòè, ìó÷èòåëüíîé ðâîòîé, ðåçêî áëåäíûìè èëè öèàíîòè÷íûìè êîæíûìè ïîêðîâàìè, íåðåäêî æåëòóõîé, ïîÿâëåíèåì ñèìïòîìîâ ïåðèòîíèòà, ÷àñòîòîé ïóëüñà ñâûøå 120 óä/ìèí.
3. Äèàãíîñòèêà
 êðîâè — âûñîêèé ëåéêîöèòîç ñî ñäâèãîì ôîðìóëû âëåâî, ïîâûøåíèå ãåìàòîêðèòà (îáåçâîæèâàíèå), ïîâûøåíèå àìèëàçû (äèàñòàçû) ñûâîðîòêè â ìî÷è. Ðåçêîå ñíèæåíèå öèôð àìèëàçû êðîâè â ñî÷åòàíèè ñ óõóäøåíèåì ñîñòîÿíèÿ áîëüíîãî óêàçûâàåò íà ðàçâèòèå ïàíêðåîíåêðîçà. Ó 10-20% áîëüíûõ ðàçâèâàåòñÿ ïå÷åíî÷íî-ïî÷å÷íàÿ íåäîñòàòî÷íîñòü. Ïëîõèì ïðîãíîñòè÷åñêèì ïðèçíàêîì ÿâëÿåòñÿ ïîâûøåíèå ñàõàðà â êðîâè è ìî÷å, ñíèæåíèå êàëüöèÿ ñûâîðîòêè íèæå íîðìû.
Ðåíòãåíîëîãè÷åñêè îïðåäåëÿåòñÿ âûñîêîå ñòîÿíèå ëåâîãî êóïîëà äèàôðàãìû, â ïëåâðàëüíîé ïîëîñòè ñëåâà ìîæåò áûòü óðîâåíü æèäêîñòè, â ëåãêîì — àòåëåêòàçû. Ïðè îáçîðíîì ðåíòãåíîëîãè÷åñêîì èññëåäîâàíèè îðãàíîâ áðþøíîé ïîëîñòè îáíàðóæèâàþò ïðèçíàêè ïàðàëèòè÷åñêîé êèøå÷íîé íåïðîõîäèìîñòè, ðàçâåðíóòóþ ïåòëþ äâåíàäöàòèïåðñòíîé êèøêè.
Îñíîâíûì ýíäîñêîïè÷åñêèì ñèìïòîìîì ãåìîððàãè÷åñêîãî ïàíêðåîíåêðîçà ÿâëÿåòñÿ ãåìîððàãè÷åñêàÿ èìáèáèöèÿ áîëüøîãî ñàëüíèêà è áðûæåéêè ïîïåðå÷íîé îáîäî÷íîé êèøêè, à òàêæå íàëè÷èå â áðþøíîé ïîëîñòè âûïîòà ñ ãåìîððàãè÷åñêèì îòòåíêîì.
Äèàãíîç îñíîâûâàåòñÿ íà äàííûõ àíàìíåçà, îáúåêòèâíîãî èññëåäîâàíèÿ, óëüòðàçâóêîâîãî èññëåäîâàíèÿ áðþøíîé ïîëîñòè, ëàïàðîñêîïèè (îäíîâðåìåííî îíà ìîæåò íîñèòü è ëå÷åáíûé õàðàêòåð), êîìïüþòåðíîé òîìîãðàôèè.
4. Ëå÷åíèå è ïðîôèëàêòèêà
ïàíêðåàòèò àñåïòè÷åñêèé äåìàðêàöèîííûé íåêðîç
Ñ ñàìîãî íà÷àëà ïðîâîäÿò êîìïëåêñíóþ òåðàïèþ: áîðüáó ñ áîëüþ, ôåðìåíòíîé òîêñåìèåé, êîððåêöèþ ãèäðîèîííûõ ðàññòðîéñòâ, êèñëîòíî-ùåëî÷íîãî ñîñòîÿíèÿ. Äëÿ áîðüáû ñ ôåðìåíòíîé òîêñåìèåé èñïîëüçóþò:
1) óãíåòåíèå âíåøíåñåêðåòîðíîé ôóíêöèè æåëåçû ïóòåì àñïèðàöèè æåëóäî÷íîãî ñîäåðæèìîãî è ïðîìûâàíèÿ æåëóäêà õîëîäíûì ñîäîâûì ðàñòâîðîì, àòðîïèíèçàöèè (îñòîðîæíî, ó áîëüíûõ àëêîãîëèçìîì âîçìîæíû ïñèõîçû), âíóòðèæåëóäî÷íîé ãèïîòåðìèè;
2) ââåäåíèå ñïàçìîëèòèêîâ, îáåñïå÷èâàþùåå ýâàêóàöèþ ôåðìåíòîâ åñòåñòâåííûì ïóòåì;
3) âûâåäåíèå ïîïàâøèõ â êðîâåíîñíîå ðóñëî ôåðìåíòîâ: ôîðñèðîâàííûé äèóðåç, ëèìôîñîðáöèÿ, ïëàçìàôåðåç;
4) èíàêòèâàöèþ ôåðìåíòîâ èíãèáèòîðàìè ïðîòåàç (êîíòðèêàë, òðàçèëîë è äð.), îäíàêî îíè àêòèâíû òîëüêî â ïåðâûå ÷àñû çàáîëåâàíèÿ.
Äëÿ ïðîôèëàêòèêè è ëå÷åíèÿ âòîðè÷íûõ âîñïàëèòåëüíûõ èçìåíåíèé íàçíà÷àþò àíòèáèîòèêè øèðîêîãî ñïåêòðà äåéñòâèÿ.
Íàèáîëåå ÷àñòîé ïðè÷èíîé ãèáåëè áîëüíûõ îñòðûì ïàíêðåàòèòîì â ïåðâûå äíè çàáîëåâàíèÿ ÿâëÿåòñÿ ýíäîãåííàÿ èíòîêñèêàöèÿ, ñîïðîâîæäàþùàÿñÿ ðàçâèòèåì öèðêóëÿòîðíîãî ãèïîâîëåìè÷åñêîãî øîêà, îòåêà ãîëîâíîãî ìîçãà, îñòðîé ïî÷å÷íîé íåäîñòàòî÷íîñòüþ.
Åñëè ïðè èíòåðñòèöèàëüíîì è íåêðîòè÷åñêîì ïàíêðåàòèòå ðåøàþùåå çíà÷åíèå èìååò ñâîåâðåìåííîå ïðîâåäåíèå êîíñåðâàòèâíîé òåðàïèè è, â ìåíüøåé ñòåïåíè, îïåðàöèè, à ïðè èíôèëüòðàòèâíî-íåêðîòè÷åñêîì òîëüêî êîíñåðâàòèâíîå ëå÷åíèå, òî ãíîéíî-íåêðîòè÷åñêàÿ ôîðìà òðåáóåò îáÿçàòåëüíîãî îïåðàòèâíîãî âìåøàòåëüñòâà.
Õèðóðãè÷åñêîå ëå÷åíèå ïîêàçàíî: ïðè ñî÷åòàíèè ïàíêðåàòèòà ñ îñòðûì äåñòðóêòèâíûì õîëåöèñòèòîì, ïðè ïàíêðåàòîãåííîì ïåðèòîíèòå è íåâîçìîæíîñòè ëàïàðîñêîïè÷åñêîãî äðåíèðîâàíèÿ áðþøíîé ïîëîñòè, ïðè îñëîæíåíèÿõ îñòðîãî ïàíêðåàòèòà (àáñöåññ ñàëüíèêîâîé ñóìêè, çàáðþøèííàÿ ôëåãìîíà).
Àíàëèçèðóÿ èçëîæåííûå äàííûå è ðåçóëüòàòû èññëåäîâàíèé, ñëåäóåò âûäåëèòü íåêîòîðûå íàïðàâëåíèÿ èçó÷åíèÿ ïðîôèëàêòèêè è ëå÷åíèÿ îñòðîãî ïîñëåîïåðàöèîííîãî ïàíêðåàòèòà.
1) Ñëåäóåò ïðèìåíÿòü íàèáîëåå ùàäÿùóþ òåõíèêó îïåðàòèâíûõ âìåøàòåëüñòâ íà ïîäæåëóäî÷íîé æåëåçå, ñ öåëüþ ïðåäîòâðàùåíèÿ èçëèøíåé òðàâìàòèçàöèè àöèíîçíûõ êëåòîê, ïðîòîêîâ è ñîñóäîâ.
2) Íåîáõîäèìî ðàçðàáàòûâàòü ìåòîäèêè ââåäåíèÿ ëåêàðñòâåííûõ ïðåïàðàòîâ â òêàíü æåëåçû è ïàðàïàíêðåàòè÷åñêóþ êëåò÷àòêó äëÿ ñîçäàíèÿ äëèòåëüíîãî ïîääåðæàíèÿ òåðàïåâòè÷åñêîé êîíöåíòðàöèè.
3) Ïåðñïåêòèâíûìè â ýòîì îòíîøåíèè ìîãóò áûòü àíòèôåðìåíòíûå è ïðîòèâîâîñïàëèòåëüíûå ïðåïàðàòû íà îñíîâå, ïðîëîíãèðóþùåé èõ äåéñòâèå.
Çàêëþ÷åíèå
Îñòðûé ïàíêðåàòèò ïðåäñòàâëÿåò ñîáîé àñåïòè÷åñêîå âîñïàëåíèå äåìàðêàöèîííîãî òèïà, â îñíîâå êîòîðîãî ëåæàò íåêðîáèîç ïàíêðåàòîöèòîâ è ôåðìåíòíàÿ àóòîàãðåññèÿ ñ ïîñëåäóþùèì íåêðîçîì è äèñòðîôèåé æåëåçû è ïðèñîåäèíåíèåì âòîðè÷íîé ãíîéíîé èíôåêöèè.
×èñëî áîëüíûõ îñòðûì ïàíêðåàòèòîì â íàñòîÿùåå âðåìÿ ñîñòàâëÿåò 4-9% ñðåäè áîëüíûõ ñ îñòðûìè õèðóðãè÷åñêèìè çàáîëåâàíèÿìè îðãàíîâ áðþøíîé ïîëîñòè.
Ëåòàëüíîñòü ïðè îñòðîì ïàíêðåàòèòå, íåñìîòðÿ íà ïðèìåíåíèå ñîâðåìåííûõ ìåòîäèê êîíñåðâàòèâíîãî è îïåðàòèâíîãî ëå÷åíèÿ, îñòàåòñÿ î÷åíü âûñîêîé: 7-15% — îáùàÿ, 40-70% — ëåòàëüíîñòü ïðè äåñòðóêòèâíûõ ôîðìàõ.
Ïî äàííûì ñòàòèñòèêè â 30-75% ñëó÷àåâ îñòðûé ïàíêðåàòèò âîçíèêàåò ó ëþäåé ñ çàáîëåâàíèÿìè æåë÷åâûâîäÿùèõ ïóòåé, 30% ñëó÷àåâ îáóñëîâëåíî óïîòðåáëåíèåì àëêîãîëÿ.
Íàèáîëåå äîñòîâåðíàÿ äèàãíîñòèêà îñòðîãî ïàíêðåàòèòà è åãî êëèíèêî-ìîðôîëîãè÷åñêèõ ôîðì ìîæåò áûòü äîñòèãíóòà êîìïëåêñíûì îáñëåäîâàíèåì áîëüíûõ, âêëþ÷àþùèì îöåíêó êëèíè÷åñêèõ ñèìïòîìîâ, áèîõèìè÷åñêèõ ïîêàçàòåëåé, ôåðìåíòàòèâíûõ òåñòîâ, èíñòðóìåíòàëüíûõ ìåòîäîâ èññëåäîâàíèÿ.  íàñòîÿùåå âðåìÿ ðàçðàáîòàíû îñíîâû êîìïëåêñíîé ïîýòàïíîé äèàãíîñòèêè îñòðîãî ïàíêðåàòèòà, êîòîðàÿ ïîçâîëÿåò îïðåäåëèòü õàðàêòåð òå÷åíèÿ ïðîöåññà, óòî÷íèòü êëèíèêî-àíàòîìè÷åñêóþ ôîðìó çàáîëåâàíèÿ, óñòàíîâèòü ëîêàëèçàöèþ è ðàñïðîñòðàíåííîñòü äåñòðóêöèè ïîäæåëóäî÷íîé æåëåçû, à òàêæå ñâîåâðåìåííî ðàñïîçíàòü îñëîæíåíèÿ.
Íàèáîëåå ïîñòîÿííûìè ñèìïòîìàìè îñòðîãî ïàíêðåàòèòà ÿâëÿþòñÿ áîëü â ýïèãàñòðàëüíîé îáëàñòè, ìíîãîêðàòíàÿ ðâîòà äóîäåíàëüíûì ñîäåðæèìûì è ìåòåîðèçì. Äðóãèìè ñëîâàìè, ýòî çàáîëåâàíèå íå èìååò ÷åòêîé êëèíè÷åñêîé êàðòèíû, îñîáåííî â ïëþðèâèñöåðàëüíûé ïåðèîä.  ñâÿçè ñ ýòèì äëÿ òî÷íîé äèàãíîñòèêè îñòðîãî ïàíêðåàòèòà íåîáõîäèì öåëûé ðÿä äîïîëíèòåëüíûõ èññëåäîâàíèé.
Ëèòåðàòóðà
1. Ãàãóøèí Â.À. Õèðóðãèÿ îñòðîãî ïàíêðåàòèòà. — Ãîðüêèé: ÃÌÈ, 1998- 75 ñ.
2. Äàíèëîâ Ì.Â., Ô¸äîðîâ Â.Ä. Õèðóðãèÿ ïîäæåëóäî÷íîé æåëåçû./ Ì. Ìåäèöèíà, 1998- 510ñ.
3. Îñòðûé ïàíêðåàòèò è åãî îñëîæíåíèÿ / Øàëèìîâ Ñ.À., -Êèåâ., 1990-272 ñ.
4. Ñìîëåâà Ý.Â. Ñåñòðèíñêîå äåëî â òåðàïèè. — Ðîñòîâ í/Ä : Ôåíèêñ, 2007 — 252ñ.
Ðàçìåùåíî íà Allbest.ru
Источник

