Реферат на тему панкреатит по патологической анатомии
.
Острый панкреатит — Острое,
как правило, асептическое воспаление
поджелудочной железы,
часто приводящее к некрозу ацинарной
ткани и окружающей
жировой
клетчатки.
Причины
острого панкреатита: желчнокаменная
болезнь
и алкоголизм
(вызывают
более 80% всех
случаев заболевания), инфекционные,
лекарственные
и травматические факторы.
При
желчнокаменной болезни основное значение
имеки закупорка камнем панкреатического
протока на уровне фатерова соска,
периампулярное воспаление и/или
продолжительный спазм сфинктера. Это
вызывает застой панкреатическою сока
и, как правило восходящее
инфицирование протока.
Закупорка фатерова
соска вызывает заброс жёлчи в
панкреатический проток.
Происходит разрыв
тонких стенок мелких панкреатических
протоков, активированный секрет попадает
в паренхиму железы, вызывая
её
самопереваривание, геморрагии и
сгеатонекроз. При
повреждении
ацинарных клеток под действием цитокиназы
происходит активация трипсина,
химотрипсина,
фосфолипазы А, липазы,
калликреина, усиливающих разрушение
ткани железы. Алкоголь стимулирует
секрецию поджелудочного сока, одновременно
вызывая спазм сфинктера.
Формы острого
панкреатита
Интерстициальный
(межуточный).
Характерны серозное воспаление
(серозный панкреатит) и отёк
железы, расширение меж- ацинарных
пространств, незначительная
лейкоцитарная инфильтрация.
Ацинарные клетки в основном сохранены.Геморрагический
с геморрагическим пропитыванием
некротизи- рованных участков железы.Некротический
(панкреонекроз).
При панкреонекрозе
железа увеличена в размерах, с участками
жировых некрозов, пропитанных кровью.
Микроскопически виден выраженный
диффузный лейкоцитарный инфильтрат,
разрушение многих ацинарных клеток.
Выраженные изменения происходят в
окружающих железу тканях — некроз
забрюшинной жировой клетчатки и большого
сальника.
Клиническая
картина острого панкреатита.
Характерны боли в верхних отделах
живота, иногда опоясывающие, интоксикация
(тошнота, рвота, диарея, повышение
температуры), резкое повышение активности
в плазме крови амилазы и липазы,
гипергликемия, лейкоцитоз, метаболический
ацидоз. Часто бывает гипокальциемия. У
60% больных панкреатит протекает в лёгкой
(серозной) форме. В тяжёлых случаях
(геморрагический панкреатит, панкреонекроз)
развиваются грубые изменения в окружающей
жировой клетчатке, сальнике и перитонит
(фибринозный, а затем гнойный). Возможен
коллапс из-за поступления в кровь
продуктов аутолиза поджелудочной
железы (прежде всего кининов), что
заканчивается летальным исходом
почти у половины больных.
Осложнения
острого панкреатита:
перитонит (асептический, а затем
бактериальный), шок, вызванный
интоксикацией, острая почечная
недостаточность, респираторный
дистресс-синдром, образование абсцессов
и псевдокист поджелудочной железы.
При присоединении кишечной инфекции
возможно развитие гнойного воспаления
поджелудочной железы.
119. Понятие о «хирургических болезнях» брюшной полости. Перитонит.
.
В хирургической практике к воспалительным
заболеваниям органов брюшной полости
относятся заболевания, объединяющиеся
в симптомокомплекс. Острый живот. Этим
термином обозначают
клинический
симптомокомплекс, развивающийся при
повреждениях и острых заболеваниях
органов брюшной полости при которых
требуется или может потребоваться
срочная хирургическая помощь.
Классификация:
выделяют 2 группы воспалительных
заболеваний органов брюшной полости.
В основе синдрома
острого живота чаще всего лежит патология,
требующая экстренного хирургического
лечения и эти заболевания составляют
первую группу:
перитонит;
непроходимость
кишечная;
кровотечение в
брюшную полость;
нарушение
кровоснабжения органов брюшной полости
Вторую группу
воспалительных заболеваний органов
брюшной полости составляют заболевания,
не требующие хирургического лечения:
острый и
хронический гепатит;
цирроз печени;
мезаденит;
абдоминальная
ангина.
Перитонит,
или
воспаление брюшины, нередко осложняет
болезни органов пищеварения: прободение
язвы желудка или двенадцатиперстной
кишки, язвы кишечника при брюшном тифе,
неспецифический язвенный колит,
дизентерию; он встречается как осложнение
при аппендиците, болезнях печени,
холецистите, остром панкреатите и др.
Перитонит
может быть ограничен тем или иным отделом
брюшной полости — ограниченный
перитонит или
быть распространенным — разлитой
перитонит. Чаще
это острый
экссудативный перитонит,
иногда он может быть каловым,
желчным. Висцеральная
и париетальная брюшина при этом резко
гиперемирована, с участками кровоизлияний,
между кишечными петлями видны скопления
экссудата, который как бы склеивает
петли.. Стенка кишечника дряблая, легко
рвется, в просвете имеется много жидкого
содержимого и газов.
При
разлитом перитоните организация гнойного
экссудата сопровождается образованием
осумкованных межкишечных скоплений
гноя — «абсцессов»; при ограниченном
перитоните в области диафрагмы появляется
поддиафрагмальный «абсцесс». В исходе
фибринозного перитонита образуются
спайки в брюшной полости, в ряде случаев
развивается хронический
слипчивый перитонит (спаечная
болезнь), что ведет к кишечной
непроходимости.
Иногда
хронический
перитонит возникает
«первично». Обычно он ограниченный:
перигастрит
при язвенной
болезни желудка, периметрит
и перисальпингит
после родов
или при длительно текущей инфекции
(гонорея),перихолецистит
при калькулезе
желчного пузыря, периаппендицит
без клинических
проявлений аппендицита в анамнезе. В
таких случаях обычно на ограниченном
участке брюшины появляется склероз,
образуются спайки, нередко нарушающие
функцию органов брюшной полости.
Соседние файлы в папке К экзамену
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Кировская
государственная медицинская академия
Министерство
здравоохранения и федерального развития
Российской
Федерации
Выполнила:
студентка
группы 417
лечебного
факультета
Лобанова
Александра Сергеевна
Заведующий
кафедрой:
Доктор
мед.наук, профессор,
Никитин
Н.А.
Преподаватель:
Кандидат
мед.наук, доцент,
Коршунова
Т.П.
Киров
— 2011 год.
Оглавление:
Главы:
Актуальность
проблемы……………………………………………………3Общие
вопросы по проблеме:
2.1
. Анатомо-физиологические аспекты………………………….3
2.2.
Классификации………………………………………………….9
2.3.
Современные теории этиопатогенеза………………………..11
2.4.
Общая синдромология и семиотика…………………………19
2.5.
Методы диагностики…………………………………………21
2.6.
Дифференциальная диагностика…………………………….27
2.7.
Современные методы лечения……………………………….30
2.8.
Методы и средства реабилитации……………………………37
2.9.
Исходы, осложнения, прогноз………………………………..37
2.10.
Меры профилактики…………………………………………38
3.
Выводы…………………………………………………………………….39
4.
Список литературы……………………………………………………….40
Актуальность проблемы.
Проблема
острого панкреатита является одной из
актуальнейших в экстренной хирургии.
Это связано не только с тем, что заболевание
очень распространено, но и с тем, что
оно сложно в диагностике и в выборе
лечебной тактики. Несмотря на то, что
клиническая картина и характер
морфологических изменений в поджелудочной
железе при остром панкреатите описаны
около 300 лет назад, и в последние годы
возникают и исчезают различные концепции
этиологии и патогенеза этого заболевания,
предлагаются и отвергаются разнообразные
тактико-технические направления лечения.
В
последние годы вопросы лечебной тактики
у больных острым панкреатитом подверглись
существенным изменениям: стала более
целенаправленной и патогенетически
обоснованной консервативная терапия,
унифицированы показания к отдельным
методам инструментальной диагностики
и различным видам хирургических
вмешательств. Более широкое применение
получили прямые операции на поджелудочной
железе при деструктивных формах острого
панкреатита.
Общие вопросы по проблеме:
. Анатомо-физиологические аспекты.
Поджелудочная
железа представляет собой образование
треугольно-призматической формы. Тело
её обычно имеет три отчётливо выраженные
поверхности: переднюю, заднюю и нижню
ю, головка и хвост — только две: переднюю
и заднюю. На нижней поверхности головки
по верхнему краю нижней горизонтальной
части ДПК располагается крюковидный
отросток. Масса — 70-90 г. Длина железы
составляет в среднем 16-17см, ширина в
области головки – 5 см, в области тела
— 3,5 см, в области хвоста — 0,6-2 см. Расположена
на уровне I L позвонка на границе брюшной
полости и забрюшинного пространства,
топографо-анатомически тесно связана
с забрюшинными органами и сосудами:
правыми почечными сосудами и началом
воротной вены, верхними брыжеечными
сосудами, аортой и началом грудного про
тока, селезёночной и нижней брыжеечной
венами, солнечным сплетением, левыми
почкой, надпочечником и почечными
сосудами.
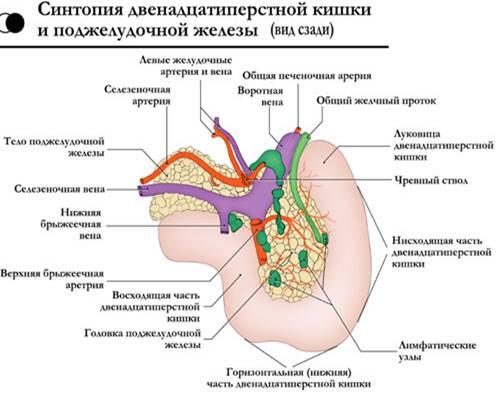
Собственная
фасция поджелудочной железы представляет
собой полупрозрачную пластинку, которая
неодинаково окружает её различные
отделы. Головку эта фасция окружает со
всех сторон и сращена с прилегающей
стенкой двенадцатиперстной кишки. Тело
и хвост покрыты собственной фасцией
только сзади, сверху и снизу. Поджелудочная
железа тесно прилежит к массе рыхлой
забрюшинной клетчатки.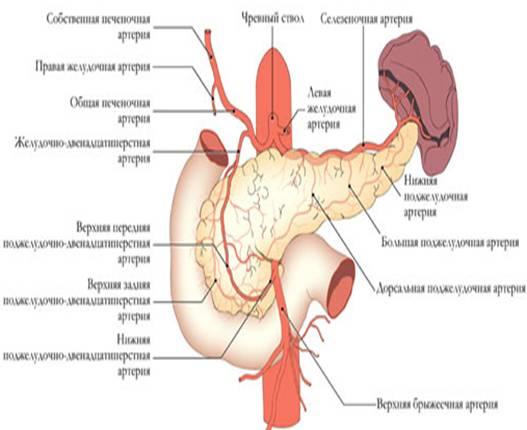
Кровоснабжение
поджелудочной железы осуществляется
из трёх истоков: 1) a. gastro duodenalis, которая
исходит из a. hepatica, 2) a. pancreatoduodenalis inferior,
3) a. lienali s, снабжающей кровью преимущественно
тело и хвост поджелудочной железы. (см.
рис)
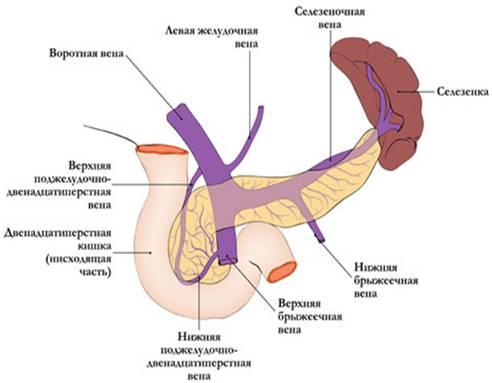
Отток
крови проходит по верхней панкреатодуоденальной
вене, впадающей в систему верхней
брыжеечной вены, нижней панкреатодуоденальной
вене, впадающей либо в верхнюю брыжеечную,
либо в тощекишечную вену. Из тела и
хвоста кровь по мелким панкреатическим
венам оттекает через селезёночную вену
в воротную.
Лимфатические
сосуды железы образуют густую сеть,
анастомозируя с лимфатическими сосудами
желчного пузыря и общего желчного
протока. Так же лимфа течёт к надпочечникам,
печени, желудку, селезёнке. Иннервация
поджелудочной железы осуществляется,
в основном, левым блуждающим нервом и
постганглионарными волокнами левых
чревных нервов, в то время, как внепечёночные
желчные пути иннервируются правыми
блуждающими чревными нервами. Принято
считать, что все подходящие к поджелудочной
железе нервы смешанные — симпатические
и парасимпатические.
Протоковая
система поджелудочной железы представлена
панкреатическими и добавочными протоками,
причём, главный и добавочный проток
либо анастомозируют, либо открываются
раздельно на большом и малом сосочках
двенадцатиперстной кишки. Бывает, что
главный и добавочный протоки анастомозируют,
но добавочный не открывается в
двенадцатиперстную кишку.
Физиология
поджелудочной железы.
Поджелудочная
железа характеризуетсяальвеолярно-ацинозным
строением, состоит из многочисленных
долек, отделённых друг от друга прослойками
соединительной ткани. Каждая долька
складывается из секреторных эпителиальных
клеток разнообразной формы: треугольной,
округлой и цилиндрической. В этих клетках
образуется панкреатический сок.
Среди
клеток железистой паренхимы поджелудочной
железы имеются особые клетки, которые
группируются в виде скоплений и носят
название островков Лангерганса. Величина
островков варьирует от 50 до 400 мкм в
диаметре. Общая масса их составляет 1-2
% массы железы взрослого человека.
Островки Лангерганса богато снабжены
кровеносными сосудами и не имеют выводных
протоков, то есть обладают внутренней
секрецией, выделяют гормоны в кровь,
принимают участие в регуляции углеводного
обмена.
Поджелудочная
железа обладает внутренней и внешней
секрецией.Внешняя секрециясостоит в
выделении в двенадцатиперстную кишку
панкреатического сока, который играет
большую роль в процессе пищеварения.
За сутки поджелудочная железа вырабатывает
от 1.500 до 2.000 мл панкреатического сока,
имеющего щелочной характер (рН 8,3-8,9) и
строгое соотношение анионов (155 ммоль)
и катионов (СО2 карбонатов, бикарбонатов
и хлоридов). В состав сока входят ферменты:
трипсиноген, амилаза, липаза, мальтаза,
лактаза, инвертаза, нуклеаза, ренин,
сычужный фермент и в очень небольшом
количестве — эрепсин.
Трипсиноген
представляет собой сложный фермент,
состоящий из трипсиногена, химотрипсиногена,
карбоксипептидазы, расщепляющих белки
до аминокислот. Трипсиноген выделяется
железой в недеятельном состоянии,
активируется в кишечнике энтерокиназой
и переходит в активный трипсин. Однако,
если этот фермент соприкасается с
цитокиназой, выделяющейся из клеток
поджелудочной железы при их гибели, то
активация трипсиногена может наступить
и внутри железы.
Липаза
внутри железы не активна и активируется
в двенадцатиперстной кишке солями
желчных кислот. Она расщепляет нейтральный
жир на жирные кислоты и глицерин.
Амилаза
выделяется в активном состоянии. Она
участвует в переваривании углеводов.
Амилаза вырабатывается не только
поджелудочной железой, но также слюнными
и потовыми железами, печенью и лёгочными
альвеолами.
Инкреторная
функция поджелудочной железы обеспечивает
регуляцию водного обмена, принимает
участие в жировом обмене и регуляции
кровообращения.
Механизм
панкреатической секреции двойной —
нервный и гуморальный, действует
одновременно и синергично.
В
первой фазе пищеварения выделение сока
происходит под влиянием стимулов с
блуждающего нерва. Выделяющийся
панкреатический сок при этом содержит
большое количество ферментов. Введение
атропина уменьшает выделение
панкреатического сока. Во второй фазе
пищеварения секреция железы стимулируется
секретином — гормоном, который выделяется
слизистой оболочкой двенадцатиперстной
кишки. Выделяющийся панкреатический
сок при этом имеет жидкую консистенцию
и содержит небольшое количество
ферментов.
Внутрисекреторная
деятельность поджелудочной железы
состоит в выработке четырёх гормонов:
инсулина, липокаина, глюкагона и
калликреина (падутина).
Островки
Лангерганса содержат 20-25% А-клеток,
которые являются местом образованияглюкагона.
Остальные 75-80% составляют В-клетки,
которые служат местом синтеза и
депонированияинсулина. D-клетки являются
местом образованиясоматостатина, а
С-клетки -гастрина.
Основную
роль в регуляции углеводного обмена
выполняетинсулин, который снижает
уровень сахара крови, способствует
отложению гликогена в печени, поглощению
его тканями и уменьшению липемии.
Нарушение продукции инсулина вызывает
повышение сахара крови и развитие
сахарного диабета.Глюкагон — антагонист
инсулина. Он вызывает распад гликогена
в печени и выделение глюкозы в кровь и
может являться второй причиной развития
диабета. Функция этих двух гормонов
тонко координируется. Секреция их
определяется уровнем сахара в крови.
Таким
образом, поджелудочная железа является
сложным и жизненно важным органом,
патологические изменения которого
сопровождаются глубокими нарушениями
пищеварения и обмена веществ.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Панкреатит
представляет собой тяжелое заболевание
поджелудочной железы, в основе которого
лежит внутриорганная активация
продуцируемых железой пищеварительных
ферментов и выраженное в различной
степени ферментативное повреждение
ткани (панкреонекроз), с последующим
развитием фиброза, нередко распространяющееся
на окружающие ткани (парапанкреофиброз),
а также осложняемое вторичной инфекцией.
Клинически панкреатит может протекать
в острой и хронической формах, нередко
тесно связанных между собой.
Этиология.
Этиологией
возникновения хронического панкреатита
являются:
1.
Алкоголь, раздражая слизистую оболочку
12 п.к„ не только усиливает продукцию
секретина, панкреозимина, гистамина,
гастрина, а, следовательно, и внешнюю
секрецию ПЖ, но и вызывает рефлекторный
спазм сфинктера Одди, приводящий к
внутрипротоковой гипертензии. Длительное
употребление алкоголя сопровождается
дуоденитом с нарастающей атонией
сфинктера, что приводит к
дуоденопанкреатическому и
билиарнопанкреатическому рефлюксу,
особенно во время рвоты. Имеет значение
и белково-витаминная недостаточность
свойственная хроническому алкоголизму.
Некоторые авторы полагают, что алкоголь
может оказывать и прямое токсическое
воздействие на паренхиму ПЖ. Кроме того,
имеются данные, что хроническая
алкогольная интоксикация изменяет
состав панкреатического сока за счет
увеличения количества белка, лактоферрина
и снижения бикарбонатов и ингибиторов
протеаз, что способствует образованию
конкрементов.
2.
Заболевания желчного пузыря и
желчевыводящих путей, при доминировании
желчнокаменной болезни, включая и
состояние после холецистэктомии.
Сопровождающий эти заболевания
воспалительно-склеротический процесс
в дистальных отделах желчевыводящих
путей приводит к стенозу, либо
недостаточности сфинктера Одди. Спазм
или стеноз сфинктера приводят к
гипертензии в протоковой системе ПЖ и,
как следствие, выходу компонентов
панкреатического сока в паренхиму с
развитием в ней воспалительных и
склеротических изменений. Рефлюкс желчи
при этом не имеет решающего значения,
так как ХП развивается и при раздельном
впадении холедоха и вирсунгиева протока
в 12 п.к. Слизистая оболочка панкреатических
протоков в норме резистентна к действию
желчи, и только при длительной инкубации
желчи в смеси с панкреатическим секретом
или культурой бактерий желчь приобретает
повреждающее действие на ПЖ. В случае
недостаточности большого дуоденального
соска происходит рефлюкс кишечного
содержимого в протоки ПЖ с активацией
протеолитических ферментов, что в
сочетании с гипертензией и оказывает
повреждающее воздействие на паренхиму
органа.
3. Травма ПЖ, в том
числе интраоперационная, В развитии
послеоперационного панкреатита имеет
значение не только прямое воздействие
на ткань железы и ее протоки, но и
деваскуляризация ПЖ,
4.
Заболевания желудочно-кишечного тракта,
особенно 12 п.к.: отек в области Фатерова
соска, затрудняющий отток панкреатического
секрета, дуоденостаз, сопровождающийся
дуоденопанкреатическим рефлюксом;
дивертикулы 12 п.к., которые могут
приводить либо к сдавлению протоков с
последующей гипертензией, либо, в
случае открытия протока в дивертикул-
к дуоденопанкреатическому рефлюксу.
Дуоденит не только поддерживает
воспаление Фатерова соска, но и вызывает
секреторную дисфункцию ПЖ вследствие
нарушения продукции полипептидных
гормонов ЖКТ. Пенетрация язвы 12 п.к.
или желудка в ПЖ чаще приводит к очаговому
воспалительному процессу, а в ряде
случаев — к типичному хроническому
рецидивирующему панкреатиту.
5.
Одностороннее питание углеводной и
жирной пищей при недостатке белков
ведет к резкой стимуляции внешней
секреции с последующим срывом
регенераторных процессов в ПЖ.
Особенно большое значение имеет прием
алкоголя с жирной пищей.
6.
Эндокринопатии и нарушения обмена
веществ:
—
гиперпаратиреоз, который ведет к
гиперкальцисмии и кальцификации ПЖ
/кальций способствует переходу
трипсиногена в трипсин в протоках ПЖ
—
гиперлипидемия, которая ведет к жировой
инфильтрации клеток ПЖ, повреждению
сосудистой стенки, образованию тромбов,
микроэмболии сосудов;
7.
Аллергические факторы. В крови ряда
больных обнаруживаются антитела к ПЖ;
в некоторых случаях отмечается выраженная
эозинофилия (до 30-40% и более). В литературе
описаны случаи появления болевых кризов
при употреблении клубники, и развития
ХП на фоне бронхиальной астмы.
8.
Наследственные факторы. Так известно,
что у детей, родители которых страдают
ХП, повышена вероятность его развития
по аутосомно-доминантному типу.
Подчеркивается более частая встречаемость
ХП у лиц с 0(1) группой крови. В некоторых
случаях это бывает причиной так называемых
ювенильных панкреатитов.
9.
Пороки развития панкреобилиодуоденапьной
зоны: кольцевидная ПЖ, сопровождающаяся
дуоденостазом; добавочная ПЖ с различными
вариантами хода протоков, не обеспечивающими
отток секрета; энтерогенные кисты ПЖ.
10.
Лекарственные препараты: стероидные
гормоны, эстрогены, сульфаниламиды,
метилдофа, тетрациклин, сульфасалазин,
метронидазол, ряд нестероидных
противовоспалительных средств,
иммунодепрессанты, антикоагулянты,
ингибиторы холинэстеразы и другие.
11.
Неспецифический язвенный колит, болезнь
Крона, гемохроматоэ и ряд других
заболеваний, сопровождающихся
склеротическими изменениями в ПЖ без
клинической манифестации, что можно
рассматривать как неспецифическую
тканевую реакцию на токсические или
циркуляторные воздействия. В эту же
группу, вероятно, следует отнести фиброз
ПЖ при циррозах печени.
12.
Инфекционные и паразитарные болезни:
эпидемический паротит, вирусный гепатит,
инфекционный мононуклеоз, брюшной тиф,
туберкулез, сифилис, кишечные инфекции,
амебиаз и т.д., сопровождающиеся межуточным
воспалением ПЖ с последующим ее склерозом.
Патогенез.
Можно считать общепризнанным, что в
основе патогенеза панкреатита у
подавляющего большинства больных лежит
повреждение ткани железы ею же
продуцируемыми пищеварительными
ферментами. В норме эти ферменты
выделяются в неактивном состоянии
(кроме амилазы и некоторых фракций
липазы) и становятся активными лишь
после попадания в двенадцатиперстную
кишку. Большинство современных авторов
выделяют три главных патогенетических
фактора, способствующих аутоагрессии
ферментов в секретирующем их органе:
1)
затруднение оттока секрета железы в
двенадцатиперстную кишку и внутрипротоковая
гипертензия;
2)
ненормально высокие объем и ферментативная
активность сока поджелудочной железы;
3) рефлюкс в
протоковую систему поджелудочной железы
содержимого двенадцатиперстной кишки
и желчи.
Механизмы
патологической внутриорганной активации
ферментов и повреждения ткани железы
различаются в зависимости от причины
панкреатита. Так известно, что алкоголь,
особенно в больших дозах, рефлекторным
и гуморальным путем резко повышает
объем и активность панкреатического
сока. К этому дбавляется стимулирующее
действие алиментарного фактора, поскольку
алкоголики питаются нерегулярно, не
столько едят, сколько закусывают,
принимая много жирной и острой пищи.
Кроме того, алкоголь способствует спазму
сфинктера печеночно-панкреатической
ампулы (сфинктера Одди), вызывает
повышение вязкости панкреатического
секрета, образование в нем белковых
преципитатов, в дальнейшем трансформирующихся
в конкременты, характерные для хронической
формы заболевания. Все это затрудняет
отток секрета и ведет к внутрипротоковой
гипертензии, которая при уровне,
превышающем 35-40 см вод. ст., способна
обусловить повреждение клеток эпителия
протоков и ацинусов и освобождение
цитокиназ, запускающих механизм активации
ферментов. Спазм сфинктера Одди, возможно,
ведет к желчно-панкреатическому рефлюксу
и внутрипротоковой активации ферментов
за счет желчных кислот. Не исключают
также и прямое повреждающее действие
высоких концентраций алкоголя в крови
на железистые клетки.
При
панкреатите, связанном с заболеваниями
желчных путей, главным патогенетическим
фактором является нарушение оттока
панкреатического сока в двенадцатиперстную
кишку, что связано, прежде всего, с
наличием упоминавшегося «общего канала»,
то есть печеночно-панкреатической
(фатеровой) ампулы, через которую отходят
желчные конкременты и куда обычно
впадает главный панкреатический проток.
Известно, что при раздельном впадении
желчного и панкреатических протоков,
а также при отдельном впадении в
двенадцатиперстную кишку добавочного
протока, сообщающегося с главным протоком
поджелудочной железы, билиарный
панкреатит не развивается.
Проходя
через фатерову ампулу, желчные конкременты
временно задерживаются в ней, вызывая
спазм сфинктера Одди и преходящую
протоковую гипертензию, обусловливающую
ферментативное повреждение ткани железы
и, возможно, приступ острого панкреатита,
в ряде случаев протекающий малосимптомно
или же маскирующийся приступом желчной
колики. Повторное «проталкивание»
желчных камней через ампулу за счет
высокого панкреатического и билиарного
давления может привести к травме
слизистой дуоденального сосочка и
стенозирующему панпиллиту, все более
затрудняющему пассаж желчи и
панкреатического сока, а также и повторное
отхождение камней. Иногда наступает
стойкое ущемление желчного конкремента
в ампуле, ведущее к обтурациониой желтухе
и тяжелому панкреонекрозу.
Самостоятельную
роль в патогенезе панкреатита могут
играть также заболевания двенадцатиперстной
кишки, связанные с дуоденостазом и
гипертензией в ее просвете и способствующие
рефлюксу дуоденального содержимого в
панкреатический проток (в том числе
«синдром приводящей петли» после
резекции желудка по типу Бильрот П).
Некоторые авторы указывают и на значение
дивертикулов двенадцатиперстной кишки,
в особенности перипапиллярных, которые
могут обусловливать как спазм, так и
(редко) атонию сфинктера Одди.
Травматический
панкреатит может быть связан как с
прямым, так и с опосредованным воздействием
на поджелудочную железу. При прямой
травме к внутриорганной активации
ферментов ведет механическое повреждение
железы с выделением из омертвевающих
клеток уже упоминавшихся активаторов
(цитокиназ) и последующим развитием в
дополнение к травматическому еще и
ферментативного панкреонекроза. При
эндоскопических вмешательствах на
большом дуоденальном сосочке (РХПГ,
ЭПСТ) часто травмируется слизистая
оболочка фатеровой ампулы и терминального
отдела главного панкреатического
протока. В результате травмы кровоизлияний
и реактивного отека может затрудняться
отток панкреатического секрета и
развиваться протоковая гипертензия.Стенки
протока могут повреждаться и от
избыточного давления при введении
контрастного вещества при РХПГ.
При
опосредованном воздействии случайных
и операционных травм на поджелудочную
железу (травматический шок, кровопотеря,
кардиохирургические вмешательства с
длительной перфузией) повреждение
железистой ткани с высвобождением
активирующих клеточных факторов связано
в основном с микроциркуляторными
расстройствами и соответствующей
гипоксией.
Следует
обратить внимание на еще один важный
аспект патогенеза хронического
панкреатита, недостаточно освещаемый
в литературе. По представлениям
большинства клиницистов панкреонекроз
считается определяющей особенностью
наиболее тяжелых форм острого
деструктивного панкреатита. Однако
повреждение и гибель (омертвение, некроз)
ткани поджелудочной железы под
воздействием внутриорганной активации
и аутоагрессии пищеварительных ферментов
определяет возникновение и течение
любых, в том числе и хронических, форм
рассматриваемого заболевания.
При
хроническом панкреатите, не являющемся
следствием острого, также имеет место
ферментативное повреждение, некробиоз,
некроз и аутолиз панкреатоцитов,
происходящие как постепенно, под влиянием
длительно действующего фактора, так и
остро скачкообразно в период обострений
хронического процесса.
Патологическая
анатомия.
В процессе развития панкреатита в ткани
поджелудочной железы происходит
разрастание соединительной ткани, в
результате чего развивается фиброз и
склероз. В дальнейшем развиваются
обызвествление, нарушение проходимости
панкреатических протоков..
Соседние файлы в предмете Хирургия
- #
- #
- #
- #
- #
- #
- #
- #
Источник


