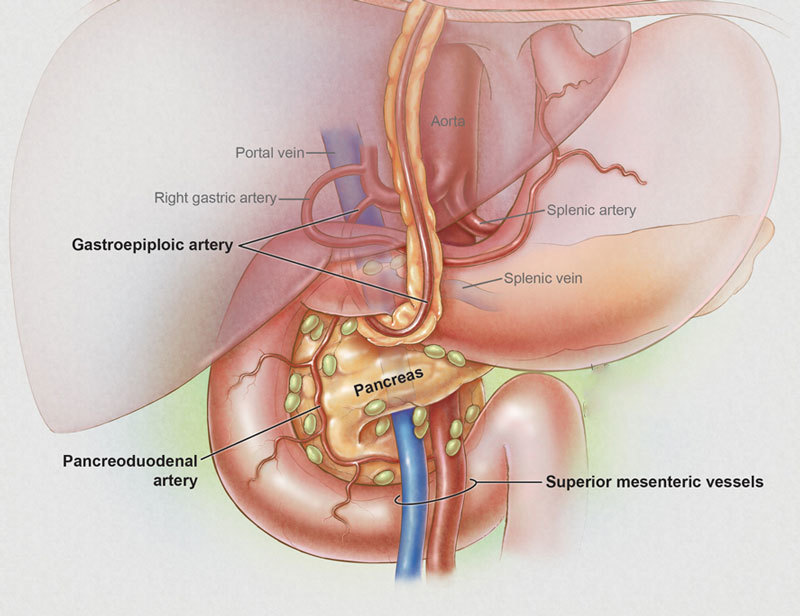
Реферат на тему панкреатит на українській мові
Реферат
Тема: Гострий панкреатит
План
Вступ. Актуальність проблеми
1. Клініка гострого панкреатиту
2. Способи діагностики наявності або відсутність панкреонекрозу
3. Дифференциальная діагностика гострого панкреатиту. Оцінка тяжкості стану хворого
4. Принципи консервативного та оперативної лікування гострого панкреатиту
5. Свідчення до лікуванню гострого панкреатиту
Укладання
Література
Вступ. Актуальність проблеми
Гострий панкреатит становить від 8 до 12% у структурі нозологічних форм екстреної абдомінальної хірургії, займаючи за частотою 4 місце. Прогноз при деструктивних формах гострого панкреатиту дуже важкий, летальність сягає 50%. У виникненні панкреатиту на вирішальній ролі грають порушення экзокринной функції. До стимуляторам панкреатической секреції відносять солі жовчних кислот, жири, білки, й продукти їх розпаду. На секреторну функцію підшлункової залози впливають харчові речовини та їх поєднання. Голодування призводить до зниження обсягу соку. Прийом їжі стимулює сокоотделение. Композиція ферментів соку залежить від складу дієти. Гострий панкреатит належить до захворювань, зростаюча частота яких реєструється у багатьох країн світу. Учащение низки метаболічних і алергійних захворювань, що з невідповідністю режиму харчування і зниження фізичної навантаження, призвело до вторинному зростанню захворюваності гострим панкреатит.
Этиология і патогенез. У виникненні гострого панкреатиту передують захворювання жовчних шляхів, верхніх відділів шлунково-кишкового тракту, алкоголізм, поразки судин підшлункової залози, пов’язані з перидуктальным і интерстициальным фиброзом, стриктурами головного панкреатичного протока, аплазией епітелію проток, склерозом сфінктера Одди, наявністю каменів у протоці підшлункової залози, її ожирінням. З які дозволяють чинників найбільша увага дослідників приваблює теорія загального протока. Відповідно до сучасними уявленнями потрапляння дуоденального вмісту і жовчі в панкреатический проток в певних умов викликати аутолитический процес у підшлункову залозу. Сприятливими чинниками розвитку цього процесу є:
1) потрапляння до панкреатичні протоки інфікованої жовчі;
2) закидання жовчі під тиском, здатним викликати травму панкреатичних проток;
3) регургітація дуоденального соку, що містить энтерокиназу;
4) тривале перебування у панкреатическом протоці що у нього вмісту внаслідок спазму чи стриктуры сфінктера Одди;
5) максимальне напруга секреції підшлункової залози;
6) загальне чи місцеве порушення кровопостачання.
Инфицированная жовч містить ферменти, здатні розчинити мукополисахаридный захисний шар, який вистилає внутрішню поверхню панкреатичних проток. У дуоденальном вмісті є энтерокиназа, що має аналогічним дією. Частота поєднань захворювань желчевыводящего тракту і гострого панкреатиту досі немає задовільного пояснення. Загальний канал, яким можлива регургітація жовчі в панкреатичні протоки, підтверджується даними холангиографии і анатомічними знахідками в 80%. Сам собою рефлюкс контрастного речовини в панкреатический проток безпечний. Якщо поруч із рефлюксом є розширення діаметра панкреатичного протока із контрасту, цей ознака можна вважати достовірним при хронічному панкреатиті. Желчь, проникаючи в панкреатический проток під .низьким тиском, зазвичай, не завдає шкоди, коли вона потрапляє під високим тиском, вона може викликати розрив ацинусов. Грає роль також склад жовчі. Високий вміст вільних жовчних кислот проявляється в кожних двох хворих із п’яти із геморрагическим панкреатит. Безпосередньою причиною розвитку гострого процесу є поєднання трьох чинників:
1) складне становище відпливу панкреатичного соку;
2) напруга секреції;
3) порушення кровопостачання підшлункової залози.
У стадії гострого панкреатиту настає затримка секрету у головному панкреатическом протоці в окремих часточках. Панкреатический сік легко проникає, в интерстициальное простір і спочатку успішно дренируется лімфатичними шляхами. Зміст амилазы та інших ферментів у головному лімфатичному протоці тим часом значно перевищує кількість в крові й сечі. При що триває вступі панкреатичного соку із високим концентрацією панкреатичних ензимів останні впливають на кровоносні судини, викликаючи рефлекторний спазм артерій і дилятацию вен з пристеночным стоянням лейкоцитів і еритроцитів. Надалі, внаслідок судинних порушень, настає масивна междольковая экстравазация з приходом еритроцитів в лімфатичних шляхах. Посилюється артеріальна спазм, з’являється венозний тромбоз і тромбоз лімфатичних шляхів, переважно, з допомогою заповнення їх эритроцитами. Ця стадія характеризується також появою клітинного некрозу і начинающимся процесом самопереварювання підшлункової залози. У стадії захворювання підшлункова заліза отечна, збільшена у розмірі, під капсулою накопичується багата ферментами рідина. Рідко буває набряк в чистому вигляді, зазвичай він узгоджується з окремими субперитонеальньши кровоизлияниями і осередками жирового некрозу. Надалі осередки збільшуються до того часу, поки вся заліза не набуває темно-багровый колір. Располагающаяся за підшлункової залозою забрюшинная жирова клітковина просочується багатою ферментами рідиною, у ній з’являються множинні осередки жирового некрозу. Надалі некрозу піддається брюшинный листок, покриває підшлункову залозу, і рідина починає вступати у черевну порожнину. Триває тромбоз більших судин, переважно вен, і в середині паренхіми підшлункової залози, і її межами. Окремі ділянки підшлункової залози, позбавлені кровопостачання, секвестрируются, на некротической тканини виникає інфекція, і а то й приймати активних заходів, вона розплавляється, але в місці обмежених осередків некрозу розвиваються абсцеси. Экссудат, що надійшов на вільну черевну порожнину, особливо у порожнину малої сальниковой сумки, чи розсмоктується, чи отграничивается сусідніми органами із заснуванням хибних панкреатичних кіст. Киста має дуже завзяте протягом, якщо вона повідомляється свищевым ходом з головним панкреатическим протокою, а панкреатический сік продовжує вступати у обмежену порожнину. Некротический панкреатит, крім спричиненої їм ферментної токсемії, призводить до виникнення низки важких, загрожують життю ускладнень. До них належать:
1) прорив шлункової чи кишкової стінки під впливом некротических осередків;
2) масивні аррозивные кровотечі зі значних судин;
3) тромбоз вен портальної системи — селезінкової, брыжеечной, воротной вен;
4) вторинний цукровий діабет;
5) освіту обмежених абсцесів в черевної порожнини;
6) кровотечу під час шлунково-кишкового тракту;
7) розвиток жовтяниці внаслідок токсичного на печіночні клітини, і стискання загального жовчного протока.
Ферментная токсемия є наслідком циркуляції у крові великої кількості панкреатичних ензимів, у тому числі найбільше значення має тут липаза. Липаза розщеплює тканинні нейтральні жири на диглицериды і жирні кислоти. Масні кислоти утворюють з солями кальцію нерозчинні мила. Жирові некрози при панкреатиті найчастіше виявляються оточуючої підшлункову залозу жировій клітковині, але можуть і в средостении й у перикарде, й у головному мозку, і навіть у молочної залозі. Ферментная токсемия грає провідної ролі у розвитку панкреатичного шоку, особливо внаслідок дії кининов, знижувальних кров’яний тиск, і трипсина, повреждающего судинну стінку.
1. Клініка гострого панкреатиту
Симптоматика при гострому панкреатиті залежить від глибини структурні зміни в підшлункову залозу і распространённости процесу. Перша стадія — стадія набряку характеризується появою раптових різких болів у эпигастральной області, котрі за інтенсивності не поступаються болів при перфорації органів. Тошнота і блювота є майже постійними супутниками болю. Блювота іноді дуже частої, але будь-коли приносить полегшення. Після першими порціями, що містять залишки з’їденою їжі, блювота триває лише шлунковим змістом з додатком жовчі, котрий іноді крові. Причиною блювоти є роздратування сонячного сплетіння, і навіть пряме вплив багатого ферментами випоту, скапливающегося у малій сальниковой сумці, на стінку шлунка. Болі при тотальному поразку дуже характерні дістали назву які оперізують. При переважному поразку хвоста болю локалізуються в эпигастрии й у лівому підребер’я, якщо голівки – у правому підребер’я і правої поперекової області. Болі носять характер нестерпних, тримаються постійно, але з періодами посилень. При об’єктивному дослідженні можна відразу констатувати серйозність захворювання. Артеріальний тиск іноді зростає у перші години, але частіше хворі надходять вже з чи зниженим тиском. При панкреонекрозе тиск знижений завжди. Живіт роздутий у тому чи іншою мірою внаслідок парезу кишечника. М’язове напруга більше виражено у верхній половині живота, але швидко поширюється протягом усього черевну стінку при що триває зростання кількості экссудата в черевної порожнини. Характер напруги відрізняється від такої при перфорації чи гнійному перитоніті. При пальпації напруга збільшується залежно від рівня тиску передню стінку живота. Пальпировать підвищену підшлункову залозу вдається рідко, хоча локальна болючість у процесі залози спостерігається майже завжди. У. П. Воскресенский описав симптом, який у тому, що з гострому панкреатиті неможливо визначити пульсацію черевної аорти, яка покривається отечной підшлункової залозою. У пізніх стадіях панкреатиту визначається пастозность підшкірній жировій клітковини передній черевної стінки з цианотическими плямами на бічних відділах, що дослідниками пояснюється впливом кининов, іншими – проникненням геморагічного экссудата з ретроперитонеального простору в бічні стінки живота.
2. Способи діагностики наявності або відсутність панкреонекрозу
Лабораторні дослідження грають надзвичайно значної ролі у діагностиці гострого панкреатиту, їх найважливішим є визначення амилазной активності у крові й сечі. Elman (1929) вперше повідомив про високої амилазной активність за гострому панкреатиті і рекомендував досліджувати її для діагностики. Визначення цього ферменту надалі зіграло провідної ролі. Амилаза у крові підвищується через 2—12 годин від початку нападу і зменшується через 3—4 дня. Якщо виявляється невідповідність між рівнем амилазы і клінічної картиною, коли стан хворого стає дедалі важким, а кількість амилазы зменшується, можна запідозрити тотальний некроз. Проте, ступінь амилазной активності відповідає тяжкості змін — у підшлункову залозу і за дуже високою амилазе може бути виявлено невеликі зміни у паренхиме. При визначенні амилазы в сечі слід пам’ятати у тому, що спочатку нападу може бути нормальної, оскільки концентрація ферментів в сечі настає пізніше принаймні фільтрації крові. Тому динамічний дослідження є достовірним. Визначення липазы і трипсина не знайшло широко він через труднощі методики. Визначення липазы точніше дозволяє діагностувати панкреатит, оскільки рівень липазы не підвищується за інших ургентних абдоминальных захворюваннях, як-от непрохідність кишечника, жовчний колька та інших., у яких можна спостерігати гиперамилазурия. Визначення гематокрита також у діагностиці. Підвищення його не підтверджує діагноз панкреатиту, але у певної міри свідчить про його тяжкості. Що гематокрит, то воно панкреатит. Гипокальциемия спостерігається, при некротических формах гострого панкреатиту.
3. Дифференциальная діагностика гострого панкреатиту. Оцінка тяжкості стану хворого
У 2/3 хворих на гострим панкреатит виявляються рентгенологічні ознаки захворювання із боку шлунка, діафрагми, кишечника:
1. Розширення початковій частини дуоденальной петлі.
2. Кишечный илеус, дилятация (парез) початковій частини петлі худої кишки.
3. Розширення висхідній і низхідній частин товстої кишки, що спазмом поперечноободочной кишки з проксимальній і дистальной дилятацией.
4. Псевдонепроходимость товстого кишечника.
5. Тіні конкрементів у процесі залози чи жовчних шляхах.
4. Принципи консервативного та оперативної лікування гострого панкреатиту
Консервативне лікування грає основну роль терапії гострого панкреатиту. Метою є намагання перервати подальше поширення деструкції залози, лікування шоку, і інтоксикації. До активної консервативного лікування належить:
1) створення секреторного спокою підшлункової залози;
2) боротьби з шоком;
3) запровадження інгібіторів ферментів;
4) боротьби з болем;
5) дезинтоксикация;
6) профілактика інфекції.
Створення секреторного спокою залозі має значення в обмеження деструктивного процесу. І тому необхідна низка заходів.
1. Тривале голодування і суворе заборона прийому рідини через рот.
2. Постійне интрагастральное і интрадуоденальное відсмоктування. З допомогою цієї маніпуляції досягається найкращий пасаж через папиллу, знижується тиск у загальному жовчному протоці, зменшується атонія в шлунку, видаляється постійно вирізняється секретин, що є гуморальним стимулятором панкреатической секреції.
3. Секреторна активність добре придушується холодом: через шлунок відкритим способом чи через латексный мішок, з допомогою якого охолоджувати до мінусовою температури. При відкритої шлункової гіпотермії з допомогою двох зондів вимивається слиз і застійна рідина з шлунка, але ці призводить до втрати електролітів, що треба своєчасно відшкодовувати.
4. Медикаментозне гноблення функції досягається призначенням ваголитиков, найчастіше атропіну по 0,5 мл через 4-6 годин залежно від тяжкості нападу.
Боротьба шоком. Шок призводить до порушенню кровопостачання тканин та гіпоксії, у результаті посилюється некротический розпад підшлункової залози. Причинами артеріальною гипотензии є: дію кининов, втрата рідини, електролітів й білків, підвищення капілярною проникності. Гипотензия різко порушує микроциркуляцию, що сприяє поширенню некрозу. З огляду на роль шоку в патогенезі некрозу, лікування його має починатися негайно:
1. Ингибиторы ферментів инактивируют кинины і сприяють підйому кров’яного тиску.
2. Застосування низькомолекулярних декстранов допомагає нормалізувати микроциркуляцию і попередити розвиток ниркової недостатності.
3. Призначення великої кількості рідини компенсує її втрати внаслідок набряку брыжейки забрюшинной клітковини і випоту в черевну порожнину.
4. Для корекції що розвивається метаболічного ацидозу треба пильнувати за рН чи переливати лужні розчини наосліп. Растворы треба вводити повільно, комбінувати після запровадження 5% розчину глюкози.
Застосування інгібіторів ферментів. Запровадження інгібіторів є складовою частиною комплексного лікування.
1. Ингибиторы инактивируют протеолитические ферменти і біологічні активні поліпептиди.
2. Знижують активність кининов в периферичної крові.
3. Зменшують набряклість, стабілізуючи капілярну проникність. Дія інгібіторів найефективніше у початковій стадії панкреатиту. Досягнення максимального ефекту необхідно вводити в високої концентрації. Запровадження великих доз за стислий період часу ефективніше, ніж використання у невеликих кількостях протягом днів.
Приблизна схема лікування то, можливо представлена так:
1. Негайно на час вступу вводиться 100 000 одиниць трасилола в фізіологічному розчині, потім 100 000 через 4 години, за добу I млн. трасилола.
2. На добу вводиться половина цієї дози через рівні інтервали часу.
3. Наступні дні по 200000 на добу залежно від клінічної картини.
Боротьба болем досягається внутрішньовенним запровадженням симпатиколитиков, які теж знижують периферичний спазм. Ефективні цьому плані гидергин, новокаїн. Новокаин вводиться капельно 5-10% — 40 мл. Профілактика інфекції дуже багато важить у разі виникнення осередків некрозу, які легко піддаються нагноению. Застосовуються антибіотики широкого спектра дії. Препарати групи тетрацикліну, крім дії на інфекцію, у змозі гальмувати секрецію підшлункової залози. Боротьба інтоксикацією. Важка інтоксикація продуктами розпаду залози є причиною ранню смерть при гострому панкреатиті. Токсичні продукти білкового обміну і бактеріальних токсинів надають сильний вплив на нирки, печінку, серце й мозок. Токсическая
Источник
Реферат на тему:
Панкреатит хронічний
План
1. Визначення. етіологія, клініка, діагностика.
2. Принципи лікування.
3.Догляд за хворими.
Хронічний панкреатит
Хронічний панкреатит — це хронічне прогресуюче запально-дистрофічне
ураження підшлункової залози з порушенням прохідності її проток, яке
призводить до склерозу паренхіми залози, розладу її зовнішньо- та
внутрішньосекреторної функцій.
Розвивається частіше в жінок середнього та похилого віку. Хронічний
панкреатит поділяють на первинний, коли запальний процес починається а
підшлункової залози, і вторинний, який розвивається на фоні інших
захворювань (пептичної виразки шлунка і дванадцятипалої кишки,
хронічного гастриту, ентериту, коліту, захворювань печінки, жовчного
міхура).
Етіологія. Хронічний панкреатит може бути наслідком перенесеного
гострого панкреатиту, але частіше він розвивається поступово під впливом
таких несприятливих факторів, як нерегулярне харчування, часте вживання
гострої і жирної їжі, хронічний алкоголізм, хронічні порушення
кровообігу та атеросклеротичне ураження судин підшлункової залози,
травми, деякі гельмінтози, інтоксикації свинцем, ртуттю, фосфором,
миш’яком, алергійні стани, інфекційні хвороби (інфекційний паротит,
черевний і висипний тифи, вірусний гепатит), часто трапляється при
ожирінні, ускладнює перебіг холециститу, жовчнокам’яної хвороби,
пенетруючих виразок шлунка і дванадцятипалої кишки.
Класифікація хронічного панкреатиту, адаптована за Марсельсько-Римською
класифікацією (1989) з доповненнями Я.С Циммерманна (1995) та
уточненнями (МКХ-10)
А. Форми хронічного панкреатиту
1. Кальцифікуючий панкреатит.
2. Обструктивний хронічний панкреатит.
3. Запальний хронічний панкреатит.
4. Фіброз підшлункової залози.
Б. Клінічні варіанти
1. Безперервно рецидивуючий.
2. Больовий.
3. Псевдотумор (з холестазом, дуоденальною непрохідністю).
4. Латентний (безбольовий).
5. Змішаний.
В. За функціональним станом
1. З порушенням зовнішьої секреції підшлункової залози:
— гіперсекреторний тип;
— гіпосекреторний тип (компенсований, декомпенсований);
— обтураційний тип;
— дуктулярний тип.
2. З порушенням інкреторної функції підшлункової залози:
— гіперінсулінізм;
— гіпофункція інсулярного апарату (цукровий діабет II типу).
Г. Періоди
1. Загострення.
2. Ремісії.
Ґ. Ускладнення
1. Цукровий діабет II типу.
2. Рак підшлункової залози.
3. Механічна жовтяниця.
4. Панкреатична кома.
5. Ретенційні кісти та псевдокісти підшлункової залози.
6. Абсцес підшлункової залози.
7. Панкреонекроз.
8. Реактивний плеврит.
9. Реактивний гепатит.
10. Анемія.
Приклади формування діагнозів
? Хронічний кальцифікуючий панкреатит, больовий, рецидивуючий,
середнього ступеня тяжкості, період загострення, з порушенням зовнішньої
секреції підшлункової залози за гіпосекреторним типом
? Хронічний обструктивний панкреатит, псевдотуморозний з холестазом,
тяжкий перебіг, період загострення, з порушенням зовнішньої секреції
підшлункової залози
При загостренні хронічного панкреатиту характерним є інтенсивний
оперізувальний біль у надчеревній ділянці, лівому та правому
підребер’ях, крижах. При переважному ураженні головки підшлункової
залози біль локалізується в пілородуоденальній зоні (Шоффара) та в
правому підребер’ї, при ураженні тіла залози — у надчеревній ділянці
(над пупком), а при ураженні хвоста — у лівому підребер’ї, крижах. При
тотальному ураженні залози біль охоплює верхню частину живота, часто
іррадіює в спину або в ділянку серця, ліву лопатку, ліве плече, імітуючи
стенокардію (при цьому на ЕК1 можуть бути зміщення сегмента ST, інверсія
зубця Т, що нагадує нe-Q-інфаркт міокарда). Характер болю різний:
постійний (тиснучий, тупий, ниючий) або падоподібний. найчастіше він
виникає після вживання смажених, гострих страв, бобів, круто зварених
яєць, посилюється при лежанні на спині, у тяжких випадках — після
вживання шоколаду, цукерок, кремів.
Диспепсичні симптоми майже постійні: втрата апетиту, нудота, невпинне
блювання (у блювотних масах домішки жовчі). Хворих турбує метеоризм,
бурчання в животі. Випорожнення можуть бути нормальними або проноси
чергуються із закрепами. У більшості випадків характерні типові
панкреатичні випорожнення — 2—4 рази на добу, у великій кількості,
кашкоподібні, смердючі, блискучі, жирні. При копрологічному дослідженні
— стеаторея, креаторея (жир і м’язові волокна), амілорея. Перебіг
хронічного панкреатиту супроводиться підвищеною дратівливістю,
безсонням, головним болем, втратою маси тіла, іноді — епізодами
непритомності. Жовтяниця спостерігається рідко. Температура тіла
здебільшого нормальна, у період загострення може підвищуватись.
Під час огляду виявляють значне схуднення хворого, субіктеричність
склер. При пальпації живота знаходять больові точки та зони: справа — у
точці Дежардена, яка розташована на 6 см вище від пупка по лінії, що
з’єднує його із серединою правої пахвової ямки, у зонах Шоффара,
Губер-гріца—Сеульського.
$ * T &
(
U
Ue
& * T (
Ue
Ue
2Більше ніж у половини пацієнтів пальпується патологічно змінена
підшлункова залоза, у третини пацієнтів спостерігається помірне
збільшення печінки, болісної під час пальпації.
Діагностика ґрунтується на клінічних симптомах, об’єктивних даних,
результатах лабораторних та інструментальних методів обстеження.
При лабораторному дослідженні крові виявляють помірну гіпохромну анемію,
дещо збільшену ШОЕ, зсув лейкоцитарної формули вліво, диспро-теїнемію,
помірну гіпербілірубінемію. У фазі ремісії при хронічному панкреатиті
рівень ферментів у крові може бути в межах норми. Під час загострення в
крові підвищується концентрація трипсину, діастази (амілази), ліпази.
Рівень діастази в сечі сягає понад 64 ОД при застосуванні методу
Вольгемута. Найважливішим у діагностиці хронічного панктеатиту є
дослідження еластази в крові, сечі та калі.
Для дослідження зовнішньосекреторної функції підшлункової залози
проводять дуоденальне зондування двоканальним зондом (кінець одного
розміщується в шлунку, а другого — у дванадцятипалій кишці). Спочатку
впродовж години досліджують базальну панкреатичну секрецію, а потім
також упродовж години — секрецію у відповідь на внутрішньовенне введення
секретину (стимулює виділення рідкої частини секрету та бікарбонатів) і
панкреозиміну (стимулює виділення ферментів підшлункової залози). Рідка
частина секреції і бікарбонати характеризують гідрокінетичну, а
Ферментна — екболічну функції підшлункової залози.
За результатами зондового дослідження функції підшлункової залози
встановлють тип панкреатичної секреції: нормальний, гіпер- і
гіпосекреторний, верхньо- і нижньоблоковий.
Копрологічне дослідження випорожнень дає можливість виявити стеаторею,
креаторею, амілорею, що свідчить про екзокринну недостатність залози.
Для діагностики хронічного панкреатиту слід проводити інструментальні
методи дослідження: рентгенографію (мал. 38), ретроградну
панкреатохо-лангіографію. ультразвукове дослідження, комп’ютерну
томографію, ангіографію, радіонуклідне сканування.
Прогноз та ускладнення. Прогноз хронічного панкреатиту без адекватного
лікування переважно несприятливий. Серйозними ускладненнями хвороби є
цукровий діабет, абсцедування та звапнення підшлункової залози,
утворення псевдокіст, кровотечі, асцит, плеврит, тромбоз селезінкової
вени тощо.
Лікування. У період вираженого загострення лікування проводять у
стаціонарі. У перші 1—3 доби призначають повне голодування, лужне пиття
(тепла без газу мінеральна вода Поляна-Купель, Поляна Квасова,
Лужанська), холод на надчеревну ділянку, спокій, постійну череззондову
аспірацію шлункового соку. Для поліпшення відтоку панкреатичного соку
призначають спазмолітики (папаверин, но-шпу), холінолітики (платифілін,
атропін, гастроцепін). Для зниження стимулювальної дії шлункового соку
призначають також антациди (альмагель, фосфалюгель), блокатори
Н,-рецепторів гістаміну (ранітидин. фамотидин, квамател) та інгібітори
протонної помпи (омеп-разол). Для зниження активності панкреатичних
ферментів призначають внутрішньовенно інгібітори протеолітичних
ферментів (трасилол 100 Оии ОД на добу, контрикал 20 000—40 000 ОД,
гордокс 50 000 ОД на добу).
Сечогінні препарати (фуросемід, гіпотіазид, індапамід) призначають не
тільки як діуретики для зниження інтоксикації шляхом виведення продуктів
розпаду, а й з метою інгібування активності ферментів залози, ан
логічний ефект дає епсилонамінокапронова кислота.
При вираженому больовому синдромі призначають аналгін, баралгін,
максиган, промедол (але не морфін, оскільки він посилює тонус замикача
Одді).
Для корекції розладів мікроциркуляції та водно-сольового обміну
використовують реополіглюкін, ізотонічний розчин натрію хлориду,
трисоль.
При зовнішньосекреторній недостатності з метою замісної терапії
застосовують ферментні препарати (креон, панкреатин, фестал, панзинорм,
дигестал, мексаза, ораза, абомін, панкурмен, панкреолізат, трифермент,
солюзим тощо).
При деструктивних формах панкреатиту внутрішньовенно вводять цитостатики
(циклофосфан, 5-фторурацил).
При недостатності острівцевого апарату призначають інсулін або оральні
протидіабетичні засоби (метформін, діабетон, амарил).
З метою профілактики гнійного запалення застосовують антибіотики
(пеніциліни, цефалоспорини, фторхінолони, аміноглікозиди).
Патогенетична терапія у фазі ремісії передбачає дієтичне харчування
(стіл № 5п) з виключенням з раціону копчених, гострих та смажених страв,
обмеження солі, капусти, сирих яблук, цитрусових, жирів. Таким хворим
категорично заборонені алкоголь, шоколад, кава, какао, міцний чай,
кока-кола, пепсі-кола тощо.
Профілактика хронічного панкреатиту полягає у запобіганні захворюванням,
які спричинюють панкреатит (холецистит, жовчнокам’яна хвороба,
дуоденіти, ожиріння) та своєчасне їх лікування. Хворий мусить цілком
відмовитись від вживання алкоголю, упродовж усього життя дотримуватися
раціонального харчування. У період ремісії показане санаторно-курортне
лікування (Трускавець, Моршин, Миргород, Товтри, Сонячне Закарпаття,
Поляна, Шкло, Шаян, Одеса-Куяльник).
Нашли опечатку? Выделите и нажмите CTRL+Enter
Источник