Реферат на тему хроническому панкреатиту
Кировская
государственная медицинская академия
Министерство
здравоохранения и федерального развития
Российской
Федерации
Выполнила:
студентка
группы 417
лечебного
факультета
Лобанова
Александра Сергеевна
Заведующий
кафедрой:
Доктор
мед.наук, профессор,
Никитин
Н.А.
Преподаватель:
Кандидат
мед.наук, доцент,
Коршунова
Т.П.
Киров
— 2011 год.
Оглавление:
Главы:
Актуальность
проблемы……………………………………………………3Общие
вопросы по проблеме:
2.1
. Анатомо-физиологические аспекты………………………….3
2.2.
Классификации………………………………………………….9
2.3.
Современные теории этиопатогенеза………………………..11
2.4.
Общая синдромология и семиотика…………………………19
2.5.
Методы диагностики…………………………………………21
2.6.
Дифференциальная диагностика…………………………….27
2.7.
Современные методы лечения……………………………….30
2.8.
Методы и средства реабилитации……………………………37
2.9.
Исходы, осложнения, прогноз………………………………..37
2.10.
Меры профилактики…………………………………………38
3.
Выводы…………………………………………………………………….39
4.
Список литературы……………………………………………………….40
Актуальность проблемы.
Проблема
острого панкреатита является одной из
актуальнейших в экстренной хирургии.
Это связано не только с тем, что заболевание
очень распространено, но и с тем, что
оно сложно в диагностике и в выборе
лечебной тактики. Несмотря на то, что
клиническая картина и характер
морфологических изменений в поджелудочной
железе при остром панкреатите описаны
около 300 лет назад, и в последние годы
возникают и исчезают различные концепции
этиологии и патогенеза этого заболевания,
предлагаются и отвергаются разнообразные
тактико-технические направления лечения.
В
последние годы вопросы лечебной тактики
у больных острым панкреатитом подверглись
существенным изменениям: стала более
целенаправленной и патогенетически
обоснованной консервативная терапия,
унифицированы показания к отдельным
методам инструментальной диагностики
и различным видам хирургических
вмешательств. Более широкое применение
получили прямые операции на поджелудочной
железе при деструктивных формах острого
панкреатита.
Общие вопросы по проблеме:
. Анатомо-физиологические аспекты.
Поджелудочная
железа представляет собой образование
треугольно-призматической формы. Тело
её обычно имеет три отчётливо выраженные
поверхности: переднюю, заднюю и нижню
ю, головка и хвост — только две: переднюю
и заднюю. На нижней поверхности головки
по верхнему краю нижней горизонтальной
части ДПК располагается крюковидный
отросток. Масса — 70-90 г. Длина железы
составляет в среднем 16-17см, ширина в
области головки – 5 см, в области тела
— 3,5 см, в области хвоста — 0,6-2 см. Расположена
на уровне I L позвонка на границе брюшной
полости и забрюшинного пространства,
топографо-анатомически тесно связана
с забрюшинными органами и сосудами:
правыми почечными сосудами и началом
воротной вены, верхними брыжеечными
сосудами, аортой и началом грудного про
тока, селезёночной и нижней брыжеечной
венами, солнечным сплетением, левыми
почкой, надпочечником и почечными
сосудами.
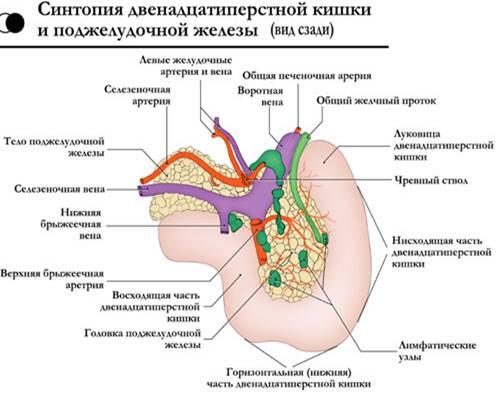
Собственная
фасция поджелудочной железы представляет
собой полупрозрачную пластинку, которая
неодинаково окружает её различные
отделы. Головку эта фасция окружает со
всех сторон и сращена с прилегающей
стенкой двенадцатиперстной кишки. Тело
и хвост покрыты собственной фасцией
только сзади, сверху и снизу. Поджелудочная
железа тесно прилежит к массе рыхлой
забрюшинной клетчатки.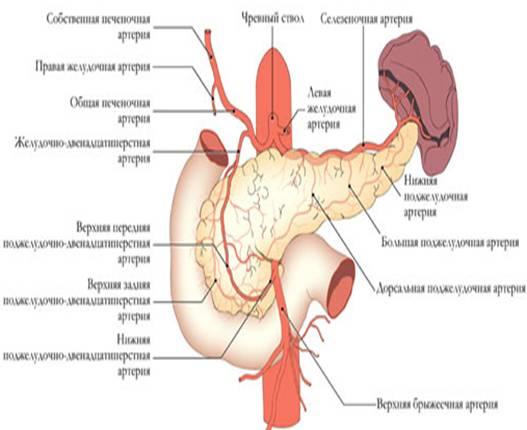
Кровоснабжение
поджелудочной железы осуществляется
из трёх истоков: 1) a. gastro duodenalis, которая
исходит из a. hepatica, 2) a. pancreatoduodenalis inferior,
3) a. lienali s, снабжающей кровью преимущественно
тело и хвост поджелудочной железы. (см.
рис)
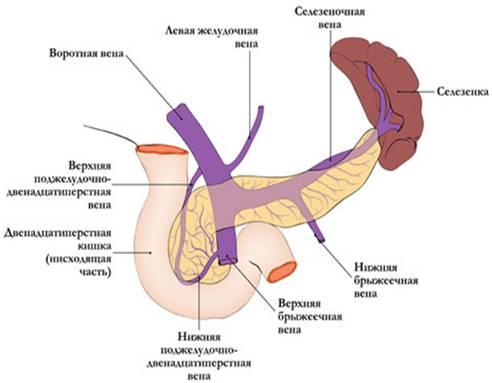
Отток
крови проходит по верхней панкреатодуоденальной
вене, впадающей в систему верхней
брыжеечной вены, нижней панкреатодуоденальной
вене, впадающей либо в верхнюю брыжеечную,
либо в тощекишечную вену. Из тела и
хвоста кровь по мелким панкреатическим
венам оттекает через селезёночную вену
в воротную.
Лимфатические
сосуды железы образуют густую сеть,
анастомозируя с лимфатическими сосудами
желчного пузыря и общего желчного
протока. Так же лимфа течёт к надпочечникам,
печени, желудку, селезёнке. Иннервация
поджелудочной железы осуществляется,
в основном, левым блуждающим нервом и
постганглионарными волокнами левых
чревных нервов, в то время, как внепечёночные
желчные пути иннервируются правыми
блуждающими чревными нервами. Принято
считать, что все подходящие к поджелудочной
железе нервы смешанные — симпатические
и парасимпатические.
Протоковая
система поджелудочной железы представлена
панкреатическими и добавочными протоками,
причём, главный и добавочный проток
либо анастомозируют, либо открываются
раздельно на большом и малом сосочках
двенадцатиперстной кишки. Бывает, что
главный и добавочный протоки анастомозируют,
но добавочный не открывается в
двенадцатиперстную кишку.
Физиология
поджелудочной железы.
Поджелудочная
железа характеризуетсяальвеолярно-ацинозным
строением, состоит из многочисленных
долек, отделённых друг от друга прослойками
соединительной ткани. Каждая долька
складывается из секреторных эпителиальных
клеток разнообразной формы: треугольной,
округлой и цилиндрической. В этих клетках
образуется панкреатический сок.
Среди
клеток железистой паренхимы поджелудочной
железы имеются особые клетки, которые
группируются в виде скоплений и носят
название островков Лангерганса. Величина
островков варьирует от 50 до 400 мкм в
диаметре. Общая масса их составляет 1-2
% массы железы взрослого человека.
Островки Лангерганса богато снабжены
кровеносными сосудами и не имеют выводных
протоков, то есть обладают внутренней
секрецией, выделяют гормоны в кровь,
принимают участие в регуляции углеводного
обмена.
Поджелудочная
железа обладает внутренней и внешней
секрецией.Внешняя секрециясостоит в
выделении в двенадцатиперстную кишку
панкреатического сока, который играет
большую роль в процессе пищеварения.
За сутки поджелудочная железа вырабатывает
от 1.500 до 2.000 мл панкреатического сока,
имеющего щелочной характер (рН 8,3-8,9) и
строгое соотношение анионов (155 ммоль)
и катионов (СО2 карбонатов, бикарбонатов
и хлоридов). В состав сока входят ферменты:
трипсиноген, амилаза, липаза, мальтаза,
лактаза, инвертаза, нуклеаза, ренин,
сычужный фермент и в очень небольшом
количестве — эрепсин.
Трипсиноген
представляет собой сложный фермент,
состоящий из трипсиногена, химотрипсиногена,
карбоксипептидазы, расщепляющих белки
до аминокислот. Трипсиноген выделяется
железой в недеятельном состоянии,
активируется в кишечнике энтерокиназой
и переходит в активный трипсин. Однако,
если этот фермент соприкасается с
цитокиназой, выделяющейся из клеток
поджелудочной железы при их гибели, то
активация трипсиногена может наступить
и внутри железы.
Липаза
внутри железы не активна и активируется
в двенадцатиперстной кишке солями
желчных кислот. Она расщепляет нейтральный
жир на жирные кислоты и глицерин.
Амилаза
выделяется в активном состоянии. Она
участвует в переваривании углеводов.
Амилаза вырабатывается не только
поджелудочной железой, но также слюнными
и потовыми железами, печенью и лёгочными
альвеолами.
Инкреторная
функция поджелудочной железы обеспечивает
регуляцию водного обмена, принимает
участие в жировом обмене и регуляции
кровообращения.
Механизм
панкреатической секреции двойной —
нервный и гуморальный, действует
одновременно и синергично.
В
первой фазе пищеварения выделение сока
происходит под влиянием стимулов с
блуждающего нерва. Выделяющийся
панкреатический сок при этом содержит
большое количество ферментов. Введение
атропина уменьшает выделение
панкреатического сока. Во второй фазе
пищеварения секреция железы стимулируется
секретином — гормоном, который выделяется
слизистой оболочкой двенадцатиперстной
кишки. Выделяющийся панкреатический
сок при этом имеет жидкую консистенцию
и содержит небольшое количество
ферментов.
Внутрисекреторная
деятельность поджелудочной железы
состоит в выработке четырёх гормонов:
инсулина, липокаина, глюкагона и
калликреина (падутина).
Островки
Лангерганса содержат 20-25% А-клеток,
которые являются местом образованияглюкагона.
Остальные 75-80% составляют В-клетки,
которые служат местом синтеза и
депонированияинсулина. D-клетки являются
местом образованиясоматостатина, а
С-клетки -гастрина.
Основную
роль в регуляции углеводного обмена
выполняетинсулин, который снижает
уровень сахара крови, способствует
отложению гликогена в печени, поглощению
его тканями и уменьшению липемии.
Нарушение продукции инсулина вызывает
повышение сахара крови и развитие
сахарного диабета.Глюкагон — антагонист
инсулина. Он вызывает распад гликогена
в печени и выделение глюкозы в кровь и
может являться второй причиной развития
диабета. Функция этих двух гормонов
тонко координируется. Секреция их
определяется уровнем сахара в крови.
Таким
образом, поджелудочная железа является
сложным и жизненно важным органом,
патологические изменения которого
сопровождаются глубокими нарушениями
пищеварения и обмена веществ.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Клиническая картина, варианты течения, осложнения, исходы
Ø
Болевой синдром;
Ø
Синдром внешнесекреторной недостаточности
поджелудочной железы;
https://www.youtube.com/watch?v=https:S73Nt6MTmvw
Ø
Синдром инкреторной недостаточности.
Болевой синдром
Ведущий признак хронического
панкреатита.
Болевой синдром при хроническом
панкреатите имеет многофакторный генез. Наибольшее значение — внутрипротоковая
гипертензия, некроз, воспаление, периневральные процессы, ишемия поджелудочной
железы (результат окклюзии ветвей чревного ствола). При локализации
воспалительного процесса в головке поджелудочной железы боли ощущаются в
эпигастрии, преимущественно справа, в правом подреберье, иррадиация в область VI-XI грудного позвонка.
При тотальном поражении
поджелудочной железы боль локализуется по всей верхней половине живота и носит
опоясывающий характер.
Чаще всего боли появляются после обильной
еды, особенно жирной, жаренной, часто боли появляются натощак или через 3-4 часа
после еды, что требует дифференциальной диагностики с язвенной болезнью
двенадцатиперстной кишки. При голодании боли успокаиваются, поэтому многие
больные мало едят и худеют.
Существует определённый суточный
ритм болей: до обеда боли беспокоят мало, после обеда усиливаются (или
появляются) и нарастают к вечеру.
Боли могут быть давящими,
жгучими, сверлящими, значительно выражены боли в положении лёжа и уменьшаются в
положении сидя с наклоном туловища вперёд.
Боль при ХП имеет разнообразное
происхождение: она может быть связана с нарушением оттока панкреатического
сока, увеличением объема секреции поджелудочной железы, ишемией органа,
воспалением перипанкреатической клетчатки, изменением нервных окончаний, сдавлением
окружающих органов (желчных протоков, желудка, двенадцатиперстной кишки).
В
связи с этим первым шагом при ведении такого пациента является проведение тщательного
обследования (ЭГДС, рентгенологическое исследование желудка и
двенадцатиперстной кишки, компьютерная томография, эндоскопическое
ультразвуковое исследование), которое может выявить некоторые осложнения
панкреатита, например псевдокисты, стриктуры желчных протоков или заболевания,
часто сочетающиеся с хроническим панкреатитом.
После предварительного
обследования следует назначить высокую дозу панкреатических ферментов. Согласно
классическим представлениям для купирования боли при ХП следует использовать таблетированные
ферменты в сочетании с антисекреторным препаратом для защиты ферментов от
разрушения соляной кислотой желудочного сока.
Тем не менее современные
исследования показывают, что панкреатические ферменты в капсулированной форме,
назначенные в той же дозе у многих больных оказывают более выраженный эффект
при болях, чем таблетки. Таким образом, рекомендуется начинать терапию с
простых препаратов панкреатина (мезим-форте, панкреатин), постепенно увеличивая
дозу до достижения клинического эффекта.
Рисунок.
Начальные симптомы при ХП (A.Lohr, 1990).
Большое значение для получения
эффекта от ферментной терапии имеет правильный выбор больных. Чаще всего боль
удается купировать при легкой степени тяжести ХП, при отсутствии стеатореи, при
преимущественном поражении паренхимы органа («болезнь мелких
протоков»), а также у женщин.
Значительной проблемой в лечении
ХП являются спастические расстройства. Наибольшие сложности, как диагностические,
так и лечебные, бывают связаны с дисфункцией сфинктера Одди (СО), прежде всего
его гипертонией (ГСО). ГСО может иметь серьезные последствия для
функционирования всей панкреатобилиарной системы.
Например, у 77% больных с
острым рецидивирующим панкреатитом повышено базальное давление в сегменте панкреатического
протока СО. ГСО как панкреатической, так и билиарной систем условно разделяется
на 3 группы по клинической картине (в соответствии с наличием
«типичной» абдоминальной боли) и объективными признаками.
https://www.youtube.com/watch?v=ytadvertise
Расстройства панкреатического
сегмента СО. Гипертонические расстройства СО в панкреатическом сегменте также
разделяются на три типа: 1-й тип панкреатической дисфункции СО (определенный).
К этой группе относятся больные с идиопатическим рецидивирующим панкреатитом
и/или типичными панкреатическими болями при повышении уровня амилазы/липазы в 2
раза выше нормы (выявляется при повторных обследованиях 2 раза или более),
расширенным протоком поджелудочной железы ({amp}gt;
5 мм) и увеличенным временем
поступления секрета по панкреатическому протоку ({amp}gt; 10 мин). 2-й тип
панкреатической дисфункции СО (предположительный). Больные из этой группы имеют
типичные панкреатические боли и 1 или 2 критерия из типа 1. 3-й тип
панкреатической дисфункции СО (возможный). Больные этой группы жалуются на
панкреатические боли, но не имеют каких-либо расстройств, подтвержденных
объективно (вирсунгодискинезия).
Пациенты с 1-м типом расстройств
СО имеют структурные нарушения самого сфинктера или зоны фатерова соска
(например, склероз); у больных со 2-м и 3-м типом выражены также и так
называемые функциональные нарушения СО.
Основная проблема дисфункции СО
заключается в повышенной чувствительности стенки панкреатического и желчного
протоков к изменениям объема и давления, предположительно из-за пониженной растяжимости
стенки желчного протока или нарушений регуляции. Поскольку боль провоцируется
приемом жирной пищи, больным целесообразно назначать соответствующую диету, что
без медикаментозного лечения облегчает клиническую симптоматику у половины
больных.
Ø
Зона Шоффара – между
вертикальной линией, проведённой через пупок и биссектрисой угла, образованного
вертикальной и горизонтальной линией, проходящей через пупок. Болезненность в
этой зоне наиболее характерна для локализации воспаления в области головки
поджелудочной железы.
Ø
Зона Губергрица-Скульского – аналогична зоне Шоффара, но расположена слева (тело поджелудочной
железы).
Ø
Точка Дежардена –
расположена на 6 см выше пупка по линии, соединяющей пупок с правой подмышечной
впадиной (головка поджелудочной железы).
Ø
Точка Губергрица –
аналогична точке Дежардена, но располагается слева.
Ø
Точка Мейо-Робсона –
располагается на границе наружной и средней трети линии, соединяющей пупок и
середину левой рёберной дуги. Сзади данная точка проецируется в левый
рёберно-позвоночный угол. Болезненность в этой точке характерна для воспаления
хвоста поджелудочной железы.
Ø
Точка Кача. В проекции
левой прямой мышцы живота, на 5 см выше пупка.
Ø
Точка Мале-Ги. Тотчас
ниже рёберной дуги, вдоль наружного края левой прямой мышцы живота.
https://www.youtube.com/watch?v=cosamomglavnom
Признак Грота – атрофия подкожной жировой клетчатки в области проекции поджелудочной
железы.
Симптом «красных капелек» — наличие красных пятнышек на коже живота, груди, спины.
Диспепсический синдром
Гиперсаливация, отрыжка воздухом
или съеденной пищей, тошнота, рвота, отвращение к жирной пищи, вздутие живота.
Похудание
Ограничение в еде
внешнесекреторная недостаточность поджелудочной железы.
Панкреатогенные поносы и синдромы
мальабсорбции и мальдигестии
Характерны для тяжёлых и
длительно существующих форм хронического панкреатита с выраженным нарушением
внешнесекреторной функции (когда функциональная способность поджелудочной
железы £ 10% от исходной).
Поносы обусловлены нарушениями
выделения ферментов поджелудочной железы и кишечного пищеварения.
Ненормальный состав химуса
раздражает кишечник и вызывает появление поноса. Характерно выделение большого
количества зловонного кашецеобразного кала с жирным блеском (стеаторея) и
кусочками непереваренной пищи.
Ø
Деструкция ацинарных клеток поджелудочной железы и
уменьшение ситнеза и секреции панкреатической липазы.
Ø
Обструкция протоковой системы и нарушение
поступления панкреатического секрета в ДПК.
Ø
Снижение секреции бикарбонатов протоковыми клетками
железы и уменьшение рН содержимого ДПК и денатурация при этих условиях липазы.
Ø
Преципитация желчных кислот в связи с уменьшением
рН в ДПК.
При тяжёлых формах ХП развиваются
симптомы мальабсорбции и мальдигестии, что приводит к снижению массы тела,
сухости кожи, полигиповитаминозу, обезвоживанию, электролитным нарушениям,
анемии, в кале обнаруживаются крахмал, непереваренные мышечные волокна.
Инкреторная недостаточноть
Пальпация поджелудочной железы
Поджелудочная железа
прощупывается у 50% больных в виде горизонтального, уплотненного тяжа, резко болезненного
на 4-5 см выше пупка или 2-3 см выше большой кривизны желудка.
Лечение
большое значение имеет отказ от
употребления алкоголя, даже у пациентов с неалкогольной этиологией заболевания;
соблюдение диеты с низким содержанием жира (до 50–75 г/сут) и частым приемом
небольших количеств пищи; купирование боли; проведение ферментной
заместительной терапии, борьба с витаминной недостаточностью; лечение эндокринных
нарушений.
1.
Оказание неотложной помощи с тяжелым
обострением отечно-интерстициального панкреатита, приближающегося по симптомам
к острому.
2.
Оказание помощи при обострении, не достигшем
степени острого.
3.
Поддерживающая терапия после стихания явлений
обострения.
не достигших степени острого
Больные, у которых часто
возникают рецидивы панкреатита, очень чувствительны к характеру питания. При
тяжелых обострениях с ночными болями и рвотой, целесообразно прибегнуть к
голоданию в течение 1-3-5 суток, корригируя водно-электролитный баланс
парентеральным введением раствора Рингера, глюкозы и др. Начинают с диеты 1б
или 1б, а далее переходят на диету 5 или 5п.
В период «голодания» разрешают
щелочную минеральную воду, чай с мёдом, отвар из шиповника, белковые омлеты на
пару. Объём жидкости должен обеспечивать потребности организма (1,5-2 литра с
сутки).
В последующем в диету включаются
протёртые вегетарианские супы, кисели, картофельное и морковное пюре, жидкие
каши на воде с ограничением животных жиров. По мере исчезновения диспептических
явлений и уменьшения болей пищевой рацион расширяется – рекомендуются белые
сухари, мясные блюда из варенного мяса, отварная нежирная рыба, обезжиренный
творог с сахаром, крупяные пудинги.
Снижение внешнесекреторной
функции поджелудочной железы:
- Сандостатин (октреотид) – оказывает
подавляющее влияние на активность ацинарных клеток, уменьшает захват
аминоксилот из плазмы, приводит к снижению выработки ферментов.
Определённое значение имеет стимуляция сандостатином высвобождения
кальцитонина, который тормозит выведение кальция из костей (ионы кальция
являются стимуляторами внешнесекреторной функции поджелудочной железы).
Наиболее оправдано применение этого препарата при остром деструктивном
панкреатите, однако он эффективен и при хроническом панкреатите, а также
при профилактике осложнений: псевдокист, ферментных серозитов, панкреатических
свищей. - 5-фторурацил по 200 мг внутривенно в 300 мл
физиологического раствора; - ε-АКК по 150-200 мл 5% раствора
внутривенно, 10-15 вливаний; - Н2-гистаминовые блокаторы;
- ИПП
Применение ингибиторов ферментов
(контрикал, гордокс, трасилол). Они инактивируют трипсин, замедляют воспалительно-деструктивные
процессы в поджелудочной железе, уменьшают интоксикацию.
https://www.youtube.com/watch?v=ytcopyright
В период обострения потребление
жира уменьшают до 70-80 г/сутки. В первые дни обострения желательно употреблять
слизистые супы, домашний творог, жидкие каши, мясные тефтели и фрикадельки,
подсушенный хлеб или белые сухари.
Медикаментозное лечение основано
на сочетании холино- и спазмолитических препаратов с антацидами и Н2-блокаторами,
анальгетиками, ферментными и антиферментными препаратами.
При тяжелых болевых приступах как
эффективные препараты показали себя глицерил-тринитрат и амилнитрит, возможно,
за счет увеличения концентрации цАМФ и цГМФ в гладкомышечных клетках СО.
Бутилскополамин-бромид тормозит
фазные сокращения при внутривенном введении, не влияя на уровень базального
давления, и показан как при острых болевых приступах панкреатита (в виде
внутримышечных инъекций), так и как поддерживающая терапия в течение нескольких
месяцев при стойком болевом синдроме (в виде таблеток или свечей).
Дротаверин хлорид, аналог
папаверина, приводит к расслаблению гладкомышечных клеток, ингибируя цитоплазматический
фермент фосфодиэстеразу и тем самым увеличивая концентрацию цАМФ. Дротаверин
обладает профилактическим действием у части больных, примерно в половине
случаев пероральный прием дротаверина облегчает боль и снижает выраженность
гиперамилаземии.
Другим миотропным спазмолитиком,
который в последние годы с большим успехом весьма эффективно используется при
лечении хронического панкреатита является мебеверин. Этот препарат снижает
тонус панкреатического и желчных сфинктеров, и уменьшает сократительную
активность желчного пузыря. Важным преимуществом этого препарата по сравнению с
другими спазмолитическими средствами является отсутствие угнетающего влияния на
нормальную перистальтику кишечника.
Тербуталин, b2-агонист, который, как и аминофиллин, увеличивает уровень цАМФ в
гладкомышечных клетках сфинктера, вызывает расслабление СО. Облегчает спазмы
при дискинезии СО и пинаверин бромид, новый блокатор кальциевых каналов. Релаксирующим
действием на СО обладают некоторые психотропные препараты.
Одестон (гимекромон) оказывает
селективное спазмолитическое действие на ЖВП. Применяют по 400 мг (2 таблетки)
3 раза в день.
Принято считать, что заместительная
ферментная терапия необходима, если ежедневное выведение жира превышает 15 г и
у больного постоянно уменьшается масса тела.
В регуляции панкреатической
секреции важная роль отводится липазе и трипсину. В просвете ДПК количество
трипсина, способное по закону обратной связи ингибировать панкреатическую
секрецию, должно составлять 150-300 мг в течение 1 часа, а для обеспечения
гидролиза нейтрального жира — липазы не менее 20 000 ЕД.
https://www.youtube.com/watch?v=https:61l22f1-4WY
При выборе ферментов следует
принимать во внимание значительную потерю активности фермента при его продвижении
по ЖКТ пищи, особенно липазы. Поэтому при выборе препарата в первую очередь
необходимо учитывать содержание в нём липазы.
При рН 4,0 и ниже активность
липазы быстро утрачивается. В желудке (при рН 7,9) активность ферментов быстро
снижается, лишь их небольшое количество поступает в ДПК в активной форме.
Поэтому предпочтительнее приём препарата в форме микросфер. Микросферы должны
покидать желудок одновременно с пищей.
Ферменты, заключенные в
микросферу диаметром более 2 мм задерживаются в желудке после того, как произошла
эвакуация жиров в ДПК (даже микросферы диаметром 1,2 мм эвакуируются с меньшим,
но все же некоторым запозданием по сравнению с жирами). Таким образом,
желательно, чтобы ферментные препараты были заключены в микросферы диаметром
менее 1,2 мм.
https://www.youtube.com/watch?v=ytdev
Ферментные препараты в
минимикросферах проходят следующий путь: в желудке растворяется внешняя капсула,
высвобождая микросферы, которые равномерно перемешиваются с пищей, поступают в
ДПК, где происходит растворение их оболочки и выделение содержимого.
Источник


