Реактивный панкреатит лечиться ли
После постановки диагноза реактивного панкреатита назначается комплексное патогенетическое лечение, способное облегчить состояние пациента и привести в длительную стадию ремиссии.
Спазмолитики
В лечении реактивного панкреатита обязательно применение спазмолитиков. Особенность фармакологического действия заключается в расслаблении закупоренного протока поджелудочной железы из-за выраженного спазма сфинктера Одди, пропускающего панкреатический сок в двенадцатиперстную кишку.
Для снятия болевого синдрома спазмолитики вводят внутривенно или внутримышечно, затем переходят на пероральный прием. Наиболее эффективными парентеральными спазмолитическими препаратами являются: Но-шпа (Дротаверин), Папаверин, Платифиллин, Баралгин. В таблетках и капсулах эффективен Дюспаталин (Мебеверин).

Важно! Эту группу лекарств с осторожностью назначают при конкрементах желчного пузыря, персональной непереносимости компонентов, неспецифическом язвенном колите и туберкулезе.
Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Читать далее
Обезболивающие
Обезболивающее лечение при реактивном панкреатите помогает устранить дискомфорт в эпигастральной области, опоясывающие подреберные боли, слабость, недомогание и общую гипертермию. Воспаление или травмирование железистого органа сводится к сильным болевым ощущениям, иногда они могут быть настолько выражены, что пациент погибает от болевого шока и интоксикации.
К обезболивающим можно отнести: Пенталгин, Баралгин, Ацитамифрен, Релафен. Блокируют передачу нервного импульса, расслабляют, воздействуют на ЦНС.

В качестве обезболивающего лечения реактивного панкреатита могут назначаться нестероидные противовоспалительные лекарственные средства, способные угнетать биологически активные ферменты, участвующих в синтезе простаноидов (простагландин, простациклин, тромбоксан): Ибупрофен, Напроксен, Ацетилсалициловая кислота.
Ветрогонные
На фоне реактивного панкреатита часто возникают жалобы: боли в животе, скопление газов, распирающее ощущение. Недостаточная функция железы и недостаточное выделение панкреатических ферментов приостанавливает полное расщепление поступившего химуса (пережеванная пища) в двенадцатиперстную кишку. Не переработанные частички еды подвергаются воздействию кишечных бактерий с массивным выделением кишечных газов.
Чрезмерное их скопление приводит к перерастяжению стенки кишки и сильнейшей боли. Наиболее эффективные ветрогонные: Эспумизан, Метеоспазмил, Дисфлатил, Саб Симплекс, Куплатон, Пепфиз.

Ферменты поджелудочной железы
Ферментные препараты благотворно воздействуют на работу самого органа и процессы пищеварения. Ферментативная недостаточность вследствие воспаления и отека структур компенсируется амилазой, липазой, желчными кислотами, входящими в состав медикаментов. Ликвидируется оседание химуса на стенке с последующим процессом брожения и гниения.
Ферменты при реактивном панкреатите: Креон, Панкреатин, Мезим, Панзинорм, Фестал. Принимают трижды в день во время еды.
Препараты для баланса кишечной микрофлоры
Прием антибактериальных средств, нарушение пищеварения, размножение патогенной микрофлоры является основой для формирования дисбактериоза. Сопутствуют неприятные ощущения в животе, диарея, спазмы кишечника, метеоризм.
При заболевании назначаются пребиотики, которые способствуют росту нормальной флоры и угнетению условно-патогенных и патогенных микроорганизмов, содержат специальные питательные вещества: Хилак-Форте, Лактулоза, средства Инулина.
Пробиотики содержат непосредственно полезные бактерии, которые заселяются в кишке, выполняя заместительную функцию: Линекс, Бифидумбактерин, Аципол, Бифиформ, Бификол, Ацилакт.
Фармакологические производители создали комбинированные средства для лечения реактивного панкреатита, включающие пребиотики и пробиотики – симбиотики. К ним относят: Бифидо-Бак, Ламинолакт, Нормофлорин.
Длительность устранения патологии составляет в среднем 1-4 недели.
Противорвотные
Рвота – еще один признак острого или обострения хронического панкреатита, обусловлена интоксикацией, дисфункцией верхних отделов желудочно-кишечного тракта.
Противорвотные препараты:
- Метоклопрамид (Церукал);
- Домперидон (Мотилиум);
- Торекан;
- Зофран.

При острой форме реактивного панкреатита вводят внутривенно и внутримышечно, затем переходят на прием внутрь.
Антибактериальные средства
В поджелудочной железе в момент развития реактивного панкреатита развивается асептический воспалительный процесс, вследствие нарушения оттока панкреатического сока и ауторазрушения железистых клеток.
В острой стадии оказывает превентивную меру для предупреждения тяжелых осложнений с выпотом серозного содержимого в брюшную полость, развития спаечного процесса, перитонита.
Антибиотики: Амоксициллин, Ампиокс, Цефтриаксон, Цефуроксим, Меропенем, Тиенам. Для усиления и потенцирования действия внутривенно противомикробные: Метронидазол.
Дезинтоксикационное лечение
Важно отметить! Потеря жидкости с рвотными и каловыми массами может привести к тяжелому течению – ацидозу, кроме того токсины, продуцируемые в кишечнике, ухудшают общее состояние.
Коррекция кислотно-основного баланса за счет солевых растворов: Трисоль, Дисоль, Трис-Буфер (Трисамин).
Устранение интоксикации с помощью Реосорбилакта, Гемодеза, Полиглюкина.
Пероральные сорбенты: Полисорб, Смекта, Неосмектин, Фосфалюгель, Энтеросгель, Атоксил.
Оперативное лечение реактивного панкреатита
В хирургической практике операции по поводу полного удаления поджелудочной железы проводятся достаточно редко, важно сохранение органа и поддержание его функционирования.
Важно запомнить! Помимо экзокринной функции (выделение панкреатических ферментов в 12ПК), выполняется и эндокринная регуляция по средствам активной работы островков Лангерганса и выброса гормона инсулина. Способствует регуляции уровня сахара крови.
Хирургическое вмешательство показано только в следующих ситуациях:
- Обширный панкреонекроз, изменение более 2/3 органа.
- Лечение реактивного панкреатита из-за тяжелых осложнений: свищевые ходы, абсцедирование, единичные и множественные кисты.
- Злокачественное новообразование головки, тела или хвоста.
- Проводится лапаротомический или лапароскопический оперативный доступ, что оговаривается в предоперационном периоде. Пациента переводят на постоянную заместительную терапию, отправляют на МСЭК для получения группы инвалидности.
Диетотерапия
Больным назначается диета стол №5 по Певзнеру.
Алгоритм диетотерапии:
- Количество приемов пищи 5-7 раз в день, малыми порциями.
- Приготовление на пару или воде, первые дни перетертые супы.
- Полный отказ от мучных изделий, жирных и жареных блюд, алкоголя.
- Исключить: кофе, какао, газированные напитки, насыщенные и кислые соки.
- Запрещены копчености, бобовые, консервы, бананы, виноград, инжир, шоколад, мороженое.
- Меню должно содержать большое количество белков и термически обработанных овощей, продуктов богатых железом, цинком, селеном, фтором, магнием и калием.
- Приветствуются супы на овощном бульоне, каши мясо кролика, индейки.
- Утром на завтрак можно подать омлет, приготовленный под крышкой, некрепкий чай, отвар шиповника, узвар.
Важный совет! Соблюдение диеты в сочетании с комплексной терапией снижает риск неблагоприятного прогноза.
Первая помощь при реактивном панкреатите
Первая доврачебная помощь заключается в создании благоприятных условий облегчающих боль, рвоту, тошноту и слабость:
- Отвлечь и успокоить заболевшего.
- Помочь принять вынужденную позу, чтоб боль стихла.
- Рекомендовать дышать поверхностно с кратковременной задержкой дыхания.
- Не давать кушать, разрешена только негазированная минеральная щелочная вода (Ессентуки, Поляна Квасова, Боржоми).
- Дать выпить Но-шпу 2 таблетки по 20 мг, Метоклопрамид – 1 таблетка (10 мг), спустя 30 минут можно дать еще 10 мг.
- Обязателен вызов кареты скорой помощи.
Уход за пациентом
После госпитализации в стационар больного укладывают в постель, медицинская сестра проводит дренирование желудочного и дуоденального содержимого, промывает щелочной водой. Выполняет врачебные манипуляции с капельным введением лекарств. В течение 3-4 дней абсолютный голод, затем разрешается теплый черный некрепкий чай, после переводят на диету стол №1. Спустя 1-2 дня разрешен диетстол №5.
Важное видео: полезные советы для лечения панкреатита
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Читать далее
Источник
Реактивный панкреатит – это воспаление поджелудочной железы, спровоцированное другими болезнями. Далее о том что такое реактивный панкреатит подробно. Каковы симптомы реактивного ранкреатита. Лечение, диета, фитотерапия реактивного панкреатита.
Реактивный панкреатит — что это за заболевание?

Содержание этой страницы:
Панкреатит — это воспаление поджелудочной железы (pancreas — поджелудочная железа, itis — воспаление).
Реактивный панкреатит. Слово «реактивный» переводится так — наступающий как ответ на какое-либо воздействие. (первичный фактор)
Первичный процесс (фактор) провоцирует начало процесса вторичного. Первичным фактором может быть алкоголь, ЖКБ, гастрит и т.д.
Панкреатит реактивный — это воспаление поджелудочной железы, спровоцированное другим заболеванием или фактором (первичным заболеванием)
Таким образом,
РЕАКТИВНЫЙ панкреатит — это ответная реакция поджелудочной железы на другие заболевания, на погрешности питания, на алкоголь, медикаменты, неблагоприятные факторы и стрессы.
Причины реактивного панкреатита
Далее разговор пойдет о том, что может спровоцировать развитие реактивного панкреатита:
- алкоголь и не обязательно крепкие напитки
- хронические заболевания (алкогоизм, ЖКБ, гастрит,заболевания двенадцатиперстной кишки и т.д. )
- переедание;
- пищевые нарушения (жирная и острая пища, сильногазированные напитки, хотдоги и фастфуды) ;
- бесконтрольное применение медпрепаратов (например, парацитомол, метронидазол, фуросемид и др);
- табакокурение;
- частые и продолжительные стрессы;
- травмы живота, в результате которых происходит разрыв тканей.
Реактивный панкреатит Симптомы

Симптомы панкреатита реактивного типа сходны с симптомами острого панкреатита
- внезапная боль жгучего характера;
- локализация боли — выше пупка, в левом подреберье, под ложечкой, чаще опоясывающего характера.
Локализация боли зависит от места воспалительного процесса в поджелудочной железе:
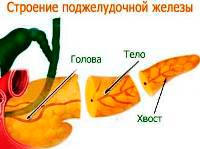
- при воспалении тела поджелудочной железы — боль в эпигастрии,
- при воспалении головы поджелудочной железы- боль в правом подреберье,
- при воспалении хвоста поджелудочной железы- боль в левом подреберье.
- боль уменьшается, если принять положение сидя и при наклоне туловища вперед ;
- наблюдается отрыжка, состояние тошноты, рвоты желудочным содержимым;
- озноб и повышение температуры тела в первые часы после начала заболевания;
- аппетит отсутствует, наблюдается отвращение к острой и жирной пище.
В домашних условиях преодолеть приступ панкреатита реактивного типа сложно. Требуется лечение в медицинском учреждении.
Диагностика реактивного панкреатита
 Диагностика реактивного панкреатита производится через опрос пациента, медицинский осмотр, и несколько тестов, в том числе крови, кала, компьютерная томография (КТ), эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) и магнитно-резонансная томография (МРТ).
Диагностика реактивного панкреатита производится через опрос пациента, медицинский осмотр, и несколько тестов, в том числе крови, кала, компьютерная томография (КТ), эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) и магнитно-резонансная томография (МРТ).
1. Сбор анамнеза является одним из главных методов медицинского обследования. Путем расспроса пациента или лиц, знающих пациента составляется медицинский анамнез. В данные анамнеза входят сведения о проявлении болезни и о текущих заболеваниях, об имеющихся хронических и аллергических заболеваниях, об условиях жизни, о наследственных факторах. Медицинский анамнез, совокупность сведений, получаемых при медицинском обследовании путём расспроса самого обследуемого и/или знающих его лиц. Анамнез проводится с целью определения методов диагностики и лечения пациентов.
Медицинский работник выясняет о наличии ЖКБ, воспаления желчного пузыря, поджелудочной железы. Выясняет какие лекарства применялись пациентом ранее. О пристрастии к алкогольным напиткам. Были или нет ранее операции на брюшной полости, операции на сердце или травмы живота
2. Анализы крови. Клинический и биохимический анализы крови.
Если повышен уровень лейкоцитов, то это говорит о воспалительном процессе в организме.
Если повышен уровень амилазы и липазы (это ферменты поджелудочной железы, участвующие в пищеварении), то это говорит о патологических процессах в поджелудочной железе.
3. Компьютерная томография (КТ) — это наиболее точный и информативный метод исследования поджелудочной железы. Компьютерная томография — это есть рентгенологический метод исследования. Но, компьютерная томограмма более информативна по сравнению с обычным рентгеновским снимком в 1000 раз. С помощью рентгена получается статический снимок. С помощью компьютерной томограммы получаются послойные снимки с шагом 0,8 мм. В конечном итоге на мониторе компьютера получаются черно-белые снимки-срезы в любой необходимой проекции.
Существует методика «усиления» изображения, томограммы КТ. Для этого используют внутривенное введение рентгеноконтрастных препаратов.
4. УЗИ.. Камни в желчном пузыре не всегда появляются на КТ. С целью обнаружения камней в желчном пузыре обычно врач назначает УЗИ — ультразвуковое исследование.
5. Эндоскопическая Ретроградная Холангиопанкреатография (ЭРХПГ)
ЭРХПГ, или специализированный рентген желчных протоков, дает возможность врачу диагностировать проблемы в печени, желчных протоков, желчного пузыря и поджелудочной железы, включая панкреатит. ЭРХПГ используется с целью определения причины воспаления поджелудочной железы и предотвращения возможных обострений панкреатита.
Эндоскоп оснащен источником света, камерой и рабочий канал. Через рабочий канал в целевой орган можно вводить небольшие инструменты для различных необходимых манипуляций (взять образцы ткани на биопсию, устранить жидкость и др.) При проведении ЭРХПГ вводится контрастное вещество, которое хорошо видно на рентгене.
6. Фиброэзофагогастродуоденоскопия. С помощью фиброэзофагогастродуоденоскопии возможно определить степень воспаления и необходимость биопсии. Проводится под местной или общей анестезией.
7. Рентгеноскопия брюшной полости.
8. Анализ мочи.
Все эти процедуры важны, и каждый из них помогает определить степень поражения брюшной полости. Клинический анализ крови необходим для выявления количества лейкоцитов, при заболевании его уровень повышается. Биохимический анализ крови показывает, на сколько повышен уровень фермента амилазы и позволяет поставить окончательный диагноз.
С помощью гастроскопии врач может взять материал для биопсии, а так же установить степень воспаления желудка и двенадцатиперстной кишки. УЗИ брюшной полости применяется для того, чтобы определить какие изменения от нормы произошли в двенадцатиперстной кишке и органах желудочно-кишечного тракта. Для общей оценки состояния организма врачи проводят компьютерную томографию.
Лечение реактивного панкреатита
РЕАКТИВНЫЙ панкреатит требует безотлагательного лечения.
Лечение следует проводить под наблюдением врача.
Самостоятельное лечение заболевания часто приводит к переходу данной формы заболевания к хронической
I. Лечение реактивного панкреатита начинается с установления причин, вызвавших воспаление поджелудочной железы (анамнез).
И это понятно, что лечение больного органа невозможно без устранения первопричины, вызвавшей это заболевание — удаление камней при ЖКБ, снятие интоксикации или лечение алкоголизма при алкогольном первопричине, консультация психолога или психиатра при стрессовых состояниях и т.д
II. Медикаментозное лечение: обезболивающие, спазмолитики, ферменты.
Основная тактика лечения реактивного панкреатита:
- устранение болевого синдрома;
- предоставление покоя воспаленной поджелудочной железе;
- назначение ферментов, заменяющих ферменты поджелудочного сока при нормальном функционировании поджелудочной железы;
- диета №5п при панкреатите
Диета при реактивном панкреатите
III. Следует строго соблюдать диету. Диета при реактивном панкреатите выполняет лечебную роль.
Принципы диетического питания при реактивном панкреатите остаются те же, что и при остром и хроническом панкреатите. Об этом подробно было написано в статье » Диета № 5п при панкреатите»
Необходимо следить за качеством рациона, по содержанию жиров, белков, углеводов:
Пища должна быть маложирной (до 70-80 г), низкокалорийной, порции должны быть небольшими, температура блюда 40-60 град. Принимайте пищу регулярно, 5-6 раз в день. Запрещенные блюда и продукты: жирные, острые, содержащие грубую клетчатку. Читайте принципы диетического питания при панкреатите подробнее >>
В диетическом питании при реактивном панкреатите руководствуйтесь ПАМЯТКОЙ.
Можно ли вылечить реактивный панкреатит народными средствами?
Реактивный панкреатит вылечить полностью народными средствами не возможно. Однако зная целебную силу растений можно поддерживать состояние ремиссии и хронического и панкреатита реактивного типа.
Для того, чтобы эффективно использовать народную медицину в борьбе с реактивным панкреатитом нужно подбирать сборы таким образом, чтобы они оказывали целебное воздействие и на поджелудочную железу и на первопричину реактивного панкреатита.
Какие растения исцеляют поджелудочную железу Вы можете в статье «Лечение народными средствами»
С помощью фитотерапии можно добиться длительной ремиссии. при реактивном панкреатите.
Источник
По статистике, в России распространенность хронического панкреатита составляет 27–50 случаев на 100 000 человек. В европейских странах этот показатель несколько ниже — 25–26 человек[1]. Но растет число заболевших острым панкреатитом: до середины 50-х годов ХХ века такая форма заболевания встречалась достаточно редко, а на сегодня в нашей стране фиксируется около 36–40 случаев на 100 000 жителей[2]. Острый панкреатит диагностируется примерно у 2,5–11,8% от общего количества больных с острыми заболеваниями брюшной полости, поступивших в стационар[3]. Мировая тенденция также оставляет желать лучшего — ежегодно панкреатит поражает 8–10 человек из 100 000[4].
Формы панкреатита и их особенности
Так что же такое панкреатит и в чем его опасность для заболевшего? Медицинские издания определяют панкреатит как воспалительное заболевание, вызванное целым рядом причин и поражающее ткани поджелудочной железы — органа, ответственного за выработку пищеварительного сока. Специалисты выделяют две отдельные формы панкреатита в зависимости от клинической картины заболевания и причин, его вызвавших.
Острый панкреатит. При этой форме заболевания воспаление вызывает ферментативный аутолиз: ферменты активизируются непосредственно в поджелудочной железе и их воздействие поражает именно ее ткани — возникает так называемое самопереваривание. В основе заболевания лежит повреждение ацинозных клеток, повышенная выработка пищеварительного сока и нарушение его нормального оттока в двенадцатиперстную кишку. Под действием липазы — фермента, расщепляющего жиры, — возникает жировая дистрофия тканей, а трипсин, отвечающий за переваривание белков, провоцирует отек и некроз клеток железы. В результате возникает значительное поражение органа, в тяжелых случаях сопровождающееся нагноением, фиброзом, абсцессами. При длительном воздействии пищеварительных ферментов поражение распространяется на находящиеся рядом органы, ткани и кровеносные сосуды.
Хронический панкреатит характеризуется наличием периодов обострений и ремиссий. Гастроэнтерологи выделяют две стадии этого заболевания. На начальной стадии симптоматика иногда весьма незначительна, больного ничто не беспокоит. Продолжаться эта стадия может несколько лет, но при отсутствии должного лечения она обязательно сменяется второй стадией, на которой нарушения в работе органа становятся ярко выраженными, а симптомы начинают беспокоить больного постоянно. Постепенно развивается недостаточность поджелудочной железы — ткани больного органа замещаются соединительной тканью, неспособной вырабатывать панкреатический сок и, соответственно, ферменты. Ферментная недостаточность ведет к серьезным нарушениям в работе всей пищеварительной системы.
Важно!
Следует отличать обострения хронического панкреатита от острой формы заболевания, хотя клиническая картина у них схожа. При обострении также может развиваться некроз тканей железы, вызывающий острую боль и требующий скорейшего медицинского вмешательства. Правильный диагноз может поставить только врач.
Симптомы и причины панкреатита
Причины развития заболевания могут быть весьма разнообразными, и в соответствии с ними специалисты выделяют два типа панкреатита — первичный и вторичный (реактивный).
Первичный панкреатит развивается из-за поражения тканей самой железы. Основными причинами, по которым это происходит, являются следующие:
- злоупотребление алкоголем и табаком: по некоторым данным, в России эта причина провоцирует заболевание в 25–50% случаев, а в мире — от 30 до 95%[5];
- травмы живота, хирургические вмешательства и некоторые диагностические процедуры — такие, как неумело проведенная эндоскопия;
- неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков;
- интоксикация пищевыми продуктами, химическими веществами;
- генетическая предрасположенность;
- неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи.
Вторичный (реактивный) панкреатит всегда возникает на фоне основного заболевания желудочно-кишечной системы. Самой частой причиной, по статистике, является желчнокаменная болезнь. Вызвать вторичный панкреатит способны и вирусные гепатиты, дизентерия, сепсис, сахарный диабет, муковисцидоз, глистные инвазии в желчевыводящих путях. Лечение вторичного панкреатита всегда связано с лечением основного заболевания.
Симптоматика заболевания зависит от его формы. При остром панкреатите главным симптомом является сильная боль, локализованная в правом или левом подреберье либо принимающая опоясывающий характер. Иногда боль не устраняется даже с помощью медикаментов и может спровоцировать болевой шок и потерю сознания. Приступ длится от часа до нескольких суток. Среди прочих симптомов отмечают тошноту и рвоту, не улучшающую самочувствие, повышение температуры до 38°С и более, учащение пульса, снижение артериального давления, появление желтого налета на языке, напряжение передней брюшной стенки, приступы диареи, потливость.
При хроническом панкреатите в стадии ремиссии симптомы обычно не выражены или выражены слабо, но в случае обострения они напоминают приступ острого панкреатита. Боль в этом случае локализуется в тех же местах: в правом или левом подреберье, в области лопатки, грудины, иногда иррадиирует в спину или в область сердца. Спровоцировать приступ может употребление алкоголя, жирной или острой пищи. Снижение боли наблюдается при наклоне вниз или приседании на корточки. Помимо боли обострение хронического панкреатита характеризуется метеоризмом, диареей, тошнотой и рвотой.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Лечение панкреатита в зависимости от формы заболевания
Лечебные мероприятия зависят от формы заболевания. Лечение острого панкреатита и обострения его хронической формы должно проводиться только в условиях стационара под наблюдением врача. Основными назначениями в этом случае являются голод в течение нескольких дней, холод на область живота и покой. Для снятия боли возможно назначение спазмолитиков, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу. При возникновении угрозы жизни пациента проводится хирургическая операция по удалению некротизированных участков железы или полному удалению органа.
Хотя любая форма заболевания приводит к возникновению ферментной недостаточности, в острый период панкреатита противопоказан прием любых ферментных препаратов. При хроническом панкреатите в стадии ремиссии для устранения симптомов ферментной недостаточности врачи обычно рекомендуют проведение ферментной терапии, назначают пациенту препараты на основе панкреатина. В них, как правило, содержится липаза, протеаза, альфа-амилаза, трипсин, химотрипсин. С помощью этих ферментов поддерживается способность организма переваривать пищу и усваивать из нее все необходимые питательные вещества.
Действие ферментных препаратов постепенно купирует и болевой синдром. Это связано с механизмом обратного торможения выработки ферментов, поскольку панкреатин в лекарственной форме, поступающий в достаточном количестве в просвет двенадцатиперстной кишки, приводит к инактивации холецистокинин-релизинг-фактора, что способствует снижению холецистокинина в крови и в панкреатической секреции (по принципу обратной связи). Это снижает аутолиз, внутрипротоковое давление и ослабляет болевые ощущения, обеспечивая поджелудочной железе функциональный покой на время терапии.
При любой форме заболевания пациенту назначается строгая диета «Стол №5п», согласно которой запрещено употреблять в пищу целый ряд продуктов, особенно острую и жареную пищу. Все блюда готовятся на пару, отвариваются или запекаются. Запрещены также алкоголь и курение.
Группы препаратов при лечении панкреатита
При медикаментозном лечении панкреатита используются сразу несколько групп препаратов:
- Спазмолитики для купирования болевого синдрома.
Важно!
Недопустимо принимать спазмолитики без назначения лечащего врача больше двух дней, поскольку препараты этой группы могут вызвать серьезные побочные эффекты.
- Ферментативные препараты (только в период ремиссии).
- Блокаторы H2-рецепторов для снижения выработки соляной кислоты и обеспечения покоя поджелудочной железы.
- Антациды для снижения кислотности в желудке и создания защитного слоя на его слизистой.
- Антибиотики широкого спектра действия для предотвращения инфицирования омертвевшей ткани поджелудочной железы и окружающих органов и предотвращения осложнений — панкреонекроза, сепсиса, перитонита.
- Холинолитики для блокирования болевых ощущений через снижение панкреатической секреции.
- Противорвотные для облегчения общего состояния больного, устранения обезвоживания организма.
- Желчегонные (только в период ремиссии!) для устранения застоя желчи, отечности железы, снижения функциональной нагрузки на орган, улучшения пищеварения.
- Антипротеазные препараты для инактивации ферментов поджелудочной железы (принимают только в первые несколько суток заболевания!).
Назначение любых медикаментов и порядок их приема должны проводится только врачом в зависимости от степени поражения органа, силы болевого синдрома и общего состояния пациента. Самолечение такого заболевания, как панкреатит в любой его форме, может привести к необратимым последствиям — от формирования абсцессов и начала кровотечений вплоть до летального исхода.
Источник

