Развилась картина острого панкреатита
Основные симптомы острого панкреатита — боль, рвота и метеоризм (триада Мондора).
Боль появляется обычно внезапно, чаще в вечернее или ночное время вскоре после погрешности в диете (например, употребление жареных или жирных блюд, алкоголя). Как правило, она носит интенсивный характер, без светлых промежутков. Наиболее типичная её локализация — эпигастральная область, что соответствует анатомическому положению поджелудочной железы. Эпицентр боли ощущается по средней линии, но может располагаться преимущественно справа или слева от срединной линии и даже распространяться по всему животу. Обычно боли иррадиируют вдоль рёберного края по направлению к спине, иногда в поясницу, грудь, плечи, левый рёберно-позвоночный угол. Часто они носят опоясывающий характер и создают впечатление затягивающегося пояса или обруча.
При преимущественном поражении головки поджелудочной железы локализация боли может напоминать острый холецистит, при поражении её тела — заболевания желудка, а при поражении хвоста — заболевания сердца или левой почки. В ряде ситуаций резкий болевой синдром может приводить к явлениям коллапса и шока: профузный пот, снижение АД, тахикардия с ослаблением пульса.
Практически одновременно с болями возникает многократная, мучительная и не приносящая облегчения рвота. Приём пищи или воды её провоцирует. Несмотря на многократный характер рвоты, рвотные массы никогда не имеют застойного (фекалоидного) характера.
Температура тела в начале заболевания чаще носит субфебрильный характер, а при развитии инфицированных форм панкреатита возникает гектическая лихорадка. Характерно поведение пациентов — они беспокойны, просят обезболивающих средств. Важным и ранним диагностическим признаком заболевания считают цианоз лица и конечностей. Цианоз в виде фиолетовых пятен на лице известен как симптом Мондора, пятна цианоза на боковых стенках живота — симптом Грея Тернера, цианоз околопупочной области — симптом Грюнвальда. В поздние сроки заболевания цианоз лица может смениться яркой гиперемией кожных покровов, особенно лица — «калликреиновое лицо». В основе перечисленных признаков лежат быстро прогрессирующие гемодинамические и микроциркуляторные расстройства, гиперферментемия.
При осмотре живота отмечают его вздутие, преимущественно в верхних отделах. В тяжёлых случаях живот равномерно вздут, резко чувствителен даже при поверхностной пальпации. При глубокой пальпации боли резко усиливаются, порой носят нестерпимый характер. Пальпация поясничной области, особенно в левом рёберно- позвоночном углу, резко болезненна (симптом Мейо—Робсона). В зоне повышенной чувствительности, обнаруживаемой при поверхностной пальпации, выявляют ригидность мышц передней брюшной стенки. Как правило, мышечное напряжение свидетельствует о наличии выпота, богатого ферментами, и явлениях панкреатогенного перитонита.
Весьма часто наблюдают поперечную болезненную резистентность передней брюшной стенки в проекции поджелудочной железы (симптом Керте). Один из признаков острого панкреатита — невозможность определения пульсации брюшного отдела аорты вследствие увеличения в размерах поджелудочной железы и отёка забрюшинной клетчатки — симптом Воскресенского. В случаях, когда процесс локализуется в сальниковой сумке, мышечное напряжение выявляют преимущественно в надчревной зоне; когда процесс выходит за её пределы (на клетчатку забрюшинного пространства и малого таза, а также брюшину), появляются выраженное мышечное напряжение и положительный симптом Щёткина—Блюмберга.
Необходимо помнить, что при локализации некрозов в хвостовой части поджелудочной железы симптомы раздражения брюшины могут быть слабо выраженными, что связано с преимущественно забрюшинной локализацией процесса и отсутствием явлений перитонита. Для поражения головки типично быстрое развитие желтухи и гастродуоденального пареза. При тяжёлых формах острого панкреатита можно обнаружить притупление в отлогих местах живота, свидетельствующее о наличии выпота в брюшной полости. При аускультации живота выявляют ослабление или отсутствие кишечных шумов вследствие пареза ЖКТ.
Многообразие клинических проявлений характерно для различных форм некротического панкреатита и его осложнений.
Парапанкреатический инфильтрат (оментобурсит) — один из промежуточных вариантов эволюции патоморфологического процесса в забрюшинной клетчатке. Клиническая картина представлена длительным болевым синдромом, повышенной температурой тела (37,5—38,0 °С), пальпируемым в верхних отделах брюшной полости болезненным инфильтратом, явлениями гастродуоденальной динамической непроходимости.
- Некротическая флегмона забрюшинной клетчатки проявляется выраженной системной воспалительной реакцией, появлением перитонеальных симптомов, стойким парезом кишечника, панкреатогенным или септическим шоком и полиорганной недостаточностью.
- Инфицированный панкреонекроз, имеющий в большинстве наблюдений распространённый характер, обычно формируется на 1—2-й неделе заболевания. Для него характерны гектическая температура тела, озноб, артериальная гилотензия и полиорганные нарушения.
- Панкреатогенный абсцесс (абсцесс поджелудочной железы, сальниковой сумки, забрюшинной клетчатки) — типичное позднее осложнение ограниченного панкреонекроза, формирующееся на 3-4-й неделе заболевания и даже позже. Появляются гектическая лихорадка, озноб, пальпируемый болезненный инфильтрат, не имеющий тенденции к уменьшению.
- Псевдокиста характеризуется длительным болевым синдромом в эпигастральной области, симптомами дуоденальной непроходимости и появлением в верхних отделах живота объёмного пальпируемого округлого плотноэластического образования.
Савельев В.С.
Хирургические болезни
Опубликовал Константин Моканов
Источник
Оглавление:
- Классификация по этиологии
- Патогенез
- Периоды болезни
- Клиническая картина
- Лечение
 Острый панкреатит — острое воспаление поджелудочной железы, вызванное активацией собственных пищеварительных ферментов и приводящее к самоперевариванию и развитию полного или частичного некроза тканей органа.
Острый панкреатит — острое воспаление поджелудочной железы, вызванное активацией собственных пищеварительных ферментов и приводящее к самоперевариванию и развитию полного или частичного некроза тканей органа.
Обычно острый панкреатит встречается у лиц, злоупотребляющих алкоголем или имеющих в анамнезе патологии желчевыделительной системы — хронический холецистит или желчнокаменную болезнь.
Факторами, провоцирующими развитие заболевания, являются:
- повышенная секреция железы,
- нарушенный отток панкреатического сока,
- изменение химических свойств сока, а именно повышение его вязкости.
Классификация по этиологии
- Пищевой и алкогольный панкреатит возникает чаще у молодых и зрелых мужчин.
- Билиарный панкреатит протекает одновременно с заболеваниями желчевыводящих путей и встречается у женщин любого возраста.
- Гастрогенный панкреатит развивается на фоне таких хронических заболеваний желудка и двенадцатиперстной кишки, как хронический гастрит, дивертикул и язвенная болезнь.
- Сосудистый или ишемический панкреатит связан с ухудшением кровоснабжения поджелудочной железы и наблюдается в пожилом возрасте при атеросклерозе, аневризме аорты или артериальной гипертензии.
- Инфекционный панкреатит чаще всего развивается при поражении железы бактериями или вирусами. Эта патология свойственна молодым людям и детям, перенесшим гепатит, сыпной тиф, паротит.
- Токсико-аллергический панкреатит — воспаление поджелудочной железы, вызванное некоторыми аллергенами, воздействием солей тяжелых металлов или органических веществ, приемом лекарственных средств.
- Врожденные патологии поджелудочной железы, заболевания щитовидной и паращитовидных желез, муковисцидоз и некоторые другие метаболические расстройства могут привести к формированию панкреатита.
- Травматический и послеоперационный панкреатит возникает из-за механической травмы железы, острой кровопотери, шока, операционного стресса, наркоза.
Патогенез
Несмотря на большое количество причин, вызывающих острый панкреатит, заболевание развивается однотипно. Самопереваривание железы происходит под воздействием агрессивных ферментов: трипсин, пептидаза расщепляют белки, липаза и фосфолипаза — жиры, амилаза — углеводы.
Сначала развивается отечный панкреатит, который проходит без последствий при своевременно начатом лечении.
В тяжелых случаях отек прогрессирует, сдавливает сосуды, питающие орган, что заканчивается образованием очагов некроза и развитием некротического панкреатита. Эта форма заболевания при мелкоочаговом некрозе протекает относительно легко, при крупноочаговом некрозе — тяжело, а при тотальном некрозе панкреатит протекает молниеносно, отмирают все ткани железы и больной, как правило, умирает.
Легкие формы патологии встречаются наиболее часто, поэтому летальность при остром панкреатите небольшая.
Периоды болезни
- Ранний или ферментативный период длится от пяти до семи суток и характеризуется отеком и некрозом железы за счет первичной активации ферментов. Тяжелые формы сопровождаются воспалением не только тканей поджелудочной железы, но и окружающих органов, брюшины, а также общей интоксикацией организма, вызванной всасыванием в кровь продуктов распада тканей.
Признаки острого панкреатита в этот период сочетаются с симптомами заболеваний легких, сердца, головного мозга, почек. Смерть от молниеносного панкреатита у половины больных отмечается именно в это время. - Реактивный период наступает после того, как организм справится с ферментной интоксикацией. Он характеризуется отторжением очагов некроза, формированием панкреатического инфильтрата, который легко прощупывается в зоне поджелудочной железы. Основным симптомом данного периода является лихорадка, вызванная продуктами рассасывания некроза.
Возможны осложнения со стороны желудка — острые язвы, со стороны желчевыводящих путей — желтуха.
Длительность реактивного периода — десять дней.
- Период гнойных осложнений начинается с десятого дня заболевания и характеризуется нагноением очагов некроза, отделением мертвых тканей с образованием секвестров, появлением симптомов гнойной интоксикации. Нагноение постепенно распространяется на окружающую орган жировую ткань с образованием гнойников и флегмон, затеков в отделенные отделы живота. Нередко гной прорывается в плевральную или брюшную полость, разъедает кровеносные сосуды, что приводит к трудноостанавливаемым внутренним кровотечениям.
- Период исходов острого панкреатита наступает только в случае успешного лечения заболевания. После легких форм панкреатита больные восстанавливаются через две-три недели, среднетяжелые формы требуют более длительной реабилитации: для полного рассасывания инфильтрата необходимо примерно два месяца. Исход тяжелого острого панкреатита — киста поджелудочной железы или хронический панкреатит.
Клиническая картина
Острый панкреатит начинается с сильной «опоясывающей» боли, локализованной в верхней части живота и иррадиирующей в лопатки, левую ключицу, нижние ребра.

Сильные боли длятся до трех дней, а затем постепенно уменьшаются и превращаются в тупые, ноющие
Одним из основных симптомов острого панкреатита является мучительная, повторяющаяся, не приносящая облегчения рвота. Появляется она в начале заболевания, в период панкреатической колики и при развитии осложнений.
Острый панкреатит характеризуется учащением пульса, тахикардией, лихорадкой и ознобом, вызванными интоксикацией.
При осмотре у больного отмечают вздутие живота, которое связано с задержкой газов и стула. Пальпаторно определяется болезненность в левой подложечной области и левом подреберье. Тяжелые формы сопровождаются признаками перитонита.
С пятого дня в подложечной области прощупывается малоболезненный инфильтрат.
Еще одним типичным осложнением острого панкреатита в эти сроки является оментобурсит, который представляет собой скопление жидкости вокруг поджелудочной железы. Обычно оментобурсит рассасывается, но иногда переходит в кисту, загнаивается и требует операции.
В общем анализе крови обнаруживаются признаки ее сгущения: повышение гемоглобина, эритроцитов, снижение СОЭ. Постепенно эти показатели приходят в норму, а в анализе крови появляются типичные воспалительные изменения — лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ.
В общем анализе мочи появляются признаки токсического поражения почек: снижается суточное количество мочи, в ней обнаруживают белок, эритроциты, цилиндры, почечный эпителий, иногда сахар и уробилин. Специфический признак острого панкреатита — повышение активности амилазы мочи.
Кроме того, в крови повышается количество всех панкреатических ферментов, сахара, билирубина, мочевины.
Лечение
Первая помощь при приступе острого панкреатита заключается в прикладывании к больному месту холода и приеме спазмолитиков. Запрещено использовать обезболивающие средства или прикладывать тепло к болезненному участку. При внезапном появлении острой опоясывающей боли в эпигастрии, тошноты, неукротимой рвоты, диареи, метеоризма, лихорадки необходимо немедленно вызвать скорую помощь. Дальнейшее лечение острого панкреатита проводят в отделении интенсивной терапии под контролем докторов.
Диетотерапия
Питание при остром панкреатите должно обеспечивать максимальный покой железе и уменьшать желудочную и панкреатическую секрецию.
Больным в первые четыре дня показано полное голодание. Разрешено пить минеральную воду без газа мелкими глотками. Постепенно вводят в рацион отварные или паровые белковые блюда. Меню больного должно содержать достаточное количество жиров и мало углеводов.  Энергетическая ценность суточного рациона — примерно две тысячи килокалорий.
Энергетическая ценность суточного рациона — примерно две тысячи килокалорий.
Диета при остром панкреатите должна состоять из восьмидесяти граммов белков, шестидесяти граммов жиров и небольшого количества углеводов. Необходимо также ограничить соль для уменьшения отеков, снижения выработки соляной кислоты и замедления пищеварения. Приветствуется дробное питание до шести раз в сутки небольшими порциями. Пищу следует принимать в теплом виде, лучше жидкую или полужидкую.
С седьмого дня в рацион включают слизистые супы, кисели, каши, сухари, постные паровые котлетки, картофельное пюре, слабый чай, отвар шиповника. Затем расширяют рацион за счет сыров, белковых омлетов, печеных яблок.
Полностью исключают из питания на длительное время жареные, копченые, соленые блюда, маринады, сало, жирные молочные продукты, сдобу, алкоголь. Длительность диеты — год. Если пренебрегать принципами лечебной диеты, то острый панкреатит быстро перейдет в хронический.
Консервативное лечение
Лечение острого панкреатита проводят амбулаторно в условиях хирургического отделения. Тяжелые и осложненные формы заболевания лечат в отделении реанимации.
Основные лечебные цели — ограничение некротических процессов в поджелудочной железе и борьба с интоксикацией.
Заболевание на ранней стадии лечат щадящими методами детоксикации. Для этого применяют:
- форсированный диурез — промывание крови через почки, благодаря чему очищается организм больного от ядов,
- кишечный и брюшной диализ — промывание кишечника и брюшной полости,
- гемосорбция — прямая очистка крови,
- плазмаферез.
Медикаментозная терапия заключается в использовании препаратов, понижающих панкреатическую секрецию, антиферментных средств, тормозящих функцию поджелудочной железы, гормонов пищеварительного тракта и антибиотиков.
При наличии гнойных осложнений показано хирургическое лечение.
Оценка статьи:
Загрузка…
Все материалы на сайте ozhivote.ru представлены
для ознакомления, возможны противопоказания, консультация с врачом ОБЯЗАТЕЛЬНА! Не занимайтесь самодиагностикой и самолечением!
Источник
Классификация
хронического панкреатита
Существует множество
классификаций хронического панкреатита.
Единой, общепринятой классификации
нет. В Республике Беларусь наиболее
часто пользуются классификацией
А.Л.Гребенева (1982).
I.
По этиологическому признаку.
1. Первичный
хронический панкреатит – первичный
воспалительно-дистрофический процесс
в ПЖ.
2. Вторичный
хронический панкреатит – развивается
на фоне других заболеваний органов
пищеварения (желчнокаменная болезнь,
дуодениты, гастриты и др.)
II.
По особенностям клиники.
1. Полисимптомная
форма (в том числе хронический
рецидивирующий панкреатит).
2. Болевая форма.
3. Псевдоопухолевая
форма.
4. Диспептическая
форма.
5. Латентная
(бессимптомная) форма.
III.
По течению заболевания.
1. Легкой степени
(I
стадия, начальная).
2. Среднетяжелого
течения (II
стадия).
3. Тяжелой степени
(III
стадия, терминальная, кахектическая).
Клиническая
картина при обострении хронического
панкреатита
в начальном периоде характеризуются
следующей симптоматикой.
Боли
ведущий признак обострения хронического
панкреатита. Боль появляется достаточно
рано. Локализация болей может быть
различной. При наличии воспалительного
процесса в области головки поджелудочной
железы боли ощущаются в правой части
надчревной области в панкреатической
точке Дежардена в месте впадения
Вирсунгова протока в 12-перстную кишку.
Точка Дежардена располагается на 6 см
выше пупка по линии, соединяющей пупок
с правой подмышечной впадиной. Боль так
же может локализироваться в
панкреато-дуаденальной зоне Шоффара –
вместе проекции головки поджелудочной
железы. Эта зона расположена между
передней срединной линией и биссектрисой
угла, образованного передней срединной
линией и горизонтальной линией,
проведенной через пупок, поднимаясь
вверх на 5-6 см. При вовлечении в процесс
тела поджелудочной железы боли
локализуются в надчревной области в
зоне Губергрица – Скульского. Эта зона,
симметрична зоне Шоффара. При поражении
хвоста ПЖ боль локализуется в левом
подреберье, иррадиирует влево и вверх
от VI
грудного до I
поясничного позвонков. При тотальном
поражении ПЖ боль локализуется по всему
эпигастрию и носит опоясывающий характер.
Иррадиируют эти
боли в область VI-XI
грудных позвонков.
Чаще боли появляются
после обильной еды, особенно после
жирной, жаренной пищи, приема алкоголя,
шоколада.
Достаточно часто
боли возникают натощак или через 3-4 часа
после еды.
При голодании боли
успокаиваются, поэтому многие больные
мало едят и, соответственно, худе6ют.
Обычно до обеда
боли беспокоят мало, после обеда
усиливаются или появляются, если их не
было, и достигаются наибольшей
интенсивности вечером.
По характеру боли
могут быть давящими, жгучими, сверлящими.
Усиливаются в положении лежа, уменьшаются
в положении сидя с наклоном туловища
вперед (уменьшается раздражение
солнечного сплетения). Или при приведении
к животу согнутых в коленях ног. Это
может быть вынужденным положением
больного.
Панкреатическая
диспепсия.
Характерное проявление хронического
панкреатита, наиболее часто встречается
при обострении заболевания или тяжелом
его течении, а так же при секреторной
недостаточности поджелудочной железы.
Проявления:
— повышенное
слюноотделение;
-отрыжка воздухом
или съеденной пищей;
— упорная тошнота;
— рвота, порой
многократная, не вызывающая облегчения
состояния, а порой – усиливающая боли;
— потеря аппетита;
— отвращение к
жирной пище.
Интоксикация
и общепатологические симптомы:
— умеренная,
субфебриальная лихорадка (при выраженном
обострении заболевания);
— слабость;
— потливость;
— снижение
работоспособности;
— астенизация,
депрессия.
Осмотр
Положение больного
может быть активным или вынужденным –
сидя, наклонившись вперед с прижатыми
к животу согнутыми ногами, иногда —
коленно-локтевое положение.
В терминальной
стадии, при кахексии – может быть
пассивным.
Изменения кожных
покровов.
При увеличении
головки ПЖ в случае сдавления желчных
протоков выявляют желтушность кожи,
склер и слизистых оболочек.
Характерны так
называемые «цветные» кожные симптомы
хронического панкреатита:
— симптом Грота –
атрофия подкожной жировой клетчатки,
бурый или синюшный оттенок кожи в области
проекции поджелудочной железы — результат
выхода агрессивных ферментов за пределы
поджелудочной железы;
— симптом Мандора
– фиолетовые пятна на лице;
— симптом Холстеда
– цианоз передней брюшной стенки;
— симптом Грея –
Тернера – цианоз боковых стенок живота,
особенно левой;
— симптом Кулена
– Джонсона – желтовато-цианотичный
оттенок кожи в области пупка.
Визуально можно
определить ограничение дыхательных
экскурсий живота в эпигастрии.
Пальпация
живота
При пальпации
живота определяется резистентность
брюшной стенки и болезненность в
эпигастрии, особенно в зоне проекции
поджелудочной железы.
При этом
определяются следующие болезненные
зоны и точки (см. рис.):
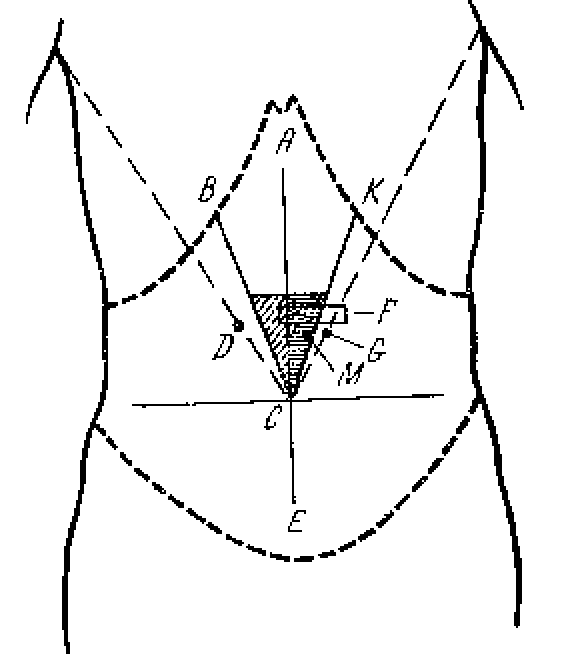
— зона Шоффара
(АВС) – при поражении головки ПЖ;
— точка Дежардена
(D)
– при поражении
головки ПЖ;
— зона Губергрица
– Скульского (АСК) – при поражении тела
ПЖ;
— точка Губергрица
(G)
– аналогична точке Дежардена, но
расположена слева – при воспалении
хвоста ПЖ;
— точка Мейо –Робсона
(М) – расположена на границе наружной
и средней трети линии, соединяющей пупок
и середину левой реберной дуги – при
воспалении хвоста ПЖ;
— симптом Мейо-Робсона
– область левого реберно-позвоночного
угла – при воспалении тела и хвоста ПЖ;
— симптом
Кача-гиперэстезия в зоне иннервации
VIII
грудного сегмента слева.
При глубокой
пальпации примерно у 50% можно пропальпировать
патологически измененную поджелудочную
железу (F).
Она расположена на 5-6 см выше пупка или
на 2-3 см выше большой кривизны желудка
и представляет собой горизонтальный,
уплотненный, резко болезненный тяж.
Боль может иррадиировать в спину. При
наличии кист ПЖ или псевдотуморозной
формы хронического панкреатита можно
пропальпировать опухолевидные
образования, связанные с ПЖ.
Источник