Пшеничная каша при панкреатите и камнях желчном пузыре
Каши являются основой лечебного питания при воспалении поджелудочной железы и вводятся в меню уже в первые недели после начала заболевания. К условно разрешенным диетическим продуктам относится пшеничная каша: при панкреатите есть это блюдо можно, но лишь с соблюдением некоторых правил.

Каши являются основой лечебного питания при воспалении поджелудочной железы и вводятся в меню уже в первые недели после начала заболевания.
Польза и вред при болезни
Каша из дробленой пшеницы обладает следующими полезными свойствами:
- нормализует пищеварение, устраняет запоры, способствует восстановлению кишечной микрофлоры, нарушенной вследствие воспалительного процесса;
- очищает ЖКТ от вредных веществ, токсинов, шлаков;
- повышает иммунитет, ускоряя выздоровление при панкреатите;
- снижает уровень холестерина, вредного для поджелудочной железы;
- быстро утоляет чувство голода благодаря высокой питательной ценности.
В этом продукте содержится слишком много сложных углеводов, которые тяжело усваиваются и увеличивают нагрузку на поджелудочную железу, провоцируя усиление боли в животе, вздутие, тошноту и диарею.
Крахмал, в большом количестве присутствующий в шлифованной пшенице, в организме человека превращается в глюкозу, для переработки которой нужен инсулин, продуцируемый поджелудочной железой. Стимулирование выработки этого вещества мешает восстановлению клеток органа и усугубляет течение болезни.
Дробленые пшеничные зерна даже после длительной варки остаются твердыми и могут раздражать воспаленную слизистую оболочку поджелудочной железы, ухудшая самочувствие больного, поэтому такая каша не подходит для диеты в острый период панкреатита, когда требуется механическое щажение ЖКТ.
Что можно есть при панкреатите?
Что можно что нельзя при панкреатите Диета и питание.
Когда можно есть
В хронической стадии
При хроническом воспалении поджелудочной железы пшеничное блюдо допускается вводить в рацион, но не чаще 1 раза в неделю, в противном случае можно спровоцировать обострение заболевания. Начинать лучше всего с небольших порций — 50-100 г в сутки. При этом нужно внимательно следить за собственным состоянием: при дискомфорте в брюшной области от такой пищи необходимо отказаться.
При острой форме
При остром панкреатите употребление пшеничной каши недопустимо.
При обострении болезни
Если наблюдается обострение хронического панкреатита, пшеничную кашу нужно исключить из рациона до тех пор, пока не будут устранены все симптомы воспаления.
Вновь вводить злаковое блюдо в меню можно примерно через 1-1,5 месяца после окончания лечения, предварительно посоветовавшись с врачом.
Во время ремиссии
Во время длительной стойкой ремиссии можно употреблять пшеничную кашу, приготовленную на воде или нежирном молоке, разрешается добавлять небольшое количество соли, сахара и масла. Каша должна иметь жидкую консистенцию, употреблять ее следует в теплом виде. Блюдо можно дополнить разрешенными при панкреатите фруктами и ягодами. Максимальный суточный объем порции каши — 200 г.
Способы приготовления пшеничной каши при панкреатите
Чтобы приготовить вязкую пшеничную кашу для диетического питания, необходимы следующие ингредиенты:
- 1 ст. крупы;
- 4 ст. молока жирностью не выше 3,2%;
- соль — ½ ч. л. ;
- сахарный порошок — 1 ст. л.;
- сливочное масло.

Чтобы приготовить вязкую пшеничную кашу для диетического питания, необходимо молоко.
Крупу промыть и засыпать в кипящую жидкость, добавить специи. Чтобы пшеничные крупинки разварились как можно сильнее, готовить кашу нужно не менее 50 минут. Ее нужно постоянно помешивать, не допуская пригорания, и по мере необходимости понемногу добавлять воду, если масса становится слишком густой. Перед подачей кашу нужно остудить и приправить сливочным маслом.
Быстро и легко пшеничную кашу можно приготовить в мультиварке. Для этого рецепта лучше всего выбирать крупу «Артек» — она имеет более мелкий помол, благодаря чему консистенция блюда становится не рассыпчатой, а вязкой.
100 г злаков нужно промыть в холодной воде не менее 6 раз, залить кипятком и оставить на полчаса. Чашу мультиварки следует смазать сливочным маслом, выложить в нее подготовленную пшеницу, влить 500 мл молока, добавить 10 г сахара и щепотку соли. После этого надо закрыть крышку устройства и поставить режим «Каша» на 35 минут.

Быстро и легко пшеничную кашу можно приготовить в мультиварке.
Когда программа завершится, для лучшего упревания крупинок можно оставить кашу на режиме «Подогрев» еще на полчаса.
Если больной не так давно перенес панкреатит и только начинает вводить блюдо из пшеницы в свой рацион, молоко в рецептах лучше заменить водой.
Источник
Желчнокаменная болезнь (ЖКБ) — патология, при которой в желчном пузыре постепенно формируются конкременты с различной величины и структуры. В большинстве случаев образования подлежат обязательному удалению, если лечение консервативной или народной медициной не дало результатов. ЖКБ всегда сопровождается калькулёзным холециститом, при котором происходит раздражение протоков органа.

Осложнения
ЖКБ относится к разряду опасных заболеваний. При остром воспалительном процессе возникает риск поражения желчных путей или их закупорки конкрементами. Такое состояние является более серьёзным, провоцируя механическую желтуху. При разрыве желчного или протоков начинается гнойный абсцесс и разлитие содержимого в брюшную полость. И если удалить камни из желчного можно щадящим вмешательством, то уже в таком состоянии потребуется полостная операция. При ней делается разрез брюшной полости.
Возникновение камней
Практически 70% камней в желчном пузыре основаны из холестерина. Вторая группа конкрементов имеет смешанный состав с холестерином и солями кальция. Всего 7% конкрементов имеют чистую кальциевую основу. Образование холестериновых камней не связано с внутренними нарушениями. Это зависит от неправильного питания человека. Избыток этого вещества поступает только со специфической едой.
Избавиться от камней в желчном пузыре без помощи препаратов почти невозможно. Узнайте, бывают препараты для лечения от камней в желчном пузыре.
Основные правила питания
Диета при желчнокаменной патологии основана на корректировке продуктов:
- Уменьшается количество углеводов и жиров животного происхождения.
- Исключаются трансгенные жиры — соусы, кетчуп, майонез, маргарин, полуфабрикаты, рафинированное масло и сухие концентраты.
- Во время обострения не употребляют жирные сорта мяса, рыбу, сало, желтки, бульоны на жиру.
- В большом количестве должна поступать растительная пища, богатая клетчаткой. Благодаря сливочному маслу, в котором находится лецитин, компоненты холестерина не связываются между собой.
Организм необходимо наполнять различными минералами и солями, растворяющими холестерин. Это делается с помощью минеральных щелочных вод. Лучше использовать воды четвёртого класса, максимально обогащённые ионами. Наиболее популярной считаются «Боржоми» и «Ессентуки». Минеральные воды рекомендуется выпивать натощак или за час до приёма пищи. Жидкость пьётся большим глотками, не менее 150 мл за один раз. Предварительно минералку подогревают до 45 градусов. Чтобы не было негативного эффекта от газов, их предварительно выпускают из бутылки.
Приблизительный суточный состав диеты по питательности:
- белки — 100 грамм;
- жиры — до 70 грамм;
- углеводы — 400 грамм.
Соль максимально ограничивается (не более 10 грамм в сутки), а питание распределяют на несколько порций в день. Дробный режим позволит снизить нагрузку с желчного пузыря. Общее количество чистой жидкости без супа или бульона должно составлять не менее 2000 мл в день
При соблюдении правильной диеты функциональность желчного пузыря значительно улучшается. Происходит регулярный и равномерный отток желчи. Дробные, но питательные порции хорошо влияют на все органы пищеварительного тракта.
Разрешенные продукты
Есть много продуктов, которые можно употреблять:
- овощи, фрукты;
- сливки, сметана, сливочное масло;
- ягоды (только после тепловой обработки);
- хлебные изделия с отрубями, ржаной мукой;
- чёрствые хлебобулочные изделия, галетное печенье, крекеры, подсушенное печенье;
- овсяная, гречневая, рисовая (жидкая), манная крупы, сваренные на воде;
- макароны;
- кроличье мясо, телятина, куриное филе, молодая баранина;
- сосиски с добавлением молока (детские);
- рыба нежирная;
- различные морепродукты с повышенным содержанием йода;
- орехи, семечки;
- чай с добавлением молока;
- компот, настой шиповника, соки, разбавленные водой;
- овощные, молочные супы без мясного бульона;
- свёкла, тыква, картофель, морковь, цветная капуста, сладкий перец, кабачки и огурцы;
- сладкие яблоки (запечённые), бананы, гранат;
- желейные сладости;
- мармелад, пастила, зефир, кисель, пудинг;
- молочнокислые продукты;
- белок, приготовленный на пару;
- любые виды неострых сыров.
Запрещенные продукты
Пациентам с желчнокаменной патологией необходимо полностью исключить некоторые продукты. В категорию попадают изделия способствующие повышенной секреторной активности с содержанием эфирных масел или тугоплавких жиров. Нельзя потреблять изделия, содержащие азотистые вещества, щавелевую кислоту и экстрактивные компоненты. После переработки они преобразовываются в мелкие песчинки, которые в последствии становится конкрементами.

Запрещено употреблять еду, способствующую повышенному газообразованию и гнилостным процессам в кишечнике. Простые углеводы максимально понижают.
К ним относятся:
- свежие хлебобулочные изделия, сдоба, жареное тесто;
- сыры, содержащие перец и соль;
- жирный творог, ряженка;
- отварной желток, жареная яичница;
- сало, кулинарный жир;
- бульоны, приготовленные из жирного мяса;
- любые блюда из грибов;
- мясная окрошка;
- белокочанная капуста;
- шпинат, щавель;
- ревень, репчатый лук;
- редька, редис;
- жирная рыба, субпродукты;
- консервы из мяса, копчёности;
- различные колбасные изделия;
- икра;
- еда быстрого приготовления;
- суши;
- пряные травы, специи;
- кремы, шоколад;
- мороженое;
- ягоды и фрукты в сыром виде;
- кофе;
- любое жирное мясо.
Обработка блюд
Еду употребляют в протёртом виде. Разрешаются отварные, пропаренные или запечённые продукты без добавления жиров. Один или два раза в неделю можно кушать тушёные овощи. Во время жарки в любых продуктах начинается образование окисленных жиров. Если употреблять такие продукты во время обострения, это усилит спазм в протоках.
Оптимальная температура блюд — не ниже 15 и не выше 65 градусов. Содержащие алкоголь продукты запрещены к употреблению. Резкое расслабление и сокращение сосудов приводит к ухудшению оттока желчи.
Примерное меню на неделю
Диету при ЖКБ не всегда получается разработать совместно с диетологом. В большинстве случаев пациенту просто дают список продуктов, которые нельзя употреблять.

Несмотря на значительные ограничения, на основе разрешённых продуктов можно составить отличное полноценное меню:
- Понедельник
- Первый завтрак: омлет из белков яиц на пару и гречневая каша, приготовленная в духовке (50/50 молока и воды). Тёплый некрепкий чай с молоком.
- Второй завтрак: сыр, хлеб с отрубями, кефир.
- Обед: овощной суп со ржаным хлебом. Котлеты паровые с отварными макаронами, чай.
- Ужин: картофельное пюре без добавления молока, рыба отварная, молочный чай.
Последний приём пищи осуществляется за два часа. Можно скушать печёное яблоко или выпить стакан кефира.
- Вторник
- Первый завтрак: манная крупа на воде, кисель с галетным печеньем.
- Второй завтрак: горсть орехов.
- Обед: бульон з курицы с ржаным хлебом, овсяная каша, тефтели из кроличьего мяса на пару. На десерт мармелад с молочным чаем.
- Ужин: запеканка из овощей, приправленная сыром. Компот с галетным печеньем.
- Среда
- Первый завтрак: жидкая рисовая каша на воде с молоком, молочный чай.
- Второй завтрак: салат из отварной моркови, свеклы и грецких орехов, приправленный нерафинированным маслом.
- Обед: пшённый суп с кусочками куриного филе, пудинг, некрепкий чай.
- Ужин: картофельное пюре, запеканка из цветной капусты.
- Четверг
- Первый завтрак: гречневая каша, кефир.
- Второй завтрак: хлебцы ржаные, кефир, нежирный творог.
- Обед: гречневый суп с кусочками кроличьего мяса, овощное тёплое пюре. На десерт — мармелад и молочный чай.
- Ужин: рыбная запеканка, кефир.
- Пятница
- Первая завтрак: пшеничная каша, подлива из овощей с курицей. Чай с молоком и подсушенный бисквит
- Второй завтрак: ржаной хлеб, 15 грамм сливочного масла, чай.
- Обед: бульон из говядины с овощами, запеканка из отварных макарон. На десерт — несолёный крекер, компот.
- Ужин: запеканка из отварной цветной капусты с сыром.
- Суббота
- Первый завтрак: запеканка из нежирного творога с яблоками, компот.
- Второй завтрак: галетное печенье, кисель.
- Обед: рисовая похлёбка с овощами, картофельное пюре, отварная рыба с морковью. На десерт — зефир с чаем.
- Ужин: омлет из яичных белков на пару.
- Воскресенье
- Первый завтрак: кукурузная каша, кусочек говядины, компот.
- Второй завтрак: горсть орехов
- Обед: свекольник, котлеты рисовые, отварная курица. На десерт — мусс, чай.
- Ужин: запеканка из отваренных макарон, сыра и овощей.
Вы можете узнать о питании при желчнокаменной болезни и его влиянии на выздоровление из этого видеоролика, а также что будет, если не придерживаться этой диеты.
Оцените статью:
Загрузка…
загрузка…
Источник
При заболеваниях органов пищеварения рекомендуется употребление каш, однако пшеничная каша при панкреатите может принести вред.
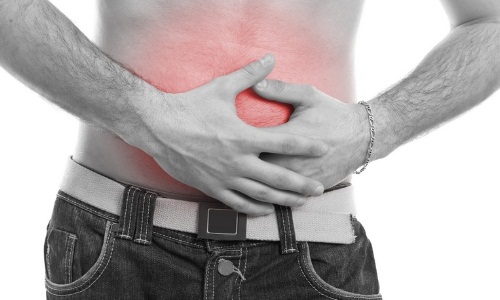
Панкреатит – заболевание сложное. Начинается оно с воспаления поджелудочной железы. При этом ферменты, которые она вырабатывает, не выбрасываются в двенадцатиперстную кишку, как должно быть в норме. Они начинают действовать в самой железе, разрушая ее, происходит процесс самопереваривания. В результате выделяются токсические вещества и ферменты, они могут проникнуть в кровь и разноситься по всему организму, попадая во внутренние органы и повреждая их. Внутренние органы начинают разрушаться, теряется их функциональность. Местами поражаются кожные покровы.
Проявления болезни
 Обычно отмечаются следующие симптомы панкреатита:
Обычно отмечаются следующие симптомы панкреатита:
- Боль. Она бывает разная по характеру, чаще режущая или тупая. Если не снять болевые ощущения, то может произойти болевой шок. В зависимости от места воспаления железы проявляется боль в подреберье с правой или левой стороны и под ложечкой. Когда воспаляется весь орган, боль словно опоясывает человека.
- Высокая температура и нестабильное давление появляются при быстром развитии воспалительного процесса.
- Икота, подкатывающая тошнота, отрыжка. Начинаются после приема пищи и не проходят долгое время.
- Приступы рвоты, не приносящие облегчения. В начале приступа выходит непереваренная съеденная пища, потом добавляется примесь желчи из двенадцатиперстной кишки.
- Изменяется цвет лица. Кожа сначала бледнеет, затеи приобретает землистый оттенок.
- Диарея или запор. Стул бывает с пеной и неприятным запахом, могут попадаться частицы неусвоенной пищи. Возможен и запор со вздутием и затвердением мышц живота.
- Одышка. Выступает пот, на языке появляется желтоватый налет.
- Синюшный оттенок кожных покровов. Пятна такого цвета появляются на пояснице и около пупка, в районе паха цвет может иметь зеленоватый оттенок.
- Механическая желтуха. Проявляется пожелтением склер и кожных покровов. Возникает при сдавливании желчного протока.
Причины заболевания
 Чаще всего такая патология возникает в связи со злоупотреблением алкоголем или вследствие желчекаменной болезни. Среди возможных причин также отравления, травмы, инфекции и неправильное питание.
Чаще всего такая патология возникает в связи со злоупотреблением алкоголем или вследствие желчекаменной болезни. Среди возможных причин также отравления, травмы, инфекции и неправильное питание.
Обязательно надо проходить курс лечения заболеваний желчного пузыря и желчевыводящих путей, потому что панкреатит является осложнением для этих заболеваний. В желчевыводящих путях скапливается желчь и далее забрасывается в поджелудочную железу. Это активизирует собственные ферменты железы против нее самой. Поражаются кровеносные сосуды, отекают ткани, так формируется панкреатит.
Выявлена генетическая предрасположенность и аллергические составляющие, способствующие развитию панкреатита. В группе риска находятся беременные женщины, больные атеросклерозом, сахарным диабетом и гипертонией. При этих заболеваниях нарушается кровоснабжение, ограничивается питание поджелудочной железы.
Читайте также:
Диастаза мочи: норма, расшифровка анализа.
Как проводят диагностику поджелудочной железы.
Правильную диету при хроническом панкреатите смотрите здесь.
Тактика лечения выбирается в зависимости от вида заболевания.
 Проводить диагностику затруднительно. Орган находится глубоко, поэтому методов исследования с большим процентом выявления пока мало. Лечение необходимо проводить тщательно и своевременно, иначе болезнь закончится осложнениями. Постепенно ткани поджелудочной железы будут заменяться рубцовыми, или соединительными, начнется омертвение (некроз) некоторых участков, то есть происходят необратимые изменения в органе.
Проводить диагностику затруднительно. Орган находится глубоко, поэтому методов исследования с большим процентом выявления пока мало. Лечение необходимо проводить тщательно и своевременно, иначе болезнь закончится осложнениями. Постепенно ткани поджелудочной железы будут заменяться рубцовыми, или соединительными, начнется омертвение (некроз) некоторых участков, то есть происходят необратимые изменения в органе.
Панкреатит бывает:
- острый;
- хронический
- реактивный.
Острый панкреатит начинается чаще всего после употребления большого количества алкогольных напитков или после отравления. Лечение при таком панкреатите можно определить тремя правилами: голод, холод и покой. Это означает, что нужно дать отдых поджелудочной железе. Первые три дня после приступа острого панкреатита проходят без приема пищи, но можно неограниченно пить чистую воду. Далее для уменьшения воспаления и снятия отека на область этого органа кладут грелку со льдом.
 Для уменьшения движения крови во всех органах больной должен соблюдать полный покой и постельный режим. Также применяют препараты для обезболивания. При тяжелом течении заболевания применяют хирургические методы – удаляют больную часть железы. После лечебного голодания назначается диетическое питание, в которое включаются слизистые каши на воде. К ним относятся овсяная и гречневая каши. Пшеничной каши в рационе нет.
Для уменьшения движения крови во всех органах больной должен соблюдать полный покой и постельный режим. Также применяют препараты для обезболивания. При тяжелом течении заболевания применяют хирургические методы – удаляют больную часть железы. После лечебного голодания назначается диетическое питание, в которое включаются слизистые каши на воде. К ним относятся овсяная и гречневая каши. Пшеничной каши в рационе нет.
Воспаление поджелудочной железы часто является следствием постоянного переедания, употребления большого количества жирного и копченого, острого и жареного. Оно может проявляться как осложнение острого панкреатита и болезней других органов пищеварительной системы. При лечении этого заболевания первая задача – снятие болевого синдрома, нельзя допустить возникновение болевого шока. На втором этапе осуществляется планирование щадящего режима питания, надо ограничить употребление углеводов и жиров. Возможен прием заменителей ферментов поджелудочной железы для обеспечения ее отдыха и восстановления. Какую кашу разрешат больному, зависит от количества углеводов в ее составе.
Реактивный панкреатит развивается совместно с воспалением любого другого внутреннего органа, связанного с поджелудочной железой. Клинические проявления похожи на острый панкреатит. Лечение проводят аналогично, добавляется только симптоматическое лечение.
Каша в диетическом и лечебном питании
 Диетическое питание важно при этом заболевании, но не всякая каша принесет пользу. Лечебное воздействие круп:
Диетическое питание важно при этом заболевании, но не всякая каша принесет пользу. Лечебное воздействие круп:
- Рисовая крупа. Выводит токсины и шлаки, благотворно действует на слизистую оболочку желудка, нормализует состояние нервной системы. Применять надо нешлифованный рис.
- Перловая. Оказывает отличное обволакивающее действие, этим она полезна для воспаленного желудка. При панкреатите нужно есть сильно разваренную перловую кашу.
- Гречневая. Полезна она для сердца и сосудов, помогает при нервных расстройствах, артрите и сахарном диабете.
- Манная. Переваривается в нижнем отделе кишечника, очищая его от слизи, выводя шлаки и жиры. Смягчает спазмы и болевые ощущения.
- Овсяная крупа. Регулирует уровень сахара в крови, стабилизирует уровень холестерина, препятствует формированию бляшек в сосудах.
Следует помнить, что пшенная и пшеничная каша – это разные продукты.
Пшенная каша вариться из пшена, получаемого из проса. Содержит много калия, поэтому она полезна людям с проблемами сердца. Также эта каша хорошо влияет на процесс кроветворения и работу печени. Полезно ее употреблять при сахарном диабете, ожирении и атеросклерозе. Считается, что она ослабляет потенцию. При пониженной кислотности желудка такую кашу в больших количествах есть нельзя.
 Пшеничную кашу производят из пшеницы твердых сортов. Она легко усваивается, поэтому ее включают в детское питание. Имеет низкую калорийность, в связи с чем входит в перечень диетических блюд. Пшеничная каша регулирует обменные процессы, улучшает работу пищеварительной системы. Пшеница, переработанная в крупу, выводит шлаки, соли тяжелых металлов, лишний жир и токсины.
Пшеничную кашу производят из пшеницы твердых сортов. Она легко усваивается, поэтому ее включают в детское питание. Имеет низкую калорийность, в связи с чем входит в перечень диетических блюд. Пшеничная каша регулирует обменные процессы, улучшает работу пищеварительной системы. Пшеница, переработанная в крупу, выводит шлаки, соли тяжелых металлов, лишний жир и токсины.
Пшенная каша противопоказана больным с заболеваниями поджелудочной железы. В ней очень много углеводов – до 65%. Полисахариды, входящие в ее состав, трудно переработать больной поджелудочной железе.
Пшеничная каша при панкреатите разрешается, но не стоит есть ее много. Она создает ощущение сытости, с ней легко будет перетерпеть ограничения в питании. Но полноценного питания организм из нее не получает, а это требуется в восстановительный период.
Профилактика панкреатита
С поджелудочной железой следует очень осторожно обращаться. Она чутко реагирует на повреждения (травмы) и раздражения (нарушение режима питания).
Для профилактики заболевания надо полностью отказаться от употребления спиртных напитков.
Питание необходимо откорректировать в сторону уменьшения в рационе жиров.
Внимательно относиться следует к диетам, подбирать питание надо индивидуально. Даже каша может принести вред, хотя это блюдо считается основой любой диетической системы. Помните, что диеты для похудения не подходят в качестве лечебного питания, потому что их состав не сбалансирован.
Источник


