Псевдоопухолевая форма хронического панкреатита
Псевдотуморозный панкреатит – клинико-морфологическая форма хронического воспалительного процесса в поджелудочной железе, характеризующаяся гипертрофией паренхимы и увеличением размеров органа. В клинической картине преобладают признаки механической желтухи, эндокринной недостаточности, характерны диспепсические явления и болевой синдром. Диагностика основана на оценке жалоб пациента, анамнеза, данных инструментальных исследований (УЗИ и КТ поджелудочной железы), а также методах исключения опухоли панкреас. Лечение основано на купировании болевого синдрома, нормализации оттока панкреатического сока, компенсации внешне- и внутрисекреторной недостаточности.
Общие сведения
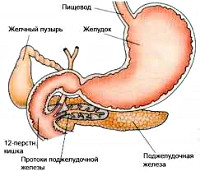
Псевдотуморозный панкреатит не является отдельной нозологической единицей; это морфологическая форма хронического панкреатита, которая характеризуется воспалительным процессом, частичным фиброзом и гипертрофией паренхимы. Отличительными признаками данной формы являются наличие локального, иногда достаточно выраженного увеличения в размерах одного из отделов поджелудочной железы, а также формирование очагов повышенной плотности. Именно поэтому псевдотуморозный панкреатит важно дифференцировать с онкопатологией органа. Чаще всего поражается головка поджелудочной железы, поэтому в клинике может преобладать механическая желтуха и подпеченочный вариант портальной гипертензии.
Точные статистические данные об эпидемиологии псевдотуморозного панкреатита отсутствуют, поскольку прижизненная биопсия материала железы производится крайне редко, однако специалисты в области гастроэнтерологии отмечают тенденцию к росту заболеваемости. Полноценные сведения о распространенности отсутствуют и в связи с разными подходами к оценке патологии: многие пациенты с псевдотуморозным панкреатитом расцениваются как лица, имеющие ЖКБ, хроническую интоксикацию алкоголем, дуоденальный папиллит и другие заболевания.
Псевдотуморозный панкреатит
Причины
Основными факторами, провоцирующими развитие псевдотуморозного панкреатита, являются длительное злоупотребление алкогольными напитками и билиарная патология (желчнокаменная болезнь и другие заболевания печени и желчевыводящих путей) – более 80% всех случаев вызваны именно этими причинам. Реже псевдотуморозный панкреатит становится следствием приема определенных лекарственных препаратов, других соматических заболеваний. Считается, что псевдотуморозный панкреатит алкогольной этиологии развивается после острого процесса лишь в 10% случаев, в то же время эпизоды обострения панкреатита гораздо чаще диагностируются на фоне длительного хронического воспаления. Доказано, что вероятность хронизации существенно повышается у курящих пациентов.
Билиарнозависимый псевдотуморозный панкреатит (билиарный панкреатит) примерно в половине случаев является следствием желчнокаменной болезни; чаще данная форма патологии регистрируется у женщин, риск ее развития определяется длительностью основного заболевания и локализацией конкрементов. К этиологическим факторам панкреатита билиарного типа также относятся врожденные аномалии желчевыводящих путей, заболевания фатерова сосочка и холедоха. Патогенез панкреатита в таком случае характеризуется постоянным забросом в панкреатический проток агрессивной желчи. Важным механизмом также является лимфогенное поражение панкреатической ткани, преимущественно головки поджелудочной железы, при котором воспалительный процесс с желчного пузыря распространяется по цепи лимфатических узлов.
Лекарственный псевдотуморозный панкреатит развивается при длительном приеме ацетаминофена, эстрогенов и других препаратов. Также хронический панкреатит с гипертрофией паренхимы может иметь наследственную этиологию: данная форма характеризуется планомерным прогрессированием, нарастанием эндокринной и экзокринной недостаточности органа, высоким риском малигнизации.
Симптомы псевдотуморозного панкреатита
Клиническая картина характеризуется преобладанием симптомов сдавления желчевыводящих путей увеличенной головкой поджелудочной железы, признаками эндокринной недостаточности, а также диспепсическим и болевым синдромами. Довольно часто данная форма заболевания является первично хронической и на начальных этапах может протекать бессимптомно. Первым проявлением обычно становится механическая желтуха. Также характерна боль в верхних отделах живота различной интенсивности, которая может длительное время быть единственно жалобой пациента. Несколько позже присоединяется эндокринная (снижение толерантности к углеводам с относительно редкими случаями кетоацидоза, нефропатии) и экзокринная недостаточность (диспепсический синдром и стеаторея).
Несмотря на то, что болевой синдром патогномоничен для панкреатита, при псевдотуморозной форме он встречается лишь у 30-40% пациентов. Боль чаще локализуется в эпигастрии и правом подреберье, возникает после обильного приема пищи, особенно жирной, сохраняется в течение двух-трех часов. Жалобы диспепсического характера включают тошноту, рвоту, а также связанные с дефицитом ферментов и нарушением полостного пищеварения снижение массы тела и диарею.
Диагностика
Диагностика псевдотуморозного панкреатита основана на анализе клинической картины и исключении других заболеваний поджелудочной железы и соседних органов, которые могут вызывать сходную симптоматику, особенно рака головки панкреас. Консультация гастроэнтеролога позволяет выявить некоторые типичные признаки: поскольку характерной чертой псевдотуморозного панкреатита является увеличение органа в размерах, в большинстве случаев головку поджелудочной железы можно пропальпировать через переднюю брюшную стенку. У некоторых пациентов выявляется локальная болезненность при прощупывании поджелудочной железы.
В лабораторных анализах четкие признаки заболевания отсутствуют: возможно некоторое повышение уровня трипсина, липазы, амилазы крови и мочи в период обострения или во время эпизода боли. Более чем у 90% пациентов с псевдотуморозным панкреатитом нарушается толерантность к глюкозе, что определяется при анализе крови натощак и после сахарной нагрузки. Всем пациентам с подозрением на данную патологию проводится определение уровня онкомаркеров (СА 19-9, СА 125, ракового эмбрионального антигена), что позволяет исключить рак поджелудочной железы. С этой же целью определяется уровень панкреатического полипептида, который при воспалительном процессе снижен, а при злокачественном новообразовании повышен.
Высокоинформативный метод диагностики псевдотуморозного панкреатита – УЗИ поджелудочной железы. Данное исследование позволяет определить степень увеличения органа, характерные изменения паренхимы и протоков, наличие или отсутствие кальцинатов. Для уточнения изменений и исключения медленно растущей карциномы проводится компьютерная томография или МРТ поджелудочной железы. С целью визуализации главного панкреатического протока и уточнения характера изменений в нем выполняется ЭРХПГ. В ряде случаев для уточнения диагноза требуется проведение ангиографии сосудов поджелудочной железы (селективная целиакография).
Лечение псевдотуморозного панкреатита
Лечение пациентов с верифицированным диагнозом псевдотуморозного панкреатита в период обострения проводится в отделении гастроэнтерологии. Диетотерапия включает назначение стола №5. Важнейшая роль в терапии отводится этиотропному направлению – устранению причины, вызвавшей заболевание (например, холецистэктомия при ЖКБ, удаление папиллостеноза и другие мероприятия).
Основной целью медикаментозного лечения является коррекция внешнесекреторной и внутрисекреторной недостаточности поджелудочной железы. Назначаются ферментные препараты — панкреатин в комплексе с липазой или солизимом. Недостаточная секреция бикарбонатов компенсируется применением антацидов, которые при сочетании с препаратами кальция также снижают стеаторею.
Для уменьшения дискинетических явлений сфинктерного аппарата назначаются холинолитики. Болевой синдром купируется приемом атропина, спазмолитиков. Хорошим спазмолитическим эффектом в отношении сфинктера Одди обладают гимекромон, мебеверин. В период обострений базисная терапия также включает антибактериальные препараты. При неэффективной медикаментозной терапии отека железы и гиперсекреции ферментов применяются регионарная лучевая терапия и местная гипотермия.
В лечении псевдотуморозного панкреатита высокоэффективны эндоскопические методы. Показаниями к проведению таких вмешательств являются увеличение головки поджелудочной железы со сдавлением холедоха и механической желтухой, а также папиллостеноз, стриктуры препапиллярного отдела. В таких случаях выполняется папиллосфинктеротомия для декомпрессии протоковой системы.
Прогноз и профилактика
Прогноз при данной форме заболевания относительно благоприятный: псевдотуморозный панкреатит характеризуется нечастыми обострениями, медленным прогрессированием; эндокринная недостаточность (панкреатогенный диабет) редко приводит к нефропатии и ангиопатии. Своевременное лечение, а также соблюдение рекомендаций в периоды ремиссии позволяет предупредить прогрессирование. Профилактика заключается в ограничении употребления спиртных напитков, потенциально опасных лекарственных средств, своевременном лечении заболеваний, которые могут стать причиной псевдотуморозного панкреатита.
Источник
Хронический панкреатит (ХП) —воспалительное заболевание поджелудочной железы (ПЖ), характеризующеесяфокальными некрозами в сочетании с диффузным или сегментарным фиброзом и развитием различной степени выраженности функциональной недостаточности, которые остаются и прогрессируют даже после прекращения воздействия этиологических факторов.
В разных отделах ПЖ при ХП обнаруживается различная морфологическая картина: в одном участке ПЖ преобладают очаги некроза с воспалительной инфильтрацией, в другом — железа представлена очагами фиброзной ткани с расширенными панкреатическими островками Лангерганса. Необратимая деструкция ПЖ может быть проявлением ОП (Острого панкреатита ) с переходом в хронический, или последний может развиться первично. Ацинусы замещаются фиброзной тканью, что приводит к поражению протоков, а позже сопровождается атрофией островков с последующей кальцификацией.
Много общего в клинике с гастритом, колитом, энтеритом.
Малодоступность лабораторных функциональных методов исследований.
Среди больных с хроническим панкреатитом преобладают женщины, составляют 75% , мужчины – 25 %.
Основная причина — патология билиарной, желчегонной системы, патологические язвы пилородуоденальной зоны, особенно задней стенки, постбульбарные язвы (ниже луковицы, в зоне фаттерова соска), дуодениты, атрофический гастрит, дуоденостазы, энтероколиты, гепатиты, циррозы. сосудистый фактор (атеросклероз), ГБ ( во второй стадии артериолосклероз), травмы (удар в живот, после операций), лекарства.
При билиарной патологии, повышении давления в желчном протоке происходит заброс желчи в панкреатический проток — билиопанкреатический рефлюкс, желчь активируется в железе в липазу и начинается переваривание жира поджелудочной железы, активируется трипсин, а также может быть заброс дуоденального содержимого.
Патогенез также иммунологический, аллергический.
Классификация.
1. Хронический латентный (безболевой)
2. Хронический рецидивирующий панкреатит
3. Хронический холепанкреатит
4. Псевдоопухолевый панкреатит
5. Инкриторный (гормональный, экскреторный) или Каудальный (сок, ферменты, пищеварение).
Если поражена головка поджелудочной железы — нарушается внешнесекреторная функция, если поражается хвост— нарушается эндокринная функция.
Бывает очень редко, всего 3-5%, с диспепсическими нарушениями, потерей веса. Это самая медленно прогрессирующая форма, доброкачественная форма.
Симптомы и причины.
Проявляется снижением аппетита, плохой переносимостью жирной пищи, бобовых, алкоголя, шоколада, поносами.
Нарушается пищеварительная, секреторная функция. Кал становится липким, жирным, кашицеобразным, со зловонным запахом. Недостаточность ферментов трипсина, амилазы.
Возникает в результате длительного хронического атрофического гастрита. Когда нарушается секреторная функция желудка, нарушается внешняя секреция поджелудочной железы (вторичная эндогенная недостаточность внешнесекреторной функции поджелудочной железы). То же самое может быть, когда развивается в результате энтероколита.
Симптомы и причины.
Во время рецидива бывает острые боли, потом остаются слабые боли, непереносимость алкоголя, остается фон. Болевой синдром нужно отдифференцировать.
Диагностические особенности.
Эпицентр боли– слева от срединной линии, левая половина эпигастрия, иррадиирующая полупоясом или поясом. Боли очень интенсивны: жгучие, сжимающие, распирающие, идущие из глубины. При любой пище боль резко усиливается . Больные избегают пищи, может привести к кахексии.
При пальпации в ближайшие 1,5-2 часа живот мягкий, резко болезненный. Через 20-30 минут после приема пищи боль резко усиливается.
Боль может быть в правом подреберье, отдавать в спину, в зависимости от преобладания места воспаления.
Головка увеличена, давит на желчный проток, желтуха , слабость, похожа на рак. При рака контуры дуги неровные, а здесь гладкие. При раке головки полное отсутствие аппетита. Желтуха при раке темная. Больной слабый, худой, не может говорить, ходить. Псевдоопухолевый (псевдотумарозный) бывает у алкоголиков.
Преимущественно поражается головка. Бывает гипер и гипогликемические реакции. Поражение островков Лангерганса приводит к сахарному диабету. Поражение тела железы приводит к каудальному панкреатиту. Очень сильно выражен болевой синдром.
В большинстве случаев бывает у алкоголиков. В вирсунговом протоке — камни, застой в канале, самопереваривание железы, может привести к диабету, сильные боли.Калькулезный панкреатит.
Специальные приемы врачебного исследования панкреатита.
При осмотре больного ХП, наряду с похуданием, на коже груди, живота и спины могут быть выявлены ярко-красные пятна, округлой формы, не исчезающие при надавливании (симптом «красных капелек»), сухость и шелушение кожи, глоссит, стоматит, обусловленные авитаминозами.
Болевые зоны и специальные приемы пальпации.
- При поражении головки железы отмечается локальная болезненность в так называемой Точке Дежардена — надавливание одним пальцем точку справа от пупка на 6-7 см выше по линии соединения пупка с подмышечной впадиной.
- Более широкая болезненная холедохо-панкреатическая Зона Шоффара — Риве (треугольник тела железы).
- Точка Мейо — Робсона — проекция хвоста железы. От пупка идет линия к середине левой реберной дтруги. Мысленно делим на три части . Первая точка от пупка.
Пальпация Губерлица и Скульского.
Болезненны те же точки, что слева, симметрично справа.
Поражается тело и хвост. Пальпация возможна в основном у худых (1-4%), иногда чувствуется железа. При отеках пальпируется в 45% случаев.
- Больной на спине, ноги согнуты. Слева по прямой мышце живота на 2-3 см выше пупка, давим внутрь, к позвоночнику, и к себе. То же самое справа.
- Больной на боку. Нижняя нога вытянута, а верхняя согнута.
- Скользим рукой в области желудка наверх, затем внутрь и вниз . И так по всей эпигастрии.
Методы исследования.
- Обзорный рентгеновский снимок живота — 30% с поздней стадией болезни имеют кальцификатов ПЖ.
- УЗИ.
- ЭРХПГ.
- Компьютерная томография.
Исследования крови.
- Сывороточная амилаза может быть повышенной только при выраженном обостренном ХП .
- Диастаза мочи.
- ЩФ, ГГТП, альбумины, глюкоза.
ЛЕЧЕНИЕ ХРОНИЧЕСКОГО ПАНКРЕАТИТА.
Диета и Медикаментозное лечение.
Диета.
Приемы пищи должны быть частыми и небольшими по обьему (не более 300 г).
При экзокринной недостаточности диета с низким содержанием жира (30-40 г/сут) является обязательной, даже если используются в терапии панкреатические ферменты.
Используются растительные жиры, которые хорошо переносятся больными. В пищевом рационе даже при нарушении углеводного должны преобладать высокомолекулярные полисахариды, а белки 80-120 г/сут.
Сутки от начала приступа.
0-3 сутки.
Назначают голод в первые 1-3 дня обострения. Возможно по показаниям парентеральное питание, прием антацидов (фосфолюгель, маалокс, гастерин-гель, гастал) и дегазированной щелочной минеральной воды типа «Боржоми» (через каждые 2 часа ). 4 сутки.
Можно:
Начинать со слизистых супов, жидких протертых молочных каш, овощных пюре и киселей из фруктового сока. Можно некрепкий чай, минеральная вода+, отвар шиповника.
Нельзя:
Бульоны, жирные сорта мяса и рыбы, баранина, свинина, гусь, утка, осетрина, жареные блюдасырые овощи,фрукты, копчености, колбасные изделия, сыры, сдобные мучные, кондитерские изделия, черный хлеб, мороженое, алкоголь, пряности, специи, масло, сахар, соль, цельное молоко.
4-7 сутки.
Можно
То же , что и в первые дни. А также можно добавить сухари, мясо и рыба нежирных сортов, паровой белковый омлет, творог свежий некислый, паровые пудинги. Несоленое сливочное масло в блюдах (10 г/сут), яблоки печеные. Желе, муссы на ксилите, сорбите.
Нельзя:
То же, что и в первые дни.
6-10 сутки.
Можно:
Постепенное включение расширение диеты, увеличение обьема пищи и калорийности. Сахар можно увеличить до 30 г/сут, соль до 5 г/сут, масло сливочное до 30 г/сут в готовые блюда.
Нельзя:
То же, что и раньше.
10-15 сутки.
Можно:
Добавить нежирные кисломолочные продукты — йогурты, кефир, яйцо всмятку.
Нельзя:
То же самое.
15-60 сутки (весь период ремиссии).
Можно:
Те же продукты, что и при обострении, только блюда могут быть менее щадящими. Протертые супы заменяют обычными вегетарианскими, каши могут быть более густыми, рассыпчатыми, макароны, сырые овощи, фрукты, неострые супы, докторская колбаса, отварное мясо кусками, печеная рыба. В небольшом количестве можно сметану и сливки в блюдах, кефир – некислый. Соль до 6 г в сутки.
Нельзя:
Жиры в чистом виде, острые, кислые, пряные, консервы, мясные бульоны, мороженое, кофе, шоколад, бобы, щавель, шпинат, редис, грибы, кислые яблоки, лимоны, клюква, вишня, смородина, кислые соки, алкоголь, газированные напитки, квас, изделия из сдобного теста.
ЛЕКАРСТВЕННАЯ ТЕРАПИЯ.
- Исключить пероральное питание и купировать боль.
Отсасывают желудочное содержимое через носовой катетер обычно в первые 1-3 суток.
- Спазмолитики и анальгетики:
2 мл 2 % р-ра Но-шпы или 2 мл 2 % р-ра Папаверина в/в, 2 мл 2 % р-ра Промедола в/м, 3-5 мл 50 % р-ра анальгина в/м.
- На протяжении выраженных болей и других симптомов осуществляют:
Парентеральное питание (р-р Рингера, Ацесоль, Дисоль, Глюкоза 5%).
- Назначают: Антисекреторные средства (Ранитидин 450 мг/сут, Фамотидин 60 мг/сут), Сандостатин (100-200 мкг 2-3 раза в день в/в).
- В/в капельно 150-300 мл 15-20 % раствора Маннитола.
- Для снижения отека, NaТиосульфат 10,0 с физ. раствором 10,0 в/в, 10 дней.
- Для предупреждения инфекционных осложненний назначают в/м Антибиотики:
Ампициллин по 1,0 г 4 раза в сутки. Используют также Гентамицин, Тетрациклины, Цефалоспорины, Фторхинолины, Метрогил.
- Антиферментные препараты: Контрикал, Гордокс, Цалол. Недолго, 5-10 иньекций, а то может привести к свертыванию.
Контрикал – 5 -10 000 ЕД с Глюкозой 5% или Физ. раствором в/кап.
В борьбе с сосудистой недостаточностью применяют Реополиглюкин по 400-500 мл/сут. в/в капельно.
В дальнейшем при исчезновении или значительном ослаблении болей и диспептическихрасстройств, стабилизации гемодинамических показателей, отсутствии осложнений проводится Коррекция Терапии:
- Отменяются анальгетики, инфузионное введение жидкости, парентеральное введение препаратов. В дальнейшем остаются препараты для внутреннего применения.
- Контролируется состояние экзокринной и эндокринной функции ПЖ. Особое внимание уделяют стеаторее, которая устраняется диетой и постоянным приемом ферментных препаратов. При правильно подобранной дозе ферментов у больных стабилизируется или увеличивается вес, прекращается диарея, метеоризм, боли в животе, исчезает стеаторея и креаторея. Ферментные препараты при ХП с внешнесекреторной недостаточностью назначаются пожизненно.
Ферментные препараты при ХП назначаются не только для коррекции внешнесекреторной недостаточности, но и для купирования (в т.ч. предупреждения) болевого синдрома.
Мезим-форте, Панзинорм, Креон-10
- При дискинезии желчевыводящих протоков, двенадцатиперстной кишки и дуоденостазе эффективны препараты, регулирующие моторику:
Домперидон (Мотилиум), Дебридат и др.
Источник


