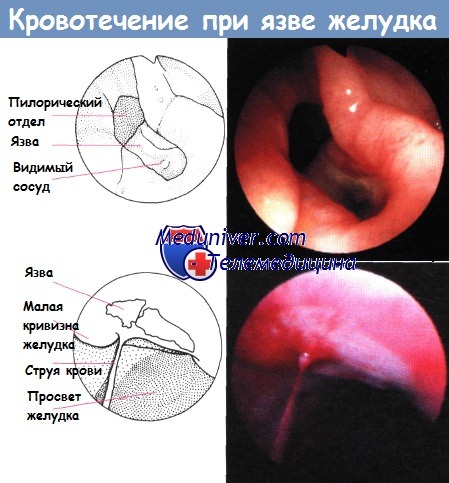
Прошивание кровоточащей язвы желудка
Этапы и техника ушивания кровоточащей язвы
а) Показания для ушивания кровоточащей язвы:
— Абсолютные показания: рецидивирующее или упорное кровотечение из язвы, несмотря на консервативную эндоскопическую терапию. Язвы I или II типа по классификации Фореста с видимой культей сосуда, успешно обработанные эндоскопически: ранее проведенное избирательное лечение в пределах, самое большее, 8 часов.
— Альтернативные операции: эндоскопическое введение склерозирующего вещества в качестве основного первичного мероприятия.
б) Предоперационная подготовка:
— Предоперационные исследования: выполните полноценную эндоскопию.
— Подготовка пациента: назогастральный зонд, промывание желудка, интубация для предотвращения аспирации, катетеризация центральной вены, замещение объема жидкости (эритроцитарная масса, свежезамороженная плазма), исследование гемостаза, профилактическая антибактериальная терапия.
в) Специфические риски, информированное согласие пациента:
— Рецидив кровотечения (менее 5% случаев)
— Повреждение желчного протока (1% случаев)
— Расхождение линии швов (1% случаев)
— Озлокачествление желудочной язвы
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
е) Доступ при ушивании кровоточащей язвы. Верхнесрединная лапаротомия.
ж) Этапы ушивания кровоточащей язвы:
— Перевязка желудочно-двенадцатиперстной артерии
— Перевязка поджелудочно-двенадцатиперстной артерии
— Гастродуоденотомия
— Выявление источника кровотечения
— Четырехквадрантное прошивание с перевязкой
— Ушивание язвы
— Пилоропластика
з) Анатомические особенности, серьезные риски, оперативные приемы:
— Артериальное кровоснабжение препилорической зоны осуществляется из печеночной артерии через желудочнодвенадцатиперстную артерию и правую желудочную артерию, а также через правую желудочно-сальниковую артерию и верхнюю поджелудочно-двенадцатиперстную артерию.
— Общий желчный проток расположен ретродуоденально.
— Предупреждение: при прошивании с перевязкой избегайте захвата в стежки общего желчного протока.
— Если источник кровотечения не был четко определен, вначале выполните продольную гастротомию на передней стенке антрального отдела без рассечения привратника, после чего осмотрите весь желудок.
— Выполните биопсию, особенно из язв, расположенных атипично.
и) Меры при специфических осложнениях:
— Рецидив кровотечения: повторная операция, если лекарственная терапия или эндоскопическое лечение неэффективны.
— Неожиданное обнаружение аденокарциномы в биопсийном материале: повторная операция.
к) Послеоперационный уход после ушивания кровоточащей язвы:
— Медицинский уход: удалите назогастральный зонд через 2-3 дня, если нет значительного заброса содержимого. Удалите дренажи на 4-5 день после операции. Выполните контрольную эндоскопию через 4-6 недель.
— Возобновление питания: разрешите пациенту пить после удаления назогастрального зонда. Твердая пища — после первого стула.
— Функция кишечника: клизмы с 1-2 дня.
— Активизация: сразу же.
— Физиотерапия: дыхательные упражнения.
— Период нетрудоспособности: 2-4 недели.
л) Оперативная техника ушивания кровоточащей язвы:
— Перевязка желудочно-двенадцатиперстной артерии
— Перевязка поджелудочно-двенадцатиперстной артерии
— Гастродуоденотомия
— Выявление источника кровотечения
— Четырехквадрантное прошивание с перевязкой
— Ушивание язвы
— Пилоропластика
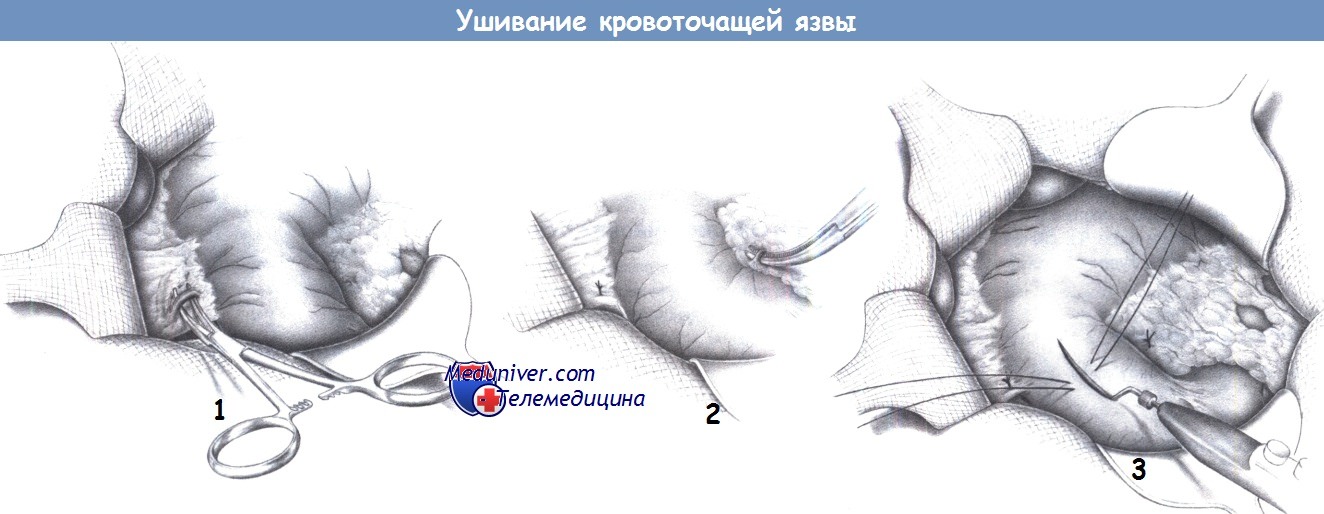
1. Перевязка желудочнодвенадцатиперстной артерии. Операция начинается с обнажения желудочно-двенадцатиперстной артерии. Она находится у привратника, в проекции выступающей препилорической вены Мейо, и всегда располагается глубже, чем ожидается. Ее часто путают с правой желудочной артерией, которая проходит более поверхностно. То, что сосуд является желудочно-двенадцатиперстной артерией, подтверждается его отхождением от общей печеночной артерии, которая пальпируется как пульсирующий тяж над верхним краем поджелудочной железы. После обнажения желудочнодвенадцатиперстной артерии под нее до перевязки подводится зажим Оверхольта.
2. Перевязка поджелудочнодвенадцатиперстной артерии. Верхняя поджелудочно-двенадцатиперстная артерия и правая желудочно-сальниковая артерия обнажаются на уровне каудальной дуги привратника. Оба сосуда перевязываются под контролем зрения.
3. Гастродуоденотомия. Между швами-держалками на передней стенке желудка или двенадцатиперстной кишки, в зависимости от расположения язвы, выполняется продольный разрез. При расположении язвы в постпилорической части двенадцатиперстной кишки разрез проводится преимущественно в области проксимального отдела кишки, а привратник затрагивается только краниальной частью разреза.
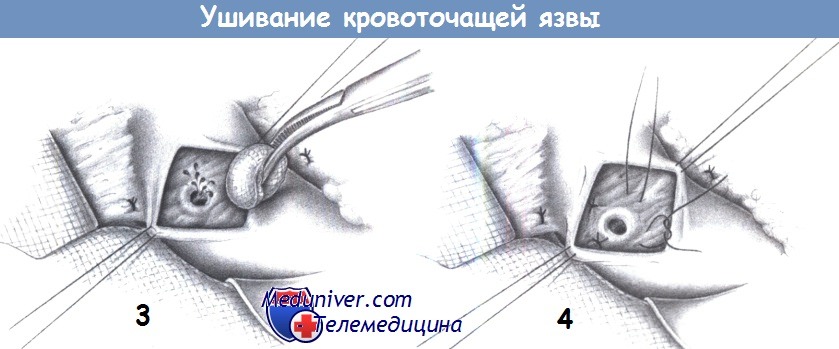
4. Выявление источника кровотечения. Место кровотечения обычно находится на задней стенке, над проекцией желудочно-двенадцатиперстной артерии. Если к моменту операции кровотечение остановилось, то для обнаружения источника его необходимо возобновить пальпацией.
5. Четырехквадрантное прошивание с перевязкой. Место кровотечения фиксируется одиночными швами, которые включают желудочно-двенадцатиперстную артерию краниальнее и каудальнее язвы. Дополнительные ветви от желудка и двенадцатиперстной кишки также перевязываются с прошиванием отдельными швами (3-0 PGA) в двух оставшихся квадрантах.

6. Ушивание язвы. Для уменьшения раздражения дна язвы кислотой, ушивание дна язвы выполняется двумя или тремя отдельными швами.
7. Пилоропластика. Если в гастродуоденотомию был включен привратник, то затем следует выполнить пилоропластику по Гейнеке-Микуличу. Продольный разрез ушивается поперечно между швами-держалками. После гастротомии допускается продольное ушивание продольного разреза. В отдельных случаях, чтобы снять натяжение со швов, требуется мобилизация двенадцатиперстной кишки по Кохеру.
— Также рекомендуем «Этапы и техника гастроеюностомии»
Оглавление темы «Техника операций в хирургии»:
- Этапы и техника хиатопластики Лорта-Жакоба при грыже пищеводного отверстия диафрагмы
- Этапы, техника фундопликации по Ниссену-Розетти и Тупе
- Этапы и техника лапароскопической фундопликации
- Этапы и техника кардиомиотомии Готтштейна-Геллера при ахалазии
- Этапы и техника чрескожной эндоскопической гастростомии
- Этапы и техника гастростомии по Витцелю
- Этапы и техника ушивания перфоративной (прободной) язвы
- Этапы и техника ушивания кровоточащей язвы
- Этапы и техника гастроеюностомии
- Этапы и техника пилоропластики по Гейнеке-Микуличу, Финнею, Джабулею
Источник
Кровотечение из гастродуоденальных язв — показание к неотложной операции:
- экстренной, если с помощью нехирургических методов его не удаётся остановить;
- срочной, когда слишком велика угроза его рецидива.
Таким образом, в экстренном порядке оперируют следующих пациентов:
- больных с профузным продолжающимся кровотечением, геморрагическим шоком и клинико-анамнестическими данными, свидетельствующими о кровотечении язвенной природы;
- больных с массивным кровотечением, если консервативные мероприятия, включая эндоскопические методы, оказались неэффективными;
- больных с рецидивом кровотечения в стационаре.
Срочная операция показана больным с язвенным кровотечением, остановка которого консервативными способами представляется недостаточно надёжной, или есть указания на высокий риск рецидива кровотечения. Больным этой группы хирургическое вмешательство, как правило, проводят в течение 12—24 ч с момента поступления (время, необходимое для подготовки больного к операции). Следует лишь подчеркнуть, что доля таких больных по мере внедрения надёжных средств неоперативного гемостаза постепенно сокращается, о чём уже было сказано выше. Особые надежды возлагают на комбинированный способ ведения таких больных, включающий адекватный эндоскопический гемостаз и современную противоязвенную терапию, включающую дозированное внутривенное введение блокатора протонной помпы под контролем 24-часовой рН-метрии.
Прогноз рецидива кровотечения, остановленного эндоскопически, основывают на учёте клинико-лабораторных данных, отражающих в основном интенсивность кровотечения, и результатах эндоскопического исследования. Клинико-лабораторные критерии высокой угрозы рецидива кровотечения:
- клинические признаки геморрагического шока;
- обильная рвота кровью и/или массивная мелена;
- дефицит глобулярного объёма, соответствующий тяжёлой степени кровопотери.
Эндоскопические критерии высокой угрозы возврата кровотечения:
- крупные тромбированные сосуды в язвенном кратере;
- язвенный дефект большого диаметра и глубины;
- локализация язвы в проекции крупных сосудов.
Наличие двух любых неблагоприятных факторов расценивают как свидетельство существующей угрозы повторного кровотечения.
Если кровотечение остановлено консервативными методами и риск его возобновления невелик, неотложное оперативное вмешательство не показано, таких больных ведут консервативно.
В практической хирургии выделяют ещё одну группу больных, для которых неотложная операция любого объёма неприемлема. Это больные преклонного возраста с предельной степенью операционно-анестезиологического риска, как правило, обусловленного декомпенсацией сопутствующих заболеваний на фоне перенесённой кровопотери. Таких больных, даже при указаниях на высокий риск рецидива кровотечения, вынужденно ведут консервативно, как указано выше, с динамическим эндоскопическим контролем. Контрольные эндоскопические исследования носят в таких случаях лечебный характер, их проводят ежедневно до исчезновения риска рецидива кровотечения. Хирургическую операцию таким больным проводят как сугубо вынужденную меру («операция отчаяния»).
Выбор метода хирургического вмешательства, прежде всего, зависит от тяжести состояния больного, степени операционно-анестезиологического риска, а также локализации и характера кровоточащей язвы. До сравнительно недавнего времени вопрос о выборе метода операции при этом осложнении язвенной болезни решали фактически однозначно — резекция желудка. Сейчас у хирурга в арсенале существуют следующие средства хирургического лечения язвенных желудочных кровотечений.
Органосохраняющие операции с ваготомией (как правило, стволовой) применительно к запросам неотложной хирургии имеют особое значение, так как отличаются технической простотой. Остановка кровотечения из дуоденальной язвы заключается в пилородуоденотомии, иссечении и/или прошивании источника кровотечения отдельными швами (рис. 1), а при пенетрации — с выведением язвенного кратера из просвета кишки (экстрадуоденизацией) и последующей стволовой ваготомией с пилоропластикой. Летальность после этой операции составляет 3—5%.

Рис. 1. Прошивание кровоточащей язвы. Выполнена продольная гастродуоденотомия. Края разреза разведены в поперечном направлении. На задней стенке двенадцатиперстной кишки видна язва с сосудом, которую прошивают 8-образным швом.
Антрумэктомия с ваготомией при дуоденальной локализации кровоточащей язвы показана больным со сравнительно невысокой степенью операционного риска (молодой возраст, небольшая или средняя степень кровопотери). Негативная сторона этой операции — техническая сложность, вместе с тем она обеспечивает более надёжную остановку кровотечения и большую радикальность лечения язвенной болезни. Последнее обстоятельство немаловажно, когда массивному кровотечению предшествует длительный анамнез с упорным течением заболевания. Кроме того, такой вариант операции показан пациентам с сочетанными осложнениями — кровотечением и поздней стадией стеноза, а также при сочетанной форме язвенной болезни. При проведении вмешательства хирург .должен быть готов к закрытию «трудной» дуоденальной культи, когда речь идёт о язве, пенетрирующей в поджелудочную железу. Летальность после этой операции составляет 5—10%.
Пилоропластику с иссечением или прошиванием язвы без ваготомии выполняют вынужденно в связи с продолжающимся кровотечением, которое невозможно остановить эндоскопическим способом, как правило, у пациентов пожилого и старческого возрастов с крайне высоким операционно-анестезиологическим риском. Послеоперационная летальность у таких больных превышает 50%.
Резекция желудка (рис. 2) показана при кровоточащей желудочной язве, если степень операционного риска сравнительно невысока. Послеоперационная летальность после резекции составляет 2—7%.
Иссечение язвы (клиновидная резекция) или прошивание желудочной язвы через гастротомический доступ можно предпринять у больных с предельно высокой степенью операционного риска. Этим технически несложным оперативным вмешательством можно остановить кровотечение из язвы желудка. Такие операции носят характер «вынужденных», когда другие средства гемостаза исчерпаны. Послеоперационная летальность превышает 50%.

Рис. 2. Резекция желудка по Гофмейстеру—Финстереру (схема операции): 1 — культя двенадцатиперстной кишки; 2— гастроэнтероанастомоз.
Послеоперационный период
Особенности ведения ближайшего послеоперационного периода зависят от тяжести состояния больных (степень кровопотери, пожилой возраст и сопутствующие заболевания), а также от характера проведённого оперативного вмешательства. Послеоперационный период у больных, перенёсших прошивание кровоточащей язвы и органосбеегающие операции с ваготомией, имеет особенности. В ближайшем послеоперационном периоде больному проводят курс противоязвенной терапии, включающий ингибиторы протонной помпы либо последнее поколение Н2-блокаторов, а также комплекс антихеликобактерной терапии. Особенность послеоперационного периода у этих больных — необходимость профилактики моторно-эвакуаторных расстройств оперированного желудка.
Прогноз
Арсенал современных консервативных и оперативных методов позволяет с удовлетворительными результатами решить сложный вопрос об угрозе жизни больного с профузным язвенным кровотечением. Многое зависит от своевременности и адекватности оказания неотложной помощи.
После оценки ближайших результатов операций (резецирующих, органосохраняющих с ваготомией) больные, находящиеся на диспансерном наблюдении, должны быть через 2—3 мес переданы врачу-гастроэнтерологу. Прогноз рецидива язвы зависит не только от проведённого оперативного вмешательства (оно должно быть патофизиологически обоснованным), но и от хорошо организованной консервативной терапии (поддерживающая и противорецидивная антисекреторная терапия, антихеликобактерное лечение с достижением эрадикации). Особое место занимают больные, перенёсшие язвенные кровотечения из желудочной язвы. Им необходимо пристальное внимание из-за возможности ракового перерождения (малигнизации) хронической язвы желудка.
Савельев В.С.
Хирургические болезни
Источник
Кровотечения
бывают скрытыми и явными (умеренными и
массивными) Источники кровотечения
артерии, вены, капилляры.
Степени
тяжести кровотечения (по В. И. Стручкову,
Э. В. Луцевичу:
Степень
1 — кровотечение, вызывающее незначительные
изменения гемодинамики. Общее состояние
удовлетворительное. Пульс несколько
учащен, артериальное давление нормальное.
Дефицит ОЦК не более 5% от должного.
Гемоглобин выше 100 г/л (10г%). Капилляроскопия:
розовый фон, 3—4 капиллярные петли с
быстрым гомогенным кровотоком.
Степень
II — выраженное кровотечение. Общее
состояние средней тяжести, вялость,
головокружение, обморочное состояние.
Бледность кожных покровов. Значительное
учащение пульса. Снижение артериального
давления до 90 мм рт. ст. Больной с
однократной необильной рвотой или
дегтеобразным стулом. Дефицит ОЦК 15% от
должного, гемоглобина 80 г/л (8%).
Капилляроскопия: бледный фон, уменьшение
количества капилляров. Кровоток быстрый,
гомогенность его нарушена.
Степень
III — общее состояние тяжелое. Кожные
покровы бледные, покрыты холодным потом.
Слизистые оболочки бледные. Больной
зевает, испытывает жажду. Пульс частый,
нитевидный. Артериальное давление
снижено до 60 мм рт. ст. Дефицит ОЦК 30% от
должного, гемоглобина 50 г/л (5г%).
Капилляроскопия: фон бледный, на нем
1-2 петли с трудно различимой артериальной
и венозной частями. Частая рвота,
дегтеобразный стул. Кровотечение
сопровождается обморочным состоянием.
Степень
IV — обильное кровотечение с длительной
потерей сознания. Общее состояние крайне
тяжелое, граничит с агональным.
Исчезновение пульса и артериального
давления. Дефицит ОЦК больше 30% от
должного. Капилляроскопия: фон серый,
открытые петли капилляров не видны.
После проведенного эндоскопического
исследования при отсутствии показаний
к экстренной операции продолжают
консервативное лечение и наблюдение
за больным.
Клиника
—
общие признаки анемизации: слабость,
головокружение, сердцебиение, обморок.
—
Позже возникает кровавая рвота при
переполнении желудка кровью, а затем
мелена. Характер рвотных масс при
локализации источника кровотечения в
желудке: кровь алого цвета и сгустки
темно-вишневого цвета, жидкость цвета
кофейной гущи.
Кровавая
рвота может отсутствовать при небольшом
кровотечении из желудка, когда кровь
успевает эвакуироваться из желудка.
Кровавая рвота может наблюдаться и при
локализации источника кровотечения в
двенадцатиперстной кишке вследствие
заброса дуоденального содержимого в
желудок.
Многократная
рвота с присоединением впоследствии
обильного жидкого дегтсобразного стула
наблюдается при массивном кровотечении.
Рвота,
повторяющаяся через короткие промежутки
времени, показатель продолжающегося
кровотечения. Длительные промежутки
между рвотой — признак возобновления
кровотечения.
При
обильном кровотечении кровь способствует
быстрому раскрытию привратника, ускорению
перистальтики кишечника и непроизвольному
акту дефекации кровью- или каловыми
массами с примесью малоизмененной
крови.
—
перед возникновением кровотечения
нередко отмечают усиление боли в
эпигастральной области, а с момента
начала кровотечения -уменьшение или
исчезновение боли. Кровь уменьшает или
устраняет боль пептического характера
в связи с тем, что, являясь буфером,
связывает соляную кислоту.
—
Данные физикального исследования.
Больной испуган, беспокоен. Кожные
покровы бледные и цианотичные, влажные
холодные. Пульс учащен. Артериальное
давление может быть нормальным,
пониженным, низким.
Шоковый
индекс (отношение
пульса к систолическому артериальному
давлению) больше 0,5 — показатель снижения
объема циркулирующей крови. При дефиците
ОЦК до 30% шоковый индекс повышен до 1
(частота пульса и систолическое давление
около 100), шоковый индекс, равный 2,0,
соответствует дефициту объема
циркулирующей крови до 70%.
Дыхание
учащено. При значительной кровопотере
больной испытывает жажду (признак
клеточной дегидратации), отмечает
сухость слизистых оболочек полости
рта. Напряжение мышц брюшной стенки
может быть при пенетрации язвы за пределы
органа. Диурез снижен.
При
тяжелой постгеморрагической анемии и
продолжающемся кровотечении исследование
больного должно проводиться при
одновременном переливании крови и
других гемостатических средств
(эпсилон-аминокапроновой кислоты,
фибриногена и др.). Немедленно провести
следующие мероприятия:
1)
катетеризацию подключичной вены,
проведение восполнения дефицита объема
циркулирующей крови, измерение
центрального венозного давления: 2)
зондирование желудка, промывание желудка
холодной водой;
3)
экстренную эзофагогастродуоденоскопию;
4)
кислородотерапию
5)
аутотрансфузию (бинтование ног);
6)
кардиотерапию;
7)
определение степени кровопотери;
8)
постоянную катетеризацию мочевого
пузыря.
При
выраженной артериальной гипотонии
основная задача первой помощи -восполнение
ОЦК.
Трансфузионную
терапию начинают с внутривенного
введения кровезаменителей (препаратов
декстрана, крахмала, желатины, поливиниловых
соединений). Переливание крови производят
после определения группы крови и
резус-фактора.
Зондирование
желудка и промывание его холодной водой
(3—4 л) производят с диагностической и
гемостатической целью. Введение зонда
в желудок позволяет диагностировать
кровотечение из верхнего отдела
пищеварительного тракта и определить
количество крови, находившейся в желудке.
Промывание желудка до получения чистой
воды создает необходимые условия для
тщательного осмотра всех его отделов
во время эндоскопического исследования.
Следующим
диагностическим мероприятием является
экстренная эзофагогастродуоденоско-пия
или рентгенологическое исследование.
Эзофагогастродуоденоскопия -могут быть
проведены местные лечебные мероприятия,
направленные на остановку кровотечения
(диатермокоагуляция или лазерная
коагуляция источника кровотечения,
воздействие гемостатическими и
сосудосуживающими препаратами, применение
пленкообразующих аэрозольных препаратов
и биологического клея). Источники
кровотечения, выявляемые во время
эндоскопии при пептической язве,
различны. Арозия стенки крупного сосуда
в дне язвы обычно сопровождается обильным
кровотечением. Образующиеся свежие
тромбы не обеспечивают надежного
гемостаза. Повторность кровотечения в
этих случаях обусловлена тем, что в
каллезной язве стенки арозированного
сосуда воспалительно изменены, уплотнены,
малоэластичны, окружены рубцовой тканью
и поэтому не спадаются. На образующиеся
свежие тромбы оказывает переваривающее
действие желудочный сок. При арозии
крупного сосуда в дне каллезной язвы
консервативные мероприятия не могут
обеспечить стойкий гемостатический
эффект. Кровотечение из поврежденных
капилляров и венозных сосудов
грануляционной ткани, окружающей язву,
редко бывает массивным. Консервативное
лечение обычно дает гемостатический
эффект. Диффузное кровотечение из
слизистой оболочки желудка,
двенадцатиперстной кишки при
геморрагическом гастродуодените,
сочетающемся с кровоточащей или с
хронической язвой, может быть умеренным
или обильным. Оно может явиться показанием
к экстренной операции в случае
неэффективности консервативного
лечения. Острые язвы иногда сопровождаются
обильным кровотечением.
Причиной
внезапного кровотечения может быть
продольный разрыв слизистой оболочки
кардиоэзофагеальной зоны (синдром
Меллори — Вейса). Появлению кровотечения
предшествует обильная рвота, чаще после
приема алкоголя. Объективная оценка
тяжести состояния больного и величины
кровопотери возможны при учете клинических
данных в сочетании с показателями ОЦК
и его компонентов, в частности глобулярного
объема.
Проведение
мероприятий заключается в следующем:
1) интравенозное восполнение дефицита
циркулирующей крови (плазма, альбумин,
кровь, растворы кристаллоидов); 2)
кислородотерапия; 3) постоянное
зондирование желудка; 4) кардиотерапия;
5)аутотрансфузия (бинтование ног); 6)
подавление желудочной секреции (блокаторы
Н2-рецепторов гистамина), антациды; 7)
низкое положение головы; 8) очистительные
клизмы для удаления излившейся крови
из кишечника; 9) предупреждение потери
тепла (но не согревание грелками); 10)
катетеризация мочевого пузыря.
Показания
к гемотрансфузии, ее объем и скорость
введения определяют в зависимости от
степени гиповолемии, сроков, прошедших
после начала кровотечения. Следует
переливать одногруппную кровь. На каждые
400—500 мл введенной донорской крови надо
вводить 10 мл 10% раствора хлорида кальция
для нситра лизации цитрата натрия. При
массивных гемотрансфузиях возможно
токсическое действие нитратной крови.
При вливании крови от нескольких доноров
возможны иммунные конфликты и развитие
синдрома гомологичной крови с летальным
исходом. Кровопотери в пределах 10% ОЦК
не требуют возмещения кровью и
кровезаменителями. При потере ОЦК (20%)
и гематокрите 30% достаточно введения
препаратов крови (плазма, альбумин и
др.). Кровопотери до 1500 мл (25—35% ОЦК)
возмещают эрит роцитной массой (половину
объема) и вводят двойной объем
кровезаменителей (коллоидные и
кристаллоидные растворы).
Массивные
кровопотери (около 40% ОЦК) представляют
большую опасность для жизни больного:
используют цельную кровь, после
восполнения—глобулярного объема и
плазменного объема крови в ближайшие
24 ч возмещают дефицит внеклеточной
жидкости изотоническим раствором
глюкозы, хлорида натрия и лактасола
(для уменьшения метаболического ацидоза).
Трансфузионная терапия должна проводиться
с учетом изменений ОЦК и его компонентов
в различные периоды после кровотечения.
В первые 2 сут наблюдается гиповолемия
в результате дефицита ОЦК и объема
циркулирующей плазмы. Показано переливание
цельной крови и кровезаменителей. На 3
5-е сутки наблюдается олигоцитемическая
нормо- или гиповолемия, поэтому
целесообразно переливать эритроцитную
массу. После 5-х суток показано переливание
эритроцитной массы, цельной крови.
Коррекция волемических нарушений должна
проводиться под контролем измерения
центрального венозного давления (ЦВД).
Средства
консервативной терапии:
местное
физическое воздействие (промывание
желудка холодной водой, введение в
желудок вазоконстрикторов, эндоскопические
методы остановки кровотечения), быстрое
восполнение дефицита ОЦК с сохранением
коллоидно-осмотического давления,
допустимого уровня кислородной емкости,
восполнение реологических и коагулирующих
свойств крови, препараты, снижающие
секрецию соляной кислоты, прием антацидов.
Для
предотвращения лизиса тромба желудочным
соком вводят питательные смеси
(охлажденное молоко, сливки, белковые
препараты, смесь Бурже) через постоянный
желудочный зонд, который служит и для
контроля за рецидивом кровотечения.
Показания
к неотложному хирургическому вмешательству:
бесперспективность или безуспешность
консервативного лечения (кровотечение
не удается остановить или после остановки
имеется угроза его рецидива); массивность
к ровопотери; локализация язвы в опасных
зонах с обильным кровоснабжением;
неблагоприятные эндоскопические
признаки (глубокая язва с обнаженными
или тромбированными сосудами) ; пожилой
возраст больного.
Методы
операций
При
язве двенадцатиперстной кишки: прошивание
кровоточащего сосуда (или иссечение
язвы передней стенки) в сочетании с
пилоропластикой и ваготомией.
При
сочетанных язвах двенадцатиперстной
кишки и желудка — ваготомия с
пилороантрумэктомией.
При
язве желудка: 1) резекция желудка с
удалением кровоточащей язвы у больных
с относительно небольшой степенью
операционного риска;
2)
у пожилых больных с высокой степенью
операционного риска — иссечение язвы
в сочетании с пилоропластикой и ваготомией
или через гастротомическое отверстие
прошивание кровоточащего сосуда в
высоко расположенной язве в сочетании
с ваготомией и пилоропластикой.
В
тяжелой клинической ситуации при
операциях на высоте кровотечения могут
быть использованы щадящие операции,
направленные на спасение жизни больного:
гастротомия с прошиванием кровоточащего
сосуда, клиновидное иссечение язвы.
Тяжелобольным
при чрезмерном риске операции производят
эмболизацию кровоточащего сосуда во
время ангиографии. Если гемостатическая
терапия эффективна, кровотечение не
возобновилось, больных при наличии
показаний к хирургическому лечению
язвенной болезни оперируют в плановом
порядке после предоперационной подготовки
в течение 10—12 дней. Больным с коротким
анамнезом язвенной болезни или без
него, с кровотечением I—II степени, после
остановки кровотечения показана
консервативная терапия.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
20.05.20158.32 Mб7klin_farma_tom1.pdf
Источник

