Прогноз для больного при остром панкреатите
Панкреатит – это заболевание, при котором определяется высокий процент смертности. Основной причиной летального исхода считается развитие тяжёлых осложнений. Последствия воспалительного процесса имеют довольно серьёзный и опасный характер, по этой причине не стоит относиться к подобному расстройству пренебрежительно и поверхностно. При проявлении симптоматики острого приступа или в периоды обострения хронической формы необходимо немедленно обращаться за помощью к специалистам.
Осложнения при панкреатите будут отличаться в зависимости от формы заболевания. Из этого следует, что для острого и хронического воспалительного процесса последствия будут различными.
Осложнения острого панкреатита делятся на ранние и поздние. Ранние развиваются вместе с первыми проявлениями клинической картины панкреатита. Поздние зачастую появляются примерно через несколько недель и в большинстве случаев связаны с присоединением вторичной инфекции.
Ранние осложнения острого панкреатита обуславливаются проникновением панкреатических ферментов и частичек омертвевших тканей поражённого органа в кровоток. Первое место по распространённости занимает гиповолемический шок, основными факторами возникновения которого считаются сильная интоксикация организма и ярко выраженный болевой синдром. Ещё одним из самых распространённых последствий является ферментативно-разлитой или асептический панкреатит. Его опасность заключается в накоплении ферментов, которые агрессивно влияют на брюшную полость.
К другим ранним осложнениям можно отнести:
- дыхательную недостаточность;
- плеврит – это состояние, во время которого происходит воспаление плевры, что сопровождается скоплением жидкости в её полости;
- ателектаз одного из лёгких;
- острую печёночную недостаточность – проявляются желтоватым оттенком кожных покровов и слизистых оболочек;
- острый токсический гепатит – поражение печени, которое развивается влиянием шока и патологическим воздействием ферментов. Особую группу риска составляют пациенты с панкреатитом, у которых уже есть хронический воспалительный процесс печени, желчного пузыря или желчевыводящих протоков;
- нарушение работы сердечно-сосудистой системы;
- внутренние кровоизлияния;
- развитие воспаления в брюшине. При острой форме протекания воспаления тканей поджелудочной перитонит делится на асептический и гнойный;
- расстройства со стороны психики – формируются на фоне сильной интоксикации, которая нередко поражает головной мозг. В большинстве случаев, на второй или третий день от начала появления симптомов основного расстройства, развивается психоз. Его продолжительность составляет несколько суток;
- тромбоз сосудов.
Поздние осложнения острого панкреатита начинают формироваться после нормализации состояния больного, что достигается при помощи комплекса консервативных и хирургических способов лечения. Данные осложнений продлевает время нахождения больного в условиях стационара, а также значительно уменьшает процент благоприятного прогноза при остром панкреатите.

Дегенеративные и гнойные осложнения острого панкреатита
Поздние последствия острого панкреатита:
- формирование абсцессов или гнойников брюшной полости;
- появление панкреатических свищей – сообщений близлежащих внутренних органов;
- парапанкреатит – воспаление гнойного характера тканей, окружающих поражённый орган;
- некроз органа;
- развитие псевдокист — представляют собой формирование капсулы из соединительной ткани;
- пилефлебит – вовлечение в патологию воротной вены;
- возникновение опухолей зачастую злокачественного характера;
- заражение крови – это то, чем опасен острый панкреатит наиболее всего.
Осложнениями при хроническом панкреатите зачастую становятся поражения органов, которые функционально связаны с поджелудочной железой. Среди такой группы последствий выделяются:
- гепатит реактивного характера;
- развитие холестаза с желтухой или без;
- холецистит;
- гнойный холангит.
По причине близости железы к диафрагме нередко выражаются такие осложнения хронического панкреатита, как пневмония или реактивный плеврит.
Гастроэнтерологами и онкологами доказана связь между хронической формой заболевания и формированием раковых опухолей поджелудочной. У пациентов, страдающих от подобного расстройства более чем двадцать лет, частота развития онкологии варьируется от 4 до 8%.
Возникновение вторичного сахарного диабета довольно долго считалось одним из самых распространённых осложнений при хроническом панкреатите. С каждым годом протекания подобного недуга вероятность появления сахарного диабета возрастает на 3%. Однако, если появление воспаления имело алкогольную этиологию, то риск значительно увеличивается.
К другим последствиям, которыми опасен хронический панкреатит, относят:
- появление эрозий и язв слизистой органов пищеварительной системы;
- железодефицитную анемию;
- ГЭРБ;
- портальную гипертензию;
- асцит – скопление большого количества жидкости в брюшной полости;
- варикозное расширение вен пищевода;
- постгеморрагическую анемию;
- спадение тканей лёгкого – на фоне его сдавливания увеличенной в объёмах поджелудочной;
- формирование камней в протоках;
- перитонит;
- септическое состояние.
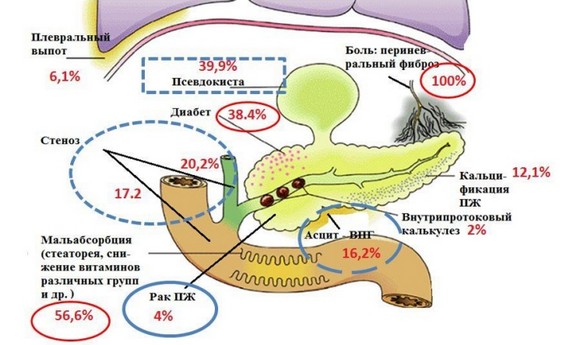
Осложнения хронического панкреатита
Осложнённый панкреатит острого течения характеризуется высоким процентом смертности. Её показатели могут достигать до 15%, а при развитии тяжёлых последствий, в частности панкреонекрозе – увеличивается до 70%.
Основным фактором наступления смерти от панкреатита являются гнойно-септические осложнения, которые нередко протекают в комплексе с полиорганной недостаточностью и сильнейшей интоксикацией.
Не последнюю роль в прогнозе острого панкреатита играет потребление пациентом алкогольных напитков. В случаях полного отказа от спиртосодержащих напитков десятилетняя выживаемость наблюдается более чем 80% пациентов. Но когда больной продолжает употреблять алкоголь, подобный показатель снижается в два раза.
При некрозе тканей органа смертельный исход наступает в 50% случаев.
Прогноз хронического панкреатита во многом зависит от нескольких факторов, а именно:
- возрастной категории пациента;
- индивидуального характера течения болезни;
- общего состояния поражённого органа;
- наличия или отсутствия осложнений.
Выживаемость пациентов с хронической формой в период десяти лет достигает значений в 70%, двадцать лет – 45%. Вероятность формирования онкологии – 4% на каждые 25 лет протекания болезни.
Инвалидность достигает значений в 15%.
Предупреждение осложнений при остром течении составляет борьба с ярко выраженной болезненностью и интоксикацией. При хроническом течении профилактическими мероприятиями являются:
- пожизненный отказ от вредных привычек;
- соблюдение назначений лечащего врача относительно рациона;
- своевременное лечение сопутствующей патологии ЖКТ;
- санаторно-курортное лечение.
Помимо этого, пациентам с хронической формой рекомендуется регулярно проходить обследование у гастроэнтеролога.
Источник
Острый панкреатит – распространенное заболевание органов брюшной полости, требующее немедленного оказания медицинской помощи. Под влиянием собственных ферментов железы происходит переваривание его клеток, что и провоцирует возникновение сильной, нестерпимой боли, которая не снимается медикаментозными препаратами.

Острый панкреатит – распространенное заболевание органов брюшной полости, требующее немедленного оказания медицинской помощи.
Что такое острый панкреатит
Панкреатит в острой форме – воспаление поджелудочной железы, сопровождающееся стремительным ухудшение самочувствия пациента. И только изредка заболевание проходит без боли, чаще всего при незначительном повреждении клеток.
Воспалительный процесс сопровождается усиленным выделением ферментов. В результате отека и резкого уменьшения просвета выводящего протока поджелудочной железы они накапливаются в органе и начинаются проявлять агрессию в отношении к собственным клеткам. Это основное звено, приводящее к дальнейшему их отмиранию с последующей атрофией и некрозом поджелудочной железы.
По международной классификации болезней панкреатит в острой форме (К 85) относится к заболеваниям желчного пузыря, желчевыводящих путей и поджелудочной железы.
При остром панкреатите воспалительный процесс сопровождается усиленным выделением ферментов.
Приступ
Приступ панкреатита развивается внезапно. Приводит не только к ухудшению самочувствия пациента, но и к угрозе его жизни. Сопровождается резкими, опоясывающими болями в области желудка, появляются тошнота с рвотой. Острое воспаление поджелудочной железы требует немедленного оказания медицинской помощи.
Как отличить хронический панкреатит от острого
Острое воспаление органа характеризуется некротическими изменениями в тканях, при хроническом течении заболевания на первый план выходят дистрофические процессы, которые отличаются более медленным течением.
Приступ панкреатита – неотложное состояние, при котором пациенты практически в 100% случаев попадают в больницу. Если заболевание переходит в хронический процесс, периоды обострения чередуются с ремиссией. При этом признаки имеют размытый, нечеткий характер. Разница между панкреатитом в острой форме и хроническим – у второго слабее выражена клиническая симптоматика.
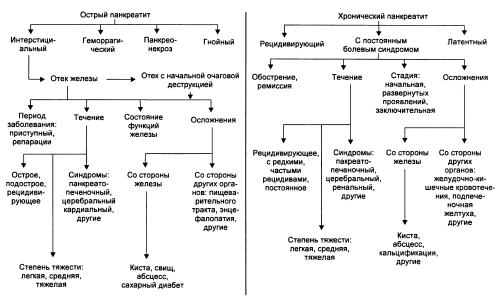
Разница между панкреатитом в острой форме и хроническим – у второго слабее выражена клиническая симптоматика.
Классификация
Различают следующие фазы течения заболевания (согласно международной классификации, принятой в Атланте в 1992 году):
- Легкая форма.
- Тяжелая форма;
- стерильный некроз;
- инфицированный некроз;
- панкреатический абсцесс;
- острая ложная киста.
Патанатомия предполагает другие стадии панкреатита:
- катаральная;
- геморрагическая;
- гнойная или осложненная.

Международная классификация острого панкреатита.
В зависимости от распространения некротических явлений в тканях поджелудочной железы при остром воспалении различают:
- локальное поражение тканей;
- субтотальное;
- тотальное.
Причины
Главная причина воспаления поджелудочной железы – усиленная выработка ферментов органа с их преждевременной активацией. Это приводит к тому, что ткани начинают самоперевариваться, что и обуславливает клиническую симптоматику заболевания.
Факторы риска развития острого состояния:
- Продолжительное злоупотребление крепкими и слабоалкогольными напитками. По этой причине заболевание чаще всего развивается у мужчин.
- Патологии желчного пузыря, желчнокаменная болезнь, дискинезия желчевыводящих протоков, гастрит, дуоденит и другие заболевания.
- Травматическое повреждение органов брюшной полости;
- Неполноценное, несбалансированное питание, включающее большое количество жирных, острых, соленых, копченых блюд. Неблагоприятное влияние на состояние поджелудочной железы оказывают полуфабрикаты, колбасы, соусы, кетчупы, фастфуд, использование ароматизаторов, подсластителей и других вредных добавок при приготовлении пищи.
- Голодание с целью похудения, что приводит к нарушению выработки пищеварительных ферментов.
- Длительное использование некоторых медикаментозных средств, оказывающих неблагоприятное влияние на функционирование органа (Тетрациклин, Метронидазол и др.).
- Патологии щитовидных желез, сопровождающиеся изменением нормального уровня кальция в крови.
- Нарушение гормонального баланса в связи с беременностью, климаксом, использование оральных контрацептивов (у женщин).
- Инфекционные заболевания, при которых возбудитель распространяется по организму человека (микоплазмоз, гепатит и др.).
- Повреждение поджелудочной железы вследствие проведения инструментальных методов обследования при эндоскопической ретроградной холангиопанкреатографии.
- Наследственная предрасположенность.
Повышается риск развития панкреатита и после удаления желчного пузыря, т. к. увеличивается нагрузка на поджелудочную железу.
Симптомы
Главным признаком панкреатита в острой форме является болевой синдром. Локализуется в области желудка, отдает в левое подреберье, под лопатку. Иногда имеет опоясывающей характер. У пациентов появляются жалобы на ухудшение состояния в положении лежа. Развивается тошнота и рвота, вздутие живота, диарея.
В результате гнойно-септических процессов возникают проявления интоксикации – повышение температуры тела, желтушность склер и кожных покровов, синюшные пятна в области лица и на теле.
Диагностика
Формулировка диагноза проводится на основании осмотра и обследования пациента. Важным методом диагностики является проведение УЗИ органов брюшной полости для определения состояния главного панкреатического протока и наличие признаков воспалительного процесса.
В обязательном порядке человек должен сдать общий и биохимический анализы крови и мочи. Это необходимо для определения СОЭ, лейкоцитов, активности панкреатических ферментов.
Важным методом диагностики острого панкреатита является проведение УЗИ органов брюшной полости для определения состояния главного панкреатического протока.
Дифференциальный диагноз проводится с острым аппендицитом и холециститом, прободной язвой желудка, непроходимостью кишечника и др.
Сколько длится острая стадия
Средняя продолжительность приступа панкреатита составляет от нескольких минут до 5-8 суток. Это зависит от индивидуальных особенностей организма человека и наличия сопутствующих хронических заболеваний. Важную роль играет форма воспаления поджелудочной железы и ее стадия.
Лечение
Лечение панкреатита в острой форме осуществляется только в условиях стационара. С помощью дополнительных методов исследования производится оценка тяжести состояния больного и разрабатывается индивидуальная медикаментозная схема, способствующая его скорейшему выздоровлению.
В терапии заболевания применяют анальгетики, спазмолитические, мочегонные, противорвотные, антибактериальные препараты. Для внутривенного вливания используют раствор глюкозы с инсулином. При необходимости врачу-терапевту приходится направлять пациента на операцию.
Какие возможны осложнения после операции при остром панкреатите?
Диета
Важную роль в быстром выздоровлении больного играет диета. В первые 2-4 дня после приступа человек должен голодать. Это позволит предотвратить дополнительную выработку пищеварительных ферментов поджелудочной железой. Разрешено пить только негазированную минеральную воду: «Боржоми», «Ессентуки №4», отвар шиповника и слабый чай.

Для эффективного лечения острого панкреатита стоит придерживаться лечебной диеты, прописанной доктором.
В дальнейшем пациент должен придерживаться диеты №5, подразумевающей использование полужидкой и щадящей пищи. Следует исключить жирные, острые, жареные и копченые блюда, которые стимулируют активность органов пищеварительной системы.
Осложнения
Панкреатит в острой форме приводит к вовлечению в патологический процесс близлежащих органов. Таким образом поражается печень, желудок, 12-ти перстная кишка, кишечник, кишка прямая и др.
Развиваются билиарная гипертензия, абсцессы и флегмоны в полости брюшины, свищи, ферментативный плеврит, перитонит и др. В результате массового некроза тканей поджелудочной железы не исключено возникновение сепсиса, шока или внутрисосудистого свертывания крови. В дальнейшем состояние больного усугубляется сердечно-сосудистой, почечной или печеночной недостаточностью.
Чем опасен
В результате воспалительного процесса в поджелудочной железе, сопровождающегося агрессивным влиянием на клетки органа пищеварительных ферментов, происходит некроз и расплавление панкреатоцитов.
Потенциальные проблемы после приступа панкреатита заключаются в том, что нарушается нормальное функционирование отдельной части или всего органа. Клетки замещаются соединительной тканью. Возникает ферментативная недостаточность, уменьшается синтез инсулина, приводящий к развитию сахарного диабета.
Из-за ухудшения всех видов обменных процессов возможно функциональное нарушение центральной нервной системы.
Прогноз жизни
Прогноз жизни после приступа панкреатита в острой форме зависит от того, как быстро пациенту была оказана неотложная медицинская помощь. Важную роль играют и следующие факторы:
- тяжесть заболевания;
- степень поражения поджелудочной железы, размеры очагов некроза и массивность панкреонекроза;
- наличие осложнений;
- возраст пациента;
- наличие сопутствующих хронических патологий.
Положительный прогноз более вероятен, если пациент после приступа будет вести здоровый образ жизни, следовать рекомендациям врача касательно медикаментозного лечения. Соблюдать диету и не употреблять запрещенные блюда. Откажется от вредных привычек: перестанет употреблять алкоголь и бросит курить.
Вопрос здоровья. Острый панкреатит. 21.07.2014
Острый панкреатит симптомы
Лечение острого панкреатита – хирург Александр Григоренко. Здоровый интерес. Выпуск 312
Полное восстановление после приступа панкреатита возможно только при отсутствии очагов некроза. В других случаях функционирование органа будет нарушено.
Можно ли умереть от острого панкреатита
Статистика по России свидетельствует о том, что частота панкреатита в острой форме составляет 36-40 случаев на 100000 населения. В 15-25% всех зарегистрированных эпизодов заболевание характеризуется тяжелым поражением тканей органа с возникновением очагов некроза и дальнейшим развитием осложнений. Летальный исход при панкреонекрозе – распространенное последствие. Вероятность наступления смерти составляет 15-90%.
Источник
Хронический панкреатит развивается после эпизода острой формы этого заболевания. С течением времени наблюдается необратимое повреждение поджелудочной железы. Если лечение патологии было своевременным, то прогноз достаточно оптимистичен.
Этиология и патогенез
В развитии хронического панкреатита играют роль очень многие факторы. Главной причиной является алкогольная интоксикация. Спиртное оказывает токсическое воздействие на поджелудочную. По влиянию ядов водки и вина этот орган находится на 3 месте после печени и головного мозга.
У человека, каждый день употребляющего более 100 гр. алкоголя в течение 2 лет, выявляются следующие изменения:
- Отложение кальциевых солей.
- Закупоривание протоков белыми сгустками.
- Увеличение вязкости сока.
- Понижение секреции бикарбонатов.
Это приводит к вторичному поражению органа. Ацинозные клетки при этом разрушаются. Алиментарный фактор тоже является причиной хронического панкреатита. Специфические симптомы появляются у каждого, кто предпочитает жареное мясо или иные продукты, богатые жирами.
Симптомы хронического панкреатита
Главным признаком хронической формы воспаления поджелудочной железы является боль в над чревной области. Процесс локализуется справа, рядом с головкой. Если поражается хвост, болевой синдром появляется со стороны левого подреберья, отдает в спину, лопатку, плечо, подвздошную область. Иногда возникают симптомы, подобные признакам стенокардии.
Болезненные ощущения присутствуют постоянно или появляются на фоне приема жирной пищи. Они имеют приступо образный характер.
Появляются следующие признаки:
- панкреатогенная диарея;
- гипопротеинемия;
- снижение веса;
- полигиповитаминоз.
При особенно тяжелом течении болезни возникают диспептические проявления. Аппетит снижается, появляется отвращение к еде. Если присоединяются признаки сахарного диабета, то человек чувствует сильную жажду или голод.
Развивается внешне секреторная недостаточность органа. В кишечнике наблюдается нарушение процессов всасывания и переваривания пищи. Если хронический панкреатит развивается очень тяжело, появляются признаки депрессии, невроза. Это обусловлено продолжительным воздействием спиртного на Центральную Нервную Систему.
Какие имеются осложнения
Если лечение патологии не было своевременным, развиваются следующие осложнения:
- Стеноз протока железы.
- Тромбоз селезеночной вены.
- Кальцификаты.
- Доброкачественные новообразования.
На фоне длительного протекания болезни развивается рак поджелудочной.
Диагностика хронического панкреатита
Первый этап диагностики предполагает уточнение характера болезненных ощущений и выявление сопутствующих диспептических проявлений. Врач оценивает стабильность массы тела больного. После этого выясняется характер стула.
Далее пациент проходит осмотр. При острой форме болезни и выраженных обострениях хронического панкреатита наблюдается умеренное вздутие живота. На кожном покрове появляются багровые новообразования диаметром 1-3 мм, называемые «кровавыми слезками».
Потом пациенту назначается пальпация. Если патология протекает очень тяжело, выявляется незначительное напряжение мышц передней брюшной стенки. Такое состояние именуется «резиновым животом».
Затем больной проходит лабораторные исследования. Уточняется толерантность к глюкозе. Также пациент сдает общий анализ крови. Выявляется уровень альфа-амилазы. Затем специалист исследует ферменты. Тщательно оценивается состояние желчного пузыря. Следующим этапом является тестирование внешнесекреторной функции.
Потом больной направляется на прохождение инструментальной и визуализирующей диагностики. Врач прибегает к:
- ангиографии поджелудочной;
- эндоскопии двенадцатиперстной кишки;
- ЭУС;
- МРТ;
- эндоскопии желудка;
- КТ;
- УЗИ.
После этого больному ставится диагноз «хронический панкреатит».
Особенности лечения хронического панкреатита
Когда человеку поставили диагноз «хронический панкреатит», ему назначается консервативная терапия. Осуществляется прием Омепразола, Циметидина, Кваматела, Фамотидина, Ранисана, Ранитидина, Омезола. Главной целью является ослабление секреции панкреатического сока.
В случае необходимости снятия спазмов мускулатуры, пациенту рекомендовано пить Спазмол, Но-шпу, Беспу, Папаверин.
Для нормализации процесса пищеварения больному необходимо принимать следующие препараты:
- Фебихол.
- Панкреатин.
- Гимекромон.
- Аллохол.
С целью торможения вырабатывания ферментов поджелудочной железы человеку назначается прием Трасилола, Контрикала, Инипрола, Гордокса, Антагозана.
При обострении хронического панкреатита больного обычно госпитализируют. Там он проходит интенсивную терапию. Оперативное вмешательство возможно только в особенных случаях.
Лечение во время ремиссии
В период ремиссии пациентам назначается специальная диета. Необходимо отказаться от приема спиртных напитков. Важно обеспечить больному дробное питание. Кушать можно 5-6 раз в сутки, маленькими порциями. Из рациона исключается еда, обладающая стимулирующим воздействием на железу. Содержание жира надо уменьшить до 50-80 гр./день. Пища должна подаваться на стол теплой, хорошо протертой. Больному рекомендуется как можно чаще пить травяные отвары, некрепкий чай.
Большую поддержку организму оказывает прохождение заместительной терапии. Человеку назначается применение ферментных лекарственных средств. Обычно врачи рекомендуют принимать микрокапсулированные медикаменты. Наиболее эффективным считается Мезим-форте 10000. Другой мощный препарат — Креон. Его разрешается сочетать с Пангролом, Панцитратом 10000. «Классические» лекарственные средства принимаются во время приема пищи. Продолжительность такой терапии составляет 3-4 месяца.
Операция при хроническом панкреатите
Хирургическое вмешательство назначается при:
- подозрении на онкологию;
- осложнениях;
- некупируемом болевом синдроме.
Изучив историю болезни, врач назначает операцию. При хроническом панкреатите проводится частичная резекция пораженного органа. Также устанавливаются стенты. При мучительном болевом синдроме, не поддающемся воздействию препаратов, врач прибегает к пересечению нервных стволов.
Лечение болезни в Израиле
Уникальные операции по пересадке поджелудочной проводятся в Израиле. Местные специалисты постоянно внедряют инновационные терапевтические разработки. Пациента помещают в гастроэнтерологическое отделение клиники. Лечение хронического панкреатита в Израиле предполагает купирование болевого синдрома. Потом проводятся манипуляции, способствующие нормализации работы поджелудочной.
Практикуется введение следующих лекарств:
- Антибиотиков.
- Болеутоляющих препаратов.
- Дезактиваторов ферментов.
Назначаются витамины, осуществляется снятие симптомов интоксикации.
При выраженной атрофии органа врач прибегает к пересадке бета-клеток, которые продуцируют инсулин. Еще одним важным этапом лечения является работа с психотерапевтом. Он помогает человеку избавиться от алкогольной зависимости. После этого у пациента не возникает желания «мочить горло» спиртным.
Прогноз при хроническом панкреатите
У людей, столкнувшихся с воспалением поджелудочной железы, возникает вопрос, можно ли нормально жить при этом заболевании. Точный прогноз при панкреатите зависит от множества различных факторов.
То, сколько человек проживет, часто определяется видом патологии. Чаще всего к гибели больного приводят острые приступы. При тяжелой стадии патологического процесса смертность достигает 30%. Когда развивается панкеронекроз, летальный исход наступает в 50% случаев. Главной причиной смерти становится неспособность некоторых органов справиться с острым воспалительным процессом. На этом фоне наблюдается развитие почечной и сердечной недостаточности.
Прогноз жизни при панкреатите зависит от степени тяжести. Часто пациенты умирают вследствие радикального поражения органа. Организм при этом не справляется с воспалением.
Огромную роль играет наличие осложнений. У пациентов пожилого возраста летальность достигает 20%. При легкой форме болезни смерть наступает только в 2% всех случаев. Разрушительные процессы, происходящие в органе, замедляются во время ремиссии.
Имеет значение возраст больного. У людей перешагнувших семидесятилетний порог, смертность составляет 19%.
К иным факторам следует отнести:
- своевременную диагностику;
- качественную терапию;
- выполнение больным всех врачебных рекомендаций;
- соблюдение диеты;
- отказ от употребления спиртного.
Продолжительность жизни уменьшается на фоне прогрессирующих дистрофических процессов. Они приводят к утрате функционирующей ткани органа. Обычно такое наблюдается при фиброзно-склеротической форме патологии.
В целом десятилетняя выживаемость составляет 70%, двадцатилетняя — около 45%. Вероятность развития онкологии равна 4%.
Особенности профилактики
Течение хронического панкреатита поддается контролю. Человек может не допустить появления пугающей симптоматики. Скрупулезно придерживаясь рекомендаций своего врача, пациент с легкостью избегает обострения патологии.
Ему следует принимать все назначенные медикаменты, соблюдать диетические рекомендации, заботиться о своем физическом и психическом здоровье. Важно бывать на плановых осмотрах, избегать стрессовых ситуаций.
Источник
