Прогноз диабета при панкреатите
Панкреатогенный сахарный диабет: симптомы и лечение
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
При нарушении функций поджелудочной выделяют 2 вида сахарного диабета: гиперинсулинизм и панкреатогенный сахарный диабет. Последний вид еще называют вторичным или сахарным диабетом 3-го типа. Болезнь имеет свои особенности, отличающие ее от остальных типов диабета.
- Особенности заболевания
- Симптомы панкреатогенного сахарного диабета
- Диагностика
- Лечение панкреатогенного сахарного диабета
- Диета
- Прогноз
Особенности заболевания
Патогенез панкреатогенного типа диабета связан со склерозированием, разрушением инкреторной ткани, аутоиммунными процессами. Если у человека есть ожирение, то заболевание данного типа характеризируется еще и инсулинорезистентностью (см. что такое синдром инсулинорезистентности).
Для заболевания характерно отсутствие или позднее проявление явных клинических симптомов, частое инфицирование, поражение капилляров, склонность к недостаточности глюкозы.
Риск развития заболевания зависит от особенностей течения хронического панкреатита и появляется далеко не у всех. При алкогольном панкреатите риск появления заболевания гораздо выше.
Симптомы панкреатогенного сахарного диабета
Эту форму диабета нельзя отнести к 1-му или 2-му типу, т.к. его клиническая картина немного отличается.
У заболевания нет связи с ожирением, больные обычно имеют худощавое телосложение. Также не отмечается зависимости от наследственности и нет инсулинорезистентности. Гипергликемия переносится до 11,5 ммоль/л.
Выраженных клинических проявлений нет или они появляются на поздней стадии. Можно сказать, что данный тип диабета относительно легко протекает.
Симптомы могут выявиться только спустя годы после появления болей в области живота. Больные часто болеют инфекционными, кожными болезнями, склонны к гипогликемическим состояниям. При панкреатогенном типе редко и гораздо позднее развиваются микроангиопатии, гиперосмолярные состояния, кетоацидоз (см. диабетический кетоацидоз).
У больных невысокая потребность в инсулинотерапии. Заболевание хорошо поддается терапии медикаментозными средствами, диетотерапией, физическими нагрузками.
Несмотря на то, что панкреатогенный сахарный диабет протекает относительно легко, он существенно понижает качество жизни человека.
Диагностика
Сахарный диабет 3-го типа диагностируют гораздо реже. Обычно таким пациентам ставят диагноз диабет 2-го типа. Это объясняется тем, что врачи не обращали внимания на первопричину заболевания (хронический панкреатит) и терапевтическому воздействию поддавалась только гипергликемия, т.е. следствие, а не причина.
Для диагностики хронического панкреатита необходимы такие лабораторные и инструментальные исследования:
- общий и биохимический анализ крови и мочи;
- копрологические исследования;
- определение активности ферментов поджелудочной в моче и крови;
- исследование экзокринной функции поджелудочной;
- оценка внешне- и внутрисекреторной функции поджелудочной;
- рентгенография;
- фиброгастродуоденоскопия;
- эндоскопическая ретроградная холангиопанкреатография;
- ультразвуковое исследование;
- эндоскопическая ультрасонография;
- компьютерная томография;
Вышеперечисленные исследования необходимы для выявления функций поджелудочной железы. После установления диагноза хронический панкреатит можно проводить стандартные диагностические тесты на диабет. Подтверждается заболевание анализом крови и мочи на глюкозу.
Важно диагностировать хронический панкреатит, т.к. панкреатогенный сахарный диабет является именно вторичным заболеванием, в отличие от двух других типов.
Лечение панкреатогенного сахарного диабета
Особого лечения заболевание не имеет. Назначается диета, где корректируется белково-энергетическая недостаточность, нехватка массы тела, устраняется гиповитаминоз и электролитические нарушения.
Для компенсирования экзокринной недостаточности поджелудочной назначаются ферментные медикаменты, в особенности креон. Благодаря этому удается улучшить обмен углеводов, контролировать содержание в крови глюкозы, снизить риск появления различных осложнений.
После приступов боли при хроническом панкреатите больные могут начать бояться употреблять пищу, что приведет к развитию гипогликемии. Чтобы снять боль, можно принять креон или ненаркотические анальгетики.
Если есть необходимость, назначается дробное незначительное введение инсулина (не более 30 единиц). Его дозировка зависит от уровня гликемии, качества употребляемой пищи, количества углеводов и двигательной активности человека.
После того, как стабилизируются показатели углеводного обмена, больному назначают препараты с сахароснижающим действием перорального применения.
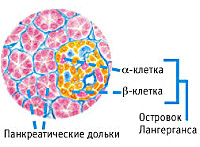
Специализированные клиники проводят трансплантацию островков Лангерганса с дальнейшей резекцией поджелудочной или ее удалением.
Диета
Основная цель назначения диеты – урегулирование легко усваиваемых углеводов. Больному нужно забыть о сладких и мучных продуктах. У больных тяжело усваивается клетчатка в организме.
Суточный рацион больного с вторичным диабетом должен состоять из 20% белковой пищи, от 20 до 30% жирной и 50-60% углеводной. Также важно полностью отказаться от алкогольных напитков и употребления табака.
Диета разрабатывается врачом, исходя из индивидуальных особенностей больного с учетом дефицита массы тела, гиповитаминоза, электролитных нарушений, белково-энергетической недостаточности.
Диету нарушать строго запрещено и соблюдать ее необходимо пожизненно.
В дальнейшем из-за нарушения диеты могут появляться осложнения или ухудшения состояния.
Прогноз
Прогноз благоприятный при условии раннего обращения к врачу, правильного диагностирования заболевания и соблюдения всех врачебных назначений.
Панкреатогенный сахарный диабет клинически протекает легче остальных типов заболевания. Не смотря не это, он отягощает состояние больного с хроническим панкреатитом и существенно влияет на качество жизни человека. Важно лечение не только вторичного заболевания, но и первопричины его появления.
Source: zdor.diabet-lechenie.ru
Читайте также
Вид:


Источник
Панкреатогенный сахарный диабет — эндокринное заболевание, которое возникает на фоне первичного поражения поджелудочной железы различного генеза (чаще хр. панкреатита). Проявляется диспепсическими расстройствами (изжогой, диареей, периодическими болями в эпигастрии) и постепенным развитием гипергликемии. Диагностика базируется на исследовании гликемического профиля, биохимии крови, УЗИ, МРТ поджелудочной железы. Лечение включает диету с пониженным содержанием жиров и «быстрых» углеводов, назначение ферментных и сахароснижающих препаратов, отказ от алкоголя и табакокурения. После проведения радикальных операций назначают заместительную инсулинотерапию.
Общие сведения
Панкреатогенный сахарный диабет (сахарный диабет 3 типа) — вторичное нарушение метаболизма глюкозы, развивающееся как следствие поражения инкреторного аппарата поджелудочной железы (ПЖ). Заболевание возникает у 10-90% пациентов с хроническим панкреатитом. Такая вариабельность данных связана со сложностью прогнозирования развития эндокринной дисфункции ПЖ и трудностью дифференциальной диагностики патологии. После перенесенного острого панкреатита риск формирования сахарного диабета 3 типа составляет 15%. Болезнь поражает чаще лиц мужского пола, чрезмерно употребляющих алкоголь, жирную пищу.
Причины панкреатогенного сахарного диабета
Заболевание развивается при нарушении эндокринной и экзокринной функции ПЖ. Выделяют следующие причины повреждения островкового аппарата железы:
- Хроническое воспаление ПЖ. Частые обострения панкреатита увеличивают риск развития диабета. Хроническое воспаление вызывает постепенное разрушение и склерозирование островков Лангерганса.
- Операции на поджелудочной железе. Частота послеоперационного диабета варьирует от 10% до 50% в зависимости от объема операции. Чаще всего болезнь развивается после проведения тотальной панкреатэктомии, панкреатодуоденальной резекции, продольной панкреатоеюностомии, резекции хвостовой части ПЖ.
- Прочие заболевания ПЖ. Рак поджелудочный железы, панкреонекроз вызывают нарушение эндокринной функции с формированием стойкой гипергликемии.
Существуют факторы риска, провоцирующие возникновение панкреатогенного диабета у пациентов с дисфункцией поджелудочной железы. К ним относятся:
- Злоупотребление алкоголем. Систематическое употребление спиртных напитков в несколько раз повышает риск возникновения панкреатита алкогольного генеза с формированием транзиторной или стойкой гипергликемии.
- Нарушение питания. Излишнее употребление пищи, богатой жирами, легкоусвояемыми углеводами способствует развитию ожирения, гиперлипидемии и нарушения толерантности к глюкозе (предиабета).
- Длительный прием медикаментов (кортикостероидов) часто сопровождается возникновением гипергликемии.
Патогенез
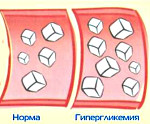
Эндокринная функция ПЖ заключается в выделении в кровь инсулина и глюкагона. Гормоны продуцируются островками Лангерганса, расположенными в хвосте железы. Длительные внешние воздействия (алкоголь, медикаменты), частые приступы обострения панкреатита, оперативное вмешательство на железе приводит к нарушению инсулярной функции. Прогрессирование хронического воспаления железы вызывает деструкцию и склероз островкового аппарата. В период обострения воспаления формируется отек ПЖ, возрастает содержание трипсина в крови, который оказывает ингибирующее действие на секрецию инсулина. В результате повреждения эндокринного аппарата железы возникает вначале преходящая, а затем и стойкая гипергликемия, формируется сахарный диабет.
Симптомы панкреатогенного сахарного диабета
Патология чаще возникает у лиц худощавого или нормального телосложения с повышенной возбудимостью нервной системы. Поражение ПЖ сопровождается диспепсическими явлениями (диарея, тошнота, изжога, метеоризм). Болезненные ощущения при обострении воспаления железы локализуются в зоне эпигастрия и имеют различную интенсивность. Формирование гипергликемии при хроническом панкреатите происходит постепенно, в среднем через 5-7 лет. По мере увеличения продолжительности болезни и частоты обострений возрастает риск развития СД. Диабет может дебютировать и при манифестации острого панкреатита. Послеоперационная гипергликемия формируется одномоментно и требует коррекции инсулином.
Панкреатогенный диабет протекает в легкой форме с умеренным повышением глюкозы крови и частыми приступами гипогликемии. Пациенты удовлетворительно адаптированы к гипергликемии до 11 ммоль/л. Дальнейшее повышение глюкозы в крови вызывает симптомы диабета (жажда, полиурия, сухость кожных покровов). Панкреатогенный СД хорошо поддается лечению диетотерапией и сахароснижающими препаратами. Течение болезни сопровождается частыми инфекционными и кожными заболеваниями.
Осложнения
У пациентов с СД 3 типа редко возникает кетоацидоз и кетонурия. Для больных панкреатогенным диабетом характерны частые непродолжительные приступы гипогликемии, которые сопровождаются чувством голода, холодным потом, бледностью кожных покровов, чрезмерным возбуждением, тремором. Дальнейшее падение уровня глюкозы крови вызывает помутнение или потерю сознания, развитие судорог и гипогликемической комы. При длительном течении панкреатогенного диабета формируются осложнения со стороны других систем и органов (диабетическая нейропатия, нефропатия, ретинопатия, ангиопатия), гиповитаминозы А, Е, нарушение метаболизма магния, меди и цинка.
Диагностика
Диагностика панкреатогенного сахарного диабета затруднительна. Это объясняется длительным отсутствием симптомов диабета, сложностью распознавания воспалительных заболеваний ПЖ. При развитии болезни часто игнорируют симптомы поражения ПЖ, назначая только сахароснижающую терапию. Диагностика нарушения углеводного обмена проводится по следующим направлениям:
- Консультация эндокринолога. Важную роль играет тщательное изучение истории болезни и связи диабета с хроническим панкреатитом, операциями на ПЖ, алкоголизмом, метаболическими нарушениями, приемом стероидных препаратов.
- Мониторинг гликемии. Предполагает определение концентрации глюкозы натощак и через 2 часа после еды. При СД 3 типа уровень глюкозы натощак будет в пределах нормы, а после еды повышен.
- Оценка функции ПЖ. Проводится с помощью биохимического анализа с определением активности диастазы, амилазы, трипсина и липазы в крови. Показательны данные ОАМ: при панкреатогенном СД следы глюкозы и ацетона в моче обычно отсутствуют.
- Инструментальные методы визуализации. УЗИ брюшной полости, МРТ поджелудочной железы позволяют оценить размеры, эхогенность, структуру ПЖ, наличие дополнительных образований и включений.
В эндокринологии дифференциальная диагностика заболевания проводится с сахарным диабетом 1 и 2 типа. СД 1 типа характеризуется резким и агрессивным началом болезни в молодом возрасте и выраженными симптомами гипергликемии. В анализе крови обнаруживаются антитела к бета-клеткам ПЖ. Отличительными чертами СД 2 типа будут являться ожирение, инсулинорезистентность, наличие С-пептида в крови и отсутствие гипогликемических приступов. Развитие диабета обоих типов не связано с воспалительными заболеваниями ПЖ, а также оперативными вмешательствами на органе.
Лечение панкреатогенного сахарного диабета
Для наилучшего результата необходимо проводить совместное лечение хронического панкреатита и сахарного диабета. Требуется навсегда отказаться от употребления алкогольных напитков и табакокурения, скорректировать питание и образ жизни. Комплексная терапия имеет следующие направления:
- Диета. Режим питания при панкреатогенном диабете включает коррекцию белковой недостаточности, гиповитаминоза, электролитных нарушений. Пациентам рекомендовано ограничить потребление «быстрых» углеводов (сдобные изделия, хлеб, конфеты, пирожные), жареной, острой и жирной пищи. Основной рацион составляют белки (нежирные сорта мяса и рыбы), сложные углеводы (крупы), овощи. Пищу необходимо принимать небольшими порциями 5-6 раз в день. Рекомендовано исключить свежие яблоки, бобовые, наваристые мясные бульоны, соусы и майонез.
- Возмещение ферментной недостаточности ПЖ. Применяются медикаменты, содержащие в разном соотношении ферменты амилазу, протеазу, липазу. Препараты помогают наладить процесс пищеварения, устранить белково-энергетическую недостаточность.
- Прием сахароснижающих препаратов. Для нормализации углеводного обмена хороший результат дает назначение препаратов на основе сульфанилмочевины.
- Послеоперационная заместительная терапия. После хирургических вмешательств на ПЖ с полной или частичной резекцией хвоста железы показано дробное назначение инсулина не более 30 ЕД в сутки. Рекомендованный уровень глюкозы крови — не ниже 4,5 ммоль/л из-за опасности гипогликемии. При стабилизации гликемии следует переходить на назначение пероральных сахароснижающих препаратов.
- Аутотрансплантация островковых клеток. Осуществляется в специализированных эндокринологических медцентрах. После успешной трансплантации пациентам выполняется панкреатотомия или резекция поджелудочной железы.
Прогноз и профилактика
При комплексном лечении поражения ПЖ и коррекции гипергликемии прогноз заболевания положительный. В большинстве случаев удается достичь удовлетворительного состояния пациента и нормальных значений сахара крови. При тяжелых онкологических заболеваниях, радикальных операциях на железе прогноз будет зависеть от проведённого вмешательства и реабилитационного периода. Течение болезни отягощается при ожирении, алкоголизме, злоупотреблении жирной, сладкой и острой пищей. Для профилактики панкреатогенного сахарного диабета необходимо вести здоровый образ жизни, отказаться от спиртного, при наличии панкреатита своевременно проходить обследование у гастроэнтеролога.
Источник
Панкреатит и диабет часто развиваются одновременно. Последний представляет собой сложное эндокринное заболевание, которое характеризуется нарушением всех видов обменных процессов.
Особенности протекания диабета при хроническом панкреатите
Панкреатический диабет развивается не всегда при воспалении поджелудочной железы. Но если это случилось, он имеет ряд особенностей.

Панкреатит и диабет часто развиваются одновременно.
При хроническом панкреатите возникают эндокринные нарушения, которые могут проявляться как в виде гипогликемии, так и в такой форме, как панкреатогенный сахарный диабет. Гипогликемия протекает со всеми типичными для заболевания симптомами, к числу которых относятся постоянное чувство голода, слабость, приступы судорог или дрожи во всем теле.
Что касается диабета, то это не заболевание 2 типа, а отдельная его разновидность, которую выделяют в 3 тип.
Например, такой диабет часто развивается у людей нормального или даже худощавого телосложения, и связи с ожирением как таковой нет. Не прослеживается и связь с инсулинорезистентностью или генетической предрасположенностью. Увеличение сахара в крови часто происходит практически незаметно.
Признаки появляются через несколько лет после того, как отмечаются первые боли в животе, связанные с изменениями большого количества панкреатических клеток.
Особенностями панкреатогенного сахарного диабета являются:
- невысокая потребность в получении инсулина;
- редкое возникновение кетоацидоза;
- повышение склонности к инфекционным и кожным заболеваниям.
Механизм перехода панкреатита в сахарный диабет
Панкреатит и сахарный диабет не всегда развиваются одновременно. Механизм перехода хронического панкреатита (ХП) в диабет изучен недостаточно. Чуть больше есть сведений об остром панкреатите (ОП), поскольку его проще диагностировать.

При обострении хронического панкреатита развивается преходящая гипергликемия, что связано с отеком поджелудочной железы.
Статистика показывает, что преходящая гипергликемия в таких ситуациях встречается в 50% случаев, но устойчивая сохраняется только в 15% после перенесенного ОП.
При обострении хронической формы заболевания также развивается преходящая гипергликемия, что связано с отеком поджелудочной железы.
Одновременно в крови повышается уровень трипсина, а он снижает выработку инсулина. По мере того, как приступ проходит, уровень глюкозы крови приходит в норму.
Причины
Риск развития диабета зависит не от степени панкреонекроза, а от того, какие методы оперативного лечения использовались. Например, при панкреатодуоденэктомии вероятность развития послеоперационного диабета достигает 50%.
Выделяют следующие причины развития сахарного диабета 3 типа:
- Хроническое воспаление поджелудочной железы. Оно вызвано разными факторами, например, отсутствием своевременного лечения при остром пищевом отравлении, неправильным питанием и т. д. Происходит увеличение количества ферментов поджелудочной железы, и они разрушают этот орган.
- Оперативные вмешательства.
- Наличие вредных привычек.
- Лишний вес, как результат неправильного питания.
- Прочие заболевания поджелудочной железы и органов ЖКТ, из-за которых нарушается эндокринная функция и увеличивается содержание глюкозы в крови.
Симптоматика
Сначала возникают симптомы, характерные для поражения ткани поджелудочной железы:
- тошнота без рвоты;
- частая изжога;
- метеоризм и вздутие живота;
- боли в эпигастрии;
- неустойчивый стул, диарея или другие нарушения пищеварения.
Эта разновидность диабета протекает в легкой форме. Анализы показывают относительно небольшое повышение уровня глюкозы крови. Но часто случаются приступы гипогликемии. Со временем глюкоза в крови начинает повышаться интенсивнее, возникают уже классические признаки диабета, включая постоянную жажду и сухость кожи.
Такое осложнение, как кетоацидоз или кетонурия в данном случае возникает редко. Но могут появляться осложнения со стороны других органов — диабетическая нейропатия, нарушение функции почек, ретинопатия.
Предотвращение и лечение панкреатического сахарного диабета
Терапия хронического панкреатита проводится одновременно с лечением диабета. Она включает в себя следующие основные моменты:
- Соблюдение диеты. Поскольку заболевание вызвано нарушением обмена, то нужно скорректировать рацион так, чтобы улучшить метаболизм и устранить гиповитаминоз и белковую недостаточность.
- Прием препаратов, снижающих сахар. Нужно нормализовать углеводный обмен, эндо и экзокринную систему. Для этого принимают инсулин — в малых дозах и на протяжении короткого времени, затем — сульфаниламидные препараты, например, Диабетон.
- Послеоперационная заместительная терапия, прием ферментов (например, Панкреатина).
- Защита клеток печени (прописывают Эссенциале Форте).
- Аутотрансплантация островковых клеток.
Правила питания при заболеваниях
Чтобы избежать патологического изменения панкреатических клеток организма, нужно полностью исключить ряд продуктов.
Продукты, которые можно и нельзя
При этих заболеваниях из рациона исключают:
- жирные сорта мяса;
- молочные продукты (сливки, сметану, цельное молоко высокой жирности);
- любой фастфуд;
- овощи (редис, чеснок, лук, шпинат);
- фрукты — виноград, ананасы;
- бобовые культуры;
- специи;
- сдобную выпечку, шоколад, мороженое;
- готовые соусы — майонез, кетчуп, соевый соус, томатную пасту и даже сок.
Под запретом наваристые рыбные и мясные бульоны.
Растительная диета
Источниками растительного белка являются бобовые культуры. Но при хроническом панкреатите они находятся под запретом, поэтому растительная диета при этих заболеваниях не назначается.
Диета 9 при панкреатите
Из рациона исключаются продукты, в которых углеводы играют роль натурального консерванта. Это бананы, финики, инжир, помидоры, виноград.
Рекомендуются кисло-сладкие ягоды и фрукты — практически все цитрусовые (за исключением грейпфрута и лимона — они содержат слишком много кислот), яблоки, киви, вишня, черная смородина, клюква и брусника.
Диета 5 при диабете
Лечебный стол №5 по М.Певзнеру назначается для больных с хронических панкреатитом или патологиями гепатобилиарной системы. Основные моменты сочетаются с требованиями диеты при сахарном диабете:
- Сокращение употребления жиров, отказ от жареных, острых, соленых блюд, мясных и овощных консервов, копченостей.
- Соблюдение правил кулинарной обработки. Допускаются варка, тушение, приготовление на пару, запекание без корочки.
- Питание должно быть дробным, разделенным на 5-6 приемов пищи. При обострении панкреатита все блюда подают в жидком или полужидком виде, при ремиссии — порезанными мелкими кусочками.
- Исключаются продукты, которые усиливают перистальтику кишечника, долго перевариваются, могут вызвать брожение — свежий хлеб, бобовые культуры, капуста и т. д.
Важно пить достаточно жидкости — 1,5 литра чистой воды без газа в день.
Как совмещать столы 9 и 5?
Такое состояние организма, при котором панкреатит сопровождается сахарным диабетом, требует особого подхода к питанию. Но обе лечебные диеты достаточно близки, предполагают ряд общих правил и ограничений.
Недельный рацион при совместном заболевании
Врач-эндокринолог пропишет диету, но составлять план питания на каждую неделю придется самостоятельно.
Примерный рацион:
| День недели | Рацион |
| Понедельник |
|
| Вторник |
|
| Среда |
|
| Четверг |
|
| Пятница |
|
| Суббота |
|
| Воскресенье |
|
Несколько простых рецептов
Правильное питание играет важную роль. Но это не означает, что оно должно быть однообразным. Время от времени можно побаловать себя десертом.
Мясной пудинг
Для приготовления берут нежирное мясо, например, говядину — 150 г. Его нужно отварить и пропустить через мясорубку.
Также для пудинга понадобится 1 яйцо, 1 ст.л. манной крупы, немного растительного масла.
Манку предварительно заливают кипяченой водой (1/3 стакана), чтобы она разбухла. В подготовленный фарш добавляют яйцо и манку, все перемешивают, солят по вкусу. Маслом смазывают форму перед тем, как поставить ее в пароварку.
Винегрет
При панкреатите можно готовить винегрет. Потребуется 100 г картофеля, 90 г свеклы, 60 г моркови, 60 г свежих огурцов, соль по вкусу, 1 ст.л. растительного масла для заправки.
Картофель, свеклу и морковь следует сварить отдельно друг от друга, остудить и нарезать кубиками. Огурцы чистят от кожуры и также нарезают кубиками. При желании можно добавить листовой салат. Овощи перемешивают, добавляя соль и масло.
Творожное суфле
Для этого блюда понадобится 300 г нежирного творога и столько же яблок, 2 яйца, 100 г изюма, который предварительно промывают и распаривают в кипятке.
Панкреатит при сахарном диабете
Панкреатогенный сахарный диабет — связь диабета на фоне панкреатита
Яблоко нужно очистить от семечек и кожуры, затем натереть на мелкой терке. В творожную массу добавляют изюм, яйца и получившееся яблочное пюре, все тщательно перемешивают, перекладывают на пергамент в форму и ставят в духовку, разогретую до 180°С. Выпекать творожное суфле нужно в течение 40 минут.
Напиток шиповника
Готовят его из сушеных плодов этого растения. Заваривают сразу в термосе. На 1 л кипятка нужно взять 4 ст.л. плодов. Настаивать напиток необходимо в течение нескольких часов. Добавлять в него сахар нельзя.
Источник