Причины обострение панкреатита симптомы
При воспалении поджелудочной железы пациент сталкивается с рецидивирующим болевым синдромом, который лишает сна и покоя. Острый панкреатит является тяжелым заболеванием, сложно поддается консервативному лечению. В стадии рецидива высока вероятность летального исхода, поэтому лечить необходимо уже первые симптомы патологического процесса. Важно знать, какие медицинские препараты при обострении хронического панкреатита разрешено принимать, чтобы в кратчайшие сроки обеспечить и продлить период ремиссии. Самолечение исключено, опасно для жизни.
Причины обострения панкреатита
Прием спиртных напитков и жирной (жареной) пищи при слабой поджелудочной железе способствует обострению панкреатита, поэтому основой любой терапии становится лечебная диета с избирательным списком продуктов питания. Помимо употребления алкоголя, причины указанного заболевания представлены таким списком:
- ограниченные порции белковой пищи;
- нервные потрясения, стрессовые ситуации;
- острые инфекционные заболевания;
- наследственный фактор;
- курение и другие вредные привычки;
- следствие медикаментозной терапии;
- рецидивы холецистита, желчекаменной болезни, холангит;
- воздействие токсических, ядовитых веществ;
- систематическое переедание (чрезмерные пищевые нагрузки);
- хронические болезни печени, двенадцатиперстной кишки;
- старческий возраст;
- осложнения после хирургического вмешательства;
- аутоиммунные заболевания;
- механические травмы живота.
Симптомы обострения панкреатита
Рецидив начинается с острого болевого синдрома в области живота, локализацию которого сложно определить. При отсутствии своевременной консервативной терапии неприятное чувство болезненности только усиливается, то же самое происходит после употребления пищи и систематического переедания. Чтобы правильно дифференцировать обострение панкреатита, важно знать его клинические проявления:
- тошнота, затяжные приступы рвоты;
- размытое чувство боли, сильная изжога;
- урчание, вздутие живота, метеоризм;
- выраженные признаки диспепсии (ослабление стула, понос);
- нарушения работы эндокринной системы;
- повышение температуры тела, лихорадка;
- сухость, горечь в ротовой полости;
- отсутствие аппетита, резкое похудение;
- угнетение нервной системы;
- тянущие боли в спине неопределенной локализации.
Диагностика
При появлении первых симптомов острого панкреатита необходимо сразу обратиться к гастроэнтерологу, пройти полное обследование организма, своевременно начать консервативное лечение. Самые информативные методы диагностики представлены ниже:
- сбор данных анамнеза необходим для первого представления специалиста о преобладающей проблеме со здоровьем;
- общий анализ крови и мочи положено пройти для своевременного выявления воспалительного, инфекционного процесса;
- биохимический анализ крови нужен для исследования показателя гормонов, трипсина, амилазы, антитрипсина, липазы (не исключены гипергликемия и глюкозурия, лейкоцитоз);
- копрограмма, выявляющая кусочки непереваренной пищи в биологическом материале, как один из главных признаков острого панкреатита;
- рентген, УЗИ брюшной полости для визуального осмотра и детального изучения предположительно пораженного органа, выявления кальцинации тканей органа, отечности;
- эндоскопическая ретроградная холангиопанкреатография для реальной оценки состояния и пропускной способности желчевыводящих путей;
- ЛУНДТ-тест необходим для лабораторного исследования панкреатического сока путем введения специальной жидкости;
- секретин-панкреозиминовое исследование, при котором гормональный препарат для оценки качества панкреатического сока вводится только инъекционно;
- КТ, МРТ (по рекомендации лечащего врача) для выявления или исключения уровня фиброза поджелудочной железы.
Лечение обострения панкреатита
Заболевание сложно и долго лечится медикаментозными методами, требует комплексного подхода к проблеме со здоровьем. Основная цель лечения – купировать болевой синдром, восстановить концентрацию панкреатического сока, разгрузить поджелудочную железу и продлить длительность периода ремиссии. Чтобы добиться желаемого результата, требуется четко придерживаться таких ценных рекомендаций специалиста:
- Важно обеспечить пациенту полный покой, снизить физические и эмоциональные нагрузки, особенно при очередном обострении.
- Строго придерживаться лечебной диеты с жестким ограничением жирной, жареной, соленой, копченой и острой пищи.
- Первые два дня стадии обострения требуется полностью отказаться от приема пищи, выбрать лечебное голодание.
- К предположительной области поражения требуется прикладывать холод, чтобы облегчить общее самочувствие, избавиться от невыносимой боли.
- Важно контролировать поступление жидкости в организм, регулярно принимать такие медицинские препараты, как смесь Бурже от изжоги, Альмагель, Гордокс, Контрикал против воспаления.
- Приветствуется регулярный прием натуральных витаминов или поливитаминных комплексов полным курсом.
Медикаментозная терапия
При приступе острой боли действовать требуется незамедлительно. Приветствуется пероральный прием спазмолитиков, анальгетиков, ферментных препаратов, прокинетиков, ненаркотических анальгетиков по индивидуальной рекомендации лечащего врача (в зависимости от выраженности симптоматики в конкретной клинической картине). Особой популярностью пользуются и другие лекарства при обострении панкреатита, принимать которые положено полным курсом:
- Н2-гистаминоблокаторы: Ранитидин, Фамотидин;
- ингибиторы протонной помпы: Омепразол, Рабепразол;
- для подавления секреции поджелудочной железы: Соматостатин и Октреотид;
- антиферментальные препараты: Контрикал, Гордокс.
- ферменты поджелудочной железы: Креон, Пангрол;
- прокинетики: Мотилиум, Цизаприд;
- холинолитики: Атропин, Метацин, Платифиллин;
- спазмолитики: Дротаверин, Но-шпа, Папаверин;
- ненаркотические анальгетики: Метамизол натрий, Анальгин, Парацетамол, Кеторолак;
- опиоидные анальгетики: Трамадол, Промедол, Меперидин.
Указанные выше медикаменты могут быть назначены исключительно лечащим врачом. Самовольный выбор схемы комплексного лечения может спровоцировать обострение другого заболевания пищеварительной системы (помимо панкреатита), побочные явления, острые признаки интоксикации, риск лекарственного взаимодействия. В дополнении к представленным фармакологическим группам важно не забывать о пользе витаминотерапии, лечебной диеты.
Хирургическое лечение
Обострение хронического панкреатита не всегда поддается успешному консервативному лечению, в отдельных клинических картинах врачи настаивают на срочном проведении операции. Предварительно необходимо пройти подробную диагностику организма, исключить потенциальные осложнения со здоровьем. После операции необходим реабилитационный период панкреатита продолжительностью от 3 до 6 месяцев с участием медикаментозной терапии. Методы хирургического вмешательства представлены ниже:
- Прямой. Предусматривает окончательное удаление камней, резекцию поджелудочной и дренаж псевдокист.
- Непрямой. Хирургическое вмешательство проводится непосредственно на органах ЖКТ и в желчных протоках, после состояние поджелудочной железы значительно улучшается.
Осложнения обострения панкреатита
Консервативное или оперативное лечение заболевания должно быть своевременным, правильно подобранным. Если игнорировать выраженные симптомы обострения панкреатита или долгое время заниматься самолечением, можно спровоцировать серьезные осложнения со здоровьем, порой несовместимые с жизнью пациента (для некоторых больных они могут закончиться смертью). Потенциальные патологии представлены таким емким списком:
- внутренние кровотечения;
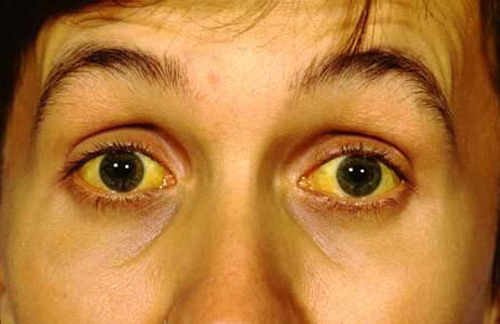
- желтушный холестаз;
- тромбоз селезеночных вен;
- формирование псевдокист;
- гиповолемический шок;
- инфекционные поражения организма (абсцессы);
- дистресс-синдром;
- почечная недостаточность;
- энцефалопатия;
- рак поджелудочной железы.
Профилактика обострения панкреатита
Болезнь рекомендуется своевременно предотвратить, а для этого позаботиться о профилактических мероприятиях. Особенно это касается пациентов из группы риска, пожилых людей. В противном случае, лечение хронического панкреатита в стадии обострения весьма осложнено, доставляет пациенту не самые приятные ощущения, а острый приступ боли сложно купировать. Вот о каких общедоступных мерах профилактики идет речь:
- навсегда отказаться от курения, распития спиртных напитков, других вредных привычек;
- не помешает заняться спортом, совершать длительные прогулки на свежем воздухе;
- нормализовать работу пищеварительной системы (вылечить запор или диарею);
- контролировать массу тела, избегать развития ожирения и частого переедания;
- принимать витаминные комплексы по несколько курсов за год;
- в целях профилактики использовать полиферментные препараты 6 месяцев после обострения;
- придерживаться лечебной диеты (ограничить потребление жирной, жареной, острой пищи);
- пить только минеральную воду;
- избегать стрессовых ситуаций;
- сократить риск получения механических травм;
- укреплять местный иммунитет.
Придерживаясь таких несложных рекомендаций, можно исключить обострение панкреатита на неопределенный период времени. Помня о своей проблеме, меры профилактики должны стать для пациента нормой повседневности. В противном случае эффективное лечение обострения хронического панкреатита забирает много сил, заметно подрывает общее состояние нервной системы.
Видео
Елена Малышева. Симптомы и лечение хронического панкреатита
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Комментарии для сайта Cackle
Источник
Хронический панкреатит в стадии обострения указывает на то, что в поджелудочной железе активизировался воспалительный процесс. Для заболевания данной формы характерно волнообразное течение, при котором ремиссии сменяются внезапными рецидивами, вынуждающие человека проводить лечение в стационарных условиях.
При легком приступе допустимо лечение в домашних условиях, но если обострение имеет сильнейшую клинику, необходимо срочно обращаться к специалистам, так как возможно потребуется хирургическое вмешательство. Помимо того, существует высокая вероятность опасности для жизни пациента.
Факторы провоцирующие обострение хронической фазы болезни
Обострение недуга в большинстве случаев провоцируется холециститом или желчно-каменной болезнью, которые являются осложнением не до конца вылеченного острого панкреатита. Помимо того 50% от всех эпизодов, рецидив хронического панкреатита случается из-за чрезмерного употребления алкоголя и неправильного питания, а также по вине следующих факторов:
- Переедание.
- Дефицит белков.
- Употребление алкогольных напитков и спиртовых настоек (даже в малом количестве).
- Избыточная масса тела.
- Увлечение острыми, жирными, жареными, солеными и маринованными блюдами.
- Курение.
- Прием отдельных лекарственных средств.
- Наличие инфекций.
- Регулярные стрессы.
- Нервные ситуации.
Что происходит в момент обострения хронического панкреатита? При данной клинике резко активизируется активность панкреатических веществ (ферментов), которые начинают агрессивно раздражать ткани железы, в результате этого появляется отек, сдавливающий большой проток, как следствие – нарушается нормальное кровоснабжение ПЖ. Признаки рецидива аналогичны приступу острого панкреатита и мало чем от него отличаются.
Внезапная болезненность, главный признак приступа хронического панкреатита, может дать о себе знать через 30 минут после употребления запрещенных продуктов, а может и через 1-2 часа, а в отдельных случаях даже через 5-6 часов.
Симптомы обострения болезни
У многих больных хронический панкреатит протекает совершенно без каких-либо признаков, в некоторых случаях человек жалуется на периодическую диарею или боль в зоне левого подреберья. Однако при обострении симптомы патологии начинают проявляться достаточно ярко и быстро.
В первый день приступа самочувствие пациента резко ухудшается, вынуждая его принимать соответствующие медикаменты либо вызывать скорую помощь.
Характерные признаки обострения хронического панкреатита:
- Сильная боль, которая может быть тупой или резкой в брюшной полости без четкой локализации, усиливающая после приема пищи и отдающая в спину.
- Частая диарея с примесью жировых частиц в испражнениях.
- Чувство горечи в ротовой полости.
- Рвота с вкраплениями желчи, трудно подающая устранению лекарствами.
- Сильная тошнота.
- Потеря аппетита.
- Белый налет на языке.
Все вышеуказанные признаки могут проявляться как целым букетом, так и поодиночке. Если человек страдает от сильно выраженной резкой боли, то может наблюдаться диспепсический синдром, при котором самочувствие больного стремительно ухудшается.
Выраженная диспепсическая совокупность симптомов способны привести к быстрой потери веса, на протяжении 7-14 дней больной теряет около 8 кг веса. В другом случае, когда у человека развивается патологический аппетит, следует подозревать развитие сахарного диабета. Кроме этого, чем слабее выраженность приступа, тем дольше срок его присутствия, в этом случае усугубление может длиться несколько недель.
Что делать при обострении хронического панкреатита, который проявляется болевым дискомфортом и диспепсическими признаками? Лучшим вариантом является немедленное обращение к гастроэнтерологу. Если болезненность очень высокая, а рвота не останавливается, следует вызвать врачебную помощь, так как нарушение водно-электролитного равновесия крайне опасно для человека. Помимо этого, приступ может спровоцировать частичное разрушение (деструкцию) ПЖ, в этом случае потребуется хирургическое вмешательство.
При умеренном обострении (слабовыраженных симптомах), когда рецидив проявляется ноюще-тупой болью, частым стулом и тошнотой можно потерпеть до утра, а затем обратится в клинику. Нельзя занимается самолечением без консультации у гастроэнтеролога, такое действие ускоряет распад ткани органа, которая начинает замещаться соединительной либо жировой тканью. В дальнейшем это может стать причиной неправильной работы пищеварительной системы и развития сахарного диабета.
В отношении женщин, ожидающих рождение ребеночка, то признаки обострения при беременности проявляются классическим вариантом:
- Боль.
- Рвота.
- Тошнота.
- Повышенная температура.
- Желтуха.
Проблема диагностирования обострения болезни у таких пациенток усложняется тем, что его можно легко спутать с токсикозом, которым страдают практически все женщины в положении. Поэтому при любых признаках, негативно воздействующих на самочувствие, необходима врачебная консультация.
Диагностирование рецидива патологии
Сегодня гастроэнтерология для исследования обострения хронического панкреатита использует лабораторные и инструментальные методы диагностики, помогающие точно изучить состояние воспаленной поджелудочной железы. Специалисты рекомендуют, для предупреждения возникновения осложнений систематически сдавать необходимые анализы и обследоваться на специальных аппаратах.
Лабораторное обследование:
- Общий анализ крови (повышение СОЭ и присутствие лейкоцитоза).
- Биохимический забор крови (устанавливается уровень амилазы, липазы, трипсина, антитрипсина).
- Общий забор мочи и кала.
- Присутствие глюкозурии и гипергликемии указывает на проблемы с инсулином и формировании сахарного диабета.
Обследование с использованием медицинской аппаратуры:
- УЗИ.
- Компьютерная томография.
- Рентгенография.
- Эндоскопия.
- Гастроскопия.
- Эндоультрасонография.
Применение аппаратных методов позволяют уточнить диагноз и исключить обострение следующих патологий, имеющих одинаковые клинические признаки с обострением хронического панкреатита:
- Желчекаменной болезни.
- Язвенное поражение стенок желудка.
- Онкология.
- Энтерит.
- Гастродуоденит.
Также специалисты уточняют вероятность совместного проявления обострения хронического панкреатита с одной или несколькими болезнями ЖКТ.
Особенности лечения обострения

Особенности лечения сильного приступа состоит из неукоснительного соблюдения постельного режима, диеты и приема соответствующих лекарств только в условиях стационара, так как существует реальная угроза не только здоровью, но и жизни человека. До приезда скорой помощи больному следует оказать первую помощь:
- Абсолютный голод.
- На область ПЖ приложить холод.
- Полный покой и постельный режим.
Многие пациенты хотели бы уточнить, сколько может длиться обострение хронического панкреатита? Врачи подчеркивают, в большинстве эпизодов рецидив болезни не превышает 7 дней. Первостепенная задача терапии приступа заключается:
- Снять боль.
- Нормализовать водный баланс организма.
- Разгрузить воспаленную железу.
Лечение хронического панкреатита в стадии обострения осуществляется для каждого пациента индивидуально, учитывая особенности течения болезни, яркость проявления симптоматики, общее состояние организма, наличие сопутствующих болезней и других факторов.
Лекарственная терапия

Итак, чем лечить обострение болезни? Если обострение случилось впервые, назначаются противовоспалительные средства нестероидной группы, действие которых направлено на снижение воспалительного синдрома. В этом плане часто рекомендуют Парацетамол, который не раздражает слизистые желудка.
Однако данное средство противопоказано, если рецидив был вызван заболеванием печени, так как данное лекарство обладает гепатотоксическими свойствами. Если болезненность не была устранена при помощи нестероидных противовоспалительных медикаментов, то назначаются наркотические анальгетики, к примеру, Тренадол.
Среди дополнительных медикаментозных средств, помогающих снять боль, хорошо себя зарекомендовали:
- Ферментные средства (Пангрол либо Креон).
- Спазмолитики (Папаверин, Дротаверин).
- Ингибиторы протонного насоса (Рабепразол, Лансопразол).
Для возобновления водно-электролитного равновесия делают внутривенные инъекции раствора глюкозы (5%) или натрия хлорида (0,9%). Если наблюдается яркая гиповолемия, могут быть назначены Желатиноль, Реополиглюкон (коллоидные растворы). При открытии кровотечения выполняют переливание цельной крови либо вводят эритроцитарную жидкость.
В отношении приема ферментов, то специалисты подчеркивают, в тот момент, когда обострение находится на пике своего проявления и сильной боли ферменты строго противопоказаны. Их следует принимать через время, когда интенсивность рецидива начнет уменьшаться, и их спад будет подтвержден анализами.
Лечебные возможности диеты

В первые дни приступа важно соблюдать голод, разрешается пить очищенную негазированную воду или кипяченную. Через несколько дней, когда состояние больного улучшается, назначается стол №1. Из продуктов можно:
- Белковая еда (нежирное мясо и птица, рыба).
- Нежирный творог, кефир и йогуры.
- Вязкие каши.
- Отвар шиповника, ромашки.
- Компот из черной смородины без сахара.
- Слабый чай.
Все блюда должны готовиться паровым либо отварным способом, затем их измельчают или перетирают в пюре, а сами порции должны быть небольшими, частота приема еды – 6-8 раз в сутки.
Если правильно соблюдать диетические предписания, то 70% проблем при обострении хронического панкреатита устраняются. Когда железа находится в покое, рецидив постепенно сводится к нулю. Однако почувствовать облегчение, не стоит сразу пускаться во все тяжкие, следует выдержать некоторое время, а в дальнейшем строго соблюдать все врачебные назначения.
Эффективность народных рецептов

Одновременно с медикаментозным лечением и соблюдением диеты можно использовать травяные отвары (разумеется, только с разрешения врача). Каждый больной должен понимать, хронический панкреатит – тяжелая патология, для устранения которой требуется сложный комплексный подход. Только грамотно подобранная совокупность всех его методов способна дать хороший целебный эффект.
- Сбор №1: по две доли цветков ромашки и мятных листьев, по одной доле лекарственного репешка и зверобоя. Сухоцветы измельчаются в кофемолке или ступке, после чего 2 ст.л. смеси заливается 1 литром крутого кипятка и настаивается в течение 1,5 часа в закрытой посуде. В течение первых 2-3 дней настой принимают по четверти стакана каждые два часа, а затем сокращают частоту приема до 4 раз в сутки на протяжении 21 дня.
- Сбор №2: по три части семян укропа или фенхеля, по две части бессмертника и трехцветной фиалки, одна часть аптечной ромашки. На стакан горячей воды (250 мл.) кладут 1 ст.л. измельченного сбора, настаивают в течение 20 минут и принимают натощак по четверти стакана 4 раза в сутки.
Кроме того, привычный чай или питьевую воду можно частично заменить отваром шиповника и ромашки.
Гастроэнтерологи подчеркивают, в момент обострения острого и хронического панкреатита следует немедленно прекратить принимать любые народные средства на основе трав и так далее. Дело в том, что некоторые растения могут раздражать воспаленные ткани железы, тем самим, усугубив состояние больного. Только по достижению стойкой ремиссии и с разрешения специалиста можно будет вернуться к их приему.
Профилактика рецидивов
Для болезни данной формы характерны периодичные обострения. Пациент должен делать все для того, чтобы приступы происходили как можно реже, самый лучший вариант – один приступ в несколько лет. Профилактика заключается:
- Абсолютный отказ от алкоголя и курения.
- Соблюдение диеты.
- Дробное питание 5-6 раз в день.
Если причиной обострения стали болезни других органов или систем организма, необходимо своевременно их лечить.
Для снижения вероятности рецидива воспаления следует придерживаться следующих важных моментов:
- Ограничить потребление жирных, жареных и кислых блюд, отказаться от маринадов и консервов.
- Снизить калорийность блюд.
- Следить за своим весом.
- Часто и дробно питаться.
- Избегать алкогольных напитков.
- Не переедать и следить за своевременным приемом пищи.
- Любые препараты принимать только с разрешения врача.
Даже если обострение болезни было достаточно давно, не стоит забывать о систематическом посещении врача, своевременно делать УЗИ органов брюшной полости и сдавать нужные анализы. Все эти меры позволяют своевременно выявить нарушение функций поджелудочной железы на ранних их стадиях.
Если человек будет тщательно соблюдать все эти рекомендации, то прогноз недуга может быть условно благоприятным. При полном отказе от спиртных напитков и неукоснительном соблюдении диетического питания выживаемость у пациентов с хроническим панкреатитом составляет около 80%.
Заключение
Пациентам с хронической патологией поджелудочной железы следует знать, успех лечебных мероприятий зависит не только от грамотно назначенных врачом медикаментов и сопутствующих их терапевтических методов.
Если больной будет тщательно соблюдать все рекомендации специалиста, то вероятность последующих рецидивов значительно уменьшается.
Загрузка…
Источник