При панкреатите когда поешь болит или нет
Боли при панкреатите – важный симптом, позволяющий с высокой точностью установить причину заболевания. В зависимости от характера и локализации болевых ощущений можно определить не только стадию недуга, но и точное расположение очага поражения.
Какие боли бывают
Интенсивность и характер болевых ощущений при панкреатите зависят от стадии заболевания, времени суток, наполненности желудка.
Так, непрекращающиеся ноющие боли преследуют человека в начале обострения. Как правило, они появляются после приема пищи, однако, порой можно наблюдать возникновение спазмов в ночное время.
Если развитие панкреатита совпало с обострением язвенной болезни 12-перстной кишки, характер боли меняется – она становится режущей, жгучей, локализуется в области больного органа и появляется в утренние часы. Эта патология характеризуется также возникновением так называемых голодных болей.
Порой, описывая врачу свое состояние, пациент затрудняется в определении локализации спазмов. Это связано с тем, что при остром панкреатите клиническая картина сильно размыта: опоясывающие боли могут ощущаться не только в области живота, но и в пояснице. Зачастую болят даже руки и ноги, хотя далекому от медицины человеку очень трудно представить, как связаны конечности с поджелудочной железой. Выяснить причину этих странных ощущений может только врач.
Где бывают
Живот
Самые сильные спазмы при панкреатите возникают в брюшной полости. Именно здесь находится воспаленная поджелудочная железа. Болевые ощущения распространяются по всей верхней части живота. К ним присоединяются боли в области желудка и нижней части живота, очень часто колет в правом боку. Эти неприятные ощущения сопровождают начальную стадию обострившегося панкреатита.
Кишечник
Плохо переваренная пища, скопившаяся в области тонкой кишки, раздражает слизистую оболочку кишечника и провоцирует развитие воспалительного процесса. Возникает сильный дисбактериоз, в результате которого, человек резко худеет. Происходящие в кишечнике процессы становятся причиной многих дискомфортных ощущений, среди которых преобладает болевой синдром.
Спина
Обострение панкреатита может спровоцировать появление отека поджелудочной железы и ее протоков, в результате которого, происходит ущемление тканей, прилегающих к больному органу. По нервным окончаниям, которые окружают поджелудочную железу, болевой синдром распространяется на другие участки тела, особенно часто отдавая в поясницу и промежность.
Задний проход
При обострении панкреатита нарушается весь пищеварительный процесс. Из-за неполноценной переработки пищи возникает воспаление в нижних отделах кишечника, развиваются признаки диареи или запора. Появляется боль – как в процессе опорожнения кишечника, так и после него, локализуясь в области заднего прохода. Ощущения настолько мучительные, что человек невольно начинает сдерживать позывы к дефекации, тем самым только ухудшая положение.
Область подреберья
В зависимости от того, какую часть поджелудочной железы охватывает воспалительный процесс, боли могут локализоваться справа или слева, а в некоторых случаях отдавать и в грудную клетку.
При поражении всего тела поджелудочной железы боль захватывает всю эпигастральную область: треугольник, вершины которого находятся на груди и обоих подреберьях. Похожие ощущения наблюдаются при сердечном приступе, однако, опытному врачу нетрудно определить посредством пальпации, что данный синдром связан именно с поджелудочной железой.
Если боль ощущается только справа, это значит, что воспаление затронуло головку поджелудочной железы, а если слева – хвост.
Конечности
Неполадки в работе желудочно-кишечного тракта отражаются на общем состоянии здоровья человека. При панкреатите остро ощущается дефицит необходимых микроэлементов и витаминов, из организма вымывается кальций и прочие важные минералы, следствием чего становится возникновение артрита и артроза. Поэтому не стоит удивляться, если при панкреатите болят коленные или локтевые суставы: это результат медленного разрушения костных тканей.
Голова
Дисфункция поджелудочной железы вызывает общую интоксикацию организма. Патологические изменения, затрагивающие кровеносную и нервную системы, возникают из-за гнилостных процессов, протекающих в кишечнике, и постоянной нехватке питательных веществ. Именно по этой причине подавляющее число больных панкреатитом жалуется на резкие перепады кровяного давления и сильнейшую мигрень, приступы которой длятся порой по двое-трое суток.
Как долго длится приступ
Продолжительность приступов панкреатита, их интенсивность и месторасположения могут варьироваться в зависимости от того, насколько сильно поражена поджелудочная железа и какая из ее частей воспалена. Начало первичных симптомов обычно приходится на окончание приема пищи или сразу после него. Такие боли продолжаются практически непрерывно. Развитие вторичных симптомов начинается спустя 2 часа от момента, когда началось обострение.
Симптомы
Первый признак острого панкреатита – боль, обычно локализующаяся под ложечкой и подреберье. Если поражение затронуло всю железу, боль приобретает опоясывающий характер. При этом поднимается температура, наблюдается тахикардия, снижается артериальное давление. Возможно появление одышки и исчезновение слюны, а также выделение густого липкого пота. Кожа лица бледнеет, приобретает землисто-серый оттенок, черты лица заметно заостряются. При особо тяжелых формах заболевания у пациента даже после прекращения приступа не появляется румянец, возникает цианоз.
Кроме этих признаков, существуют и другие, по которым опытный врач сразу определит воспаление поджелудочной железы:
- Живот вздут – это связано с расслаблением мышечных тканей брюшной полости;
- При легком надавливании на область живота не возникает напряжения мышц либо оно очень слабо;
- Присутствует парез кишечника и желудка – не работают мышцы, отвечающие за его сокращения.

На ранних стадиях панкреатита у больного могут наблюдаться такие явления, как частая смена запоров и диареи. Чаще всего такие перемены в состоянии кишечника возникают после употребления спиртных напитков, кислой, соленой или трудноперевариваемой пищи.
Характер боли при панкреатите
Для острого панкреатита характерно возникновение болевых ощущений вскоре после воздействия на поджелудочную железу провоцирующего фактора: острой пищи, напитка или лекарственного препарата. Вначале несильные, боли быстро нарастают. Облегчение не приносит ни смена позы, ни попытка встать и походить по комнате. Ни на боку, ни в позе эмбриона, ни полусидячем положении, откинувшись на подушку, легче не становится. Если же человек попробует лечь на спину, боль станет совершенно невыносимой. Единственное положение, в котором болевой синдром немного уменьшается, – сидя, с наклоном вперед.
Как правило, во время приступа панкреатита больные жалуются на боль в животе – точнее, верхней его части, что соответствует эпигастральной области. Неприятные ощущения могут смещаться к левому или правому подреберью. В редких случаях может возникнуть резкая боль за грудиной со смещением влево, охватывающая левую руку, спину или нижнюю челюсть, а иногда и все одновременно. Чтобы отличить ее от приступа стенокардии, потребуются интуиция и знания опытного врача.
При хроническом панкреатите характер болей изменяется. Они становятся периодическими, схваткообразными, разной интенсивности, но обычно очень сильными – порой настолько, что приводят к психическим расстройствам.
Особенно опасным признаком считается внезапное исчезновение боли, в особенности если до этого она была чрезвычайно интенсивной. Это говорит о том, что уже начался некроз тканей поджелудочной железы и больному срочно требуется хирургическое вмешательство.
Первая помощь
Первый приступ панкреатита сможет настичь человека совершенно неожиданно, когда он находится дома, в гостях или на рабочем месте. Самому больному и людям, которые окружают его, очень важно не поддаваться панике и сделать все, чтобы облегчить его состояние.
- Сразу же вызовите скорую помощь.
- Во время приступа больной нуждается в полном покое – как физическом, так и эмоциональном. Лучше всего отвести его в изолированную комнату поближе к ванной и туалету, ограничив туда доступ всем, кроме врача.
- Боли станут значительно слабее в положении сидя, подавшись вперед.
- Облегчить боль помогает поверхностное дыхание, перемежающееся периодами задержки.
- Больному не следует поддаваться уговорам что-нибудь съесть или выпить (кусочек маринованной селедки, рюмку водки и т.д.), это только ухудшит его состояние.
- Если больного тошнит, можно попытаться вызвать рвоту силой воображения: представив большую кастрюлю густого жирного борща или подтаявший кусок торта с масляным кремом. Если этого недостаточно, можно нажать пальцами на корень языка, – облегчение наступит сразу.
- Даже если боль очень сильна, следует воздерживаться от приема анальгетиков: большинство из них может только ухудшить состояние больного и помешать правильной постановке диагноза.
- Снять сильный спазм поможет инъекция папаверина, дротаверина или но-шпы. От приема таблетированных средств во время приступа рвота может только усилиться.
- Прикладывать к животу пакет или грелку со льдом ни в коем случае нельзя! Воздействие холода приведет к усилению спазмов сосудов и ухудшению состояния тканей больного органа.
- Больному следует давать много воды без газа, комнатной температуры, – по четверти стакана каждые 30-45 минут.
Чем быстро снять боль
Быстро устранить болевые ощущения при остром панкреатите можно с помощью:
- Новокаина;
- Кетанова;
- Омнопона;
- Трамадола;
- Фентанила.
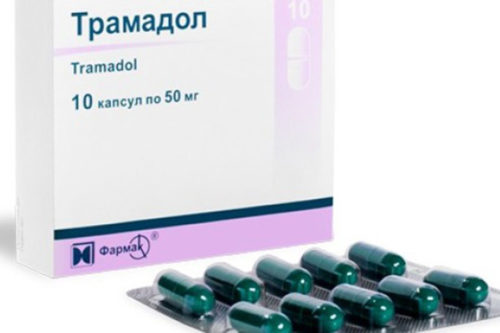
Помимо обезболивающих препаратов, больному назначают антидепрессанты, нейролептики и транквилизаторы, чтобы облегчить эмоциональное состояние больного. Введение обезболивающих средств сочетается с приемом антибиотиков, спазмолитиков и других препаратов. Применяемые комплексно, эти меры помогают достаточно быстро избавить больного от боли и облегчить общее состояние.
Болевой синдром, возникший из-за обострения хронического панкреатита, можно снять следующими препаратами:
- Баралгином;
- Диклофенаком;
- Ибупрофеном;
- Метамизолом;
- Парацетамолом.
Они же применяются в тех случаях, когда необходимо устранить боль во время хронического панкреатита. Дозировку каждого препарата определяет врач, ориентируясь на возраст больного и информацию о том, какие заболевания сопутствуют воспалению поджелудочной железы.
Боль станет значительно слабее, а вскоре исчезнет совсем, если больной будет соблюдать диету.
- Лучшее средство от болей, возникающих во время обострения, – голодание. Больному необходимо воздерживаться от приема пищи в течение трех дней, употребляя только некрепкий остуженный чай с ложечкой меда и минеральную воду без газа. На четвертый день можно понемногу есть – жидкую кашу, суп-пюре, обезжиренное молоко.
- Применять для обезболивания различные настойки на спирту категорически запрещается! Они не только не облегчает состояние больного, но, напротив, могут усугубить его из-за раздражающего действия спирта на воспаленную поджелудочную железу.
- Йога и средства нетрадиционной медицины могут оказаться полезны, однако, применять их нужно только после консультации с лечащим врачом.
Диета при панкреатите
После выхода больного из трехдневного голодания ему необходимо соблюдать строгую диету, полностью исключающую жареную, жирную и острую пищу, большое количество соли и пряностей.
Допускаются:
- Жидкие и полужидкие каши, приготовленные на воде или нежирном молоке;
- Некрепкий куриный бульон (чтобы сделать его более аппетитным, за пять минут до окончания варки в него можно положить веточку укропа);
- Блюда из отварного мяса птицы;
- Мясные суфле, тефтели, паровые котлеты;
- Отварная рыба;
- Блюда из мяса и рыбы, запеченные в духовке (без поджаристой корочки);
- Овощные пюре;
- Запеченные и пюрированные сладкие фрукты.
Больному рекомендуется придерживаться принципов дробного питания: принимать пищу маленькими порциями несколько раз в день (4-6 плюс перекус перед сном).
Лечение панкреатита должно проходить только под контролем врача: бесконтрольный прием народных средств и медицинских препаратов может привести к ухудшению состояния вашего здоровья.
Отзывы
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву о том, как облегчить боль при панкреатите в комментариях, это также будет полезно другим пользователям сайта.
«Живу с панкреатитом двадцать лет. А ведь когда-то, пятнадцатилетней девчонкой, наслушавшись мрачных прогнозов врача о приближающемся диабете и смерти лет эдак через пять, совсем пала духом. Хотя, может, и не зря он меня так запугал: принимала таблетки строго по графику, два года сидела на строжайшей диете – только жидкие каши на воде, супы-пюре и – по большим праздникам – паровые котлетки. Похудела вдвое (с детства была толстушкой). Принимала баралгин, дротаверин, пила много минеральной воды без газа. Потом, конечно, стала есть все, но на жирное и жареное до сих пор не тянет. Пару раз за эти годы прихватывало поджелудочную, но до госпитализации не дошло. Диабета тоже до сих пор нет»
Яна
«Если у тебя панкреатит, главное – не нервничать. Стоит поволноваться – все, жди приступ. Переутомляться тоже вредно. Заметила: засижусь за работой дольше обычного – лучше сразу принять ношпочку или панкреатин, иначе придется потом дня три сидеть на минералке и месяц принимать серьезные лекарства»
Елена
Видео
Источник

Поджелудочная железа играет большую роль в процессе пищеварения. Она выделяет ферменты, которые обеспечивают эффективное усвоение белков, жиров и углеводов из пищи. Если поджелудочная болит после еды, это может быть признаком ее воспаления и развития опасного недуга – панкреатита. О том, почему болит поджелудочная железа после еды, какой характер будет иметь болевой синдром и что нужно делать при его появлении, читайте в статье.
Содержание:
- Особенности органа
- Почему после еды болит поджелудочная: механизм болевого синдрома
- Заболевания, проявляющиеся болью в поджелудочной
- Как болит поджелудочная
- Что нужно делать
Коротко о поджелудочной железе
Поджелудочная железа (ПЖ) является органом, относящимся сразу к двум системам – пищеварительной и эндокринной. Она находится за желудком, что понятно из ее названия, и соединена с 12-перстной кишкой протоком. Орган имеет вытянутую форму и размер от 16 до 22 сантиметров, анатомически разделен на хвост, головку и тело.
Как орган пищеварительной системы ПЖ вырабатывает панкреатические ферменты – энзимы, которые обеспечивают расщепление белков, углеводов и жиров до простых веществ, способных усвоиться организмом. Без панкреатических ферментов еда в желудке не сможет перевариться эффективно, а питательные вещества из пищи плохо всосутся в кровь.
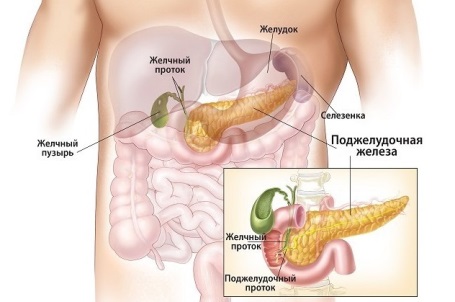
Как орган эндокринной системы поджелудочная вырабатывает гормоны, регулирующие обмен глюкозы в организме человека – инсулин и глюкагон. При сбоях в работе ПЖ повышается вероятность развития сахарного диабета. Кроме того, железа продуцирует гормон соматостатин, отвечающий за выработку желчи, тиреотропного гормона, пищеварительных ферментов. Еще один важный гормон, синтезируемый железой – панкреатический полипептид. Он активизирует процесс выработки желудочного сока, уменьшает перистальтику желчного пузыря.
Поджелудочная железа участвует в жизненно важных процессах в организме и нарушение ее работы негативно отражается на их протекании. При патологиях поджелудочной возникает выраженный болевой синдром, отражающийся на самочувствии человека.
Почему после еды болит поджелудочная: механизм развития болевого синдрома
Особенности работы органа и выполняемые им функции объясняют механизм развития болевого синдрома при патологиях поджелудочной железы. Чаще всего боли в органе возникают после приема пищи. Потребление пищи приводит к выработке железой панкреатического сока, содержащего гормоны и энзимы. Сначала панкреатический сок скапливается в теле железы, а затем из малых протоков поступает по большому в двенадцатиперстную кишку. Там панкреатические ферменты активно участвуют в процессе пищеварения. Болевой синдром развивается при невозможности выведения из тела ПЖ выработанного ею панкреатического секрета.
В большинстве случаев развитие патологий поджелудочной железы негативно отражается на функционировании ее протоков. Их сдавливание, отек или закупорка приводит к нарушению проходимости и застаиванию секрета в теле железы. В результате этого панкреатический секрет раздражает нервные рецепторы поджелудочной, происходит «самопереваривание» органа, разрушение его тканей. В дополнение к этому наблюдается сдавливание кровеносных сосудов ПЖ, что приводит к ухудшению циркуляции крови, недостатку кислорода и отмиранию тканей органа. Все эти процессы приводят к развитию сильной боли.
Рекомендуем узнать, почему возникает зуд в заднем проходе.
Читайте: как берут соскоб на энтеробиоз.
Интенсивность болевого приступа напрямую связана с приемом пищи. При потреблении пищи поджелудочная активизируется – начинает вырабатывать гормоны и ферменты, которые направляются в 12-перстную кишку по протокам железы. Чем сильнее выражена непроходимость протоков, тем интенсивнее будет болевой синдром. Вот почему при патологиях поджелудочной возникает боль при употреблении пищи и сразу после него.

Заболевания, проявляющиеся болью в поджелудочной
Болеть в области расположения поджелудочной железы может не только из-за патологий этого органа. Болевой синдром бывает и результатом повреждения других органов, находящихся поблизости. Все патологии, проявляющиеся болью в области ПЖ, можно разделить на 3 категории:
- связанные с самой железой;
- связанные с расположенными по соседству органами;
- связанные с отдаленными органами (отраженная боль).
Болезни ПЖ
Среди заболеваний непосредственно ПЖ выделяют:
- панкреатит (острый и хронический) – воспалительный процесс в тканях железы, проявляется выраженными и постоянными болями в верхней части живота, усиливающимися после еды, при употреблении алкоголя, в положении лежа на спине;
- опухоли – при развитии рака поджелудочной железы симптомы нередко появляются уже на поздних стадиях, помимо боли пациент жалуется на снижение аппетита, похудение, желтушность кожи;
- кисты – могут быть врожденными и приобретенными, нередко развиваются на фоне панкреатита, внутри кисты скапливается жидкость, что приводит к увеличению ее размеров и сдавливанию ею окружающих органов.

Болезни соседних органов
Расположение поджелудочной железы в непосредственной близости к желчному пузырю обуславливает появление боли в области ПЖ при таких патологиях, как:
- желчнокаменная болезнь – для недуга характерно образование камней в протоках желчного пузыря и полости органа, симптомы появляются спустя несколько лет после его развития и выражаются в пожелтении кожи и желчной колике;
- холецистит – воспалительный процесс в тканях желчного пузыря, проявляющийся болями в правой части живота, тошнотой и рвотой, повышением температуры тела;
- дискинезия желчевыводящих путей – проявляется болью в правой части живота, в том числе после приема пищи, горечью во рту и неприятным запахом из его полости.
Боли отраженного характера
При развитии таких заболеваний, как мочекаменная болезнь, пиелонефрит, язва желудка, гастрит, межреберная невралгия, остеохондроз, энтерит, опоясывающий лишай могут возникать боли, локализующиеся в области поджелудочной железы. Это так называемые отраженные боли.
В диагностике важную роль играет наличие других симптомов, свойственных конкретному заболеванию. К примеру, при пиелонефрите помимо болей, отраженных в левое подреберье, болевые ощущения локализуются в области поясницы. Особенно сильно боли при поражении почек ощущаются в холодную и сырую погоду. В связи с тем, что воспалительный процесс обычно переходит и на мочевой пузырь, мочеиспускание становится частым и болезненным.
При мочекаменной болезни неприятные ощущения будут усиливаться после физических нагрузок, при движении. Помимо боли, среди жалоб пациентов – примеси крови в моче, тошнота и рвота.
Энтерит – воспаление тонкого кишечника, проявляется болями, похожими на боли в поджелудочной железе. Они носят тупой, ноющий характер, сопровождаются чувством тяжести и распирания в животе после приема пищи. У пациентов ухудшается аппетит, появляется слабость, нарушается стул.
Узнайте, как проводится эзофагоскопия пищевода.
Читайте: как действует препарат Холестирамин.
Рекомендуем узнать, что такое пищевод Барретта.
Как болит поджелудочная?
Распознать боли в ПЖ можно по характерным для них признакам. Панкреатические боли зачастую возникают после еды, так как пища становится фактором, активизирующим работу органа. Как правило, боль имеет острый характер, сильнее ощущается в левом подреберье. Локализация боли зависит от того, какая часть органа поражена – хвост, головка или тело. При остром поражении железы боль может ощущаться с двух сторон, иметь опоясывающий характер. Особенности расположения органа способны обуславливать появление боли в спине.
При прощупывании болезненной области чувствуется усиление неприятных ощущений при отпускании в сравнении с нажатием. При пальпации области поджелудочной железы врачом могут наблюдаться такие симптомы, указывающие на панкреатит:
- симптом Мэйо-Робсона: болевые ощущения возникают при нажатии на левый реберно-позвоночный угол;
- симптом Дудкевича: боль усиливается, если врач кладет руку на 2 сантиметра ниже пупка и двигает ее вверх и внутрь;
- симптом Чухриенко: болевой приступ усиливается при постукивании ребром руки в области эпигастрия.
Что делать при болях в ПЖ?
Если после еды болит поджелудочная железа, первое, что нужно делать – это обратиться за помощью к гастроэнтерологу. Врач сможет установить точную причину болевых ощущений и после ряда обследований диагностировать заболевание. До момента осмотра врача необходимо руководствоваться следующими рекомендациями:
- отказаться от еды (хотя бы на сутки): если боль – симптом панкреатита, голод позволит снять нагрузку с органа, что должно привести к улучшению самочувствия больного;
- поместить лед или холодную грелку на зону эпигастрия: холод снимет отек железы и протоков, что уменьшит болезненность;
- пить негазированную щелочную воду: она усилит отток желчи и панкреатического секрета;
- принять спазмолитик (Но-шпа, Дротаверин, Спазмалгон): лекарства снимут спазм, улучшат отток секрета из полости органа, уменьшат болевые ощущения;
- находиться в коленно-локтевой позе: в таком положении болезненность стихает.

Даже если болевой синдром выражен слабо, и неприятное ощущение возникает только после еды, не стоит ждать, что они пройдут сами собой. Любой недуг лучше лечить на ранней стадии. Чтобы не спровоцировать усиления болезненности, следует придерживаться диеты:
- из меню исключают жирные продукты, жареное мясо, копчености, колбасу, сыры, майонез, острые соусы, сладости;
- от алкогольных напитков нужно отказаться полностью;
- продукты, усиливающие секрецию панкреатических ферментов (бульоны, красная икра, шампиньоны), убирают из рациона;
- пищу готовят на пару, отваривают, масло и соль используют в минимальном количестве;
- в течение дня едят до 6 раз, маленькими порциями;
- важно соблюдать питьевой режим.
Назначать и проводить лечение заболеваний поджелудочной железы может только врач. Самолечение способно обернуться серьезными проблемами со здоровьем!
Источник


