Презентация острый панкреатит у детей
1. Панкреатит у детей
АО «Медицинский Университет Астана»
ПАНКРЕАТИТ У ДЕТЕЙ
Выполнила: Мергалиева А.Ж.
612 ВОП
Проверила: Кусепова Д.А.
Астана- 2016
2.
Панкреатит у детей — это заболевание, которое
представляет угрозу для жизни малыша. Острый
панкреатит у детей часто протекает с обширным
панкреонекрозом. При отсутствии адекватной медицинской
помощи ребенок может погибнуть в течение нескольких
суток. Хронический панкреатит часто протекает без
симптомов, с небольшими обострениями на фоне
погрешностей в питании, изменений условий жизни, смене
климата, ухудшении общего тонуса организма. Разложение
тканей при хроническом панкреатите протекает в
замедленной форме и часто становится причиной
развития сахарного диабета.
3. Классификация панкреатита у детей
КЛАССИФИКАЦИЯ ПАНКРЕАТИТА
У ДЕТЕЙ
Этиология: первичный; вторичный.
Течение: острый; хронический.
Тяжесть течения: лёгкое; среднетяжёлое; тяжёлое.
Тип панкреатической секреции: гиперсекреторный;
гипосекреторный; обструктивный.
Нарушение инкреторной функции: гиперинсулизм;
гипофункция инсулярного аппарата.
Морфологический вариант(хронический):
интерстициальный (отёчный); паренхиматозный;
кистозный; кальцифицирующий.
Осложнения: псевдокисты; кальцификаты; левосторонний
плеврит; асцит; абсцесс; свищи; кровотечение; холестаз;
тромбофлебит селезёночной вены; сахарный диабет.
4. Причины панкреатита у детей
ПРИЧИНЫ ПАНКРЕАТИТА У ДЕТЕЙ
Основная причина панкреатита у детей — это систематическое
нарушение режима приема пищи. На формирование болезни может
оказать влияние интоксикация во время простудного или инфекционного
заболевания. Встречаются случаи аутоиммунного вида панкреатита у
детей. При этом доказана связь между аллергическими реакциями
различного типа и риском развития острого и хронического панкреатита
у детей.
Наиболее распространены следующие причины панкреатита у
детей:
Вирусные и инфекционные заболевания;
Непереносимость лактозы;
Диатез и пищевая аллергия;
Влияние антибиотиков и лекарственные отравления;
Аномалии развития протоков поджелудочной железы;
Острый и хронический холецистит;
Различные виды гастритов и дуоденитов;
Муковисцидоз;
Гипотиреоз;
Эпидемический паротит;
Травмы живота, спины, падения с высоты;
Глистные инвазии с локализацией в протоках поджелудочной железы.
5. Признаки и симптомы панкреатита у детей
ПРИЗНАКИ И СИМПТОМЫ ПАНКРЕАТИТА У
ДЕТЕЙ
Острая боль в верхней части живота опоясывающего
характера;
Постоянный плач и беспокойство у детей грудного возраста;
Резкое повышение температуры тела;
Частый жидкий стул с неизмененными каловыми массами;
Полный отказ от пищи;
Рвота на высоте болевого приступа;
Боль стихает при положении сидя с наклоном верхней
части туловища вперед.
6.
Хронический панкреатит — воспалительный
процесс в поджелудочной железе с фазовопрогрессирующим течением, очаговыми или
диффузными деструктивными и дегенеративными
изменениями ацинарной ткани, протоковой системы,
развитием функциональной недостаточности
различной степени выраженности и последующим
снижением внешней и внутренней секреторных
функций и развитием фиброза паренхимы
поджелудочной железы.
7. Патогенез
ПАТОГЕНЕЗ
Патогенетические механизмы хронического панкреатита
чрезвычайно сложны и во многом остаются неясными. Одним из
ведущих факторов развития заболевания является активация
панкреатических ферментов в протоках и паренхиме железы,
что приводит к возникновению отека, некроза и последующему
фиброзу с экзокринной и эндокринной недостаточностью.
Развитию гиперферментемии способствуют факторы,
приводящие к нарушению оттока панкреатического сока,
существенную роль при этом играют нарушения
микроциркуляции, в результате которых развиваются ишемия,
отек, нарушение проницаемости клеточных мембран, деструкция
ацинарных клеток. В системный кровоток выходят
панкреатические ферменты и другие биологически активные
вещества, в частности вазоактивные амины, что нарушает
микроциркуляцию вне поджелудочной железы и вызывает
повреждение других органов и систем. В последние годы
обсуждается проблема окислительного стресса — накопления в
ацинарных клетках продуктов перекисного окисления липидов,
свободных радикалов, вызывающих повреждение клеток,
воспаление, синтез белков острой фазы.
8. Симптомы хронического панкреатита у детей
СИМПТОМЫ ХРОНИЧЕСКОГО
ПАНКРЕАТИТА У ДЕТЕЙ
У детей выделяют 3 формы заболевания:
хронический рецидивирующий панкреатит
хронический панкреатит с постоянным
болевым синдромом
безболевой (латентный) панкреатит.
9.
Хронический рецидивирующий панкреатит. При
обострении основной жалобой являются боли в верхней
половине живота либо возникающие в виде периодических
приступов, либо тупые, ноющие. Проекция болей нередко
отражает преимущественную локализацию процесса в
поджелудочной железе. Поражение головки
характеризуется болями в правом подреберье, тела — в
эпигастрии, хвоста — в левом подреберье. У детей до 8 лет
часто отмечаются разлитые боли в верхней половине
живота. Болевой синдром появляется обычно во второй
половине дня (после обеда) и нарастает в вечерние часы,
часто он связан с обильной едой, особенно жирной и
сладкой пищей, а также с физической или эмоциональной
перегрузкой. Продолжительность и интенсивность болей
различные. Имеется склонность болей к иррадиации в
спину, левую лопатку, плечо. Иногда боли имеют
опоясывающий характер.
10.
При пальпации живота наиболее часто выявляется
болезненность в холедохопанкреатической зоне Шоффара, в
точке Дежардена (головка ПЖ) и эпигастрии, реже — в
левом подреберье. Могут быть положительными симптомы
Бергмана-Калька (гиперестезия кожи в области слева от
пупка до левого реберно-позвоночного угла), Мейо – Робсона
(хвост ПЖ), Георгиевского- Мюсси. Отмечается также
болезненность при пальпации в точке ГубергрицаСкульского ( точка находится на середине линии,
соединяющий пупок с серединой левой реберной дуги). При
значительной длительности хронического панкреатита
выявляется атрофия подкожной клетчатки слева от пупка,
что соответствует проекции на переднюю брюшную стенку
тела и хвоста поджелудочной железы (симптом Гротта).
Реже удается пальпировать уплотненную и увеличенную
железу.
11.
Диспепсический синдром при хроническом
панкреатите выражен постоянно и усиливается при
обострении заболевания. Наблюдаются тошнота, отрыжка,
метеоризм, повышенное слюноотделение, снижение
аппетита, чувство страха перед вероятностью появления
болей после еды и в связи с этим ограничения в еде,
иногда отвращение к отдельным видам пищи: мясу,
сладостям, жиру. Рвота бывает редко. Характерна
склонность к запору, но по мере развития
панкреатической недостаточности появляются поносы,
обычно чередующиеся с запорами. Характерны симптомы
астенизации ребенка: утомляемость, раздражительность,
снижение массы тела, особенно в период обострения
болезни, и др. В это время могут выявляться
субфебрилитет, а также небольшой лейкоцитоз и
некоторое повышение СОЭ.
12.
Хронический панкреатит у детей с постоянным
болевым синдромом проявляется постоянными (в
течение нескольких месяцев) тупыми болями в
верхней половине живота. Амилаза, липаза крови и
мочи нормальны или только слегка отклоняются от
нормы.
Безболевой (латентный) панкреатит выявляется
случайно на фоне другого соматического заболевания
(хронический бронхолегочный процесс, гастрит,
колит, язвенная болезнь двенадцатиперстной кишки,
дуоденит, патология гепатобилиарной системы). В
настоящее время принято рассматривать такое
поражение поджелудочной железы, как вторичный
реактивный панкреатит. Если ведущей патологией
является поражение желчных путей, то заболевание
определяется как холепанкреатит.
13.
Осложнения. Осложнениями хронического
панкреатита могут быть недостаточность
внешнесекреторной функции поджелудочной железы
с нарушениями переваривания пищи, образование
камней и кист, иногда — нагноение последних,
развитие холестатического цирроза печени с
синдромом портальной гипертензии вследствие
склероза головки железы и застоя желчи, сахарный
диабет.
Прогноз. Прогноз панкреатита всегда серьезен, что
определяется возможностью тяжелого течения и
исхода острых деструктивных форм, а также перехода
в хроническую форму заболевания.
14. Диагностика панкреатита
ДИАГНОСТИКА ПАНКРЕАТИТА
Общий анализ крови: при оботрении определяется умеренная
гипохромная анемия, лейкоцитоз, нейтрофилез, ускорение СОЭ,
иногда- тромбоцитопения, эозинофилия.
Анализ мочи: наличие альфа-амилазы (в норме до 64 ЕД).
Биохимический анализ крови: повышение количества ферментов
поджелудочной железы (а именно, амилазы (в норме 20-100 ЕД/л),
липазы (в норме 13-60 ЕД/л), трипсина (98-230 нг/л)), печеночных
ферментов (АЛТ, АСТ), общего билирубина, ЩФ, глюкозы.
Тест толерантности к глюкозе.
Анализ кала: наличие в кале повышенного количества жира
(стеаторея), неперваренного крахмала (амилорея), белковых волокон
(креаторея). Повышение активности Панкреатической эластазы-1.
Ультразвуковое исследование позволяет определить увеличение
размеров поджелудочной железы, степень плотности ее паренхимы,
ширину панкреатического протока, отек железы при обострении
панкреатита.
15.
Рентгенологические методы (рентгеноскопия и
рентгенография желудочно-кишечного тракта, зондовая
релаксационная дуоденография) выявляют как прямые
признаки панкреатита (увеличение размеров и болезненность
поджелудочной железы, обызвествление ее паренхимы,
камни в протоках, дуоденопанкреатический рефлюкс), так и
косвенные его симптомы (смещение и деформация желудка и
двенадцатиперстной кишки, дуоденит, дуоденостаз,
дуоденобульбарный и дуоденогастральный рефлюксы,
недостаточность сфинктера печеночно-поджелудочной
ампулы).
Эндоскопическая ретроградная панкреатография
(проводимая в детском возрасте только по строгим
показаниям) обнаруживает при хроническом панкреатите у
детей аномалии развития, наличие стеноза или расширения,
а также отложения кальция внутри протоков, обызвествление
паренхимы железы.
16. Лечение
ЛЕЧЕНИЕ
В период обострения показаны пребывание ребенка в
стационаре, создание физиологического покоя и щажение
больного органа, что обеспечивается назначением
седативных средств, постельного режима.
Диетотерапия. Важное место в комплексе консервативных
мероприятий принадлежит лечебному питанию, основная
цель которого состоит в снижении панкреатической и
желудочной секреции. С помощью диеты (№ 5п) снижается
панкреатическая секреция, облегчается всасывание
пищевых ингредиентов, компенсируются энергетические и
пластические потребности организма.
Основные принципы лечения хронического панкреатита
предусматривают обязательное назначение лечебного
питания с пониженным содержанием жира и
физиологической нормой белка для обеспечения
функционального покоя поджелудочной железы.
17.
Медикаментозная терапия. Важнейшая роль в остром
периоде панкреатита придается ликвидации болевого
синдрома. Из медикаментозных средств используются
холино- и спазмолитики, анальгетики, блокаторы секреции
поджелудочной железы, антациды, ферментные препараты,
что позволяет устранить спазм сфинктера Одди, снизить
внутрипротоковое давление и обеспечить пассаж
панкреатического сока и желчи в двенадцатиперстную
кишку.
Традиционно и успешно при обострении панкреатита для
торможения желудочной и панкреатической секреции
применяются антихолинергические средства (0,1% р-р
атропина, 0,2% р-р платифилина, 0,15 р-р метацина и др.).
В последние годы с целью подавления желудочной
секреции используют современные антисекреторные
средства: селективные блокаторы Н2-рецепторов
(ранитидин, фамотидин, низатидин), ингибиторы
протонной помпы (омепразол, лансопразол). Снижение
стимулирующего действия соляной кислоты достигается
назначением антацидных препаратов на 3-4 недели
(алмагель, маалокс, мегалак, протаб, ремагель, топалкан,
фосфалюгель, рутацид).
18. Диспансерное наблюдение
ДИСПАНСЕРНОЕ НАБЛЮДЕНИЕ
Диспансерное наблюдение в амбулаторнополиклинических условиях проводится до передачи в
подросковый кабинет. В течение первого года ребенок
наблюдается ежемесячно, затем 1 раз в квартал.
Соблюдение диеты №5 на протяжении 6-12 мес после
выписки из стационара.
Биохимический анализ крови и определение амилазы
в крови и моче, копрограмма- 1 раз в 3 месяца.
УЗИ ПЖ- 2 раза в год.
Гликемический профиль- по показаниям.
Осмотр стоматолога и ЛОР-врача для санации
вторичной инфекции- 2 раза в год.
19. Профилактика
ПРОФИЛАКТИКА
Первичная профилактика
предусматривает создание ребенку
следующих условий жизни,
исключающих возможность развития
панкреатита: правильное,
соответствующее возрастным
потребностям питание; закаливание
и физическая культура с раннего
детства; оберегание ребенка от
любых инфекций, особенно от
эпидемического паротита и
кишечных заболеваний;
своевременное выявление и лечение
любых заболеваний системы
пищеварения, которые могут
привести к нарушению
панкреатических функций;
тщательная санация очагов
хронической инфекции.
Источник
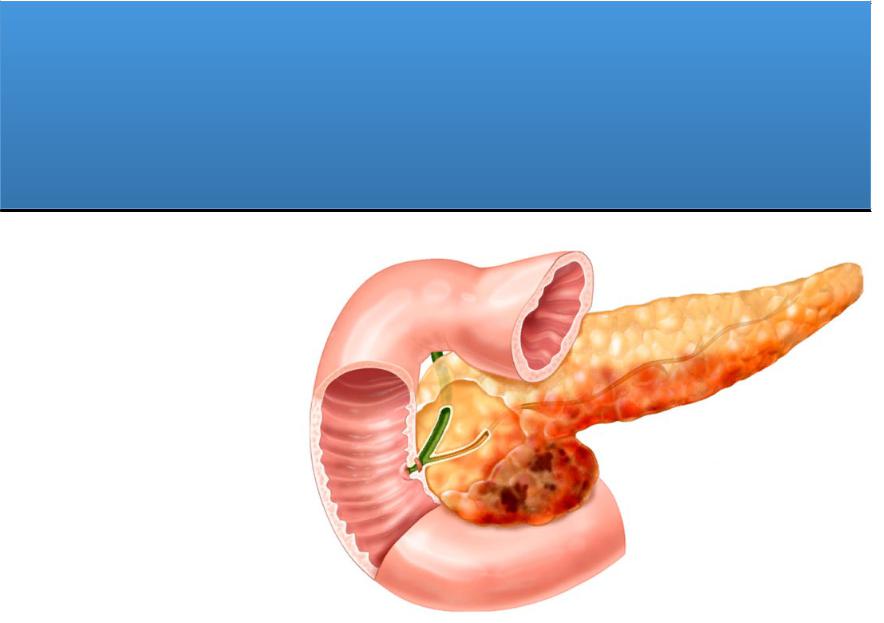
Панкреатит- воспалительно-дегенеративное заболевание поджелудочной железы, патоморфологической основой которого являются воспаление, фиброз паренхимы с развитием внешне- и внутрисекреторной недостаточности органа.

Клиническая классификация у детей
По происхождению:
первичный,
вторичный и особые формы (при
гиперпаратиреозе, муковисцидозе, недостаточности альфа1-антитрипсина, БЭН при квашиоркоре);
По функциональному состоянию
поджелудочной железы:
внешнесекреторная функция – гипосекреторный, гиперсекреторный, обтурационный, нормальный тип панкреатической секреции;
внутрисекреторная функция – гиперфункция, гипофункция инсулярного аппарата;
По клиническому варианту:
рецидивирующий, болевой, латентный;
По тяжести заболевания – легкая, среднетяжелая, тяжелая;
По периоду заболевания – обострение, стихания обострения, ремиссия;
По морфологическому
варианту – интерстициальный (отечный), паренхиматозный, кистозный, кальцифицирующий;

Критерии тяжести:
Легкое течение — редкие (1-2 раза в год) и непродолжительные
обострения, быстро купирующийся болевой синдром. Функции ПЖ нарушены незначительно. Вне обострений самочувствие больных удовлетворительное. Снижение массы тела не отмечается. Нормальная копрограмма.
Среднетяжелое течение — обострения 3-4 раза в год с типичным
длительным
болевым синдромом, с признаками панкреатической гиперферментемии. Умеренные нарушения функций внешней и внутренней секреции.
Тяжелое течение — непрерывно рецидивирующее течение, упорные боли,
выраженные диспептические нарушения, нарушения стула, панкреатогенный диабет,прогрессирующее течение,
внепанкреатические обострения.

Эпидемиология
• Заболеваемость панкреатитом в настоящее время
увеличивается.
• Выявление панкреатита у детей нередко вызывает
затруднения, поэтому точные сведения о его распространенности среди детей с гастроэнтерологической патологией отсутствуют.
• Панкреатитом болеют дети любого возраста,
хронические его формы диагностируются чаще у старших школьников. Заболевают одинаково часто мальчики и девочки.

Этиология
•Наиболее частыми причинами панкреатита являются следующие:
•1) склонность к перееданию с употреблением большого количества экстрактивных веществ и трудноперевариваемой пищи (крепкие бульоны, кофе, шоколад, копченые и жирные продукты);
•2) дефицит белков и витаминов в питании;
•3) нерациональное употребление соков, свежих овощей и фруктов;
•4) перенесенные вирусные и бактериальные инфекции (ОРВИ, эпидемический паротит, энтеровирусные заболевания, вирусный гепатит, сепсис, дизентерия и коли- инфекция, скарлатина и др.);
•5) постоянные токсико-инфекционные эндогенные влияния хронических очагов инфекции;
•6) тупые травмы брюшной полости;
•7) психические травмы;
•8) заболевания системы пищеварения, прежде всего гепатобилиарной системы и двенадцатиперстной кишки, и кистофиброз поджелудочной железы;

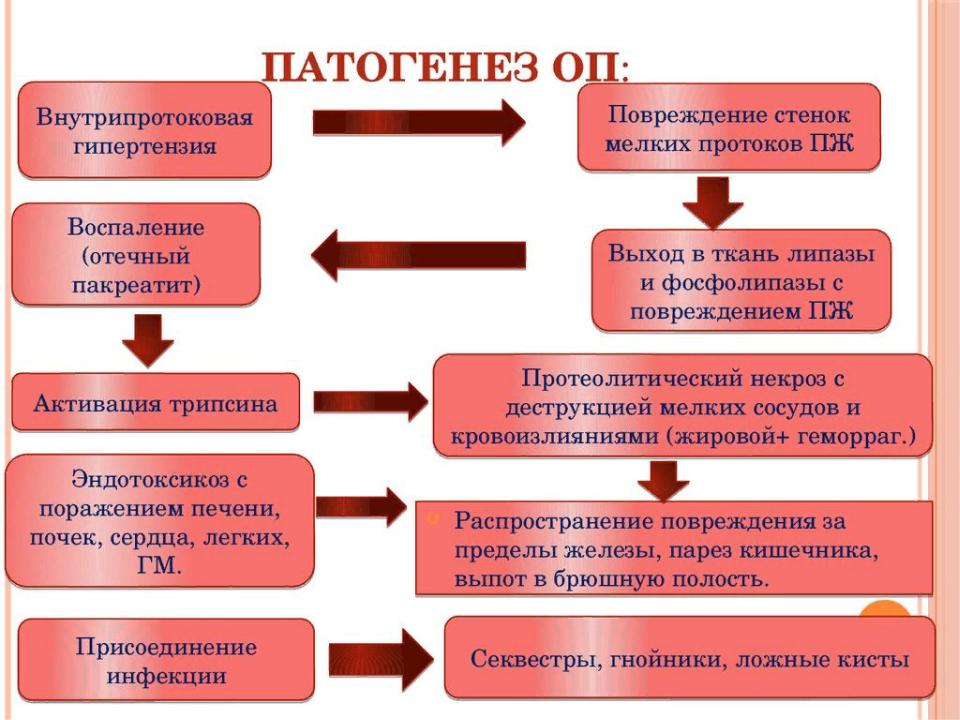
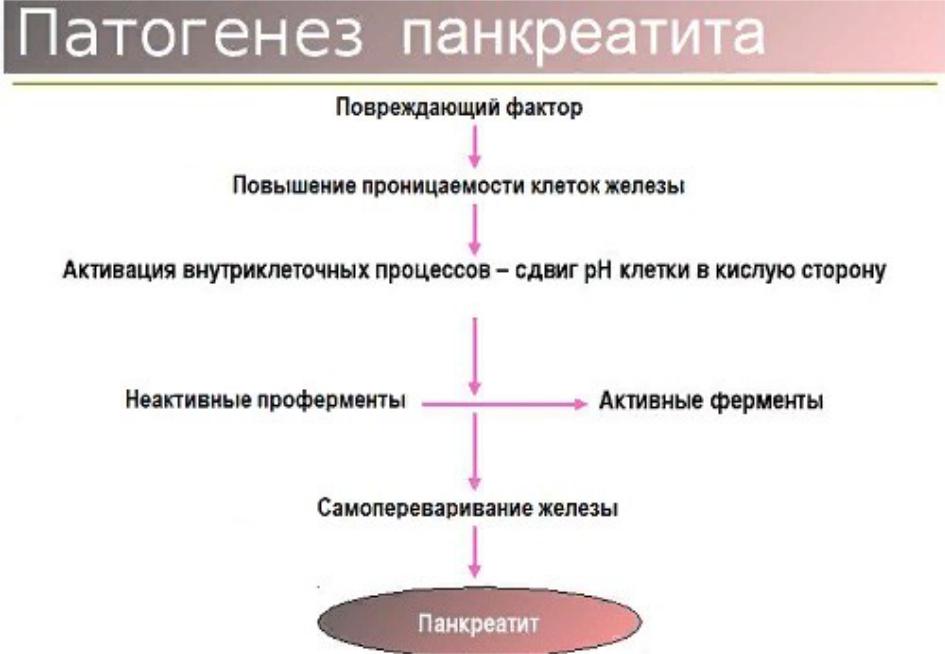
Патогенез
Выделяют два главных механизма развития
панкреатита:
1) нарушение дренажной функции панкреатических протоков с повышением давления в них;
2) первичное поражение ацинозных клеток при нормальном давлении в протоках.

пасибо за внимани
Источник
1.
2.
Детский организм намного активнее, чем взрослый и остро реагирует на любые внешние
воздействия. Практически любое инфекционное или аллергическое заболевание у ребенка затрагивает
поджелудочную железу и может привести к развитию панкреатита. Основные причины развития
панкреатитов у детей следующие:
Неправильное питание
Употребление ребенком в пищу продуктов питания с раздражающим действием (например,
газированная вода, чипсы, копченые продукты, консервы, фаст-фуд и т.д.) приводит к усилению
работы поджелудочной железы у детей. Чрезмерно стимулируемая поджелудочная железа
вырабатывает большое количество пищеварительных соков, что может привести к развитию острого
панкреатита у ребенка.
В других случаях причиной развития панкреатита у детей может быть неправильный режим
питания (большие перерывы между приемами пищи).
У детей раннего возраста (новорожденные и груднички) причиной развития панкреатита может
быть лактазная недостаточность, пищевая аллергия.
Употребление некоторых лекарств, пищевые отравления.
Прием некоторых групп лекарственных средств (например, антибиотиков, метронидазола,
фуросемида и др.) в детском возрасте нередко приводит к развитию так называемого, реактивного
лекарственного панкреатита.
3.
4.
Врожденные
нарушения
развития
пищеварительной
системы
у
детей
Аномалии развития протоков поджелудочной железы и двенадцатиперстной кишки,
желчевыделительной системы, лактазная недостаточность (невосприимчивость к молоку),
муковисцидоз также могут быть причиной возникновения панкреатита у детей.
При некоторых аномалиях развития сок поджелудочной железы, содержащий
пищеварительные ферменты, не может попасть в двенадцатиперстную кишку, застаивается
в выводных протоках и приводит к воспалению окружающей ткани поджелудочной
железы.
Заболевания
двенадцатиперстной
кишки
и
желчного
пузыря:
стеноз
двенадцатиперстной кишки (сужение просвета), дискинезии (нарушение сократительной
функции) желчного пузыря и др.
При некоторых заболеваниях пищеварительной системы у детей, например, при
аскаридозе проток поджелудочной железы, впадающий в двенадцатиперстную кишку,
закупоривается паразитами, что затрудняет нормальный отток сока поджелудочной
железы. Нарушение оттока приводит к застою и воспалению поджелудочной железы.
Травмы живота у детей
Травмы области живота и спины, особенно при падениях или больших физических
нагрузках могут привести к развитию панкреатита у ребенка.
Другими причинами панкреатита у ребенка могут быть муковисцидоз (наследственное
заболевание желез организма), гипотиреоз (снижение функции щитовидной железы),
системная красная волчанка (заболевание соединительной ткани), эпидемический паротит
(свинка), грипп и др.
5.
6.
Острый панкреатит у ребенка
Острые панкреатиты у детей встречаются нечасто и протекают намного легче, чем у
взрослых. Основным механизмом развития острого панкреатита у ребенка, как правило,
является отек поджелудочной железы в результате аллергических реакций (на пищу,
медикаменты). Существуют более серьезные формы острого панкреатита у детей
(например, гнойно-некротический панкреатит – с присоединением инфекции), однако они
встречаются крайне редко и, как правило, являются следствием выраженных пороков
развития пищеварительной системы.
7.
Симптомы и признаки острого панкреатита у ребенка
Необходимо помнить, что чем младше ребенок, тем менее выражены у него
симптомы панкреатита.
• Боль – у детей старшего возраста боль возникает в верхней половине живота
или же разлита по всему животу, отдает в спину. Дети младшего возраста не
могут указать, в какой части живота у них болит, т.к. чувствуют боль по всему
животу или вокруг пупка. Новорожденные дети и груднички выражают боль
плачем и беспокойством.
• Тошнота, многократная рвота – чаще возникает у детей старшего возраста.
• Повышение температуры тела – как правило, не выше 37°С, однако
возможны и более высокие цифры.
• Многократный понос
• Сухость во рту, белый налет на языке
• Раздражительность, плаксивость, отказ от игр и т.д.
8.
Реактивный панкреатит у ребенка
Реактивный панкреатит – самый частый вид панкреатита, который
развивается у детей. В детском организме практически любой инфекционный
процесс приводит к развитию реактивного панкреатита. Так, следует ожидать
появление симптомов панкреатита у ребенка, перенесшего ОРЗ, ОРВИ, острый
гастроэнтерит (отравление некачественными пищевыми продуктами) и другие
воспалительные заболевания. Симптомы реактивного панкреатита схожи с
таковыми при остром панкреатите.
9.
Хронический панкреатит у ребенка
Хронические панкреатиты у детей встречаются довольно часто. Развитие
хронического панкреатита у ребенка, как правило, связано с неправильным
питанием ребенка. Хронический панкреатит у детей характеризуется замещением
нормальной ткани поджелудочной железы неактивной соединительной тканью.
Периодически при хроническом панкреатите происходят обострения, во время
которых участок поджелудочной железы воспаляется, вызывая боль и другие
симптомы, характерные для обострения хронического панкреатита.
В клинической картине ХП определяется 4 основных синдрома:
• болевой;
• диспептический;
• внешнесекреторной недостаточности (с мальдигестией и мальабсорбцией);
• внутрисекреторной недостаточности (панкреатогенный сахарный диабет).
10.
•Боли. Около 1/4 заболеваний в начальном периоде протекает бессимптомно. Затем появляется боль в
верхней половине живота, которая нередко многие годы служит единственным проявлением
заболевания. Спустя 3-10 лет присоединяются внешнесекреторная недостаточность и, связанные с ней
диспепсический синдром и стеаторея. Боль чаще возникает через 40—60 мин после обильной,
особенно жирной еды и сохраняется 1/2—3 ч. Реже наблюдается так называемая сфинктерная боль,
связанная с патологическими изменениями сфинктера печеночно-поджелудочной ампулы. Она
локализуется в правой половине эпигастрия и возникает рано — в процессе еды, нередко имеет
острый характер. Боль чаще возникает после употребления холодных газированных шипучих
напитков. Болевой синдром особенно четко выражен при обострении болезни и обычно исчезает в
период ремиссии.
•Диспепсический синдром при ХП включают изжогу, тошноту, рвоту, (иногда неукротимую, не
приносящую облегчения), отрыжку. Многие из этих жалоб связаны с сопутствующими
функциональными поражениями органов ЖКТ. Больных может беспокоить упорный метеоризм
(связанный как с нарушением переваривания пищи, так и паретическими нарушениями кишечника).
Диспепсический синдром можно разделить на две основные группы признаков. Одна из них связана с
дискинезией двенадцатиперстной кишки, протекающей по типу дуоденостаза. Для этого вида
дискинезий особенно характерны рефлюксные явления: тошнота, отрыжка, изжога. Вторая группа
признаков связана с внешнесекреторной недостаточностью железы — неполноценная секреция
ферментов и бикарбонатов приводит к нарушению внутриполостного гидролиза в тонкой кишке, что
клинически проявляется поносом и снижением массы тела. Чаще наблюдается кратковременный
понос (1—5 дней), прекращающийся с применением диеты и ферментных препаратов. Понос нередко
сменяется запором. При прогрессировании внешнесекреторной недостаточности появляются
полифекалия и стул с жирным блеском. Стул зловонный, клейкий, неоформленный
11.
Критерии тяжести:
• Легкое течение — редкие (1-2 раза в год) и непродолжительные обострения,
быстро купирующийся болевой синдром. Функции ПЖ нарушены
незначительно. Вне обострений самочувствие больных удовлетворительное.
Снижение массы тела не отмечается. Нормальная копрограмма.
• Среднетяжелое течение — обострения 3-4 раза в год с типичным длительным
болевым синдромом, с признаками панкреатической гиперферментемии.
Умеренные нарушения функций внешней и внутренней секреции.
•Тяжелое течение — непрерывно рецидивирующее течение, упорные боли,
выраженные диспептические нарушения, нарушения стула, панкреатогенный
диабет, прогрессирующее течение, внепанкреатические обострения.
12.
Физикальное обследование: Симптомы хронической интоксикации и гиповитаминозов:
эмоциональная лабильность, раздражительность, головная боль, слабость, сероватозеленоватый, бледный оттенок кожи лица, «тени» или «синева» под глазами, сухость губ,
заеды.Снижение массы тела. При ХПопределяется большое количествопальпаторных
симптомов поражения поджелудочной железы. Ниже приведены некоторые из этих
симптомов:
• симптом Гротта — атрофия подкожной основы в области проекции поджелудочной железы
на переднюю брюшную стенку;
•симптом Бергмана-Калька — гиперестезия кожи в области слева от пупка до левого
реберно-позвоночного угла;
• симптом Воскресенского — плотность и припухлость в левом подреберье;
• симптом Кача – кожные зоны гиперестезии в области 8-11 грудных сегментов слева;
•при пальпации выраженная болезненность в зоне Шофарра, точках Мейо- Робсона, Кача,
Де-Жардена.
• болезненность при пальпации в точке Губергрица-Скульского — точка находится на
середине линии, соединяющей пупок с серединой левой реберной дуги.
• Характерна для поражения тела и хвоста поджелудочной железы Почти все формы
острого и хронического панкреатитов с болевым синдромом сопровождаются симптомом
Георгиевского-Мюсси слева.
•При холецистопанкреатите он определяется справа. Стул при осмотре –жирный
блестящий, пенистый, с гнилостным запахом, трудно смываемый со стенок пеленок и
унитаза.
13.
Лабораторное обследование:При обострении у детей определяется в ОАК – умеренная
гипохромная анемия, лейкоцитоз, нейтрофилез, ускорение СОЭ, иногда –
тромбоцитопения, эозинофилия.
Общий анализ мочи, как правило, не изменен.
Биохимический анализ крови. Важное значение имеет определение активности ферментов
– амилазы (в норме 20-100 Ед/л в крови), липазы(в норме 13-60 Ед/л в крови), трипсина в
крови(в норме 98.2-229.6нг/мл), амилазы в моче (в норме до 64 Ед).Иногда может иметь
место диспанкреатизм, когда секреция одного фермента повышается, а других –
нормальная или пониженная. Для оценки внутрисекреторной функции поджелудочной
железы имеет значение определение теста толерантности к глюкозе (в норме в первой
порции 5,5 ммоль/л, во второй – менее 7,8 ммоль/л).
В копрограмме креаторея (содержание непереваренных мышечных волокон) и стеаторея
(наличие нейтрального жира в кале) в большом количестве. В настоящее время наиболее
информативным способом оценки внешнесекреторной функции поджелудочной железы
служит определение в калеактивности панкреатической эластазы-1. Панкреатическая
эластаза1 (Е1) – это фермент поджелудочной железы, который остается в неизмененном
виде во время его транзита по кишечнику. Концентрация этого фермента в стуле отражает
истинное состояние экзокринной функции поджелудочной железы. Концентрация Е1 в
дуоденальном соке – 4-6% от общего белка.С помощью теста на Е1 можно определить или
исключить наличие экзокринной недостаточности поджелудочной железы;Е1 является
абсолютно специфичной для поджелудочной железы;результаты определения коррелируют
с результатами инвазивных тестов; Е1 стабильна при хранении образцов кала: при +4-8° С
до 3-х дней; при -20°С – до 1 года.Следует отметить, что заместительная ферментативная
терапия не влияет на концентрацию
14.
Инструментальное обследование:
•УЗИ органов брюшной полости: увеличение эхогенной плотности железы,
появление неровности контуров и изменение размеров, у части больных
отмечается уменьшение железы, выявление кальцинатов и различных
деформаций протоков железы.
•ФЭГДС: выбухание задней стенки желудка – признак увеличенной в размерах
поджелудочной железы, признаки воспаления слизистой и дискинезии
постбульбарного отдела ДПК, болезненность при проведении дуоденоскопа,
признаки дуоденального папиллита.
• КТ, МРТ– позволяют выявлять различные структурные изменения
поджелудочной железы (признаки острого или хронического воспаления,
аномалии развития, опухоль).
15.
Основные ЛС:
•Миотропные спазмолитики (дротаверин, мебеверин) – оказывает прямое действие на гладкую
мускулатуру желудочно-кишечного тракта,понижает тонус и уменьшает сократительную активность
гладкой мускулатуры
•Блокаторы М-холинорецепторов(гиосцинбутилбромид, платифиллин) – предназначены для
снижения тонуса и сократительной активности гладких мышц внутренних органов, уменьшения
секреции пищеварительных желез.
• Прокинетики (домперидон, тримебутин) — в целях коррекции моторной функции желудка,
двенадцатиперстной кишки, желчевыводящих путей.
•Блокаторы Н2рецепторов гистамина (ранитидин, фамотидин) –антисекреторные препараты,
предназначены для блокирования Н2–рецепторов (гистаминовых) обкладочных клетокСОЖ и
снижения продукции и поступления соляной кислоты в просвет желудка.
• Ингибиторы протонной помпы(омепразол,лансопразол, эзомепразол) – антисекреторные
лекарственные препараты для лечения кислотозависимых заболеваний желудка, двенадцатиперстной
кишки и пищевода за счѐт блокирования протонной помпы (Н+/К+-АТФазы) обкладочных
(париетальных) клеток слизистой оболочки желудка и уменьшения, таким образом, секреции соляной
кислоты. Все ИПП являются производными бензимидазола и имеют близкое химическое строение.
Механизм действия различных ИПП одинаков, они различаются, в основном, своей
фармакокинетикой и фармакодинамикой. Препаратом первой линии является омепразол. Лансопразол
детям назначают при невозможности применения омепразола. Эзомепразол назначают при
невозможности применения омепразола и лансопразола.
•Панкреатические ферменты (микрокапсулярные)назначаются при экскреторной недостаточности
поджелудочной железы, после стихания остроты процесса с целью заместительной ферментной
терапии при отсутствии высокой ферментемии и/или ферментурии. Ферментная терапия проводится
под контролем копрограммы.
•Антибактериальная терапия назначается с целью профилактикисептических осложнений
16.
Диспансерное наблюдение в амбулаторно-поликлинических условиях проводится до
передачи в подростковый кабинет. В течение первого года ребенок наблюдается
ежемесячно, затем 1 раз в квартал.
• Соблюдение диеты №5П на протяжении 6-12 месяцев после выписки из стационара.
•Биохимический анализ крови и определение амилазы в крови и моче, копрограмма –
1 раз в 3 месяца. УЗИ поджелудочной железы – 2 раза в год.
• Гликемический профиль – по показаниям.
• На втором году – наблюдение ежеквартально, биохимический анализ крови – 2 раза
в год; УЗИ брюшной полости — 1 раз в год. В последующие годы– 2 раза в год.Осмотр
гастроэнтеролога на первом году заболевания и после обострения 2 раза в год, а затем
–1 раз в год.
• Противорецидивное лечение желательно проводить в условиях стационара в
весенние и осенние месяцы на протяжении 4-6 недель. Проводится заместительная
ферментотерапия (под контролем копрограммы), физиотерапия (парафин,
озокеритовые аппликации, индуктотермия); фитотерапия: березовые листья,
календула, семя льна, корень солодки, трава сушеницы, хвоща, фиалки трехлистной.
С целью улучшения обменных процессов назначают витамины (С, В2,В6, В12). В
фазе ремиссии рекомендуются минеральные воды низкой минерализации в теплом
виде без газа по 50-100 мл 5-6 раз в сутки между приемами пищи.Осмотр стоматолога
и ЛОР-врача для санации очагов вторичной инфекции 2 раза в год.
Источник

