Положение больного при острый панкреатит
Панкреатитом называют воспаление поджелудочной железы. Главным признаком заболевания является боль в левом подреберье. Для лечения применяют ферментные препараты, при необходимости — антибиотики. Обязательно строгое соблюдение диеты.
Доктор Лернер предлагает персональный курс фитотерапии для лечения хронического панкреатита. В Петербурге возможен вызов врача на дом. В другие города высылаем фитопрепараты почтой.
Причины панкреатита
Причиной развития острого панкреатита может стать прием алкоголя в большом количестве или его суррогатов, токсических веществ, травма живота. Такие лекарственные средства, как аспирин, тетрациклин, фуросемид, кортикостероиды, циметидин и другие также могут послужить причиной заболевания.
Острое воспаление поджелудочной железы может развиваться на фоне желчнокаменной болезни, вирусной инфекции (паротит, краснуха, гепатит), глистной инвазии (аскаридоза, клонорхии), грыжи желчного протока, опухоли поджелудочной железы, болезни Крона, прорыва язвы желудка или двенадцатиперстной кишки.
Редким осложнением в виде острого панкреатита может закончиться проведение ретроградной эндоскопической холангиопанкреатографии или измерения тонуса (манометрии) сфинктера Одди. У 10% больных острым панкреатитом не удается выяснить причину заболевания.
Хронический панкреатит развивается у больных с недолеченным острым панкреатитом, у людей, злоупотребляющих алкоголем, на фоне хронического холецистита, дуоденита, желчнокаменной и язвенной болезни.
 Приступ панкреатита
Приступ панкреатита
Вынужденное положение больного с острым панкреатитом при болевом приступе
Симптомы панкреатита
По характеру течения различают острый и хронический панкреатит. Острая форма заболевания возникает внезапно после приема алкоголя, жирной или острой пищи. Характеризуется появлением давящей или тянущей боли в подложечной области и в левом подреберье. Интенсивность боли нарастает, она становится нетерпимой. Пациент принимает вынужденное положение: сидя или лежа на животе, надавливает рукой или валиком из одеяла на место локализации болевых ощущений.
Болевой приступ сопровождает рвота, не приносящая облегчение, тошнота, общая слабость, возможно повышение температуры тела. При многократной рвоте развивается обезвоживание организма. Состояние пациента может стать критическим.
Хронический панкреатит имеет периоды обострения заболевания и ремиссии, то есть мнимого благополучия. Обострение панкреатита проявляется такими же признаками, как при острой форме болезни: болью в левом подреберье, рвотой, слабостью. При длительном течении заболевания боль во время обострения становится менее выраженной, а на первый план выступают нарушение пищеварения в виде снижения аппетита, рвоты, тошноты и нарушения секреторной функции железы в виде частых поносов и развития сахарного диабета.
Такие изменения наступают после 5-го года болезни. При отсутствии лечения хронический панкреатит переходит в третью фазу заболевания: периоды ремиссии отсутствуют, пациента постоянно беспокоят боли в подложечной области и левом подреберье, частые поносы, он теряет массу тела.
Подробнее о симптомах панкреатита…
Диагностика панкреатита
Основным диагностическим методом является УЗИ поджелудочной железы, на котором определяют степень увеличения размеров органа, уплотнения ткани железы, а также наличие кальцификатов и кист. Компьютерная томография позволит наиболее точно поставить диагноз, однако является достаточно дорогостоящим методом исследования.
Ретроградная контрастная холецистопанкреатография проводится в качестве дополнения к УЗИ и позволяет оценить, какой сегмент поджелудочной железы поражен.
Определение уровня альфа-амилазы крови дает возможность судить о том, в каком периоде находится заболевание: при обострении амилаза повышается.
Измерение уровня глюкозы в крови и выявление глюкозы в моче помогает в диагностике сахарного диабета.
Общий клинический анализ крови выявляет признаки воспалительного процесса в организме и наличие анемии.
Поскольку панкреатит может имитировать болезни почек, желчного пузыря, желудка и сердца, для исключения этих заболеваний пациентам выполняют общий клинический анализ мочи, обзорную рентгенограмму брюшной полости, УЗИ желчного пузыря и печени, ЭКГ.
Прогноз и осложнения
Если больной обратился за медицинской помощью при появлении первых признаков панкреатита, то, строго соблюдая предписания врача, он имеет все шансы на выздоровление. Чем больше времени прошло с момента начала заболевания, а также чем больше доза принятого алкоголя или отравляющих веществ, тем выше риск развития осложнений, приводящих к смертельному исходу.
При панкреатите могут развиться такие осложнения, как нагноение или омертвление ткани поджелудочной железы, образование кист, рак поджелудочной железы, механическая желтуха.
Осложнением хронического панкреатита является застой желчи в желчном пузыре и желчевыводящих путях, появление эрозий в желудке или в двенадцатиперстной кишке, хронический застой пищи на уровне двенадцатиперстной кишки, развитие гипогликемического кризиса.
Лечение панкреатита
В лечении заболевания основное внимание уделяется диетическому питанию. При остром панкреатите и в начале обострения хронической формы первые дни больной голодает и пьет только гидрокарбонатную минеральную воду, чай или отвар шиповника. По мере стихания боли рацион постепенно расширяется. Все продукты, которые употребляет пациент, легко перевариваются и способствуют созданию покоя поджелудочной железе для ее восстановления. Суточный рацион больного равномерно распределяется на 5-6-кратный прием пищи. Все блюда подаются в измельченном виде, комнатной температуры или теплые.
Больным с панкреатитом категорически запрещены алкоголь, курение, острые, копченые и жареные блюда.
Подробнее о лечении панкреатита…
Во время острого периода, когда имеют место болевые ощущения, больным назначают обезболивающие препараты: баралгин, но-шпу, промедол. Для создания покоя поджелудочной железе дают ранитидин, трасилол, креон, мезим, контрикал. Если наступает обезвоживание, назначают растворы дисоль, трисоль, церукал. При интенсивных болях и повышении температуры дают антибиотики: ампициллин, гентамицин, ампиокс. При нагноении, образовании кист или при появлении опухоли показано хирургическое лечение.
Восстановлению поврежденных клеток поджелудочной железы способствует прием бикарбонатной минеральной воды: Моршинской, Боржоми. Воду назначают во время голодания, затем вместе с приемом пищи, и, наконец, в качестве санаторно-курортного лечения в Трускавце, Моршине и других оздоровительных пансионатах.
Доктор Лернер предлагает персональный курс фитотерапии для лечения хронического панкреатита. В Петербурге возможен вызов врача на дом. В другие города высылаем фитопрепараты почтой.
Задайте свой вопрос доктору.
* — обязательные поля.
Источник
Патоморфологическая трансформация острого панкреатита
При поражении патологическим процессом головки поджелудочной железы боль обычно локализуется в подложечной области или справа от средней линии живота. При вовлечении в процесс тела железы боль локализуется в эпигастральной области, а хвоста — в верхней левой половине живота. В случаях тотального поражения поджелудочной железы боль занимает всю верхнюю половину живота, нередко принимая опоясывающий характер (симптом Воскресенского — Лобачева).
Боль при остром панкреатите может иррадиировать в поясничную область (симптом Mayo-Robson), правую лопатку (симптом Boas), правое плечо, в правую надключичную область (симптом Mussy), левую половину грудной клетки.
Причиной возникновения болей при остром панкреатите является сдавление нервных сплетений, расположенных вокруг поджелудочной железы, увеличенной в объеме поджелудочной железой и распространяющимся на парапанкреатическую клетчатку отеком.
Рвота является характерным симптомом острого панкреатита. Она возникает одновременно с болью или чаще присоединяется к ней, бывает повторной и мучительной, иногда принимает неукротимый характер. Рвотные массы содержат слизь, остатки пищи, а иногда и примесь крови. Некоторые больные острым панкреатитом отмечают ощущение вздутия живота, задержку отхождения газов.
При осмотре больного острым панкреатитом следует обратить внимание на его положение в постели. При средней и легкой форме течения патологического процесса больные в постели ведут себя спокойно, активны. При тяжелых формах панкреатита во время приступа болей одни больные возбуждены, мечутся в постели, кричат от болей, другие лежат неподвижно с приведенными к животу ногами.
Температура тела больных с острым панкреатитом либо нормальная, либо субфебрильная. В случаях развития гнойного воспаления отмечается подъем температуры до 38°С и выше. При осмотре кожных покровов больного с острым панкреатитом могут быть выявлены следующие симптомы:
- симптом Mondor — фиолетовые пятна на коже туловища и лица, чередующиеся с участками бледной кожи;
- симптом Halsted — цианоз кожи живота;
- симптом Турнера — цианоз кожи боковых поверхностей живота и поясничной области;
- симптом Grunwald — петехиальные высыпания на коже в области пупка.
Изменение окраски кожных покровов обусловлено дистонией сосудов кожи, вызванной болевым симптомом, общей гипоксией тканей, повышенным содержанием гистамина в крови.
Живот больного с острым панкреатитом может быть вздут. Перистальтика кишечника бывает либо усилена, либо совсем не прослушивается. При перкуссии брюшной полости может быть установлено наличие жидкости в брюшной полости и высокого перкуторного звука над поверхностью кишечника. Пальпаторно напряжение мышц брюшной стенки не определяется. Даже при перитоните степень напряжения мышц брюшной стенки незначительна. Вместе с тем на фоне умеренного общего защитного напряжения мышц брюшной стенки выявляется значительное регионарное ее напряжение в эпигастральной области, в проекции поджелудочной железы (симптом Кӧrte). Этот симптом следует рассматривать как висцеромоторный, или аксон-рефлекс.
При пальпации живота у больных с острым панкреатитом выявляется значительно выраженная кожная гиперестезия, зона расположения которой связана с локализацией патологического процесса в том или ином отделе железы (рис.51).
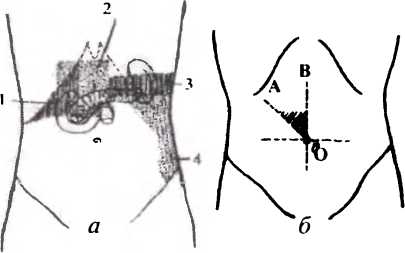
Рис. 51. Зоны повышенной чувствительности кожи при остром панкреатите: а — при локализации воспалительного процесса в головке (I). теле (2). верхней части хвоста (3). нижней части хвоста поджелудочной железы (4): б — треугольник АОВ — область повышенной чувствительности при вовлечении в воспалительный процесс головки поджелудочной железы и желчных протоков
Глубокая пальпация живота в области поджелудочной железы выявляет отсутствие пульсации брюшной аорты (симптом Воскресенского). При пальпации области левого косто-вертебрального угла можно установить наличие ригидности или болезненности (симптом Mayo-Robson).
Лабораторная диагностика. Большое значение для диагностики острого панкреатита имеет исследование крови. При деструктивных формах острого панкреатита у некоторых больных отмечается гипохромная анемия, хотя при резком обезвоживании в первые двое суток может отмечаться эритроцитоз. Лейкоцитоз обнаруживается приблизительно у 60% больных с острым панкреатитом. При этом характерен нейтрофильный сдвиг влево за счет увеличения незрелых форм, лимфопения, анэозинофилия, увеличенная СОЭ.
Из ферментов поджелудочной железы практическое значение имеет определение амилазы (диастазы) мочи. Повышение ее активности (более 128 ед. по Вольгемуту) отмечается более чем у 70% больных. Однако в случае некроза ткани железы амилаза (диастаза) мочи бывает снижена. При тяжелом течении острого панкреатита следует определять амилазу в сыворотке крови, содержание которой бывает повышено.
Определение в крови концентрации ионов калия, натрия и особенно кальция, а также сахара, общего белка и белковых фракций позволяет установить степень тяжести общего состояния больного с острым панкреатитом. При отечной форме острого панкреатита и жировом некрозе, как правило, наблюдается гиперкоагуляция, а при геморрагическом некрозе — гипокоагуляция крови. Почти всегда отмечаются гиперфибриногенемия и повышение содержания С-реактивного белка.
При панкрсонекрозе нередко отмечается снижение суточного диуреза, вплоть до анурии. В анализе мочи выявляются протеинурия, микрогематурия и цилиндрурия. Специальные методы исследования. Из специальных методов исследования для диагностики острого панкреатита применяют: рентгенологическое исследование, компьютерную томографию, ультразвуковую томографию, эндоскопическое исследование (гастродуоденоскопию и лапароскопию).
Рентгенологическое исследование не дает прямых указаний на поражение поджелудочной железы, а выявляет только косвенные признаки, помогающие в диагностике острого панкреатита. К косвенным рентгенологическим признакам острого панкреатита относятся: вздутие желудка, поперечно-ободочной кишки, иногда наличие горизонтальных уровней в кишечнике (чаши Kloiber), высокое стояние левого купола диафрагмы и исчезновение четкости контуров левой поясничной мышцы. В отдельных случаях при рентгенографии брюшной полости удается обнаружить наличие в ней свободной жидкости.
Компьютерная томография является «золотым стандартом» в топической диагностике и самым чувствительным методом исследования при остром панкреатите и его осложнениях. Она обнаруживает увеличение размеров поджелудочной железы, тень которой при отечной форме острого панкреатита имеет четкие контуры, а при геморрагическом, некротическом и гнойном панкреатите очертания поджелудочной железы становятся смазанными. С помощью компьютерной томографии удается обнаружить панкреатогенные абсцессы, жидкостные образования в забрюшинном пространстве в раннем периоде заболевания.
Ультразвуковая томография в настоящее время является наиболее быстрым и общедоступным, а также достаточно достоверным специальным методом исследования, позволяющим диагностировать острый воспалительный процесс в поджелудочной железе (рис.52).
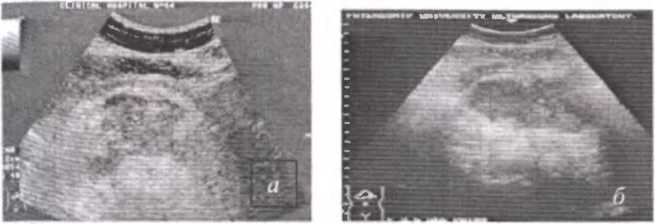
Рис. 52. Ультразвуковые томограммы при остром панкреатите: а — панкреонекроз; б — панкреонекроз с выпотом в сальниковую сумку.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Страницы: 1 2 3
Источник
Острый панкреатит — это воспалительно-некротическое поражение поджелудочной железы, в основе которого лежат процессы ферментного аутолиза («самопереваривания») панкреатоцитов с последующим развитием некроза, дегенерации железы и возможным присоединением вторичной инфекции.
Классификация (по Савельеву В.С.).
Формы острого панкреатита:
Отечный панкреатит.
Стерильный панкреонекроз:
по характеру поражения: жировой, геморрагический, смешанный;
по масштабу поражения: мелкоочаговый, крупноочаговый, субтотальный, тотальный.
Осложнения острого панкреатита включают: парапанкреатический инфильтрат, инфицированный панкреонекроз, панкреатогенный абсцесс, псевдокисту, панкреатогенный ферментативный асцит-перитонит, инфицированный перитонит, септическую флегмону забрюшинной клетчатки, механическую желтуху, аррозивное кровотечение, внутренние и наружные дигестивные свищи.
Этиология и патогенез. Острый панкреатит возникает из-за нарушения оттока панкреатического сока в поджелудочную железу. В результате этого растет давление в панкреатических протоках, повреждаются ацинозные клетки поджелудочной железы, что ведет к выходу из этих клеток протеолитических и липолитических ферментов, вызывающих ферментативный некроз и процесс «самопереваривания» панкреатоцитов с последующим возможным присоединением гнойной инфекции. Таким образом, острый панкреатит в не осложненной его форме – процесс асептический, не связанный с какими-либо микробами. Он может начаться и закончиться без присоединения инфекции. Но в некоторых тяжелых осложненных случаях некротизированные ткани поджелудочной железы могут инфицироваться кишечной микрофлорой, что значительно ухудшает состояние больного и оставляет меньше шансов на его выздоровление.
Причинами развития острого панкреатита являются желчнокаменная болезнь, стеноз фатерова сосочка, прием алкоголя и потребление обильной жирной пищи, травма поджелудочной железы и др.
Ведущая роль в патогенезе острого панкреатита принадлежит ферментам поджелудочной железы. Происходит ферментативный аутолиз ткани железы с развитием воспалительной реакции и образованием микротромбов. Прогрессирующее течение острого панкреатита характеризуется панкреатогенной токсемией, гемодинамическими нарушениями, угнетением функции паренхиматозных органов и постнекротическими осложнениями.
Многими поддерживается следующая схема динамики развития тяжелого приступа панкреатита – неделя за неделей.
1-я неделя – воспаление, когда образуется воспалительный инфильтрат, который состоит из поджелудочной железы и окружающих структур (так называемая панкреатическая флегмона);
2-я неделя – некроз, когда в некротический процесс вовлекаются поджелудочная железа и окружающие структуры. Тяжесть состояния при этом зависит от глубины и распространенности некротического процесса, от присоединения вторичной инфекции, от образования в сальниковой сумке так называемых острых перипанкреатических жидкостных скоплений, которые могут рассосаться самостоятельно или трансформироваться в панкреатическую ложную кисту;
3-я неделя – инфицирование, когда микрофлора может проникнуть из близлежащей толстой кишки и вызвать инфицирование некротических масс или ложной кисты;
4-я неделя – исход заболевания, который при благоприятном течении может выразиться в рассасывании неинфицированной некротизированной ткани с выздоровлением больного или в формировании панкреатического абсцесса как результата вторичного инфицирования этой некротизированной ткани поджелудочной железы и окружающих ее структур.
Анамнез Острый панкреатит начинается внезапно, после приема острой, жирной пищи или алкоголя. У большинства больных в анамнезе имеются указания на желчнокаменную болезнь, гастрит, дуоденит, язвенную болезнь или травму живота. Большинство приступов острого отечного панкреатита протекают в слабовыраженной или умеренной форме и разрешаются самостоятельно. Неосложненный приступ острого панкреатита – это, как правило, «болезнь одной недели». Отсутствие тенденции к выздоровлению и сохраняющиеся более 7 дней симптомы воспаления поджелудочной железы могут свидетельствовать о развивающихся осложнениях.
Жалобы на интенсивные, порой очень сильные боли в эпигастрии, опоясывающего характера. Боли иррадиируют в спину, левую и правую лопатку, в область сердца. Наблюдается мучительная многократная рвота с примесью желчи. Рвота не приносит облегчения.
Обследование больного. Особенности клинических проявлений зависят от степени и распространенности морфологических изменений в железе.
При остром отечном панкреатите общее состояние средней тяжести. Больные беспокойны, мечутся в постели, иногда принимают коленно-локтевое положение. Кожные покровы бледные. Нередко наблюдается иктеричность склер и желтуха, обусловленные нарушениями оттока желчи. Температура тела нормальная. Наблюдается умеренная тахикардия. Артериальное давление обычно нормальное. Язык суховат, обложен белым или зеленоватым налетом. Осмотр живота выявляет умеренное вздутие в эпигастральной области, незначительное отставание в акте дыхания. Перкуторно определяется тимпанический звук. При поверхностной пальпации живот мягкий, слегка или умеренно болезненный в эпигастрии (в виде поперечной полосы). Глубокая пальпация выявляет более значительную болезненность в проекции поджелудочной железы. Иногда пальпируется увеличенный и болезненный желчный пузырь. Аускультативно отмечается некоторое ослабление перистальтики кишечника.
Специальные симптомы острого панкреатита:
Симптом Воскресенского — исчезновение пульсации брюшной аорты в эпигастральной области при глубокой пальпации.
Симптом Керте — легкое напряжение брюшных мышц или ригидность их в эпигастрии и болезненность по ходу поджелудочной железы.
Симптом Мейо — Робсона — болезненность при пальпации в реберно-позвоночном углу слева.
Симптомы Ортнера, Мюсси обычно положительны слева.
При панкреонекрозе общее состояние тяжелое. Больные обычно лежат в полусогнутом положении, малоподвижны. При выраженной интоксикации может наблюдаться возбуждение, бред, развитие делириозных психозов. Кожные покровы бледные, выявляется акроцианоз, сосудистые пятна, мраморный рисунок на коже туловища. Температура тела повышена, при гнойно-септических осложнениях она приобретает гектический харак茥ер. Пульс значительно учащен, при тяжелой интоксикации — 120 и более ударов в минуту. Артериальное давление снижено, иногда у больных наблюдается коллапс. Отмечается одышка, наиболее выраженная у больных с тяжелой интоксикацией. Язык сухой, обложен. При осмотре живота определяется значительное его вздутие, причем в основном в эпигастральной области за счет пареза поперечной ободочной кишки, корень брыжейки которой вовлекается в воспалительный процесс. Перкуторно определяют тимпанический звук, иногда в боковых отделах живота — притупление за счет свободной жидкости в брюшной полости (ферментативный перитонит). Поверхностная пальпация выявляет выраженную болезненность и ригидность брюшных мышц в эпигастрии. Глубокая пальпация позволяет обнаружить панкреатогенный инфильтрат в эпигастральной области в проекции поджелудочной железы. Иногда выявляется увеличение печени и желчного пузыря. Аускультативно перистальтика резко ослаблена, при тяжелом перитоните — отсутствует. Симптомы Воскресенского, Керте, Мейо — Робсона, Ортнера, Мюсси положительны.
Кроме того, могут выявляться следующие симптомы, связанные с нарушением проницаемости сосудистой стенки на фоне гиперферментемии, имбибиции подкожной жировой клетчатки эритроцитами и продуктами химических превращений гемоглобина.
Симптом Куллена — желтовато-цианотичная окраска в области пупка.
Симптом Грея — Тернера — цианоз кожи живота.
Симптом Мондора — появление фиолетовых пятен на коже лица и туловища.
При наличии панкреатогенного перитонита появляется симптом Щеткина — Блюмберга.
Диагностика. При легком течении острого панкреатита (отечной его форме) выявляется умеренный лейкоцитоз, сдвиг лейкоформулы влево. Характерно повышение содержания в крови амилазы. При повышении давления в системе желчных путей из-за сдавления их увеличенной головкой поджелудочной железы определяется гипербилирубинемия. В моче наблюдается повышение содержания диастазы свыше 128 ед., уменьшается суточный диурез. Также в моче можно выявить наличие трипсиногена, который в норме не определяется.
При тяжелом течении острого панкреатита (панкреонекрозе) исследование крови выявляет выраженный лейкоцитоз, значительный сдвиглейкоформулы влево, лимфоцитопению. При затяжном течении заболевания, гнойно-септических осложнениях наблюдается анемия. Повышается содержание в крови ферментов поджелудочной железы (амилазы, трипсина, липазы), сахара. Значительное повышение уровня сахара крови можно объяснить обширным некрозом поджелудочной железы, включая островки Лангерганса, поврежденные клетки которых не в состоянии вырабатывать инсулин. При нарушении оттока желчи в двенадцатиперстную кишку увеличивается содержание билирубина в крови. У больных наблюдается олигурия вплоть до анурии при развитии острой почечной недостаточности, появляется трипсиноген и повышается содержание диастазы в моче. Исключением является полное расплавление железы, когда содержание диастазы в моче не только не повышено, но может быть снижено. Кроме того, в моче выявляется наличие сахара, белка, эритроцитов, цилиндров.
Из инструментальных методов исследования при остром панкреатите основным является УЗИ, которое выполняется всем больным с этой патологией. Основными признаками острого панкреатита при этом являются увеличение поджелудочной железы в объеме (переднезадний размер головки поджелудочной железы – более 30 мм), неоднородность ее структуры и нечеткость, размытость ее контуров.
Компьютерная томография – очень информативный метод при остром панкреатите, позволяющий более достоверно судить о состоянии поджелудочной железы, окружающей ее клетчатки и соседних анатомических структур. Метод особенно ценен при тяжелых и осложненных формах заболевания, формировании панкреатогенных инфильтратов и гнойников сальниковой сумки, забрюшинных флегмон.
Лапароскопия при панкреонекрозе позволяет увидеть в брюшной полости характерный геморрагический выпот, при лабораторном исследовании которого находят высокое содержание ферментов поджелудочной железы. О жировом некрозе свидетельствуют характерные «стеариновые бляшки», которые в виде мелких белесых пятен покрывают поверхность анатомических структур брюшной полости, содержащих жир в большом количестве – большой и малый сальник, кишечную брыжейку. Иногда обнаруживается растянутый, увеличенный в размере желчный пузырь – признак желчной гипертензии вследствие сдавления холедоха увеличенной головкой поджелудочной железы.
На обзорной рентгенограмме при панкреонекрозе в левой плевральной полости нередко определяют жидкость в реберно-диафрагмальном синусе (за счет распространения воспаления с поджелудочной железы на диафрагмальную плевру). Экскурсия диафрагмы слева ограничена.
Лечение. Основной метод лечения острого панкреатита – консервативный. Он проводится во всех случаях легкого течения панкреатита (отечный панкреатит) и в большинстве случаев стерильного панкреонекроза. К хирургическому вмешательству приходится прибегать при развитии осложнений – гнойно-септических, аррозионно-геморрагических, механической желтухе, сопутствующем деструктивном холецистите, а также в случае обширных неинфицированных панкреатических и парапанкреатических некрозов, при формировании ложных кист.
1. Консервативное лечение острого панкреатита заключается, прежде всего, в создании «функционального покоя» поджелудочной железе, чтобы свести к минимуму ее экзокринную функцию и тем самым разорвать порочный круг процесса аутолиза железы. С этой целью применяются постельный режим, полный голод, холод на эпигастральную область, назогастральный зонд в случае пареза желудка с аспирацией его содержимого, парентеральное введение октреотида (сандостатина, соматостатина), снижение кислотности желудочного сока (блокаторы «протонной помпы» — омепразол, лосек, или блокаторы Н2-гистаминовых рецепторов – квамател), атропин подкожно.
2. Другим направлением консервативной терапии является ингибиция циркулирующих в крови протеолитических ферментов путем в/в введения контрикала или его аналогов.
3. Очень важным компонентом лечения является сбалансированная инфузионная терапия (в/в введение физиологического раствора хлорида натрия, 5% раствора глюкозы и др.), которая бы восполняла дефицит циркулирующей крови, оказывала дезинтоксикационное действие и улучшала микроциркуляцию.
4. С первого же дня течения тяжелой формы панкреатита (панкреонекроза) показано в/в введение антибиотиков широкого спектра действия с целью профилактики гнойно-септических осложнений. Оптимальным является применение имипенема (тиенама) илиᕻмеронема.
5. Для профилактики синдрома диссеминированного внутрисосудистого свертывания крови показано введение гепарина, лучше в виде низкомолекулярных его форм (клексана, фраксипарина или фрагмина).
6. В случае выраженной и нарастающей интоксикации организма показаны внепочечные способы очищения крови – плазмаферез, гемосорбция и др.
Хирургическое лечение тяжелых форм острого панкреатита – будь то инфицированный или неинфицированный панкреонекроз – заключается в удалении некротизированных тканей. Основные цели при операции:
· эвакуировать некротические и инфицированные субстраты,
· дренировать токсические продукты, гной,
· предотвратить дальнейшее накопление этих продуктов,
· избежать повреждения соседних органов и сосудов.
В настоящее время используется 3 оперативных подхода в зависимости от распространенности инфицированного панкреонекроза и тяжести заболевания:
1. Очищение, широкое дренирование и закрытие живота. Дальнейшие вмешательства выполняются «по необходимости»,
2. Локальная ирригация сальниковой сумки через дренажные трубки в течение нескольких недель, с последующей повторной операцией «по необходимости»,
3. Метод лапаростомии, когда живот оставляют открытым, и планируют релапаротомии для повторного очищения от некротизированных тканей.
Если до или во время операции выявляется желчная гипертензия с механической желтухой, вызванная сдавлением увеличенной отечной головкой поджелудочной железы общего желчного протока, появляются показания для наложения декомпрессионной холецистостомы.
Дата добавления: 2015-04-01; просмотров: 3872; Опубликованный материал нарушает авторские права? | Защита персональных данных | ЗАКАЗАТЬ РАБОТУ
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Сдача сессии и защита диплома — страшная бессонница, которая потом кажется страшным сном. 8756 — | 7140 — или читать все…
Читайте также:
Источник


